|
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
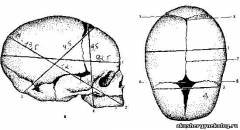
Плод как объект родовПлод как объект родов рассматривается в основном с учетом размеров головки. Головка - самая объемная и плотная часть, испытывающая наибольшие трудности при продвижении по родовым путям. Она является ориентиром, по которому осуществляется оценка динамики и эффективности родовой деятельности. Доношенный плод в среднем имеет массу 3000 - 3500 г, длину - 50 см. Мозговая часть черепа образуется 7 костями: двумя лобными, двумя височными, двумя теменными и одной затылочной. Отдельные кости черепа соединены швами и родничками. Головка плода обладает эластичностью и способна сжиматься в одном направлении и увеличиваться в другом. Диагностическое значение в родах имеют швы и роднички: лобный шов (sutura frontalis), разделяющий в сагиттальном направлении обе лобные кости; стреловидный (s.sagitahs) отделяет друг от друга теменные кости; венечный (s.coronaria) - лобную кость от теменных; лямбдовидный (s.lambdoidea) - теменные кости от затылочной; височный fs.temporalis) - височные кости от теменных.
Большой родничок, или передний (fonticulus magnus), имеет форм> ромба. В центре между четырьмя костями (двумя лобными и двумя теменными) к нему сходятся четыре шва -лобный, стреловидный и две ветви венечного) Малый родничок (f.parvus), или задний, представляет собой небольшое углубление, в котором сходятся три шва - стреловидный и обе ножки лямбдовидного. Для понимания биомеханизма родов важно знать следующие размеры головки: большой косой (diameter mento-occipitalis) - от подбородка до самого отдаленного пункта на затылке - 13,5 см, с соответствующей окружностью по нему 40 см; малый косой (d.suboccipito-bregmatika) - от подзатылочной ямки до переднего угла большого родничка -9,5 см, с окружностью 32 см; средний косой (d.suboccipito-frontalis) - от подзатылочной ямки до границы волосистой части лба - 9,5 - 10,5 см, с окружностью 33 см; прямой (d.fronto-occipitalis) - от переносицы до затылочного бугра - 12 см, с окружностью 34 см; отвесный, или вертикальный (d.tracheo-bregmatica), - от верхушки темени до подъязычной кости - 9,5 см, с окружностью 33 см; большой поперечный (d.biparietalis) - наибольшее расстояние между теменными буграми - 9,25 см; малый поперечный (d.bitemporalis) - расстояние между наиболее отдаленными точками венечного шва - 8 см. Размеры туловища: плечевой пояс - окружность на уровне плечиков - 35 см, размер плечиков - поперечник плечевого пояса (distantia biacromialis) - 22 см. Поперечный размер ягодиц (distantia biiliacalis) - 9,0 - 9,5 см, тазовый пояс - окружность на уровне вертелов бедренных костей -27-28 см. Эти размеры также имеют важное значение в процессе родов.
Положение плода (situs) - отношение продольной оси плода к длиннику матки. Различают продольное, поперечное и косое положение плода. Позиция плода (positio) - отношение его спинки к правой или левой стороне тела матери (стенке матки). Если спинка повернута к левой половине тела матки, то это первая позиция, к правой - вторая позиция. Вид позиции (visus) - отношение спинки плода к передней и задней стенкам матки. Если спинка повернута кпереди - передний вид, кзади - задний вид. Предлежание плода (praesentatio) - отношение крупной части плода ко входу в таз. Различают головное и тазовое предлежание или предлежание плечика при поперечном положении. Членорасположение плода (habitus) - взаимное положение различных частей плода по отношению к его туловищу и друг к другу. Типичное членорасположение: головка согнута; подбородок соприкасается с грудкой; спинка согнута; ручки перекрещены, согнуты и помещаются на груди; ножки согнуты в тазобедренных и коленных суставах; пуповина находится на животике между конечностями. Если головка разогнута, то имеет место ее разгибательное предлежание (лобное, лицевое или переднетеменное). Вставление головки (inclinatio) - отношение стреловидного шва к входу в таз, т. е. к мысу и симфизу. Схема положений и предлежаний: I. Продольные положения (99,5%). Головное предлежание (94%), сгибательный (93%) и разгибательный (1%) типы. Тазовые предлежания (5,5%), сгибательный (4%), разгибательный (полное и неполное ножное) (1,5%) типы. II. Поперечное и косое положения (0,5%).
Показаниями к досрочному родоразрешению являются:
Дата добавления: 2015-12-16 | Просмотры: 688 | Нарушение авторских прав |