|
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
Ортопедическая стоматология использует два основных метода лечения: · Восстановление зуба · Протезирование зуба Восстановление зубов – это вариант протезирования, при котором дефект в зубе заполняется различными ортопедическими конструкциями (вкладышами, штифтами и т.д.), за счет которых и воссоздается изначальный внешний вид зуба. Собственно протезирование - это восстановление полностью утраченного зуба. Оно может быть различным как по методикам исполнения, так и по применяемым материалам. По типам конструкций зубные протезы принято делить на 3 группы: · съемные протезы, · несъемные протезы, · условно съемные протезы. Каждому пациенту индивидуально подбирается наиболее подходящий тип протезирования, который зависит от многих факторов: состояние полости рта, состояния организма, особенностей проявления заболевания, методов лечения, применяемых в клинике и т.д. Случается, что один и тот же дефект можно восстановить как методами ортопедической стоматологии, так и терапевтической. Так, частично разрушенный зуб можно попытаться восстановить фотополимерами, а можно с помощью зубной вкладки. Первый способ – терапевтический, второй – ортопедический. Ортопедическая стоматология развивается довольно интенсивно. Появляются новые материалы и новые методы. Старые методики не отбрасываются. Напротив, они получают развитие и этому способствует появление новых материалов и технологий. Появляются методики на стыке различных разделов стоматологии. Например, съемные протезы фиксируют на мини-имплантах, вживляемых в костную ткань челюсти. Применение новых технологий совместно с современными материалами позволяет добиться максимальной эстетичности протезов, максимально естественного вида на фоне большого срока службы (не менее 10 лет) и максимального удобства для пациентов. Все это в итоге приводит к росту популярности современной стоматологии в целом и ортопедической стоматологии в частности. Основная задача ортопедического лечения при частичных дефектах твердых тканей коронки зуба — восстановление коронки путем протезирования с целью предупреждения дальнейшего разрушения зуба или рецидива заболевания. Важное профилактическое значение ортопедического лечения дефектов твердых тканей зуба, являющееся одним из главных направлений ортопедической стоматологии, заключается в том, что восстановление коронки позволяет предотвратить дальнейшее разрушение и потерю с течением времени многих зубов, а это в свою очередь позволяет избежать серьезных морфологических и функциональных нарушений различных отделов зубочелюстной системы. Лечебный эффект при протезировании дефектов коронки выражается в устранении нарушения акта жевания и речи, нормализации функции височно-нижнечелюстного сустава, восстановлении эстетических норм. Применяющееся при этом одонтопрепарирование как акт воздействия на зубные ткани создает также определенные условия для активизации репаративных про цессов в дентине, в результате чего наблюдается целенаправленная перестройка, выражающаяся в закономерном уплотнении дентина и образовании на различных уровнях защитных барьеров. В качестве лечебных средств при дефектах коронковой части зуба применяют в основном два вида протезов: вкладки и искусственные коронки. Вкладка — несъемный протез части коронки зуба (микропротез). Применяется для восстановления анатомической формы зуба. Изготавливают вкладку из специального сплава металлов. В ряде случаев протез может быть облицован эстетическим материалом (композитные материалы, фарфор). Искусственная коронка — несъемный протез, который применяется для восстановления анатомической формы зуба и фиксируется на культю естественного зуба. Изготавливают из сплавов металлов, из фарфора, пластмассы. Может служить опорным элементом других видов протезов. Как и к любому лечебному средству, имеются показания и противопоказания к применению вкладок и искусственных коронок. При выборе протеза принимают во внимание заболевание, вызвавшее разрушение естественной коронки зуба, и степень (размер и топография) разрушения. Вкладки Вкладки применяют при кариесе, клиновидном дефекте, некоторых формах гипоплазии и флюороза, патологической стираемости. Вкладки не показаны при циркулярном кариесе, полостях МОД в сочетании с пришеечным кариесом или клиновидным дефектом, при системном кариесе. Нежелательно использование вкладок у лиц, принимающих в лечебных целях желудочный сок или соляную кислоту, работающих в кислотных цехах. В этих случаях предпочтительнее искусственные коронки. Следует помнить, что различной степени поражения зубов кариесом и ряд других заболеваний твердых тканей (гипоплазии, флюороз, дисплазии) требуют комплексного лечения. Вопрос о методе лечения при частичных дефектах коронковой части витального зуба может решаться только после удаления всех некротизированных тканей. Одонтопрепарирование при лечении вкладки. Местно е лечение дефектов коронковой части зуба заключается в оперативном удалении некротизированных тканей, формировании оперативным путем (одонтопрепарированием) соответствующей полости в зубе и восполнении этой полости вкладкой с целью прекращения патологического процесса, восстановления анатомической формы зуба и подключения его к функции жевания. Клинико-лабораторные этапы восстановления коронковой части зуба вкладками включают: формирование полости под вкладку путем соответствующего одонтопрепарирования, получение ее восковой модели, изготовление вкладки путем замены воска на соответствующий материал, обработка металлической вкладки и припасовка ее на модели, припасовка и фиксация вкладки в полости зуба. Формирование в зубе полости с целью ее последующего заполнения вкладкой подчинено задаче создания оптимальных условий для фиксации вкладки, не оказывающей побочного действия на здоровые ткани. В основе оперативной техники одонтопрепарирования полостей в зубе лежит принцип создания полости со стенками, которые могут воспринимать как давление при непосредственном попадании на них пищевого комка различной консистенции и плотности, так и давления, передающегося с протеза при его нагружении в процессе жевания. Конструктивные особенности протеза при этом не должны способствовать концентрации дополнительного давления на оставшиеся твердые ткани: давление должно достаточно равномерно распределяться на всю их толщу. При этом материал вкладки должен быть твердым, но не хрупким, не пластичным в отвержденном состоянии, не коррозировать и набухать в средах полости рта, иметь коэффициент расширения, близкий к таковому эмали и дентина. Принцип оперативной техники формирования полости и последующего ее заполнения вкладкой подчинен законам перераспределения сил жевательного давления. При кариесе полость формируют в два этапа. На первом этапе осуществляются технический доступ в кариозную полость, ее расширение и иссечение патологически измененных тканей эмали и дентина. На втором этапе одонтопрепарирования формируют соответствующей конфигурации полость с целью создания оптимальных условий фиксации вкладки и оптимального распределения сил жевательного давления на ткани. Для раскрытия кариозной полости применяют фасонные карборундовые и алмазные головки, фиссурные или шаровидные боры небольшого диаметра. Определенную сложность представляет раскрытие кариозной полости на контактной поверхности. В этих случаях полость формируют по направлению к жевательной или язычной поверхности, удаляя неизмененные ткани зуба, чтобы облегчить доступ в полость. Свободный подход к полости с жевательной поверхности необходим также для предупреждения возникновения вторичного кариеса. После расширения кариозной полости приступают к некротомии и формированию полости для вкладки. Для облегчения дальнейшего изучения темы опишем основные элементы сформированной полости (рис. 68).
В зависимости от топографии поражения коронки зуба возможно наличие двух и трех полостей, объединенных между собой, или основной полости (локализация патологического процесса) и дополнительной, создаваемой в здоровых тканях и имеющей специальное назначение. Характер и объем оперативных вмешательств на твердых тканях зуба определяют следующие взаимосвязанные факторы: 1) взаимоотношение дефекта твердых тканей с топографией полости зуба и сохранности пульпы; 2) толщина и наличие дентина в стенках, ограничивающих дефект; 3) топография дефекта и его отношение к окклюзионным нагрузкам с учетом характера действия сил жевательного давления на ткани зуба и будущий протез; 4) положение зуба в зубном ряду и его наклон по отношению к вертикальным полостям;
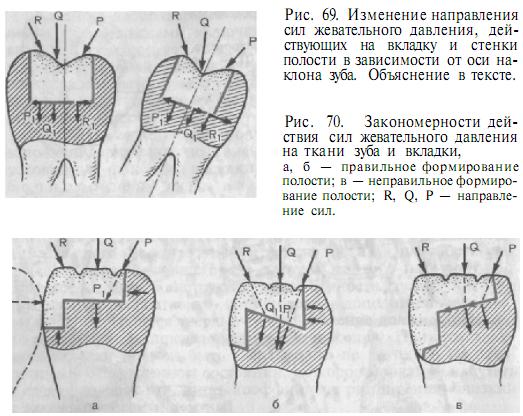
Особого изучения заслуживает вопрос о действии окклюзионных нагрузок на ткани зуба и микропротез. При приеме пищи на ткани зуба и протез действуют различные по величине и направлению силы жевательного давления (рис. 69). Направление их меняется в зависимости от перемещения нижней челюсти и пищевого комка. Эти силы при наличии на окклюзионной поверхности вкладки вызывают в ней и в стенках полости напряжение сжатия или растяжения. Так, при полостях типа 0 (I класс по Блэку) в вертикально стоящем зубе и сформированной ящикообразной полости (см. рис. 69, а) сила Q вызывает деформацию — сжатие тканей дна полости. Силы R и Р трансформируются стенками полости, в которых возникают сложнонапряженные состояния. При тонких стенках со временем это может привести к их отлому. Если ось зуба наклонена (рис. 69, б), то силы R и Q вызывают повышенную деформацию стенки на стороне наклона. Чтобы избежать этого и снизить деформацию стенки, следует изменить направление стенок и дна полости или создать дополнительную полость, позволяющую перераспределить часть давления на другие стенки. Аналогичные рассуждения, в основе которых лежат закономерности деформации твердого тела под давлением и правило параллелограмма сил, можно применить и в отношении полостей типа МО, ОД (рис. 70). Дополнительно следует рассмотреть действие силы Р, направленной в сторону отсутствующей стенки. В этом случае горизонтальный компонент силы стремится сместить вкладку, особенно если дно сформировано с наклоном в сторону отсутствующей стенки (см. рис. 70, в). В подобных ситуациях применяется также правило формирования дна: оно должно быть наклонено в сторону от дефекта (см. рис. 70, б), если позволяет толщина сохраненной контактной стенки, или должна быть сформирована основная полость на окклюзионнои поверхности с ретенционными пунктами. Закономерности перераспределения сил жевательного давления между системой микропротез—стенки полости позволяют сформулировать следующую закономерность формирования полости: дно полости должно быть перпендикулярно вертикально действующим силам давления, но не вертикальной оси зуба. По отношению к этому уровню формируются стенки полости под углом 90°. Давление от вкладки на стенки зуба при окклюзионных силах зависит от степени разрушения окклюзионнои поверхности (рис. 71). В качестве показателя (индекса) степени разрушения твердых тканей коронок жевательных зубов при I—II классах дефектов В. Ю. Миликевичем введено понятие ИРОПЗ — индекс разрушения окклюзионнои поверхности зуба. Он представляет собой соотношение размеров площади «полость—пломба» к жевательной поверхности зуба. Площадь полости или пломбы определяют наложением координационной сетки с ценой деления 1 мм2, нанесенной на прозрачную пластину из оргстекла толщиной 1 мм. Стороны квадрата сетки совмещают с направлением проксимальных поверхностей зубов. Результаты выражают в квадратных миллиметрах с точностью до 0,5 мм2. Для быстрого определения ИРОПЗа В. Ю. Миликевич предложил щуп, имеющий три основных типоразмера дефектов твердых тканей зубов при полостях I и II классов по Блэку. Если величина ИРОПЗа от 0,2 до 0,6, показано лечение жевательных зубов литыми вкладками из металла со следующими особенностями.
При смещении полости к язычной либо вестибулярной поверхности необходимо покрытие литой вкладкой области соответствующего бугорка. На молярах при ИРОПЗ = 0,2—0,4 следует покрывать скаты бугров; при ИРОПЗ = 0,5—0,6 — полностью перекрывать бугорки. В конструкции вкладок необходимо включать ретенционные микроштифты. При локализации полостей типа МОД на премолярах и величине ИРОПЗ = 0,3—0,6, на молярах и величине ИРОПЗ = 0,5— 0,6 необходимо полностью перекрывать окклюзионную поверхность с бугорками. При одонтопрепарировании под вкладки, как и при одонтопрепарировании под другие виды протезов, необходимо хорошо знать границы, в пределах которых можно уверенно иссекать твердые ткани коронки зуба, не опасаясь вскрытия полости зуба. В большей степени могут быть иссечены твердые ткани коронок верхних и нижних передних зубов с язычной стороны на уровне экватора и шейки. Наиболее опасным местом травмы пульпы резцов является язычная вогнутость коронки. Зоны безопасности у нижних клыков расположены у режущего края, на уровне экватора в области вестибулярной, язычной и контактной поверхностей, на уровне шейки — вестибулярной и язычной поверхностей, а у верхних клыков — с контактной дистальной поверхности. Наиболее опасны участки наибольшей вогнутости небной (язычной) поверхности и медиальная контактная стенка на уровне шейки. У нижних клыков опасной зоной (возможность травмы пульпы) является также и дистальная стенка на этом же уровне. У премоляров и моляров наиболее опасной зоной при препаровке является скат щечного бугорка. В соответствии с приведенной таблицей безопасное препарирование полостей у молодых людей (20—24 года) можно вести на глубину: верхних центральных резцов — на 2±0,3 мм, верхних боковых резцов — на 1,6±0,2 мм, клыков — на 1,8±0,3 Мм, нижних центральных резцов — не более чем на 1,3+0,2 мм, нижних боковых резцов — на 1,6+0,3 мм. С возрастом у всех зубов зона безопасной препаровки расширяется у режущего края и на уровне шейки, так как полость коронковой пульпы подвергается облитерации за счет отложения заместительного дентина. Наиболее часто это наблюдается у нижних центральных (2,2±4,3%) и верхних боковых (18±3,8%) резцов у людей в возрасте 40 лет и старше. При формировании полостей для вкладок, как и при других видах протезирования, при которых надо иссекать твердые ткани коронки зуба, чтобы избежать травмы пульпы, следует воспользоваться данными о толщине стенок тканей зуба. Эти данные получают с помощью рентгенографического исследования. Существенным условием предотвращения развития вторичного кариеса после лечения пораженного зуба вкладкой является обязательное профилактическое расширение входной полости до «иммунных» зон. Примером такого профилактического расширения может служить соединение между собой кариозных полостей, расположенных на жевательной и щечной поверхностях моляров. Оно исключает возможность развития вторичного кариеса в бороздке, имеющейся на щечной поверхности моляров и переходящей на их окклюзионную поверхность. Другое условие предупреждения вторичного кариеса — создание герметичности между краем сформированной в зубе полости и краем вкладки. Это достигается сошлифованием эмалевых призм по краю дефекта зуба. Следующее важное правило одонтопрепарирования — это создание взаимопараллельных стенок полости, образующих с ее дном прямые углы. Особенно строго это правило необходимо соблюдать при формировании МО, МОД и других полостей, в которых стенки обеих полостей и перемычки должны быть строго параллельны. При одонтопрепарировании под вкладки создают такую полость, из которой можно без помех выводить смоделированную восковую модель и затем также свободно вводить готовую вкладку. Это достигается созданием слабо дивергирующих стенок с сохранением общей ящикообразной формы, т. е. вход в полость незначительно расширяют по сравнению с ее дном. Рассмотрим последовательность врачебных действий и рассуждений на примере формирования полостей под вкладку при кариозных поражениях I и II класса по Блэку. Так, если после удаления некротизированных тканей установлен средний кариес в центре окклюзионной поверхности, при котором площадь поражения не превышает 50—60% этой поверхности, показано применение вкладок из металла. Задача оперативной техники в этом случае — формирование полости, дно которой перпендикулярно длинной оси зуба (определяют направление наклона), а стенки параллельны этой оси и перпендикулярны дну. Если наклон оси зуба в вестибулярную сторону для верхних жевательных зубов и в язычную — для нижних превышает 10—15°, а толщина стенки незначительна (менее половины размера от фиссуры до вестибулярной или язычной поверхности), правило формирования дна изменяется. Это объясняется тем, что окклюзионные силы, направленные на вкладку под углом и даже вертикально, оказывают смещающее действие и могут вызвать откол стенки зуба. Следовательно, дно полости, косо направленное в сторону от тонких, малоустойчивых механическому воздействию сил стенок, предупреждает откол истонченной стенки полости. При глубоком кариесе глубина полости усиливает нагрузку на стенку зуба, а увеличенный размер самой стенки создает момент отрывающего усилия при попадании пищевого комка на окклюзионную поверхность этой стенки. Другими словами, в указанных ситуациях возникает опасность отлома части коронки зуба. Это требует создания дополнительной полости для распределения сил жевательного давления на более толстые, а следовательно, и более механически прочные участки тканей зуба. В данном примере такая полость может быть создана на противоположной (вестибулярной, язычной) стенке по поперечной межбугорковой борозде. Для дополнительной полости необходимо определить оптимальную форму, при которой может быть достигнут наибольший эффект перераспределения всех компонентов жевательного давления при минимальном оперативном удалении эмали и дентина и минимальной реакции пульпы. Дополнительную полость следует формировать несколько глубже эмалево-дентинной границы, но в витальных зубах оптимальной будет форма, в которой ширина больше глубины. Для дополнительных полостей характерно наличие соединительной и удерживающей частей. Соединительная часть отходит от основной в вестибулярном направлении и соединяется с удерживающей, которая формируется в медиодистальном направлении параллельно стенкам основной полости. Размеры дополнительной полости зависят от прочности материала, применяемого для вкладки. Так, при использовании литой вкладки делают полость меньших размеров как по глубине, так и по ширине, чем при пломбировании амальгамой. Истонченная стенка, особенно ее окклюзионная часть, также требует специальной обработки и защиты от действия окклюзионного давления с целью профилактики частичных отколов. Для этого истонченные участки стенки стачивают на 1— 3 мм, чтобы в дальнейшем прикрыть материалом вкладки. При глубоком кариесе и полостях I класса по Блэку особенно внимательно надо определять толщину оставшихся твердых тканей над пульпой. Болезненное зондирование дна полости, неприятные ощущения при давлении тупым инструментом на дно, тонкий слой ткани над пульпой (определяют по рентгеновскому снимку) обусловливают специфику и целенаправленность одонтопрепарирования кариозной полости. При этом необходимо учитывать перераспределение сил жевательного давления на ткани зуба после введения вкладки. Жевательное давление, действующее на вкладку строго по оси полости, деформирует последнюю и передается на дно полости, являющееся одновременно крышей пульпы зуба, что вызывает раздражение ее нервно-рецепторного аппарата. Механическое раздражение пульпы сопровождается болевыми ощущениями различной интенсивности только в процессе приема пищи и может быть расценено врачом как симптом периодонтита. В подобных случаях часто производят необоснованную депульпацию, хотя перкуссия зуба и рентгенологическое исследование не подтверждают диагноза периодонтита. С целью профилактики подобного осложнения, которое со временем может обусловить развитие пульпита, необходимо после удаления размягченного дентина и создания параллельности стенок дополнительное иссечение здоровой эмали и дентина на уровне 2,0—1,5 мм ниже эмалево-дентинной границы по всему периметру полости. В результате создается уступ шириной 1,0—1, 5 мм, позволяющий снять давление со дна полости и тем самым побочное действие вкладки на ткани зуба. Это можно сделать при толстых стенках, окружающих основную полость (ИРОПЗ = 0,2 — 0,3). При дальнейшем разрушении окклюзионной поверхности давление на дно полости уменьшается за счет перекрывающих окклюзионную поверхность участков вкладки. При аналогичных дефектах коронок депульпированных зубов вместо дополнительной полости используют пульпарную полость и корневые каналы с их толстыми стенками. Канал (или каналы) корня зуба расширяют фиссурным бором для получения отверстия диаметром 0,5—1,5 мм и глубиной 2—3 мм. В качестве штифтов рекомендуется применять кламмерную проволоку соответствующего диаметра. При изготовлении вкладок штифты отливают вместе с телом вкладки, с которой они составляют единое целое. Это обусловливает необходимость получения отверстий в канале, параллельных стенкам основной полости. При дефектах коронки зуба II класса по Блэку необходимо оперативным путем удалить часть здоровых тканей и создать дополнительную полость на окклюзионной поверхности. Основную полость формируют в очаге поражения. Если поражены одновременно две контактные поверхности, надо объединить две основные полости единой дополнительной, идущей по центру всей окклюзионной поверхности. В случае глубокого кариеса, когда поражены одновременно окклюзионная и контактные поверхности, применение пломб противопоказано. Одонтопрепарирование под вкладки в этом случае, помимо создания основных (основной) и дополнительных полостей, предполагает снятие тканей со всей окклюзионной поверхности на 1— 2 мм, чтобы закрыть эту поверхность слоем металла. При одностороннем кариозном поражении в пределах здоровых тканей зуба формируют основную полость прямоугольную, с параллельными вертикальными стенками. Пришеечная стенка полости может находиться на разных уровнях коронки и должна быть перпендикулярна вертикальным стенкам. В случае применения вкладки защита краев эмали достигается не образованием скоса (фальца), а вкладкой, налегающей на часть контактной поверхности в виде панцирного или чешуйчатого покрытия. Для создания такого вида скоса сепарационным односторонним диском снимают слой эмали по плоскости после формирования основной полости. С контактной поверхности скос имеет форму окружности. Нижний участок ее сферы находится на 1,0—1, 5 мм ниже пришеечного края полости, а верхний — на уровне перехода контактной поверхности в окклюзионную. С целью нейтрализации горизонтально действующих сил, смещающих вкладку в сторону отсутствующей стенки, необходимо создание дополнительных элементов. Дополнительную полость формируют на окклюзионной поверхности чаще всего в форме ласточкина хвоста или Т-образной с центром по медиодистальной фиссуре. Такая форма обусловливает перераспределение углового компонента жевательного давления, направленного в сторону отсутствующей стенки. При обширном поражении кариозным процессом контактных и окклюзионных поверхностей и истончении сохранившихся тканей зуба (ИРОПЗ = 0,8 и более) врачебная тактика заключается в девитализации зуба, срезании коронковой части до уровня пульповой камеры, а с контактных сторон до уровня кариозного поражения, изготовлении культевой вкладки со штифтом. В дальнейшем такой зуб следует покрыть искусственной коронкой. В полостях III и Г/ класса основные полости на передних и боковых зубах формируют в местах кариозного поражения, дополнительные — только на окклюзионной поверхности, преимущественно в здоровой эмали и дентине. Оптимальной формой дополнительной полости является такая, при которой обеспечивается достаточная устойчивость вкладки при минимальном удалении тканей зуба и сохранении пульпы. Однако косметические требования при восстановлении передних зубов, а также анатомические и функциональные отличия их обусловливают характерные особенности формирования полостей в этих зубах (см. рис. 68). При выборе места для формирования дополнительной полости на окклюзионной поверхности переднего зуба необходимо наряду с другими факторами учитывать своеобразие формы этой поверхности и различное расположение ее отдельных участков по отношению к вертикальной оси зуба и основной полости. Горизонтально расположенное дно можно сформировать перпендикулярно длинной оси зуба в пришеечной части контактных сторон. Специфика оперативной техники одонтопрепарирования передних зубов для восстановления вкладками заключается в формировании вертикальных стенок и дна полости не только с учетом перераспределения всех компонентов жевательного давления (ведущим является угловой компонент), но и пути введения вкладки. Различают два пути введения вкладки: вертикальный со стороны режущего края и горизонтальный с язычной стороны кпереди. В первом случае вертикальные стенки формируют вдоль контактной поверхности, дополнительные полости не создают, а используют парапульпарные ретенционные штифты (см. рис. 68, III). Штифты вводят в ткани зуба пришеечной области и режущего края, ориентируясь на зоны безопасности, которые хорошо определяются на рентгеновском снимке. Углубление для ретенционного штифта создают по режущему краю, сточив его на 2—3 мм, но это выполнимо лишь в тех случаях, если режущий край имеет достаточный по толщине размер. Штифт только в основной с контактной стороны полости не может обеспечить достаточную устойчивость вкладки, поскольку сила, направленная на вкладку с небной стороны и на режущий край, может повернуть ее. Применение дополнительного мелкого штифта на режущем крае значительно повышает устойчивость вкладки. Если кариозная полость локализуется в средней части зуба и сохранен угол режущего края, то в зубах значительной и средней толщины формирование основной полости в направлении оси зуба в принципе исключается, поскольку при этом потребовалось бы срезать угол режущего края, который должен быть сохранен. Поэтому полость создают под угол к оси зуба. В подобных случаях дополнительную полость на окклюзионной поверхности формируют также под углом к оси зуба. Такое направление формирования дополнительной полости необходимо еще и потому, что оно обеспечивает устойчивость вкладки и препятствует ее смещению в сторону отсутствующей вестибулярной стенки.
При малых поперечных размерах коронки, т. е. в тонких зубах, применение ретенционных штифтов затруднено. Поэтому с небной стороны таких зубов формируют дополнительную полость, которая должна быть неглубокой, но значительной по площади на окклюзионной поверхности зуба. Место дополнительной полости определяют исходя из того, что она должна находиться на середине вертикального размера основной полости. Ретенционные штифты необходимо располагать по краям вертикального размера основной полости. Сформированную под вкладку полость очищают от опилок твердых тканей коронки зуба и приступают к моделированию. При прямом методе моделирования вкладки, осуществляемом непосредственно в полости рта пациента, в сформированную полость с небольшим избытком вдавливают разогретый воск (рис. 72). Если моделируют жевательную поверхность, пациента просят сомкнуть зубные ряды, пока воск не затвердел, чтобы получить отпечатки зубов-антагонистов. Если таковые отсутствуют, моделирование режущего края и бугорков осуществляют с учетом анатомического строения данного зуба. В случае моделирования вкладок на контактных поверхностях зубов подлежат восстановлению контактные пункты. При изготовлении вкладки, укрепляемой штифтами, в соответствующие углубления вначале вводят штифты, после чего заполняют полость нагретым воском. Важным элементом протезирования является надлежащее выведение восковой модели, исключающее ее деформацию. При небольшой вкладке ее выводят одним проволочным литникобразующим штифтом; если вкладка крупная, применяют параллельно расположенные штифты П-образной формы. В хорошо сформированной полости выведение модели вкладки не представляет трудностей. При косвенном методе моделирование восковой репродукции вкладки осуществляется на предварительно изготовленной модели (рис. 73). С целью получения слепка сначала подбирают или изготавливают металлическое кольцо из прокаленной и отбеленной меди. Кольцо припасовывают к зубу таким образом, чтобы их диаметры соответствовали. Край кольца по щечной и язычной (небной) поверхностям должен доходить до экватора. При изготовлении вкладки с контактной стороны зуба край кольца должен доходить до десневого края (см. рис. 73, а). Кольцо заполняют термопластической массой и погружают в сформированную полость. После затвердевания массы кольцо снимают. Качество слепка оценивают визуально. Если получился хороший слепок, его заполняют медной амальгамой или супергипсом. Медную амальгаму вводят с избытком, который используют для формирования основания в виде пирамиды, что удобно при удерживании модели в руках в процессе моделирования восковой вкладки. После моделирования вкладки из воска производят отлив модели из металла. В случае наличия антагонистов, а также для создания хороших контактных пунктов делают слепок всего зубного ряда, не снимая слепок с кольцом с зуба. После получения общего оттиска отливают комбинированную модель. Для этого кольцо заполняют амальгамой и моделируют основание длиной до 2 мм, затем модель отливают по обычным правилам.
Так получают комбинированную модель, на которой все зубы отлиты из гипса, а зуб, подготовленный для вкладки, — из металла. На этом зубе осуществляют моделирование восковой вкладки с учетом окклюзионных взаимоотношений. В настоящее время для снятия слепков чаще используют двухслойные слепочные материалы. Модель можно получить целиком из супергипса. Для отливки вкладки из металла восковую репродукцию укладывают в огнеупорную массу, помещенную в кювету для литья. Затем удаляют литники, воск выплавляют и заливают форму металлом. Полученную вкладку осторожно очищают от налета и передают в клинику для припасовки. Все неточности прилегания вкладки исправляют соответствующими приемами с помощью тонких фиссурных боров. Фиксацию вкладки цементов производят после тщательной очистки и просушивания полости. При изготовлении вкладок из композитов одонтопрепарирование проводят без формирования скоса (фальца) по краю полости, поскольку тонкий и хрупкий слой, покрывающий скос, неизбежно будет ломаться. Смоделированную восковую модель вкладки покрывают жидким слоем цемента, после чего модель с литником (и цементом) погружают в гипс, налитый в кювету, таким образом, чтобы цемент располагался снизу, а воск сверху. Замену воска пластмассой соответствующего цвета осуществляют обычным способом. После фиксации вкладки на зубе производят ее окончательную механическую обработку и полировку. В редких случаях применяют вкладки из фарфора. Сформированную полость обжимают платиновой или золотой фольгой толщиной 0,1 мм для получения формы полости. Дно и стенки полости выстилают таким образом, чтобы края фольги перекрывали края полости. Форма из фольги (слепок) должна точно копировать форму полости и иметь гладкую поверхность. Выведенный слепок из фольги помещают на керамическую или асбестовую основу и заполняют полость фарфоровой массой, которую обжигают 2—3 раза в специальной печи. Полученную таким образом готовую вкладку фиксируют фосфат-цементом. Ортопедическая стоматология Яндекс.Директ Обследование больных в клинике ортопедической стоматологии проводят по следующей схеме: 1) сбор анамнеза; 2) клиническое обследование; 3) специальное обследование. Анамнез включает жалобы больного, данные о его общем состоянии, условиях жизни и профессии. При первом знакомстве с пациентом врачу следует подробно ознакомиться с жалобами больного и выявить из них главные, которые побудили его обратиться за ортопедической помощью. Собирая анамнез, надо выяснить причину потери зубов и давность их удаления, а также установить, пользовался ли больной съемными протезами. Если пользовался, то важно выяснить так называемый протезный статус, складывающийся из данных о начале и длительности пользования протезами, их конструктивных особенностях, субъективной оценке протезов больным с точки зрения эффективности жевания, а также в связи с эстетическими и функциональными требованиями [Бизя-ев А.Ф. и др., 1983; Копоп Н., 1985]. В тех случаях, когда больной протезируется впервые, нужно выяснить его осведомленность о протезах, о том, как он их себе представляет и что он ждет от протезирования. Знакомство с больным преследует цель понять его как личность, попытаться устранить его боязнь манипуляций, проводимых врачом в полости рта, психологически подготовить к пользованию полными съемными протезами. Во время обследования врач незаметно для больного изучает его лицо, мимику, оценивает степень изменений конфигурации лица в связи с потерей зубов, отмечает особенности речевой артикуляции и произнесения отдельных звуков. Определенную трудность представляет ортопедическое лечение больных с аномалийным соотношением челюстей, бывшим у пациента до протезирования. С потерей зубов морфологические признаки аномалий постепенно стираются, однако знание лицевых признаков той или иной аномалии, а также выявление этих признаков посредством измерения угла нижней челюсти, изучения профиля лица на фотографиях и биометрического анализа фотографий позволяют установить аномалии соотношения зубов и зубных рядов у больного. Однако более точно диагностировать имевшуюся у больного ранее аномалию можно, изучив функциональные особенности челюстно-лицевой системы человека и установив функциональные отклонения от нормы, нередко сопутствующие аномалиям. При этом необходимо провести анализ речи больного, фаз глотания, а в ряде случаев и телерентгенографическое исследование. Обследование больного необходимо проводить последовательно и целенаправленно, используя все доступные средства диагностики. В результате обследования необходимо получить общее представление о физическом и психическом состоянии больного и особенностях его челюстно-лицевой системы. За последние годы широкое распространение получило предварительное анкетирование больных, обращающихся в клинику ортопедической стоматологии. Приводим подобную анкету, которую мы рекомендуем применять при предварительном обследовании больных. Анкета, заполненная пациентом, значительно экономит время врача и позволяет более целенаправленно проводить обследование и лечение обратившегося больного. Анкета состоит из следующих разделов: 1) предварительные вопросы общего характера; 2) основные жалобы; 3) оценка способности адаптироваться к протезам; 4) желаемый эффект лечения и его оценка; 5) личностные качества пациента; 6) особенности его речи. В предварительные вопросы включают паспортные Данные: адрес больного, дата рождения, место работы, номер телефона и т. д. Отвечая на предварительные вопросы, пациент может продумать ответы на вопросы, касающиеся основного заболевания. Жалобы, которые предъявляет больной, складываются из испытываемых им негативных ощущений. В тех случаях, если пациент пользуется протезами и повторно обратился к врачу для проведения протезирования, ему необходимо ответить на вопрос: «Какого Вы мнения ° Ваших протезах?» При этом больной может указать на плохую фиксацию протезов, недостаточно качественное пережевывание пищи, нечеткую речь и т. д. Следующая группа вопросов касается способности адаптироваться к протезам. Отвечая на эти вопросы, пациент оценивает предыдущий опыт ношения протезов, дает информацию о физической переносимости протезов и мышечной координации. Вопросы могут быть такими: «Сколько лет Вы пользуетесь съемными протезами вообще? Сколько раз Вам изготавливали протезы? Сколько лет Вы пользуетесь настоящими протезами? Проводились ли поправки в процессе пользования протезами и какова их эффективность?» Перечисленные вопросы взаимосвязаны. Больной, сменивший за последние годы несколько протезов, требует особого внимания; следует выяснить причину, заставившую его обращаться неоднократно к врачу-ортопеду, и по возможности устранить ее. При этом необходимо установить, действительно ли последние протезы имеют дефекты. В том случае, если протезы изготовлены технически грамотно, то следует подумать, что этот пациент трудно физиологически и психологически адаптируется к протезам. Если на вопрос: «Успешно ли Вы пользовались имеющимися протезами в первое время?», пациент отвечает: «Да», то следует ожидать, что это протезирование будет эффективным. Отрицательный ответ должен заставить врача подумать о пониженной приспосабливаемости пациента к протезам либо искать причину в неправильном их изготовлении. Вопросы об эффективности лечения тесно связаны со способностью пациента приспосабливаться к протезам. При этом необходимо выяснить, обоснованы ли претензии пациента или нужна предварительная разъяснительная беседа о возможностях протезирования. Полученная информация поможет врачу выбрать правильную тактику общения с пациентами, что будет способствовать успешному проведению лечения. Вопросы могут быть такими. 1. «Если Вам изготовят новый протез, то какие изменения в нем Вы хотели бы видеть?» Ответ на этот вопрос особенно важен при планировании лечения полными съемными протезами. Задают этот вопрос с тем, чтобы можно было учесть пожелания больного. Если пациент отвечает: «Новые протезы должны быть такими, чтобы разгладились морщины в области рта», то в этом случае, ориентируясь на конкретную клиническую картину, следует сразу же согласовать с пациентом, в какой мере это пожелание можно выполнить. 2. «Некоторые люди быстро привыкают к очкам или протезам. Как Вы оцениваете свои способности?» Этот ■Опрос позволяет ориентировочно оценить способность пациента адаптироваться к будущим протезам. Установление личностных качеств больного может в значительной мере облегчить протезирование. Так, по данным М. Ногзе (1950), всех больных, обращающихся для лечения в клинику ортопедической стоматологии, условно можно разделить на четыре группы: уравновешенные с философским складом ума, дотошные, безразличные и истеричные. I. Ыа551г (1978) пишет, что его коллеги успешно используют эту ориентировочную классификацию при обследовании больных. 3. «Как Вы оцениваете качество Ваших искусственных зубов и протеза в целом?» Отрицательная характеристика должна насторожить врача и нацелить его на анализ возможных причин отрицательной оценки протезов, которая может быть объяснена плохой адаптацией к съемным протезам или их неэстетичным видом. 4. «Как оценивают эффективность протезирования Ваши ближайшие родственники и друзья?» Любые отрицательные оценки необходимо учесть, так как они отражают мнение об эстетичности как самих протезов, так и лица пациента в целом. Если он просит изготовить новые протезы лишь потому, что их вид не нравится супругу (супруге), то желательно, чтобы он (она) присутствовали при проверке конструкции и припасовке готового протеза. 5. «Что Вы ожидаете от протезирования: повышение эстетичности протезов, улучшение жевательной функции, речи и т. п.?» Пациенты обычно дают характерные ответы, которые можно разделить на две группы. Первая группа ответов («Протез удобен, обеспечивает качественное пережевывание пищи») свойственна пациентам философского склада ума, у которых легче добиться благоприятных результатов протезирования. Пациенты, требующие устранения морщин, улучшения речи и вообще внешнего вида, обычно критично настроены, их запросы труднее удовлетворить. В связи с этим при лечении этой группы Пациентов важно предварительно выяснить все их требования, чтобы найти оптимальный вариант рациональной Конструкции протеза, который мог бы удовлетворить подобных пациентов. Примерно в 10—12 % случаев можно получить ответы, Характерные для обеих групп, например: «Протезы удобны При пользовании, но неэстетичны». Это позволяет предположить наличие в характере пациентов таких качеств, как мнительность и дотошность, и избрать соответствующую тактику поведения и план лечения. 6. «Знаете ли Вы кого-нибудь, кто полностью был бы доволен изготовленными ему протезами». Отрицательный ответ может отражать и вполне реальный факт, но можно предположить, что пациент придирчив и настроен враждебно. Естественно, что врач должен быть особенно осторожен при отнесении пациентов к одной из приведенных групп только по ответам и поведению пациентов. Зачастую за проявлением враждебности кроется просто беспомощность и страх перед стоматологическими манипуляциями. Необходимо учесть истинное состояние пациента и завоевать его доверие. Проявления истинной враждебности очень редки. Чаще это следствие многократного неудовлетворительного протезирования у разных врачей. При лечении этих пациентов необходимо выбрать особую тактику. В ряде случаев неизбежны конфликты, целесообразна консультация психоневролога. 7. «Как Вы оцениваете лечение у предыдущего врача: хорошее, прекрасное, плохое». Пациенты, дающие все ответы, кроме «хорошее», как правило, нуждаются в более тшательном обследовании; необходимо убедить их, что им будет проведено лечение на высоком профессиональном уровне. Предыдущий неприятный опыт общения пациента с врачом постепенно забудется по мере увеличения доверия к новому врачу. 8. Вопросы об особенностях дикции: «Удовлетворяют ли Вас протезы при разговоре? Стискиваете ли Вы зубы?» Характер ответов на эти вопросы позволит предположить, что нарушения, на которые больные жалуются, могут быть связаны с дефектами протезирования либо являются следствием различных заболеваний. Предварительное анкетирование позволяет составить мнение о больном, что облегчит взаимопонимание между ним и врачом. После изучения анкеты врач приступает к обследованию больного. Анатомические и функциональные особенности слизистой оболочки протезного ложа, костной основы и жевательных мышц очень разнообразны и могут быть выявлены с помощью визуального, пальпаторного и инструментального исследования. Местный осмотр и пальпация позволяют определить особенности костного рельефа и слизистой оболочки протезного ложа и отдельных его участков, степень активности, тонус и уровень прикрепления жевательных мышц. В истории болезни следует описать локализацию атрофии альвеолярного отростка и другие особенности челюстей, в частности ширину и форму альвеолярного гребня, его вестибулярного и орального скатов, что важно с точки зрения оценки функционально-структурных особенностей протезного поля как на верхней, так и на нижней челюсти. Для облегчения записи полученных данных и уменьшения затрат времени врача целесообразно использовать программированные или полупрограммированные карты обследования, диктофоны, компьютеры и другие средства. При осмотре больного и проведении функциональных проб целесообразно изучить индивидуальные особенности движений нижней челюсти и сокращений жевательных мышц, а также строение слизистой оболочки протезного ложа и костного рельефа, которые учитывают в дальнейшем при выборе оттискного материала и метода получения оттиска. Изучение формы челюстей и альвеолярного отростка, оценка состояния слизистой оболочки, покрьгеающеи альвеолярные отростки и небо помогают уточнить границы протеза, решить вопрос о необходимости создания объемной моделировки базиса или, наоборот, его истончения при слабо выраженной атрофии челюстей. С потерей зубов изучение типа лица и его отдельных частей приобретает решающее значение при составлении плана ортопедических мероприятий, направленных на восстановление индивидуальных особенностей зубочелюстной системы и внешнего вида больного. В связи с этим обследование пациентов должно быть всесторонним, с использованием таких средств диагностики, как измерения на лице, в полости рта и на диагностических моделях челюстей. Анализ фотографий лица пациента в фас и профиль, сделанных до и после потери зубов, позволяет получить более точное суждение о степени изменений конфигурации лица. Биометрические методы исследования должны быть использованы на всех этапах ортопедического лечения: во время определения центрального положения целюстей, при постановке зубов и на заключительном этапе протезирования в целях контроля За эффективностью ортопедического лечения, Особое место в обследовании больных при полной потере зубов занимают функциональные методы исследования, в частности двигательные и речевые пробы. С помощью двигательных функциональных проб могут быть выявлены смещения нижней челюсти, а также возникающие при этом функциональные и морфологические отклонения от нормы в мышцах и височно-нижнечелюстных суставах. Функциональные двигательные пробы позволяют также диагностировать миосуставный дисфункциональный синдром, характеризующийся ограниченным открыванием рта, щелканьем, крепитацией в суставах, асимметрией положения и движения суставных головок и изменением тонуса жевательных мышц. С помощью функциональных речевых проб можно определить соотношение челюстей у больного до потери зубов, величину вертикального и горизонтального перекрытия зубов, оптимальную для данного человека высоту нижней трети лица и величину межокклюзионного промежутка покоя. Применение этих проб позволяет осуществить наиболее точную у каждого больного постановку искусственных зубов в вертикальной и горизонтальной плоскостях. Изучение индивидуальных особенностей жевания и глотания у больных также относится к функциональным методам исследования. Выявленные при анализе этих функций характеристики используют для наиболее точного конструирования протезов у каждого пациента. Рентгенологическое исследование челюстей проводят в сомнительных случаях. Оно позволяет обнаружить клинически не проявляющиеся патологические изменения (кисты, секвестры, остатки корней и др.), которые, согласно нашим наблюдениям встречаются у 11 % больных. При рентгенологическом исследовании можно также оценить опорные свойства протезного ложа и установить прогноз устойчивости кости к атрофическим процессам в зависимости от особенностей ее структуры. Томография височно-нижнечелюстных суставов помогает дифференцировать дисфункциональные нарушения суставов от деформирующего артроза, что имеет важное значение при выборе тактики лечения. Применение компьютерной томографии позволяет наиболее полно оценить состояние костных и мягких тканей челюстно-лицевой области.
Дата добавления: 2015-12-16 | Просмотры: 16177 | Нарушение авторских прав |