|
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
Типы палаток и их характеристики
Размещение в лагерных палатках имеет свои недостатки. Летом в них очень жарко, зимой наблюдаются большие перепады температуры. Например, у пола температура воздуха равна 8-120С. Малый воздушный куб – для большинства палаток меньше 2 м3 – при резко пониженном воздухообмене (отсутствие окон и частое увлажнение ткани намета, когда воздухопроницаемость снижается почти в 4 раза) приводит к быстрому увеличению концентрации углекислоты и влажности воздуха. Поэтому в летнее время для проветривания палаток наметы должны приподниматься. Достаточно высокая эффективность защиты от непогоды и портативность делают палатки пока единственным видом возимого полевого жилища, которым войска могут пользоваться как летом, так и зимой. Из всех полевых жилищ наиболее удобны для продолжительного размещения землянки. Это укрытие котлованного типа глубиной до 2 м с одним или двумя скатами. Стены обшиваются досками, заделываются жердями или другим материалом. Землянка имеет тамбур с двумя дверями, а с противоположной стороны – окна. С нагорной стороны отрывается водоотводная канава. При высоком стоянии грунтовых вод, а также при образовании больших количеств конденсата устраивают водосборные колодцы. Для отдыха оборудуют нары на уровне 0,5 м от пола. Землянки могут быть герметизированы и приспособлены для защиты от ОМП. Возможность поддерживать постоянную температуру воздуха (лучше на уровне 20-220С) и более надежная защита от ряда неблагоприятных факторов внешней среды позволяет создавать в землянке сравнительно хорошие условия для отдыха. Однако при эксплуатации землянок, как и лагерных палаток, особое внимание следует обращать на их вентиляцию. Полевое отхожее место оборудуют во всех случаях кратковременного расположения войск. На больших привалах и ночевках устраивают индивидуальные или полевые ровики, на дневках – рвы. Полевой ровик на 30-40 человек делают длиной 1 м, шириной 0,3 м и глубиной – до 0,75 м. Рвы устраивают из расчета 1 очко на 12-16 человек и обносят его изгородью. Располагают отхожее место не ближе 50 м от жилья. Для дезодорации и борьбы с мухами содержимое отхожих мест дважды в течение дня присыпают небольшим слоем земли. Это является обязанностью дежурных (дневальных) по подразделению. Мусор собирают в траншею. Лучшим способом обезвреживания мусора является сжигание. Однако из-за отсутствия топлива чаще всего прибегают к почвенному обезвреживанию, при котором мусор по мере внесения его в траншею каждый раз присыпают землей. При уходе части территорию лагеря приводят в полный порядок.
18.Основы эпидемиологии
18.1. Инфекционные болезни.
Инфекционные (заразные) болезни – это заболевания, которые связаны с внедрением в организм человека болезнетворных (патогенных) микроорганизмов – микробов и для которых основным общим признаком является возможность передачи их от зараженного организма здоровому. Инфекционные болезни относятся к числу заболеваний, встречавшихся уже со времен глубокой древности. Народы древних стран на собственном горьком опыте опустошительных эпидемий убеждались в заразительности инфекционных болезней, в необходимости активно бороться с ними. Мысль о живом возбудителе инфекционных болезней возникла еще у отдельных античных философов, но рациональная борьба с заразными болезнями стала возможной только после изобретения микроскопа. В конце XVII века голландский ученый-самоучка Антоний Левенгук устроил простейший микроскоп, для которого ему пришлось самому изготовлять и шлифовать увеличительные стекла, дававшие увеличение в 160 раз. Пользуясь микроскопом, Левенгук открыл новый, до этого неведомый мир мельчайших микроорганизмов – микробов. Исследования под микроскопом застоявшейся воды, настоя из растений, зубного налета, испражнений сыграли в изучении микробов и процессов возникновения инфекционных болезней колоссальную роль. В 70-х годах XIX века Луи Пастер доказал громадную роль микробов в природе, их участия в процессах гниения и брожения, в развитии инфекционных болезней. В бродящем пиве и вине, при скисании молока и теста Пастер нашел микробов характерных именно для данного биологического процесса. Он показал, что без микробов вино и пиво не бродят, молоко не скисает, тесто не «поднимается». Микробы обнаруживались всюду: в почве, в воде, в воздухе, на коже и слизистых оболочках человека и животных, на листьях деревьев и на траве, на любых предметах. Русский ученый И.И. Мечников внес большой вклад в исследование и установление возбудителей ряда инфекционных болезней, разработал теорию невосприимчивости (иммунитета) к заразным болезням. Родилась новая наука – эпидемиология, которая изучает причины и закономерности массового распространения однородных инфекционных заболеваний (эпидемий) и разрабатывает меры борьбы по предупреждению эпидемий и по их ликвидации. Теперь уже точно установлено, что возбудителями инфекционных болезней являются болезнетворные микроорганизмы – патогенные микробы. Эти микробы подразделяются на бактерии, вирусы, риккетсии и грибки. Бактерии – это микробы растительного происхождения, преимущественно одноклеточные. Размножаются простым делением через каждые 20-30 минут, некоторые формы бактерий (сибирской язвы, столбняка) обладают большой устойчивостью. Бактерии легко переносят низкие температуры и даже замораживание; в то же время они быстро погибают от воздействия солнечных лучей, при кипячении, а также от дезинфицирующих средств. Они вызывают заболевания чумой, холерой, сибирской язвой и др. Вирусы – мельчайшие микробы, в тысячу раз меньше бактерий. Развиваются только в живых тканях. Вирусы вызывают заболевание натуральной оспой и др., они поражают животных, растения и даже бактерии и грибки. Многие из вирусов переносят высушивание и температуру свыше 1000С. Риккетсии по размерам и форме приближаются к некоторым бактериям, но развиваются и живут только в пораженных тканях. Они вызывают заболевания сыпным тифом, ку-лихорадкой и др. Грибки, как и бактерии, имеют растительное происхождение, но более совершенны по строению. Устойчивость их к физико-физическим факторам значительно выше. Они легко переносят воздействие солнечных лучей и высушивание. Грибки вызывают заболевание гистопластозом и др. Некоторые бактерии образуют токсины, т.е. сильнодействующие яды. Токсины вызывают отравление и такие заболевания как дифтерия, ботулизм. В сухом виде токсины сохраняются до нескольких месяцев. Один грамм сухого токсина – возбудителя ботулизма содержит 8 миллионов смертельных доз для человека. Из огромного количества микробов лишь некоторые являются патогенными, т.е. способными вызывать заболевания у человека и животных. Часть микробов патогенны для человека, но не патогенны для животных. В то же время возбудители некоторых инфекционных болезней патогенны, как для человека, так и для животных (чума и др.). Опасность патогенных микробов характеризуется различными свойствами. Основными свойствами патогенных микробов являются: вирулентность; устойчивость во внешней среде; время выживаемости в пищевых продуктах, воде и на предметах обихода; способность передаваться различными путями. Вирулентность – это совокупность свойств микробов возбудителей инфекционных болезней, определяющая характер и силу их болезнетворного действия на организм (патогенность). К свойствам, характеризующим вирулентность относятся: заразительность, способность проникать в организм и размножаться в нем и токсичность, т.е. способность образовывать ядовитые вещества (токсины), вызывающие болезнетворные действия. При большинстве наиболее известных инфекционных заболеваний источником служит больной человек. Имеет место также бациллоносительство, т.е. скрытое не проявляющееся какими-либо определенными болезненными симптомами пребывания патогенных микробов в организме человека. Оно наблюдается: 1) в некоторых случаях после перенесенного инфекционного заболевания у выздоравливающих; 2) у совершенно здоровых в тех случаях, когда инфекция не вызвала видимой клинической реакции. В зависимости от места нахождения микробов в организме больного или бациллоносителя при различных инфекционных заболеваниях существуют разные пути распространения инфекций, т.е. выделение микробов во внешнюю среду. Так, при поражении слизистых оболочек зева, носоглотки и дыхательных путей больной легко рассеивает микробы капельным путем. Капельный путь распространения инфекций – это распыление вокруг себя больными или бациллоносителями при разговоре, чихании, кашле мелких капелек жидкого отделяемого слизистых оболочек зева, носоглотки или дыхательных путей, содержащего патогенные микробы. Эти мельчайшие капельки с микробами могут оставаться взвешенными в воздухе в течение нескольких часов и переноситься по помещению уже ничтожными потоками воздуха. Больной таким путем легко инфицирует воздух и предметы, находящиеся в комнате больного. В незакрытых помещениях возможность передачи заболевания капельным путем значительно ограничивается; напротив, в тесных, плохо проветриваемых, сырых и темных жилых помещениях больной особенно легко может заразить окружающих путем капельной инфекции. Капельным путем распространяется корь, грипп, дифтерия, натуральная оспа, легочная чума и ряд других инфекций. Высыхая, капельки слизи, мокроты превращаются в пыль, которая оседает на полу, стенах, предметах, одежде. При уборке помещений (невлажной) пыль поднимается в воздух и может (вместе с патогенными микробами) через дыхательные пути. Это пылевой путь распространения инфекции. При некоторых инфекциях одежда больного, его кожа, более легко загрязняются выделениями слизистых зева, носоглотки, мочой или испражнениями. При таких инфекциях заражение легко может произойти при непосредственном соприкосновении с больным – это контактный путь заражения. Контактный путь заражения имеет место при так называемых кишечных заболеваниях, когда поражается преимущественно кишечный тракт и микробы выделяются с испражнениями, мочой, рвотой, - при брюшном тифе, холере, дизентерии и др. Возбудители кишечных и некоторых других инфекций длительно сохраняют жизнеспособность в воде, а в пищевых продуктах, особенно в молоке, не только выживают, но и энергично размножаются. Поэтому, помимо контактного пути, при брюшном тифе, холере, дизентерии и др. Имеют место водный и пищевой пути распространения инфекций. При ряде заболеваний, например, сыпном и возвратном тифе, микробы – возбудители находятся и развиваются исключительно ли преимущественно в крови человека. При этих заболеваниях инфекция передается через укусы кровососущих членистоногих (малярийных комаров, клещей, жалящих мух, оводов). Перенос инфекции кровососущими членистоногими называется трансмиссивным путем распространения инфекции (трансмиссия – передача). Следует также иметь ввиду, что некоторые патогенные микробы могут месяцами и больные сохранять жизнеспособность в почве, например, сибиреязвенные споры, споры столбняка и возбудители гангрены. Попадая в рану, такая земля может вызвать заболевания столбняком, газовой гангреной, а скот, пасущийся на такой земле, может заболеть сибирской язвой. Устраняя пути распространения инфекции, мы прерываем течение эпидемии и тем самым ликвидируем очаг. Так, при уничтожении вшивости в очаге мы ликвидируем сыпной и возвратный тиф; санитарным надзором за водоснабжением, борьбой с мухами, надлежащим гигиеническим режимом мы прекращаем распространение кишечных инфекций, защитой от укусов клещей исключает возможность заболеваниями клещевыми инфекциями. Ограничение контакта и совместного пребывания с больными в закрытом помещении, хорошая вентиляция, освещение, проветривание, влажная уборка уменьшают возможность распространение инфекций капельным путем.
18.2. Особенности течения инфекционных болезней. Особо опасные инфекции.
Течение инфекционных болезней отличается от течения других болезней тем, что они обычно имеют циклический характер и разделяются на несколько периодов: инкубационный (скрытый); предвестниковый; развитие болезни; угасание болезни (выздоровление); Инкубационный период – время от проникновения болезнетворного микроба в организм (инфекции) до появления первых явных признаков болезни. Продолжительность инкубационного периода различна и типична для каждого заболевания, он длится от нескольких дней (при чуме, холере – 1-6 дней), иногда даже часов (при гриппе) до многих недель (большинство) и лет (проказа). В течение этого периода в организме больного происходит размножение возбудителя болезни, перестройки организма и накопления в нем токсических продуктов жизнедеятельности возбудителя. Предвестниковый период характеризуется общим недомоганием, головной болью, чувством разбитости, снижением трудоспособности, мышечными болями, повышением температуры тела до 380С (субфербильная температура) или лихорадкой, желудочно-кишечными явлениями и др. Период развития характеризуется клинической картиной, типичной для данного инфекционного заболевания; при остром начале болезни, уже в первые дни, помимо высокой лихорадки, наблюдаются расстройства сердечно-сосудистой, центральной нервной системы и др. систем, вызванные воздействием на организм токсинов и продуктов распада и нарушенного обмена тканей. Угасание болезни может происходить постепенно при медленном падении температуры; часто болезнь заканчивается быстро и температура падает в течение 1-2 дней и даже нескольких часов при обильном потоотделении (кризис). Главным общим признаком (симптомом) большинства инфекционных болезней является то, что их течение сопровождается лихорадкой, температурой. Лихорадка – это защитно-приспособительная реакция организма человека на воздействие болезнетворных микробов и выражающаяся в повышении температуры тела. В течении лихорадки выделяют три стадии: стадию нарастания температуры; стадию установившейся максимальной температуры; стадию падения температуры. Различают высокую лихорадку, когда максимальная температура 38-390С, субфербильную – при температуре 37-37,9 0С. Лихорадка может протекать с почти постоянной максимальной температурой, когда утренняя и вечерняя температура колеблется в пределах менее 10, возможно колебание температуры больше 10. Возможна также лихорадка, когда лихорадочные дни чередуются с безлихорадочными. Длительная высокая лихорадка с постоянной температурой или почти постоянной температурой указывает на грубое нарушение терморегуляции и расстройство других физиологических функций организма, что нередко заканчивается смертью больного. Кожа при инфекционных болезнях обычно суха, хотя при некоторых формах заболеваний покрывается горячим жидким или холодным клейким потом. При многих инфекционных болезнях на коже появляется сыпь - экзантема (сыпь выступает в различной форме – в виде пятнышек, пятен, узелков, волдырей). Со стороны сердечно-сосудистой системы обычно наблюдается недостаточное протекание крови через сердце, переполнение брюшной полости кровью, кровяное давление падает, пульс становится частым, конечности холодеют, наконец, может возникнуть типичный для инфекционных болезней сердечно-сосудистый коллапс. Изменение со стороны пищеварительного тракта выражаются в отсутствии аппетита, нарушении функций кишечника, иногда в острых желудочно-кишечных явлениях. Изменения центральной нервной системы, доступные клиническому наблюдению, проявляются в виде ряда психических, двигательных и чувствительных нарушений вследствие общей интоксикации. Уже после падения температуры может наблюдаться бред, галлюцинации, спутанность, иллюзии, двигательное возбуждение. Практически все инфекционные болезни, имеющие тенденцию к распространению, следует считать опасными, а некоторые - особо опасными. К особо опасным инфекциям относят заболевания, возбудители которых отличаются высокой вирулентностью, устойчивостью во внешней среде, длительной выживаемостью в пищевых продуктах и воде, на предметах обихода и могут передаваться различными путями. Инфекционные заболевания, вызываемые ими, протекают в тяжелой клинической форме, сопровождаются частыми осложнениями и характеризуются высокой летальностью. К ним относятся: чума (легочная форма), холера, сибирская язва, мелиоидоз, желтая лихорадка, геморрагическая лихорадка. Чума – острое инфекционное заболевание, обладающее высокой заразностью, вследствие чего способно при определенных условиях широко распространяться и давать огромную смертность. Слово «чума» происходит от древнеарабского слова «джумма», что значит боб и что легко сопоставить с чумным бубоном (увеличение лимфатических узлов в размере с образованием паховых, подмышечных и шейных «наростов» - бубонов). Источниками чумы являются сурки и суслики в Азии и Северной Америке, морские свинки – в Южной Америке и др. На территории России имеются следующие природные очаги чумы: 1) Северо-западное Прикаспие (основной источник – суслик); 2) Волго-Уральский (полуденная песчанка); 3) Закавказский нагорно-равнинный (песчанки); 4) Зауральский (песчанки); 5) Горно-Алтайский (сурки и суслики); 6) Забайкальский (тарбаганы); 7) Тувинский. Заражение при легочной чуме происходит воздушно-капельным путем. При легочной чуме появляется высокая лихорадка, сильная слабость, головокружение, одышка, кашель, включая сухой, затем влажный, со слизистой и кровянистой мокротой. Походка шатающаяся. Уже к концу первых суток состояние больного крайне тяжелое, появляется бессвязный бред, пульс слабеет, и больной гибнет на 2-3 день. При чуме больной человек является источником инфекции в течение всего заболевания. Холера – острое инфекционное заболевание. Холера впервые была занесена в Европейскую Россию в 1823г., когда она появилась в Астрахани. За несколько эпидемий XIX века в России от холеры умерло около 2 млн. человек. В настоящее время отдельные вспышки холеры возникают на Индийском континенте, Республике Дагестан РФ, Херсонской обл. Украины и др. Основные пути распространения холеры – контактный и водный. Первым клиническим признаком холеры является понос, который начинается внезапно. Испражнения, как правило, водянистые, представляют собой мутновато-белую жидкость, напоминающую рисовый отвар, затем от нескольких часов до 1,5 суток появляется рвота, она скоро становится водянистой, по виду похожей на рисовый отвар. Организм сильно обезвоживается, при этом потери жидкости составляют до 10% и более массы тела, вследствие чего выделения жидкости с поносом и постепенно уменьшается. Заостряются черты лица, появляются «темные очки» вокруг глаз, кожа становится холодной и липкой на ощупь, появляется морщинистость на кистях («руки прачки»), наблюдается общая синюшность, голос сиплый или беззвучный. Тяжелейшие состояния, протекающие с резким обезвоживанием, заканчиваются смертью больного в течении 1-2 суток. В остальных случаях симптомы болезни могут ослабевать и больной через 3-10 суток поправляется. Сибирская язва известна со времен Гиппократа, встречается повсеместно; наблюдаются вспышки среди фермеров, ветеринаров, рабочих предприятий, связанных с сельским хозяйством, а также среди путешественников и туристов. В естественных условиях источником заражения людей служат домашние травоядные животные и свиньи. Случаи заражения от больных не описаны. Наиболее частые пути заражения человека – контактный (при уходе за больными животными, забое и разделке шкур, обработке шкур), воздушной (при переработке шкур, шерсти или в лабораторных условиях с образованием аэрозоля возбудителя). Инкубационный период составляет 2-7 дней. При легочной форме сибирской язвы вначале незначительно повышается температура, появляются симптомы, характерные для острых респираторных инфекций; через 3-5 дней развивается острая легочная недостаточность, которая приводит к шоку и смерти больного. При кожной форме сибирской язвы, прежде всего, появляется зуд кожи, сыпь в виде папул - узелков красного цвета, выступающих над кожей, которые переходят в везикулы – пузырьки, наполненные вначале прозрачным, в дальнейшем несколько мутным содержимым. Через 2-6 дней происходит необратимое прекращение жизнедеятельности пораженных тканей организма (омертвление, некроз), образуется черный струп, окруженной зоной умеренно выраженного отека и иногда вторичными пузырьковыми высыпаниями. Иногда возбудитель сибирской язвы проникает в кровь и тогда наступает сибиреязвенный сепсис. В этом случае общее состояние больного ухудшается, больной продолжает сильно лихорадить. Появляется сильная головная боль, головокружения, рвота, наблюдается резко выраженная синюшность. Перед смертью больной покрывается холодным клейким потом, температура падает до субнормальных цифр, пульс не прощупывается. Сознание до конца остается сохраненным, но больной беспокоен, мечется, вскакивает. Иногда тяжелые общие явления сибиреязвенного сепсиса наступают уже с самого начала болезни и больной быстро погибает при явлениях тягчайшей интоксикации.
18.3. Меры безопасности и особенности противоэпидемических мероприятий в чрезвычайных ситуациях
18.3.1. Меры безопасности при ведении работ и оказания первой помощи в очаге заражения
МЧС России в 1998 г. введена в действие «Временная типовая инструкция по охране труда при ведении поисково-спасательных работ в условиях биологического «бактериологического заражения». Эта инструкция содержит общие требования безопасности, требования безопасности перед началом и в ходе работ и по их завершению. При ведении поисково-спасательных работ в очаге биологического заражения спасатели обязаны: не вступать без особой необходимости в непосредственный контакт с явно больными; проводить дезинфекцию рук и обуви после контакта с больными, а также с предметами и вещами, принадлежавшими заболевшим; при оказании первой медицинской помощи деблокированным или обнаруженным в помещениях находится в соответствующих СИЗ; осуществлять перевозку больных на специально выделенном транспорте, после каждого рейса дезинфицировать руки, обувь, защитную одежду (клеенчатые фартуки, одеваемые при массовых перевозках), а также дезинфицировать транспортные средства и использованные предметы (носилки, подушки и т.п.); при ранениях принять меры самозащиты – смазать кожу, края раны настойкой йода, наложить стерильную повязку, используя ИППМ (запрещается дотрагиваться до ран руками, промывать их водой, смазывать мазями, удалять с них грязь); при повреждении СИЗ – принять меры по их замене, доложить командиру и действовать по его указанию.
18.3.2. Особенности противоэпидемических мероприятий в чрезвычайных ситуациях
В чрезвычайных ситуациях происходит резкое ухудшение социально-бытовых условий жизни людей. Население лишается жилья, питьевой воды, нарушается водо- и энергоснабжение, ухудшается организация питания, работа банно-прачечных учреждений и т.д. Все это обостряет эпидемическую ситуацию, а завоз инфекции извне спасателями и другими пребывающими лицами приводит к тому, что возможные «потенциальные» источники инфекции оказываются неизолированными; активизируются природные очаги инфекции. С целью предупреждения и снижения инфекционной заболеваемости населения в ЧС, недопущения распространения инфекционных заболеваний в зоне ЧС и за ее пределами, а также поддержания санитарно – эпидемиологического благополучия в зоне ЧС и в районах временного размещения эвакуированного населения проводятся противоэпидемические мероприятия. Рассмотрим особенности основных противоэпидемических мероприятий в ЧС, представление о которых должен иметь спасатель. 1) Одним из мероприятий, обеспечивающим выявление санитарно – эпидемиологической обстановки в ЧС, является санитарно-эпидемиологическая разведка. Санитарно-эпидемиологическая разведка проводится с момента возникновения ЧС. С этой целью организуется непосредственное обследование зон ЧС, оценка санитарно-гигиенического состояния населенных пунктов и объектов в зоне ЧС, выявляются наличие и характер инфекционных заболеваний среди населения, а также обнаружение возбудителя инфекционной болезни. 2) Важным противоэпидемическим мероприятием является проведение экстренной профилактики в эпидемических очагах при массовом возникновении особо опасных и опасных инфекционных заболеваний. Экстренная профилактика инфекционных заболеваний представляет собой комплекс медицинских мероприятий, осуществляемых в отношении людей, подвергшихся инфицированию возбудителями особо опасных и опасных инфекций, с целью предупреждения развития у них инфекционного процесса. Экстренная профилактика проводится также в формированиях спасателей, участвующих в аварийно-спасательных работах, в очагах особо опасных инфекций. Экстренная профилактика подразделяется на общую и специфическую. Общая экстренная профилактика проводится до установления вида возбудителя, вызвавшего инфекционную патологию. Специфическая экстренная профилактика осуществляется после определения вида микроба, его чувствительности к антибиотикам и подтверждения клинического диагноза у инфекционных больных. В качестве медицинских средств экстренной профилактики используются антибиотики широкого спектра действия, активные в отношении всех (или большинства) возбудителей инфекционных болезней. Продолжительность общей экстренной профилактики зависит от сроков, необходимых для установления вида возбудителя и его чувствительности к антибиотикам. В среднем продолжительность курса профилактики составляет 5 суток. Для проведения общей экстренной профилактики может быть использован один из антибиотиков широкого спектра действия: доксициклин, рифампицин, тетрациклин и медпрепарат сульфатон; они применяются внутрь. Некоторые из этих медицинских средств входят в состав аптечек индивидуальных (АИ-2, АИ-1, АИ-1М). С момента определения возбудителя опасного инфекционного заболевания и определения его чувствительности к антимикробным препаратам общая экстренная профилактика прекращается и начинается специфическая экстренная профилактика. В качестве медицинских препаратов специфической экстренной профилактики применяются препараты, обладающие наибольшим поражающим воздействием на возбудителя конкретной болезни. При этом при чуме и холере наиболее эффективными препаратами являются, указанные выше доксициклин, рифампицин, тетрациклин и сульфатон, а при сибирской язве, сыпном тифе и лихорадке-доксициклин, рифампицин и тетрациклин. Создана специальная санитарно-противоэпидемическая аптечка, предназначенная для профилактики и оказания первой медицинской помощи при массовых инфекционных заболеваниях. Кроме экстренной профилактика проводится профилактика, заключающаяся в вакцинации людей (прививки). В результате введения в организм человека вакцин и антибиотиков через 2-4 недели у человека вырабатывается повышенная устойчивость к болезни (иммунитет). 3) При работе в очагах особо опасных инфекций используется защитный (противочумной) костюм, предохраняющий от заражения особо опасными инфекциями при всех путях их передачи: через укус кровососущих насекомых, воздушно-капельным путем и при непосредственном контакте с зараженным материалом. Защитный костюм состоит из пижамы или комбинезона, носков (чулок), медицинской шапочки (косынки), резиновых перчаток, резиновых (кирзовых) сапог или глубоких калош, ватно-марлевой маски (противопылевого респиратора), защитных очков типа «летные» и полотенца. Ватно-марлевая повязка и очки могут быть заменены фильтрующим противогазом. Костюм может быть дополнен прорезиненным (полиэтиленовым) фартуком и такими же нарукавниками. При вскрытии трупов людей и животных дополнительно надевают фартук, нарукавники и вторую пару резиновых перчаток. В зависимости от характера выполняемой работы используются четыре типа защитных костюмов I,II,III,IV. Первый тип защитного костюма описан выше, он является наиболее полным и защищает даже от чумы и геморрагических лихорадок. По мере увеличения номера типа костюма количество элементов костюма уменьшается. Так, IV тип защитного костюма, используемый при работе в очагах холеры, состоит из пижамы, медицинского халата, марлевой косынки или шапочки, носков, тапочек (туфель). 4) В целях предупреждения распространения инфекции, заражения личного состава войск ГО, других формирований и служб, выполняющих работы в очаге особо опасных инфекций, все материалы, имевшие контакт с пораженными, должны подвергаться дезинфекции путем обеззараживания дезинфицирующими средствами, кипячением, автоклавированием, сжиганием. Для проведения текущей дезинфекции используются хлорная известь в сухом виде, 3% растворы хлорной извести, 3% раствор хлорамина и другие средства. При отсутствии специальных камер обеззараживание белья производят на месте. Белье в мешке или наволочке погружают в бак с 2% содовым раствором или с другими моющими средствами и кипятят 30 мин. При невозможности кипячения белье замачивают в 3% растворе хлорамина на 2 часа. Дезраствор берут в пятикратном количестве против веса белья. Постельные принадлежности, носильные и другие вещи, обувь и др. обеззараживают путем обильного орошения 3% раствором хлорамина, чистят щетками, увлажненными дезраствором, оставляют в свернутом виде на 1 час, после чего высушивают. Большое значение при ликвидации ЧС имеет заключительная дезинфекция - обеззараживания очага инфекции. Заключительной инфекции подлежат места временного размещения населения, укрытия, проходы, основные дороги, жилье и производственные помещения, продовольствие, питьевая вода и т.д. 5) С целью предотвращения распространения инфекционных заболеваний за пределы очага особо опасных инфекций проводятся мероприятия по уничтожению разносчиков (болезней бытовых паразитов и грызунов) - дезинсекция и дератизация. Дезинсекцией называются методы и средства борьбы с членистоногими насекомыми и клещами как переносчиками инфекционных заболеваний. Дезинсекция включает в себя применение химических, физических и биологических средств, губительно воздействующих на все стадии развития членистоногих. Дератизация – это истребление грызунов, являющихся источниками инфекционных заболеваний (чума, туляремия и др.). Для проведения дератизации применяются биологический, химический и механический методы. 6) В очаге особо опасных инфекций выполняются простейшие элементы медицинской сортировки с целью оказания первой медицинской помощи и изоляции пораженных. При внешнем осмотре пораженных и их опросе определяются: ведущее поражение, угрожающее в данный момент жизни пораженного; степень тяжести состояния (наличия или отсутствия сознания, формы нарушения сознания – спутанное сознание, сопор или кома, реакция зрачков на свет, пульс, особенности дыхания, изменения цвета кожных покровов). При медицинской сортировке больных в очаге поражения больных желательно разделить на две группы. В первую группу включают заболевших инфекциями, которые не передаются контактным путем (неконтагиозные) или почти не передаются контактным путем (малоконтагиозные). Вторую группу составляют больные, представляющие опасность для окружающих (контагиозные и высоко контагиозные инфекции, например, чума, сибирская язва, холера, дизентерия). 7) Эвакуация больных из очагов особо опасных инфекций, как правило, не производится или резко ограничивается. В случае ее необходимости должны быть выполнены условия нераспространения инфекции на путях эвакуации: выделение специальных путей эвакуации; безостановочное движение через населенные пункты, по улицам городов; наличие средств дезинфекции в транспорте, сопровождение транспорта медицинским персоналом; организация санитарно – контрольных пунктов при выезде из очагов инфекций и др. 8) В целях предупреждения заноса инфекционных заболеваний и их распространения при возникновении эпидемических очагов осуществляется комплекс режимных, изоляционно – ограничительных и медицинских мероприятий – обсервация и карантин. Карантин вводится при появлении в очагах среди пораженного населения больных особо опасными инфекциями, и групповых заболеваний контагиозными инфекциями с их нарастанием в короткий срок. При установлении неконтагиозных инфекций карантин заменяется обсервацией, которая осуществляется в течение максимального инкубационного периода для данного заболевания, исчисляемого после изоляции последнего больного и проведения заключительной дезинфекции и санитарной обработки. При обсервации запрещается выезд из очага без проведения экстренной профилактики, ограничивается въезд и транзит через район обсервации. Кроме того, при обсервации проводятся противоэпидемические и лечебно – профилактические мероприятия (выявление и изоляция инфекционных больных, лечебно – эвакуационное обеспечение, экстренная и специфическая профилактика спасателей и населения; проведение дезинфекции и санитарной обработки). При карантине обсервационные мероприятия дополняются режимами, включающими: охрану и оцепление районов размещения карантинированных групп населения; запрещение выезда из района карантина и строго ограничения въезда в него; организацию специальной комендантской службы и др. Обсервация и карантин отменяются по истечении срока максимального инкубационного периода данного заболевания с момента изоляции последнего больного, и заканчиваются проведением заключительной дезинфекции и санитарной обработки обслуживающего персонала и населения.
19. Транспортировка пораженных
19.1. Виды транспортировки пораженных
Согласно сформировавшейся в России системе лечебно-эвакуационного обеспечения в чрезвычайных ситуациях после оказания пораженным первой помощи непосредственно в очаге поражения пострадавшего необходимо доставить в лечебное учреждение. Транспортировка пораженных может осуществляться: а) вручную одним или несколькими спасателями; б) с использованием транспортных средств – железнодорожным, автомобильным, воздушным, водным и другими видами транспорта. При всех видах транспортировки пораженные должны перемещаться в определенных положениях (позах), в зависимости от травмы облегчающих их страдания. Рациональными положениями тела при транспортировке являются: а) На спине – при: сотрясениях головного мозга; травмах передней части головы и лица; повреждениях позвоночника; переломах костей таза и нижних конечностей; шоковых состояниях; травмах органов брюшной полости; травмах груди; ампутации нижних конечностей (с валиком под травмированной ногой), острых хирургических заболеваниях (аппендицит, ущемленная грыжа, прободная язва); б) Сидя – при: травмах глаз, груди, дыхательных путей; травмах верхних конечностей; ушибах, порезах, ссадинах ног; травмах плечевого пояса; сидя с поднятой вверх рукой – при ампутированной верхней конечности; полусидячее положение со склоненной на грудь головой – при травмах шеи; в) На животе – при: травмах затылочной части головы; травмах спины, ягодиц, тыльной поверхности ног; на животе или на правом боку – при травмах спины; на животе с валиком под грудью и головой – при кровопотерях. Во время транспортировки спасатели должны постоянно следить за состоянием пораженных (дыхание, пульс, поведение) и, в случае необходимости, оказывать первую медицинскую помощь. В холодное время следует принять меры для предупреждения охлаждения пораженного (укрыть пораженного одеялом, шинелью, пальто, дать теплое питье и т.д.). При массовом поражении людей перед транспортировкой производится медицинская сортировка пораженных, а также устанавливается очередность транспортировки: в первую очередь транспортируются тяжело пораженные и дети; во вторую очередь – пораженные средней тяжести, которые могут перевозиться в сидячем положении, в третью – легко пораженные. Основными мероприятиями при транспортировке пораженных являются: определение способа транспортировки; подготовка пострадавших, специальных подручных транспортных средств; выбор маршрута; погрузка пострадавших в транспортные средства; обеспечение безопасности пострадавших при транспортировке.
19.2. Транспортировка пораженных вручную
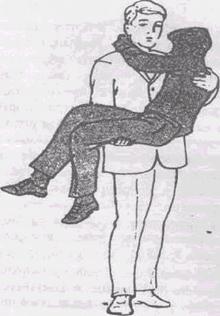
Транспортировка пораженных вручную может производиться одни или несколькими спасателями. 1). Транспортировка пострадавшего одним человеком: Переноска пострадавшего одним человеком возможна следующими способами (рис. 19.1. – 19.5.). При этом нужно учитывать свои физические возможности, вес пострадавшего и характер травмы. Переноска пострадавшего одним человеком на спине(рис. 19.2.3.) и на спине с помощью лямки (рис. 19.2.4.). Этот способ наименее утомителен для переносящего пострадавшего. Такие способы транспортировки могут быть применены при травмах нижних конечностей (стопа, голень) или бессознательном состоянии пострадавшего (отравление, удушье, сотрясение головного мозга и т.д.), но полностью исключены при переломах позвоночника, костей таза, бедра.
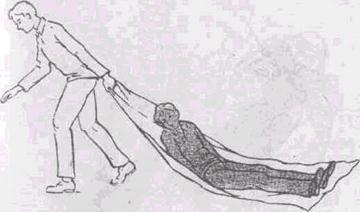
Рис. 19.5. Транспортировка пострадавшего волоком (на плащ-палатке, брезенте, одеяле и т. д.)
При транспортировке пострадавшего волоком (рис. 19.5.), необходимо учитывать не только состояние пострадавшего, но и покрытие, по которому предстоит транспортировка, чтобы не доставить лишних страданий пострадавшему.
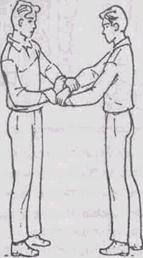
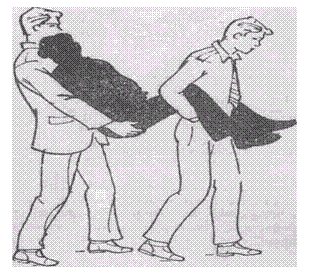
Транспортировка пострадавшего на «замке» из трех рук (рис. 19.6.) и на «замке» из четырех рук (рис. 19.7.). Такой способ имеет отрицательные стороны (двигаться проходится синхронно и боком), а поэтому применяется для транспортировки на небольшое расстояние. Способ транспортировки пострадавшего «друг за другом» (рис.19.8) более предпочтителен, чем предыдущие два способа.
Рис. 19.9. Переноска пострадавшего при помощи лямки
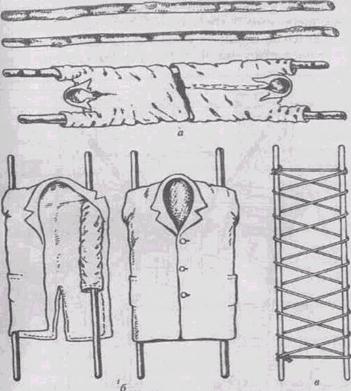
Переноска пострадавшего при помощи лямки (рис.19.9) позволяет двигатся спасателям не боком, а в прямом направлении и требует от них меньших физических усилий. Однако все вышеуказанные способы транспортировки пострадавшего неприемлемы при сильных травмах (перелом позвоночника, перелом бедра, перелом костей таза). В таких (при отсутствии стандартных носилок) случаях для транспортировки применяются импровизированные носилки, сделанные из подручных средств (рис. 19.10.).
Рис 19.10.Импровизированные носилки из подручных средств: а} сделаны из жердей и двух рубашек; б) сделаны из жердей и пальто с вывернутыми рунами; в) сделаны из жердей и серели
Для транспортировки пострадавших с переломом позвоночника можно использовать другой вид носилок из подручных средств (рис. 19.11.).
Рис. 19.11. Носилки из подручных средств для транспортировки пострадавших с переломом позвоночника с полной фиксацией пострадавшего
19.3. Транспортировка пораженных с использованием медицинских транспортных средств
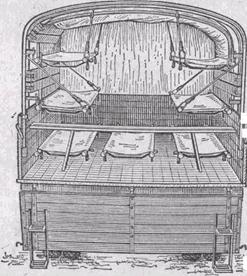
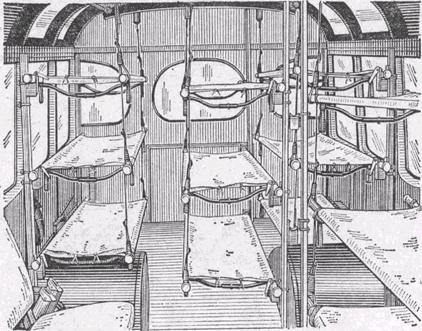
Для быстрой доставки пораженных в лечебные учреждения или при транспортировке их на значительные расстояния используется специальный медицинский или обычный транспорт. Автотранспорт яляется в современных условиях одним из основных средств эвакуации пораженных. Из-за недостатка специального автотранспорта здравоохранение использует транспорт народного хозяйства с проведением простейших приспособительных мероприятий и в первую очередь для эвакуации тяжелопораженных (оборудование универсальным санитарным приспособлением для установки носилок – УСП-Г, добавление в кузов автомобиля балласта, смягчающего тряскость автомобиля, укрытие кузовов грузовых автомобилей тентами, обеспечение транспорта подстилочным материалом одеялами и др.) (рис. 19.12.). Наиболее удобными для эвакуации пораженных являются автобусы, оснащенные типовым санитарным оборудованием (ТСО) для установки носилок (рис. 19.13.). На каждый автобус предусматривается один соправождающий спасатель. Определенные преимущества перед автомобильным транспортом наряду с железнодорожным имеет также и речной (морской транспорт (товарно-пассажирские и грузовые суда различного тоннажа). Из воздушных средств для эвакуации пораженных могут быть использованы самолеты гражданской авиации: АН-2, ЯК-40 и др.
Рис. 19.12. Грузовой автомобиль с УСП-Г.
Рис. 19.13. Автобус, оснащенный типовым санитарным оборудованием.
При невозможности выдвижения транспорта к очагам (участкам) санитарных потерь организуется вынос пораженных на носилках до места возможной погрузки на транспорт. Места погрузки пораженных на транспорт выбирают как можно ближе к зонам ЧС. Для эвакуации пораженных автотранспортом организуется погрузочная площадка, позволяющая разместить под погрузку одновременно несколько автомобилей. Для погрузки пораженных в автомобили целесообразно иметь трапы-сходни. При массовой эвакуации пораженных железнодорожным (водным) транспортом на станции (пристани) погрузки (выгрузки) развертывают эвакоприемники и оборудуют грунтовые подъездные пути к ним и простейшие приспособления для обеспечения погрузки (выгрузки) пораженных (сходни, мостики и щитки). Для этих целей используют также платформы и трапы. При необходимости до погрузки на транспорт пораженных временно размещают в пристанционных и других имеющихся поблизости от места погрузки зданиях, приспособленных для этого инженерной службой. Больных в состоянии психического возбуждения перевозят в отдельных вагонах, оборудование которых исключает возможность самостоятельного выхода больного из вагона, получения травмы и др. Для погрузки пораженных в вагоны выделяют команды носильщиков. Личный состав команды получает инструктаж по способам выноса пораженных из автотранспорта, переноски и погрузки их в вагоны. Команда обеспечивается санитарными носилками из расчета одни носилки на 4 носильщиков. Размещение носилочных пораженных осуществляется в определенной последовательности: сначала на удаленные от входа в вагон места и на верхние полки (в пассажирских вагонах эвакуационных санитарных поездов). В составе эвакоприемника развертывают перевязочную для оказания медицинской помощи при возникших неотложных состояниях (кровотечение, асфиксия и др.). Учитывая неблагоприятное влияние транспортировки на состояние пораженных, необходимо стремиться к ее смягчению за счет использования наиболее щадящих видов транспорта (водный, железнодорожный, авиационный). В условиях, когда для медицинской эвакуации приходится широко использовать разнообразные типы приспособленных и неприспособленных транспортных средств, особое значение приобретает эвакуационно-транспортная сортировка пораженных и оформление медицинских документов на эвакуируемых. При этом внимание уделяется не только установлению очередности эвакуации, но и виду транспорта, положению на транспорте, а также эвакуационному предназначению. Четкое и правильное заполнение форм медицинской документации, сопровождающей пораженного (медицинская карточка первичного учета пораженных, эвакопаспорт, повагонная ведомость, маршрутный лист), содействует более успешной эвакуации пораженных по направлению и назначению.
Рекомендуемая литература
1. Учебник спасателя / Шойгу С.К. и др., под общей редакцией Ю.Л. Воробьева. – М.: 1997. 2. Охрана труда спасателя / Шойгу С.К. и др., под общей редакцией Ю.Л. Воробьева. – М.: 1998. 3. Потапов В.Ф. Обучение населения приемам оказания медицинской помощи. – М.: 1983.
Дата добавления: 2015-02-06 | Просмотры: 1149 | Нарушение авторских прав |