|
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
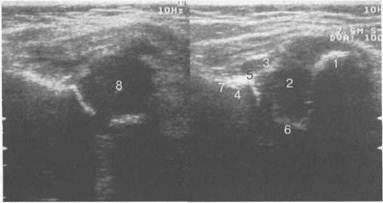
Ультразвуковая анатомия тазобедренного сустава у новорожденных и детей первых месяцев жизниВ современной лучевой диагностике применяют два основных метода оценки зрелости и нормальных соотношений в тазобедренном суставе у детей преимущественно до 6 месяцев — рентгенографию и ультразвуковую визуализацию. В настоящее время методом выбора является УЗИ. Однако ряд важных цифровых показателей необходимо оценивать рентгенологическим методом (см. ниже основные цифровые показатели тазобедренного сустава). Существует не менее 5 различных методик УЗИ и большое количество их вариаций для оценки тазобедренного сустава новорожденного и младенца до 6 месяцев. Однако все они базируются на методике австрийского ортопеда профессора Reinharg Graf, который в 1980 г. предложил использовать В-режим для ультразвуковой визуализации сустава и разработал классификацию типов и подтипов развития тазобедренного сустава у новорожденных. В 1984 г. Theodore Harcke (США) использовал динамические пробы в реальном времени сканирования для оценки стабильности тазобедренного сустава младенца. Рис. 19.86. УЗИ тазобедренных суставов (1 мес). 1 — контур шейки бедренной кости; 2 — хрящевая головка бедренной кости; 3 — хрящевой лимбус; 4 — крыша верт-лужной впадины; 5 — наружный край крыши вертлужной впадины; 6 — седалищная кость; 7 — наружный край тела подвздошной кости; 8 — ядро оссифи-кации головки бедра («точка»).
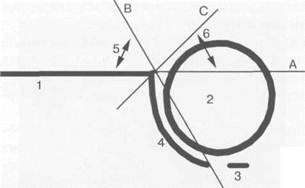
Рис. 19.87. Схема измерения угла ос при УЗИ тазобедренных суставов. 1 — край тела подвздошной кости; 2 — головка бедра; 3 — седалищная кость (Y-образный хрящ); 4 — контур крыши вертлужной впадины; 5 — угол а; 6 — угол р. Стандартное исследование проводится при положении ребенка лежа на спине или на боку. Для определения стабильности головки бедра рекомендуется обследовать новорожденного в положении лежа на боку с согнутыми под углом 90° бедром и голенью в коленном суставе. Для исследования тазобедренного сустава и окружающих мягких тканей используют датчик с частотой 7,5 МГц с линейной рабочей поверхностью. Обследовать детей в возрасте 6 мес и старше возможно с использованием линейного датчика с частотой 5 МГц. Датчик устанавливают продольно в корональной плоскости на уровне вертлужной впадины (рис. 19.86). Костными ориентирами служат: линия подвздошной кости, переход подвздошной кости в вертлужную впадину, хрящевой лимбус, головка бедра с суставной капсулой, наружный край шейки бедра. Необходимо добиться одномоментной визуализации гиперэхогенного контура наружного края подвздошной кости, верхненаружного края крыши суставной впадины («ацетабулярного крючка»), изогнутого кнаружи хрящевого лимбуса (хрящевого края суставной губы) и края контура шейки бедра. Обязательным условием является строго параллельное расположение линии тела подвздошной кости к верхней линии экрана аппарата. В норме линия подвздошной кости будет горизонтальной прямой, при переходе в хрящевую часть вертлужной впадины она образует изгиб. На УЗ-изображении исследователь должен оценить (см. рис. 19.83, 19.84; рис. 19.87) следующие структуры: — наружный край крыши вертлужной впадины («ацетабулярный крючок»), который должен четко дифференцироваться; — хрящевой лимбус, покрывающий хрящевую головку бедра снаружи. Он имеет вид удлиненного гиперэхогенного треугольника с основанием прилежащим к наружному краю крыши; — контур крыши вертлужной впадины, которая имеет преимущественно вогнутую форму от гипоэ-хогенной области Y-образного хряща до наружного края крыши; — хрящевую гипоэхогенную головку бедра (возможно наличие гиперэхогенного различных размеров центра оссификации ядра головки).
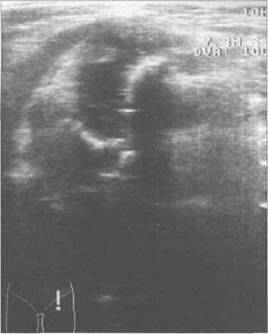
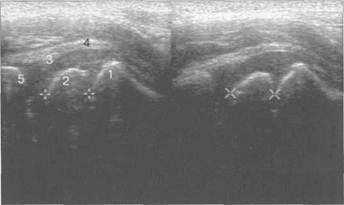
Рис. 19.88. УЗИ тазобедренных суставов в положении сгибания в аксиальной плоскости, получение «U» схемы. 4ОВ Рис. 19.89. УЗИ тазобедренного сустава (2 года). Продольное сканирование передним доступом. I — метафиз (шейка) бедра; 2 — головка бедренной кости; 3 — хряще вой лимбус; 4 — капсула тазобедренного сустава; 5 — контур крыши вертлужной впадины.
В этой проекции проводят измерение углов, в основе которой лежит методика Графа. Для определения углов проводят 3 основные линии (см. рис. 19.87). Линия А — проводится вдоль наружного контура подвздошной кости через наружный край крыши вертлужной впадины. Линия В — проводится через внутренний край от области Y-образного хряща крыши вертлужной впадины до ее наружного края. Линия С — проводится через наружный край крыши впадины и край хрящевого лимбуса. Таблица 19.7 Возрастные и половые показатели шеечно-диафизарного угла
Пересечение линий А и В образует угол а, пересечение линий А и С образует угол (3. Угол а указывает на степень развития крыши вертлужнои впадины и в норме не должен быть меньше 60°. Угол р указывает на расположение фиброзно-хрящевого лимбуса и степень покрытия хрящевым краем крыши головки бедра, нормальным считается его значение менее 55°. Однако доказана серьезная погрешность в показателях угла Ь, и в последние годы его измерение не производится. Угол а же практически является обратным ацетабулярному углу по данным рентгенографии тазобедренных суставов, который также указывает на степень развития крыши вертлужнои впадины (см. рис. 19.61). Определение степени нормального расположения головки также возможно по степени «костного» покрытия, когда не менее '/2 (или более 58%) ее диаметра должно находиться в пределах крыши вертлужнои впадины, т. е. быть погружено в вертлужную впадину. При проведении пробы в динамике: отведение — приведение, сгибание — разгибание конечности, положение головки бедра не должно изменяться существенно. При исследовании в поперечной плоскости ногу сгибают под углом примерно 90°. Датчик устанавливают в проекции вертлужнои впадины и головки бедра. Получают срез шейки и головки бедренной кости, а также седалищной кости. Гипоэхогенная головка бедренной кости при этом сканировании в норме оказывается полностью погруженной между метафизом спереди и подвздошной костью сзади, образующими латинскую букву U (см. рис. 19.88). Гипоэхогенная головка бедра при этом расположена как бы внутри. Таблица 1 9.8 Возрастные и половые показатели ацетабулярного угла (индекса)
У новорожденного ацетабулярный индекс не должен превышать 30°. В норме ядро оссификации головки в виде «точки», «штриха», «множественного штриха», «полулуния» можно дифференцировать уже с 2 месяцев. Нормальный срок появления ядра оссификации головки бедра по данным УЗИ — 2—8 мес (рис. 19.86, 19.89). Лучевые критерии нормы тазобедренного сустава: — ширина суставной щели: в верхней части сустава составляет 3—4 мм, в медиальной части сустава — 4—5 мм; — наличие «жировых прослоек» на рентгенограммах в задней проекции медиально от т. iliopsoas; медиально от m. gluteus minimus; между латеральной группой ягодичных мышц; — степень покрытия головки крышей вертлужной впадины у детей должна быть не менее 75% суставной поверхности; степень костного покрытия у детей старше 5 лет составляет 3/4—1,0; — шеечно-диафизарный угол в среднем равен 120—130°, возрастные особенности представлены в табл. 19.7; — угол Виберга (между центральной частью головки и наружным краем крыши вертлужной впадины у взрослых равен 26—30°; — ацетабулярный угол у взрослых составляет не менее 10°. Дата добавления: 2015-02-02 | Просмотры: 5533 | Нарушение авторских прав |