|
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
Нормальная анатомия коленного суставаВ коленном суставе кроме костных структур (рис. 19.135) имеется ряд крупных наружных и внутренних структур, поддерживающих его стабильность, а также создающих эффект амортизации. Мениски коленного сустава — полулунной формы фиброзно-хрящевые пластинки, которые во многом компенсируют несоответствия между суставными поверхностями мыщелков бедра и суставной поверхностью большеберцовой кости. Они защищают их от локального повышения давления, равномерно перераспределяя массу тела на большую площадь. У взрослого человека в положении стоя 40—60% массы тела передается через мениски, что уменьшает компрессию суставного хряща (рис. 19.97). Высота менисков на периферии равна 3—4 мм и уменьшается до 0,5 мм в области внутреннего свободного края. У обоих менисков есть передний и задний рог и промежуточная часть (pars intermedia), которая составляет центральные 2/3 мениска. Наружный мениск имеет более сферическую форму и, если смотреть сверху, то более округлую конфигурацию. Он на 2/3 покрывает подлежащую плоскость латерального мыщелка большеберцовой кости и имеет такие же капсулярные прикрепления, как и внутренний мениск, кроме дефекта, где сухожилие подколенной мышцы (m. popliteus) проходит через тело мениска и прикрепляется к наружному мыщелку бедра (рис. 19.99). Именно благодаря этому каналу подколенного сухожилия наружный мениск имеет большую мобильность. Это объясняет тот факт, что разрывы наружного мениска встречаются реже, чем внутреннего. Заднелатерально наружный мениск прикрепляется к сухожилию подколенной мышцы. Он фиксирован спереди и сзади в области переднего и заднего отделов межмыщелковой области большеберцовой кости соответственно, и только в некоторых местах неплотно сращен с капсулой сустава. В 30—40% случаев две связки от заднего рога латерального мениска подходят к медиальному мыщелку бедра — задняя и передняя менискобедренные связки сзади и спереди от задней крестообразной связки.
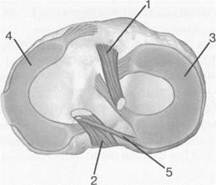
Рис. 19.97. Мениски и связки коленного сустава в аксиальной плоскости. 1 — передняя крестообразная связка; 2 — задняя крестообразная связка; 3 — латеральный мениск; 4 — медиальный мениск; 5 — мениско-фемораль-ная связка.
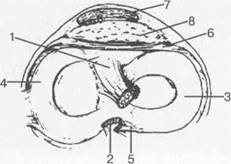
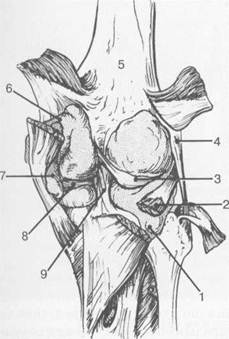
Рис. 19.98. Мениски и связки коленного сустава в аксиальной плоскости. 1 — передняя крестообразная связка; 2 — задняя крестообразная связка; 3 — латеральный мениск; 4 — медиальный мениск; 5 — мениско-феморальная связка; 6 — передняя межменисковая связка; 7 — связка надколенника; 8 — инфрапателлярное жировое тело (жировое тело Гоффа).
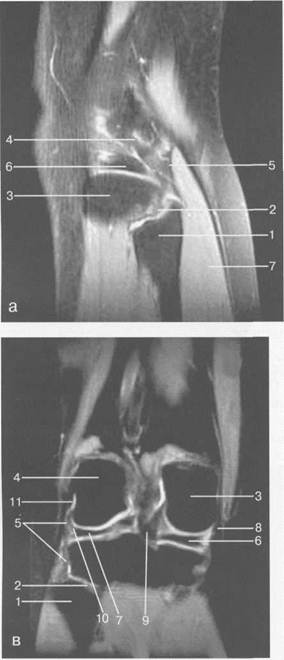
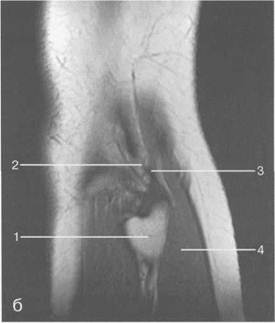
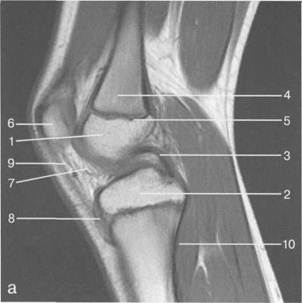
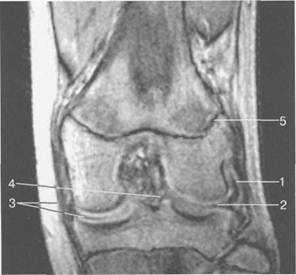
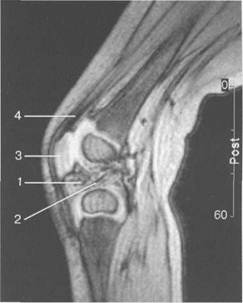
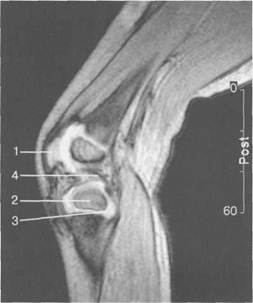
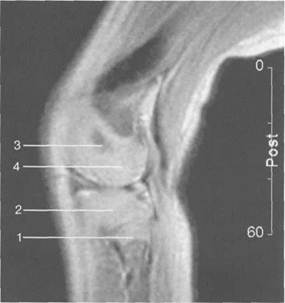
Рис. 19.99. MPT коленного сустава взрослого. а — парасагиттальное сканирование через латеральные отделы (Т2-ВИ с подавлением сигнала от жира): 1 — малоберцовая кость; 2 — большеберцово-малоберцо-вый сустав; 3 — болыпеберцовая кость; 4 — сухожилие т. popliteus; 5 — латеральная коллатеральная связка; 6 — латеральный мениск (тело); 7 — m. gastrocnemius. б — парасагиттальное сканирование через латеральные отделы (Т1-В 1): 1 — головка малоберцовой кости; 2 — сухожилие m. popliteus; 3 — латеральная коллатеральная связка; 4 — m. gastrocnemius. в — корональная плоскость сканирования через задние отделы (Т2-ВИ с подавлением сигнала от жира): 1 — малоберцовая кость; 2 — большеберцово-малоберцо-вый сустав; 3 — медиальный мыщелок бедра; 4 — латеральный мыщелок бедра; 5 — латеральная коллатеральная связка; 6 — медиальный мениск; 7 — латеральный мениск; 8 — медиальная коллатеральная связка; 9 — задняя крестообразная связка; 10,11 — сухожилие m. popliteus. Медиальный мениск имеет значительно больший радиус и овальную форму, в ряде случаев по конфигурации напоминает запятую. Ширина его больше в области заднего рога. Передний, более узкий рог прикрепляется к переднему отделу межмыщелковоой области боль-шеберцовой кости. Промежуточная часть прикрепляется к внутреннему слою медиальной коллатеральной связки. Передние рога обоих менисков соединены менискобедреной связкой, которая примерно в 10% случаев состоит из нескольких частей. Мениски состоят из фиброзно-хрящевой ткани с большим содержанием коллагеновых волокон. Более сильные коллагеновые волокна располагаются преимущественно по периферии У
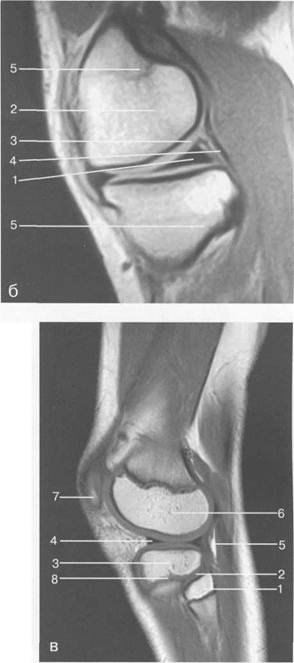
Рис. 19.100. МРТ коленного сустава. а — 11 лет. Срединная сагиттальная плоскость (Т1-ВИ): 1 — эпифиз бедренной кости; 2 — эпифиз большеберцовой кости; 3 — задняя крестообразная связка; 4 — метадиафиз бедренной кости; 5 — зона роста; 6 — надколенник; 7 — ин-фрапателлярное жировое тело; 8 — бугристость большеберцовой кости; 9 — волокна собственной связки надколенника; 10 — m. popliteus. б — МРТ коленного сустава взрослого. Парасагиттальная плоскость: 1 — задний рог медиального мениска; 2 — эпифиз бедренной кости; 3 — суставной хрящ; 4 — заднебоковой отдел капсулы сустава; 5 — оссифицированная зона роста, в — 11 лет. Парасагиттальная плоскость через латеральный мениск (Т2-ВИ): 1 — эпифиз малоберцовой кости; 2 — малоберцово-больше-берцовый сустав; 3 — эпифиз большеберцовой кости; 4 — латеральный мениск (передний рог); 5 — сухожилие т. popliteus; 6 — эпифиз бедренной кости; 7 — надколенник; 8 — зона роста.
и ориентированы продольно. Их пересекают тонкие, идущие радиарно волокна. У взрослых мениски плохо васкуляризированы. Капиллярная сеть васкуляризированной периферической зоны дает питание для внутренней аваскулярной зоны. Передняя крестообразная связка (рис. 19.102, 19.103). Осуществляет стабилизацию сустава и ограничивает его от подвывиха большеберцовой кости кпереди. Она начинается от заднего отдела внутренней поверхности латерального мыщелка бедра и прикрепляется кпереди и латерально от переднего межмыщелкового возвышения. Длина ее около 35 мм, толщина
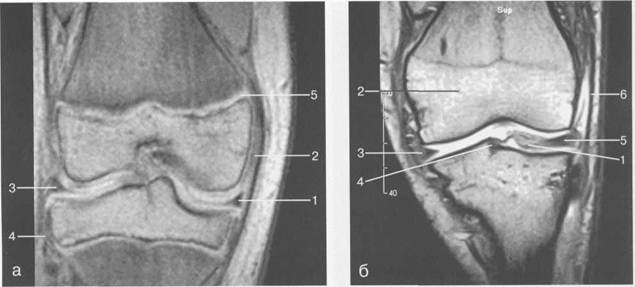
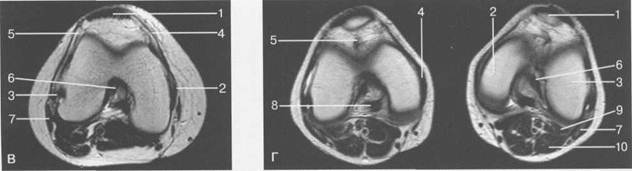
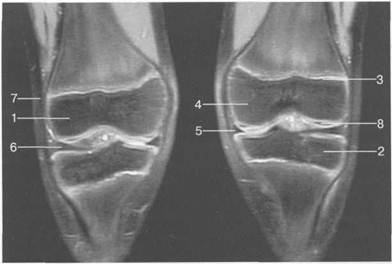
Рис. 19.101. МРТ коленного сустава. а — 14 лет. Корональная плоскость (Т2-ВИ): 1 — тело медиального мениска; 2 — медиальная коллатеральная связка; 3 — тело латерального мениска; 4 — латеральная коллатеральная связка (фрагментарно); 5 — зона роста. б — МРТ коленного сустава взрослого. Корональная плоскость (кпереди): 1 — передний рог латерального мениска; 2 — мыщелки (эпифиз) бедренной кости; 3 — передний рог медиального мениска; 4 — межмыщелковое возвышение; 5 — задние отделы инфрапателлярного жирового тела; 6 — tractus iliotibialis. в — МРТ коленного сустава взрослого. Аксиальная плоскость: 1 — lig.patellae; 2 — медиальная коллатеральная связка; 3 — сухожилие m. popliteus; 4 — retinaculum patellae mediale; 5 — retinaculum patellae laterale; 6 — передняя крестообразная связка; 7 — m. biceps femoris. г — МРТ коленных суставов. Аксиальная плоскость: 1 — надколенник и связка надколенника; 2 — медиальный мыщелок; 3 — латеральный мыщелок; 4 — медиальная коллатеральная связка; 5 — инфрапателлярное жировое тело; 6 — передняя крестообразная связка; 7 — m. biceps femoris; 8 — задняя крестообразная связка; 9 — m. plantaris; 10 — т. gastrocnemius.
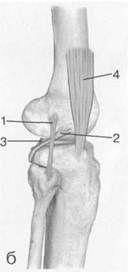
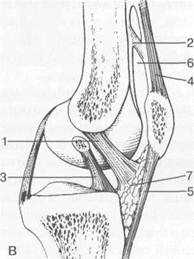
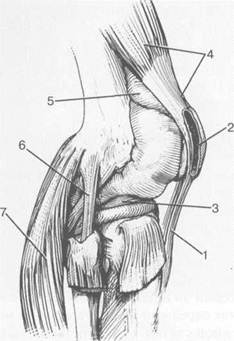
Рис. 19.102. Связки и складки коленного сустава. а — передняя (1) и задняя (2) крестообразные связки: I — положение разгибания; II — положение сгибания, б — боковые стабилизирующие структуры коленного сустава: 1 — латеральная коллатеральная связка; 2 — сухожилие m. popliteus; 3 — задний рог латерального мениска; 4 — tractus iliotibialis. в — складки и связки коленного сустава: 1 — передняя инфрапателлярная складка; 2 — супрапателлярная складка; 3 — передняя крестообразная связка; 4 — сухожилие т. quadriceps femoris; 5 — собственная связка надколенника; 6 — супрапателлярное пространство; 7 — инфрапателлярное жировое тело.
около 11 мм. Передняя связка состоит из 3 пучков: переднемедиального, промежуточного и заднелатерального. При разогнутом положении колена вся связка натянута равномерно, при согнутом положении ее переднемедиальная часть остается натянутой, остальные расслаблены (рис. 19.100). Задняя крестообразная связка (см. рис. 19.100, 19.102, 19.103). Начинается от внутренней поверхности медиального мыщелка бедра и прикрепляется в заднем отделе межмыщелковой области большеберцовой кости. Она значительно сильнее передней крестообразной связки, длина ее около 38 мм, толщина около 13 мм. При разгибании колена задняя крестообразная связка расслаблена (не натянута) и приобретает форму бумеранга из-за выпуклости в верхнезаднем отделе. При согнутом колене задняя крестообразная связка расслаблена и имеет прямой ход. Передняя (Wrisberg lig.) и задняя (Humphrey lig.) мениско-бедренные связки проходят соответственно кпереди и кзади от задней крестообразной связки. Медиальная коллатеральная связка (см. рис. 19.100; рис. 19.104). Она особенно важна для ста-бильности коленного сустава. Состоит из поверхностного и глубокого слоев. Начинается от ме-
Рис. 19.103. MPT коленного сустава (16 лет). Корональная плоскость. 1 — сухожилие m. popliteus; 2 — латеральный мениск; 3 — медиальный мениск и медиальная коллатеральная связка; 4 — передняя крестообразная связка; 5 — зона роста. диального надмыщелка бедра и прикрепляется к медиальной поверхности большеберцовой кости на расстоянии примерно 75—100 мм дисталь-нее суставной щели. Глубокий слой прочно сращен с pars intermedia медиального мениска. Глубокий и поверхностный слои разделены жировой тканью и синовиальной непостоянной сумкой. Латеральная коллатеральная связка (см. рис. 19.100; рис. 19.101, 19.105, 19.106) имеет косой ход, кзади и вниз от латерального надмыщелка бедра к головке малоберцовой кости (так называемая lig. collateral fibulare). Волокна сухожилия popliteus проходят между латеральным мениском и латеральной коллатеральной связкой и прикрепляются латерально в дистальном отделе бедра. В сгибании и разгибании участвуют четырехглавая мышца, ее сухожилие, надколенник и связки надколенника. Сухожилие четырехглавой мышцы прикрепляется к верхнему полюсу надколенника. Часть пучков продолжается вниз и как собственная связка надколенника фиксируется в бугристости большеберцовой кости (рис. 19.107). Большая часть волокон связки надколенника берет начало от прямой мышцы бедра. В коленном суставе имеются несколько синовиальных сумок (см. рис. 19.105, 19.106), залегающих по ходу мышц и сухожилий. Наиболее крупной является надколенная сумка (bursa suprapatellare), располагающаяся выше надколенника под сухожилием четырехглавой мышцы бедра и практически всегда сообщающаяся с полостью сустава. Ниже надколенника, позади собственной связки надколенника располагается глубокая поднадколенная сумка. Перед надколенником имеется небольшая пе-реднадколенная подкожная сум-
Рис. 19.104. МРТ коленных суставов (10 лет). Корональная плоскость. 1 — латеральный мыщелок бедра; 2 — мыщелок большеберцовой кости; 3 — зона роста; 4 — медиальный мыщелок бедра; 5 — медиальный мениск; 6 — латеральный мениск; 7 — tractus iliotibialis; 8 — суставной эпифизар-ный хрящ.
Рис. 19.105. Синовиальные сумки коленного сустава по задней поверхности. 1 — bursa popliteus; 2 — сухожилие m. popliteus; 3 — латеральный мениск; 4 — латеральная (малоберцовая) коллатеральная связка; 5 — бедренная кость; 6 — bursa gastrocnemii; 7 — bursa semimemranosus; 8 — медиальный мениск; 9 — задняя крестообразная связка.
Рис. 19.106. Синовиальные сумки коленного сустава. 1 — lig.patellae (собственная связка надколенника); 2 — bursa prepatellare; 3 —латеральный мениск; 4 — m. quadriceps femoris и ее сухожилие; 5 — супрапа-теллярная сумка; 6 — малоберцовая коллатеральная (латеральная) связка; 7 — m. gastrocnemius. ка. Между сухожилием полуперепончатой мышцы и медиальной головкой икроножной мышцы также располагается небольшая сумка, имеющая связь с полостью сустава. При заполнении ее внутрисуставной жидкостью говорят о формировании кисты Бейкера (см. рис. 19.107).
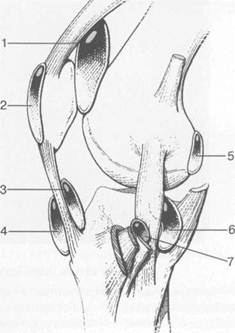
Рис. 19.107. Синовиальные сумки коленного сустава. 1 — bursa suprapatellaris (сообщается с суставом); 2 — bursa prepatellaris; 3 — bursa infrapatellaris profunda; 4 — bursa infrapatellaris subcutanea; 5 — bursa semimemranosus; 6 — bursa semimemranosus; 7 — pes.auserini bursa. МРТ-анатомия коленного сустава Волокнистый хрящ (фиброзно-хрящевая ткань) менисков содержит только небольшую часть свободных протонов и, следовательно, мениски выглядят как структуры, свободные от сигнала. При использовании GRE-импульсных последовательностей в норме отмечается некоторое повышение интенсивности сигнала, что не должно быть расценено как патологический процесс (рис. 19.110). Т2-ВИ и взвешенные по протонной плотности изображения могут давать «искусственное» повышение интенсивности сигнала благодаря «феномену магического угла». В корональной и сагиттальной плоскости мениск имеет форму «бабочки» на периферических срезах и свободные от сигналов треугольники на центральных срезах. Известен ряд анатомических особенностей, которые необходимо знать, чтобы предотвратить ошибки в диагностике. Поперечная связка соединяет передние рога обоих менисков. Она располагается кзади от жирового тела Гоффа и кпереди от капсулы сустава. В 22—38% случаях на сагиттальных срезах можно увидеть высокой интенсивности сигнал в мениске, в месте прикрепления поперечной связки к переднему рогу медиального и латерального мениска. Данный высокий по интенсивности сигнал в мениске не должен быть неверно истолкован как повреждение переднего рога латерального мениска. Аналогично в области прикрепления менис-кобедренной связки (Wrisberg lig.) к заднему рогу латерального мениска может создаваться впечатление о наличии повреждения мениска при отсутствии его. Влагалище сухожилия m. popliteus выглядит как вертикально или незначительно косо ориентированная зона высокой интенсивности сигнала, формирующая край заднего рога латерального мениска и симулирующая вертикальный разрыв заднего рога латерального мениска
Рис. 19.108. МРТ коленного сустава. 4 года. Сагиттальная плоскость. 1 — хрящевая часть надколенника; 2 — ядро оссификации надколенника; 3 — эпифизы бедренной и боль-шеберцовой костей; 4 — собственная связка надколенника; 5 — неоссифицированная бугристость боль-шеберцовой кости; 6 — задняя крестообразная связка; 7 — передняя крестообразная связка.
Рис. 19.109. МРТ коленного сустава. 13 лет. Сагиттальная плоскость. 1 — передняя крестообразная связка; 2 — задняя крестообразная связка; 3 — неоднородность хряща бугристости большеберцовой кости за счет мелких ядер окостенения бугристости; 4 — инфрапателлярное жировое тело; 5 — внутрисуставная синовиальная жидкость; 6 — суставной хрящ; 7 — сухожилие m. quadriceps femoris.
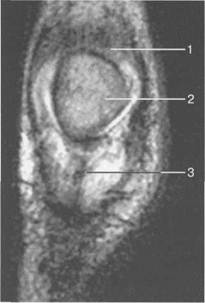
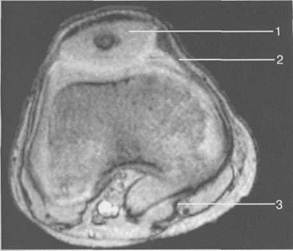
Рис. 19.110. МРТ коленного сустава взрослого, корональная плоскость. 1 — сухожилие m. quadriceps femoris; 2 — надколенник; 3 — собственная связка надколенника.
Рис. 19.111. МРТ коленного сустава. 2,5 года. Сагиттальная плоскость. 1 — инфрапателлярное жировое тело; 2 — передняя крестообразная связка; 3 — хрящевой надколенник; 4 — сухожилие m. quadriceps femoris.
Рис. 19.112. MPT коленного сустава. 2,5 года. Сагиттальная плоскость. 1 — хрящевой надколенник; 2 — костная часть эпифиза; 3 — хрящевая часть эпифиза; 4 — задняя крестообразная связка.
Рис. 19.113. МРТ коленного сустава. 2,5 года. Латеральное парасагиттальное сканирование. 1 — эпифизарный хрящ малоберцовой кости; 2 — эпифизарный хрящ болыиеберцовой кости; 3 — ядро оссификации эпифиза бедра; 4 — хрящевая часть эпифиза бедренной кости. или менискокапсулярное расслоение. Между pars intermedia латерального мениска и латеральной коллатеральной связкой в норме нередко визуализируется зона, свободная от сигналов, которая не должна быть ошибочно интерпретирована как менискокапсулярное расслоение. На сагиттальных срезах передняя крестообразная связка (рис. 19.111, 19.112) видна на всем протяжении в случае ротации колена кнаружи на 15—20°. Паракорональные срезы, ориентированные под углом к ходу связки, часто позволяют выявить место фиксации к бедренной кости. Передняя крестообразная связка в норме визуализируется как линейная гипоинтенсивная структура, за исключением места прикрепления к болыпеберцовой кости, где могут быть участки гиперинтенсивного сигнала, обусловленные включениями жировой ткани между отдельными волокнами. Задняя крестообразная связка имеет однородную низкую интенсивность сигнала и легко визуализируется на сагиттальных срезах (см. рис. 19.111, 19.112). Медиальная коллатеральная связка (см. рис. 19.104) на всем протяжении визуализируется на срединных корональных срезах в виде зоны низкой интенсивности сигнала, разделенной на глубокие и поверхностные слои. Поверхностный слой идет от медиального надмыщелка бедра до внутренней поверхности метафиза большеберцовой кости, прикрепляясь на расстоянии 7— 10 мм от суставной поверхности. Глубокий слой медиальной коллатеральной связки укрепляет капсулу сустава и в передней части располагается отдельно от поверхностного слоя. Он короче, чем поверхностный слой, и внутренние волокна натянуты от дистального отдела медиального надмыщелка бедра до проксимального отдела большеберцовой кости. В норме глубокий слой медиальной коллатеральной связки не визуализируется. Жировая ткань обычно откладывается между поверхностным и глубоким слоями медиальной коллатеральной связки.
Рис. 19.114. МРТ коленного сустава. 3 года. Дата добавления: 2015-02-02 | Просмотры: 3956 | Нарушение авторских прав |