|
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
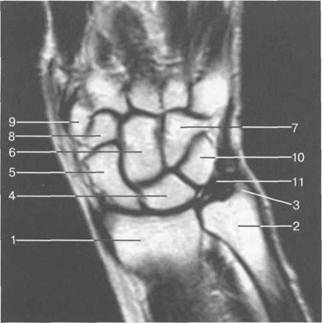
МРТ-анатомия кистиКорональная плоскость является стандартной плоскостью для визуализации кисти (рис. 19.53). Костный мозг костей запястья, особенно полулунной и ладьевидной, можно легко оценить, в виде однородного высоко интенсивного сигнала на Т1-ВИ. Точечное снижение интенсивности сигнала может соответствовать костным компактным «островкам», мелким кистам и питающим сосудам. Равномерно высокая интенсивность сигнала отражает отсутствие гемопоэтического костного мозга в дистальных отделах конечностей. Межкостные ладьевидно-полулунная и полулунно-трехгранная связки не всегда визуализируются на корональных срезах. Поскольку полулунно-трехгранная связка чуть меньше, она Рис. 19.53. МРТ лучезапястного сустава и костей запястья (корональная плоскость). 1 — лучевая кость; 2 — локтевая кость; 3 — шиловидный отросток локтевой кости; 4 — полулунная кость; 5 — ладьевидная кость; 6 — головчатая кость; 7 — крючковидная кость; 8 — трапециевидная кость; 9 — кость-трапеция; 10 — трехгранная кость; 11 —треугольный диск.
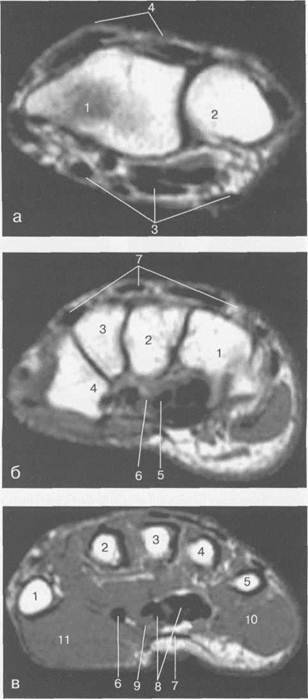
38В Рис. 19.54. МРТ лучезапястного сустава и кисти в аксиальной плоскости. а — уровень лучезапястного сустава: 1 — лучевая кость; 2 — локтевая кость; 3 — группа ладонной поверхности сухожилий; 4 — группа тыльной поверхности сухожилий. б — уровень костей запястья: 1 — крючковидная кость; 2 — головчатая кость; 3 — трапециевидная кость; 4 — кость-трапеция; 5 — группа сухожилий сгибателей; 6 — п. medianus; 7 — группа сухожилий разгибателей. в — уровень пястных костей: 1 — I пястная кость; 2 — II пястная кость; 3 — III пястная кость; 4 — IV пястная кость; 5 — V пястная кость; 6 — сухожилие m. flexor pollicis longus; 7 — ладонный апоневроз; 8 — сухожилия сгибателей; 9 — п. medianus; 10 — m. abductor digiti munimi; 1 1 — m. abductor pollicis brevis. визуализируется реже, чем ладьевидно-полулунная связка. Указанные связки не занимают все межзапястное пространство, а располагаются преимущественно вдоль периферического отдела этой зоны. Поэтому на корональных срезах они прослеживаются на уровне лучезапястного сустава, а не межзапястного. Что касается остальных межзапястных сочленений, пространство их заполнено гиалиновым хрящом сочленяющихся костей. Существуют различные варианты прикрепления ладьевидно-полулунной связки к гиалиновому хрящу ладьевидной и полулунной кости. Чаще всего она широко прикрепляется в области проксимальной суставной поверхности полулунной кости. Капсулярные связки, фиб-розно-хрящевой диск и межкостные связки характеризуются низкой интенсивностью сигнала изображения во всех типах взвешенности. Эти фиброзно-хрящевые структуры могут иметь различные отклонения в виде «искусственного» повышения ИС наТ1- иТ2-ВИ и Pd-изображе-ниях. При определенных положениях сустава возникают артефакты, симулирующие гиперинтенсивные зоны в этих структурах (эффект «магического угла»). Во многих статьях описаны случаи повышения ИС от ладьевидно-полулунной и трехгранной связки, выявляемые у пациентов, не предъявляющих жалоб, и являющиеся проявлением дегенеративных изменений. Эти изменения сигнала могут быть точечными или линейными и располагаются как на протяжении связки, так и в месте прикрепления кости. Возможно несколько вариантов повышения ИС: треугольное, линейное и аморфное.
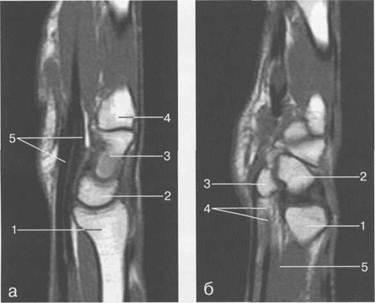
Рис. 19.55. MPT лучезапястного сустава в сагиттальной плоскости. а — через плоскость лучевой кости: 1 — лучевая кость; 2 — полулунная кость; 3 — головчатая кость; 4 — основание II! пястной кости; 5 — сухожилие m. flexor digitorum profundus et superficialis. 6 — через плоскость гороховидной кости: 1 — лучевая кость; 2 — трехгранная кость; 3 — гороховидная кость; 4 — сухожилие m. flexor digitorum profundus et superficialis; 5 — т. pronator quadratus. Дегенеративные возрастные изменения в локтевом диске обычно появляются после 30 лет. Они характеризуются зоной высокой интенсивности, которую следует дифференцировать с разрывом или воспалением. Гистологические исследования этих зон выявили малое количество хондроцитов, отражающее изменения фиброзного матрикса. На 71- и Т2-ВИ визуализируется фокальное и линейное повышение интенсивности сигнала. Линейное повышение интенсивности сигнала, доходящее до суставной поверхности, обычно соответствует полному старому разрыву. Эти дегенеративные изменения прогрессируют с возрастом, но редко сопровождаются клиническими проявлениями. Жидкость и выпот, как правило, не визуализируются в капсуле и карманах лучезапястного сустава здоровой кисти. Вместе с тем при использовании Т2-ВИ, STIR- и GRE-последователь-ностей можно выявить небольшое количество жидкости. Выпот, превышающий 1 — 1,5 мм по толщине, считается патологическим. Исследование в корональной плоскости при толщине среза 3 мм дает возможность оценить треугольный фиброзно-хрящевой диск. Его волокна имеют низкую интенсивность сигнала в области дистальной суставной поверхности локтевой кости. Сагиттальная плоскость. Изображения, полученные в сагиттальной плоскости, позволяют оценить положение костей запястья по отношению друг к другу, в особенности оси лучевой, полулунной, головчатой и ладьевидной костей, которые можно измерить. Эффективность этих измерений превосходит возможности боковых рентгенограмм, поскольку отсутствует эффект наложения костей друг на друга. Ладонные и тыльные подвывихи можно точно визуализировать только в сагиттальной плоскости. Сагиттальная плоскость является главной для оценки нестабильности и дегенеративных изменений (рис. 19.55). Аксиальная плоскость позволяет визуализировать запястный канал и его содержимое. Ре-тинакулюм, который располагается между дистальной поверхностью ладьевидной кости, бугорком кости-трапеции и крючка крючковатой кости, виден как структура с низкой ИС. Срединный нерв располагается сразу под ним и из-за содержания воды и жира характеризуется гиперинтенсивным сигналом по сравнению с сухожилиями сгибателей на всех типах ВИ. Различные варианты расположения срединного нерва хорошо видны в поперечной плоскости и не должны приниматься за патологические изменения. Отчетливо дифференцируются сухожилия поверхностных и глубоких сгибателей, а также наличие даже небольшого жидкостного содержимого сухожильных влагалищ, которое можно зарегистрировать на Т2-ВИ. Ладонные и тыльные капсульные связки визуализируются на поперечных срезах, как правило, при
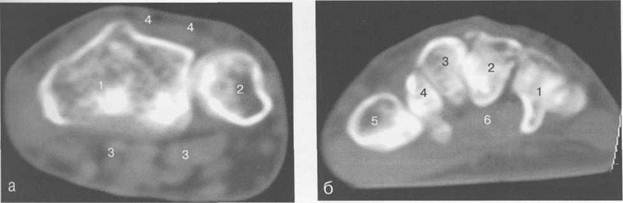
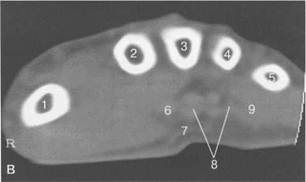
Рис. 19.56. КТ лучезапястного сустава. а —через плоскость лучезапястного сустава: 1 —лучевая кость; 2 — локтевая кость; 3 — сухожилия мышц-сгибателей; 4 — сухожилия мышц-разгибателей. б — через плоскость костей запястья: 1 — крючко-видная кость; 2 — головчатая кость; 3 — трапецие- видная кость; 4 — кость-трапеция; 5 — основание I пястной кости; 6 — сухожилие мышц сгибателей, в — через плоскость пястных костей: 1 — Т пястная кость; 2 — II пястная кость; 3 — III пястная кость; 4 — IV пястная кость; 5 — V пястная кость; 6 — сухожилие m. flexor pollicis longus; 7 — ладонный апоневроз; 8 — сухожилия мышц-сгибателей.
наличии патологических изменений. Только в этой плоскости можно адекватно оценить ана-томо-топографические соотношения лучелоктевого сустава и диагностировать минимальные ладонные и тыльные подвывихи (рис. 19.56). Дата добавления: 2015-02-02 | Просмотры: 1844 | Нарушение авторских прав |