|
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
Київ – 2004
У даному навчальному посібнику висвітлюються завдання анатомії та її зв'язку з іншими науками. Вивчення анатомії спрямоване на вирішенням багатьох проблем, пов’язаних передусім з матеріалістичним світоглядом, людини підготовкою до сприйняття інших медико-біологічних наук (фізіології, медицини), оволодінням знаннями, навичками й уміннями, необхідними в професійній діяльності. Також висвітлюються завдання анатомії та її зв'язку з іншими науками. Значну увагу приділено методологічним основам анатомії – науці, який належить вивчати біологічні процеси життя, пояснювати явища, що спостерігаються, для побудови гіпотез і теорій, для узагальнення фактичного матеріалу, пізнавати закони життя, і розвитку, що властиві усім живим організмам. Звернуто увагу і на соціальну значимість анатомії. Помилковими вважається уявлення про анатомію як мертву, застиглу і незмінну науку. Навчальний посібник призначений для студентів природничо-географічних факультетів вищих педагогічних навчальних закладів
Рецензенти: Н.В.Родіонова, доктор біологічних наук О.В.Жолос, доктор біологічних наук Т.С.Клюбіна, кандидат біологічних наук, доцент І.Б.Чорний, кандидат біологічних наук, доцент
Рекомендовано до друку Міністерством освіти і науки України
© Хоменко Б., Дідков О., 2004
Анатомія людини – наука про зовнішню форму і внутрішню будову організму. Вона вивчає будову людського тіла у зв'язку з функцією його органів, особливостями походження людини та її вікового розвитку, умовами праці і побуту. Це стосується як всього організму людини, так і окремих його систем і органів. Слово «анатомія» означає розчленовування, розсічення і походить від грецького слова «anatemno» «розсікаю». Таким чином, назва цієї науки започаткована найменуванням одного з її методів дослідження. Протягом довгого часу метод розсічення був єдиним для вивчення будови тіла людини. Висвітлюються завдання анатомії та її зв'язку з іншими науками. Вивчення анатомії спрямоване на вирішенням багатьох проблем, пов’язаних передусім з матеріалістичним світоглядом, людини підготовкою до сприйняття інших медико-біологічних наук (фізіології, медицини), оволодінням знаннями, навичками й уміннями, необхідними в професійній діяльності. Анатомія, як предмет наукового дослідження, з'ясовує особливості будови організму на різних рівнях організації живої матерії – від вивчення тіла в цілому до розкриття закономірностей будови клітини та її складових частин. Значну увагу приділено методологічним основам анатомії – науці, який належить вивчати біологічні процеси життя, пояснювати явища, що спостерігаються, для побудови гіпотез і теорій, для узагальнення фактичного матеріалу, пізнавати закони життя, і розвитку, що властиві усім живим організмам. Звернуто увагу і на соціальну значимість анатомії. Помилковими вважається уявлення про анатомію як мертву, застиглу і незмінну науку. Звичайно, сутність будови за весь період еволюції людини, що нараховує кілька мільйонів років, не змінилася. Тим більше, коли йдеться про у людину, так би мовити, сучасного зразка, перебування якої на планеті обчислюється тисячами років. Однак розміри кісток та інших органів змінюються з покоління в покоління, що пов'язано з умовами життя і розвитку. Саме на будові тіла позначаються й умови життя, професійні особливості трудової діяльності, і характер харчування та рівень фізичної завантаженості Усе це досконально мусить знати майбутній вчитель, якому суспільство доручає найсвятіше виховання дітей, тобто фізично й інтелектуально повноцінної зміни, яка має продовжувати справу родини, суспільства нації. РОЗДІЛ І РОЗВИТОК ОРГАНІЗМУ ЛЮДИНИ ПЕРІОД ЕМБРІОНАЛЬНОГО РОЗВИТКУ ОРГАНІЗМУ Статеві клітини, особливості їх будови і розвитку. Одним з невідомих властивостей всього живого є здатність до розмноження; пов’язана з накопиченням, зберіганням і передачею спадкової інформації. Найбільш удосконаленним і широко розповсюдженим типом розмноження є статеве розмноження, в якому беруть участь дві особини з різними спадковими особливостями. На відміну від всіх клітин тіла людини статеві клітини мають одиночний або гаплоїдний, тобто зменшений вдвоє, набір хромосом. Всі хромосоми за виключенням статевих називають аутосомами, які визначають всі ознаки організму, крім статевих. Останні залежать від статевих хромосом (Х – і Y – хромосоми в чоловічих статевих клітинах, Х – і Х – хромосоми в жіночих статевих клітинах). Організм розвивається з заплідненої яйцеклітини, яка утворюється внаслідок злиття двох статевих клітин: чоловічої – сперматозоїда жіночої – яйцеклітини. Статеві клітини утворюються в статевих залозах. Чоловічі статеві клітини сперматозоїди утворюються в великій кількості в чоловічих парних статевих залозах – сім’яниках, які знаходяться поза тазами в шкірно-м’язовому утворі – мошонці. Сім’яник у дорослого чоловіка має масу 20 – 30 г, у дітей 8 – 10 р – 0,8 г 15 – 7 г, зверху вкритий фіброзною оболонкою від якої відходять перекладини, що поділяють залозу на дольки (до 300), які складаються з великої кількості звивистих канальців. В сім’яних канальцях з досягненням статевої зрілості відбувається утворення сперматозоїдів (сперматогенез).
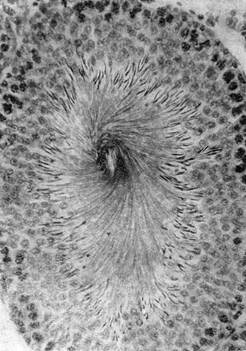
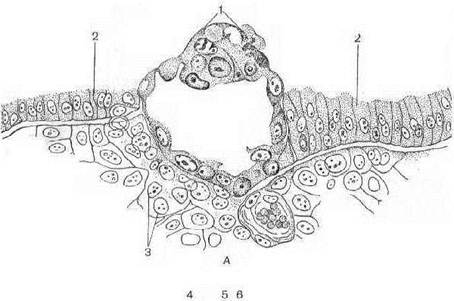
Рис. 1. А. Поперечний зріз сім’яного канальця: Розрізняють чотири періоди сперматогенезу: 1) розмноження; 2) росту; 3) дозрівання; 4) формування. Відбувається він в стінці канальця. На самій периферії знаходяться дрібні, що інтенсивно розмножуються – сперматогонії. Після ряду мітотичних періодів наступає період росту, статеві клітини вже не діляться, активно ростуть і статеві сперматоцитами І порядку. В період росту в ядрі сперматоціта І порядку гомологічних хромосоми розміщуються попарно. Кожна хромосома складається з двох спіральних ниток хроматид – YХ хроматид, які звуть тетрадами (tetra – чотири). Період дозрівання характеризується двохкратним поділом клітини. При першому поділі в дочерні клітини розходяться пари хроматид з кожної тетради. Клітини, що утворюються утримують не тетраду, а парні групи. Цей прямий поділ дозрівання звуть редукційним, а клітини, що отримуються – сперматоцити ІІ порядку. При другому поділі дозрівання в клітинах, що утворюються розходяться хроматиди кожної гомологічної хромосоми. Цей поділ одержав назву – еквацийним. Клітини, що утворюються одержали назву – сперматиди. Таким чином кількість хромосом при мейозі зменшується вдвічі. Після періоду дозрівання наступає період формування, в якому сперматозоїдом набуває форму сперматозоїда. Сперматозоїд – мала рухома клітина, в якій розрізняють головну, шийку, хвіст. Головка складає передню частину сперматозоїда має ядро, що оточено тонким шаром цитоплазми. Спереду ядра знаходяться акросома – невелика щільна гранула ензими, що в ній знаходяться відіграють важливу роль в фізико-хімічних реакціях при заплідненні. Акросома вкрита ковпачком. Шийка – невеликий відділ, що пов’язує головку з хвостиком. В ній міститься дві центріолі. Хвіст складається з 3-х частин: середня, головна і кінцева нитка. Середня частина має пучок фібрил, що складає осьову нитку (осьовий пучок). Пучок складається з 9 пар периферичних фібрил і двох центральних. Кінцева нитка складається з осьового пучка вкритого плазматичного мембраною. Осьовий пучок – є скоротливим елементом. Швидкість руху досить висока. Сперматозоїди по яйцеводам переміщуються проти току рідини (реотаксис) назустріч яйцеклітини.
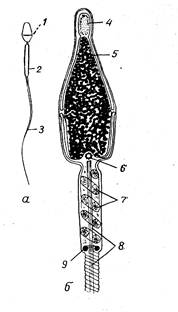
Рис. 1. Б. Загальний вигляд і схема будови сперматозоїда: Яєчник – парна жіноча статева залоза овальної форми розміщений вертикально, в порожнині малого таза фіксований на бічний стінці таза двома зв’язками. Яєчник жінки складається з сполучнотканинної основи – строми, в якій розрізняють внутрішню мозкову частину і блищи до поверхні корковий шар. Зверху залоза вкрита епітелієм. Процес розвитку жіночих статевих клітин – яйцеклітин називається овогенезом, який відбувається в три стадії: розмноження, ріст, дозрівання. Однак, період розмноження в основному закінчується до моменту народження дитини. Кожна овогонія розміщена в первинному, примордіальному фолікулі стінка якого утворена одним шаром фолікулярного епітелію і знаходиться в корковому шарі яєчника. Під час статевої зрілості статева клітина знаходиться в стадії росту і називається овоцитом І порядку відбувається розвиток первинного фолікула і його перетворення в граафів міхурець. Його розвиток починається з поділу фолікулярних клітин внаслідок цього одношаровий епітелій стає багатошаровим. Овоцит оточується блискучою оболонкою. Фолікул перетворюється в пухирець заповнений рідиною, який одержав назву граафів. В тій ділянці, де міститься овоцит стінка міхурця потовщується утворюючі потовщення, що має назву яйценосний бугорок. Граафів міхурець активно росте досягає великих розмірів, наближається до поверхні коркової речовини яєчника, лапається.
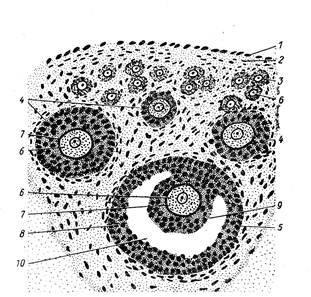
Рис. 1. В. Яєчник на розрізі: Овоцит першого порядку випадає в черевну порожнину (цей процес зветься овуляціей), підхоплюється воронкою яйцевода (маткової труби), де відбувається стадія дозрівання, в якій проходить редукційний поділ (хромосоми не розщеплюються і дочірні клітини одержують половинний набір хромосом). Після першого поділу утворюється овоцит другого порядку і полярне тільце. При другому поділі утворюється зріла яйцеклітина і друге полярне тільце. Перше полярне тільце теж ділиться, тому біля зрілої яйцеклітини знаходиться три полярних тільця. Як яйцеклітинна так і полярні тільця утримують половинний набір хромосом, тобто кількість хромосом зменшується вдвоє. Цим і закінчується розвиток яйцеклітини здатної до запліднення. Полярні тільця нежиттєздатні і в подальшому зникають. Яйцеклітини – це високо диференційована клітина. Ядро округлої форми цитоплазма включає всі органоїди. Крім тонкої первинної оболонки вона оточена різко вираженої вторинної так званої прозорої оболонки, що утворюється при участі допоміжних або фолікулярних клітин, які беруть участь в постачанні поживних речовин. Таким чином овогенез і сперматогенез мають цілий ряд відмінностей. Сперматогонії утворюються протягом всього періоду статевої активності організму, оогонії – лише в ембріональний період розвитку. Всі періоди сперматогенезу проходять в сім’яниках, а період дозрівання в овогенезі відбувається в матковій трубі. При сперматогенезі утворюється чотири зрілі статеві клітини (сперматозоїди), а овогенез дає лише одну зрілу статеву клітину (яйцеклітину). Запліднення. Розвиток нового організму починається з моменту запліднення, яким називають злиття чоловічої та жіночої статевих клітин-гамет. Процес інсмідуального розвитку організму називають онтогенезом. Розрізняють ембріональний, чи внутрішньоутробний, розвиток і постнатальний. Ембріональний розвиток продовжується до народження дітей, подальший його розвиток називають постнатальним. У процесі запліднення спочатку відбувається проникнення сперматозоїда через оболонку яйцеклітини. Цьому передує виділення сперматозоїдом ферменту, що розщеплює з’єднання, яке входять до складу оболонки яйцеклітини. У цитоплазму яйцеклітини проникає велика частина сперматозоїда (хвіст відкидається). Слідом за проникненням сперматозоїда починаються фізико-хімічні зміни в поверхневому шарі цитоплазми яйцеклітини й утворення оболонки запліднення. Після її утворення інші сперматозоїди не можуть проникнути в яйце. Вивчення біохімічних змін, що відбуваються в яйцеклітині людини в момент проникнення сперматозоїда, надзвичайно утруднене, тому що в перші два тижні розвитку зародок дуже рідко буває доступний дослідженню. Вивчення ж цих процесів у багатьох тварин дозволило установити, що в більшості з них після входження сперматозоїда в яйцеклітину зростає споживання кисню, підсилюється обмін вуглеводів, солей фосфору, кальцію і калію, збільшується споживання глікогену, вміст вільних амінокислот, починається посилений синтез білка. У заплідненій яйцеклітині ядра переміщуються назустріч один одному. При ихньому злитті утворюється одноклітинний зародок – зигота, яку можна назвати уже організмом у самій початковій фазі ембріонального розвитку. При злитті ядер знову утвориться диплоїдний набір хромосом. У перші два місяці внутрішньоутробного життя організм, що розвивається, називают ь зародком або ембріоном, а весь наступний час до моменту його народження – плодом. Весь ембріональний період продовжується 10 місячних місяців. Стадія дроблення. Розвиток починається з дроблення зиготи, що являє собою розподіл по типу мітозу, але відрізняється від нього рядом особливостей (Рис. 1. Г.). При дробленні клітини, що утворяться, не розходяться, а продовжують доторкуватися одна одної. Клітинии, що утворюються, менше материнських, а тому, незважаючи на більше їх число, розмір зародка на перших етапах не перевищує розмір зиготи. Ці знову утворені клітини називають бластомерами. У результаті дроблення зиготи утвориться морула (Рис. 1. Г.). На поверхні зародка бластомери дробляться швидше і виглядають більш світлими. Вони утворять оболонку – трофобласт. Більш темні бластомери, розташовані під світлими, формують эмбріобласт, чи зародковий вузлик, що дає в наступному початок всьому організму, що розвивається, та позазародковим органам.
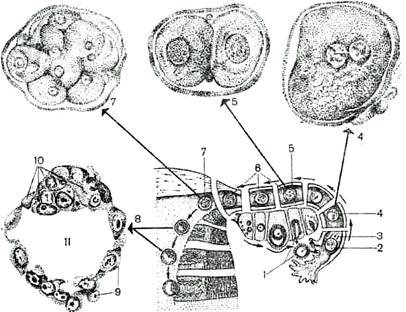
Рис.1. Г. Запліднення яйцеклітини людини і розвиток зародка до імплантації: З моменту запліднення дроблення продовжується кілька діб. Під час просування зародка по яйцепроводу відбувається одне дроблення в добу. До четвертої доби, коли зародок з яйцепроводу попадає в порожнину матки, він складається тільки з 8–12 бластомеров. У наступних три доби зародок знаходиться в рідині, що обмиває слизову оболонку матки. У цей період дроблення відбувається більш інтенсивно, так що до середини шостої доби зародок складається з 107 клітин. Імплантація. На сьому добу після запліднення зародок занурюється в слизову оболонку матки (Рис. 2). Цей процес називають імплантацією. Він цілком здійснюється за 40 годин. Ще під час проходження по яйцепроводу відбувається формування бластоцисти (Рис. 1. Г.). Бластоциста має форму пухирця, поверхня якого складає трофобласт, а усередині його порожнини розташований ембріобласт. На стадії бластоцисти і здійснюється імплантація. У цей період на трофділянці утворюються вирости, що швидко розростаються і проникають в глибину слизової оболонки матки. Ці вирости називаються первинними війками. Руйнування слизової оболонки (її епітелію, сполучної тканини, судин) відбувається за допомогою ферментів, що виробляються трофобластом. Із судин, зруйнованих виростами трофобласта, виливається кров, у яку виявляється зануреним зародок. З цього моменту його харчування здійснюється за рахунок поживних речовин, що всмоктуються ним із зруйнованих тканин матки і материнської крові. З крові матері зародок, а потім плід отримує також кисень і віддає їй вуглекислоту і всі продукти обміну, що виділяються. Гаструляція й утворення позазародкових органів. Перша фаза гаструляції характеризується процесом відщеплення ентодерми. У перші дні після імплантації зародка, коли розмір його досягає 0,5 мм, від тієї сторони зародкового вузлика, що звернена в порожнину бластоцисты, відщеплюєтся один шар клітин, що є внутрішнім зародковим листком – е нтодермою. Краї відщепленої ентодерми загортаються, зростаються, утворюючи замкнутий жовточний пухирець. Клітини зародкового вузлика, що залишилися, розсовуються, формуючи амніотичний пухирець, усередині якого розташована порожнина, заповнена рідиною. Дно амніотичного пухирця стикається з дахом жовткового. Ці ділянки пухирців (дно і дах) утворять зародковий щиток, з якого в наступному формується весь організм зародка. Спочатку зародковий щиток складається з двох листків. Дно амніотичного пухирця складає зовнішній зародковий листок-ектодерма. Він дає початок багатьом зачаткам зародка. Внутрішній зародковий листок-ентодерма утворюється з даху жовточного пухирця.
Рис. 2. Імплантація: І жовточний, і амніотичний пухирці занурені в рідину, у якій пухко розташовані клітини, що не беруть участь у формуванні тіла зародка. Вони утворять позазародкову мезодерму. За допомогою клітин позазародкової мезодерми ділянка обох пухирців, що у наступному дає початок задньому кінцю тіла зародка, з’єднується з трофобластом. Цей тяж клітин, що тягнеться від зародкового щитка до трофобласту, називають амніотичною ніжкою. На 15-у добу ембріонального розвитку настає друга фаза гаструляції. Ця фаза характеризується переміщенням клітинного матеріалу ектодерми й утворенням первинної смужки, хорди і нервової пластинки (нейроектодерми). В другу фазу гаструляції у вигляді окремого шару з матеріалу первинної смужки між екто- і ентодермою утвориться мезодерма. Бічні стінки і дах амніотичного пухирця містять такі ж ектодермальні клітини, як його дно. У зв’язку з тим що ці клітини не беруть участь у формуванні тіла зародка, їх відносять до позазародкової ектодерми. Позазародкова ектодерма бічних стінок і даху амніотичного пухирця разом із прилягаючим шаром позазародкової мезодерми утворюють найближчу до зародка оболонку плоду – амніон. Амніон у міру розвитку зародка усе більше і більше відходить до периферії, а порожнина між ним і зародком збільшується. У рідину, що заповнює цю порожнину, виявляється зануреним зародок. В другу фазу гаструляції відбувається вже деяка диференціація клітинного матеріалу, що розташовується у визначеному порядку: поверхово розташована нервова пластинка, потім хорзальна пластинка, що як би підстилає нервову, а з боків від хордальної пластинки у виді двох крил розташовуються клітини мезодерми. Відокремлення тіла зародка від позазародкових частин починається з 20-х доби розвитку. При цьому зародок виявляється усе більш і більш відокремленим від амніону. В міру росту зародка він залишається зв’язаним з амніоном лише тонкою ніжкою. У цей період пластинка, що складає дах жовткового мішка, починає вигинатися, утворювати звернений краями вниз желобок, потім краї жолобка стуляються і виникає кишкова трубка. Це відбувається не відразу по всій довжині кишки, а спочатку в передній і задній її частинах, у середній частині кишечнику трубка порівняно довго залишається зв’язаної з жовтковим мішком, жовтковою протокою. У той же період відбувається перетворення нервової пластинки спочатку в нервовий желобок, а потім у нервову трубку. Мезодерма з 20-х доби внутрішньоутробного розвитку підрозділяється на більш медіально розташовані соміти і периферичні спланхнотоми (бічні пластинки). Соміти піддаються сегментації, у результаті чого утворюються спинні сегменти, а спланхнотоми розділяються на два листки: вісцеральний, що прилягає до ентодерми, і паріетальний, що стикається з ектодермою. Надалі між листками утвориться порожнина, з якої у процесі подальшого розвитку формуються черевна, плевральна і перикардіальна порожнини. Отже, до кінця четвертого тижня з зародкового щитка в результаті цілого ряду перетворень формується зародок з характерним розташуванням органів. На верхній поверхні розташована шкіряна ектодерма, у якій уже виділяються нервові валики, що замикаються з нервовим жолобком, під нею знаходиться хорда, з боків якої диференціюються соміти, ще нижче – кишка. Плодові оболонки. Зародок знаходиться в порожнині амніону, заповненою рідиною (Рис. 3). Амніон є внутрішньою оболонкою. Він прилягає до другої оболонки, названої хоріоном або війчастою оболонкою. Хоріон є похідним трофобласту, його первинних війок і клітин позазародкової мезодерми. На початку третього тижня внутрішньоутробного розвитку у війки починають вростати судини. З моменту вростання у війки судин вони починають називатися вторинними війками.
Рис. 3. Розташування плоду людини в матці: Третя оболонка утворюється слизовою оболонкою матки. У зв’язку з тим, що клітини її в місці впровадження зародка називають децидуальними, зовнішня оболонка одержала також назву децидуальної оболонки. Усі три оболонки складають стінку плодового міхура, заповненого рідиною – плодовими водами, у якій розташований плід. Через недостатнє харчування тієї частини хоріона, що звернена в порожнину матки, війки на ній уже незабаром перестають утворюватися. Відповідно ця ділянка хоріона називають гладким хоріоном. Війки на стороні хоріона, зверненої до стінки матки, сильно розростаються, гілкуються, переплітаються з тканинами матері, утворюючи плаценту (Рис. 4). Отже, амніон і хоріон складаються тільки з тканинного матеріалу зародка, що формується, а плацента – із тканин як зародку, так і материнського організму. Зародкова частина – це хоріон з війками, а материнська – ділянка слизової оболонки матки з величезною кількістю кров’яних лакун чи озер, що утворилися при руйнуванні судин матки війками хоріона. Війки виявляються зануреними в материнську кров. Кров у лакунах увесь час зміняється.
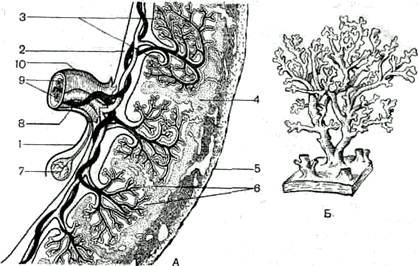
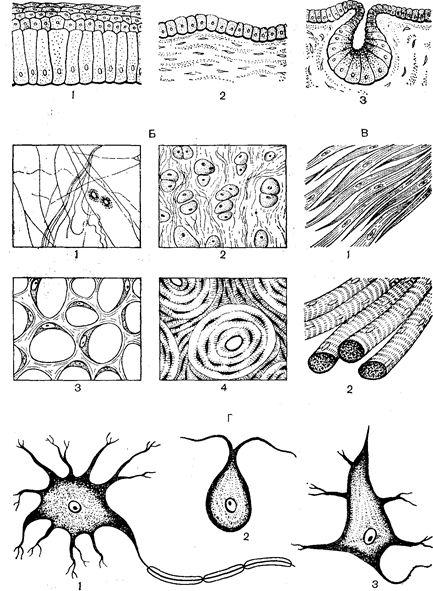
Рис. 4. Плацента людини: Вона постійно просочується з величезної кількості дрібних артеріальних судин матки й іде від плаценти по дрібних венах, що теж пронизуються війками. Кров у плаценті тече дуже повільно, що має велике значення, тому що сприяє кращому обміну між кров’ю, що протікає в судинах війок, тобто кров’ю зародка, і кров’ю матері. Плацента в 3-тижневого зародка займає 1/15 внутрішньої поверхні матки, у 8-тижневого з 1/3, а в 5-тижневого–1/2. До кінця вагітності плацента досягає 15– 18 см у діаметрі і 2–3 см у товщину, маса її складає 500 г. Плацента з’єднується з зародком за допомогою пуповини, чи пупкового канатика, у якому проходять судини: пупкова вена і дві пупкові артерії. Пуповина зовні покривається оболонкою амніону, що на тілі зародка переходить у його зовнішній покрив. Швидкий ріст плаценти, її відносно великі розміри й особливо велика поверхня (загальна поверхня війок складає 7–14 м2) знаходять своє пояснення в тій функції, що вона виконує, і відповідно в тім значенні, що вона має для розвитку зародку людини. У людини дуже рано, з кінця третього тижня, формується плацентарний, чи пупковий кровообіг. При цьому кожна війка виявляється забезпечена судинами. Поживні речовини і кисень, проникаючи з крові матері через хоріон і стінку судин війки, попадають у кров плоду, а вуглекислий газ і продукти обміну, призначені для виділення, дифундують у зворотному напрямку. Судини війок з’єднуються в пупкову вену, що від плаценти йде по пупковому канатику до організму плоду, і там кров по. судинах розноситься до всіх його органів. Від організму плоду кров йде по двох пупкових артеріях, що, підходячи до плаценти, дають відгалуження до кожної війки. Таким чином, плацента виконує дихальну і видільну функцію, за допомогою її здійснюється живлення зародка і плоду. У плаценті ж відбувається обмін гормонами і постачання крові зародка і плоду захисними тілами. Ембріональні зачатки і їх тканеві похідні. Зародкові листки дають початок ембріональним зачаткам, з яких згодом формуються уже всі тканеві похідні. Зовнішній зародковий листок ектодерма дає початок шкіряному епітелію і нервовій системі. З мезодерми утвориться поперечносмугаста мускулатура, епітелій очеревинної і плевральної порожнин (мезотелій), епітелій нирок та ін. Частина мезодерми утворить ембріональну сполучну тканину – мезенхіму, її клітини з’єднуються своїми відростками в сіткоподібне утворення, що заповнює простір між органами зародка, що розвиваються. З неї утворяться власне сполучна тканина, кров, кісткова і хрящова тканини. У людини частина клітин мезенхіми утвориться з нейроектодерми. Ентодерма – внутрішній зародковий листок-утворить кишковий епітелій і залози шлунково-кишкового тракту. КОРОТКА ХАРАКТЕРИСТИКА РІЗНИХ ВИДІВ ТКАНИН Характеристика тканин і їх класифікація. Тканиною називають систему клітин і позаклітинних структур, що характеризується спільністю будови і спеціалізується на виконанні визначених функцій. Розрізняють п’ять основних видів тканин: епітеліальні, кров і лімфа, сполучні, м’язові і нервова (Рис. 5). Епітеліальні тканини, інакше називані епітелієм або пограничними тканинами, формуються в процесі розвитку з усіх трьох зародкових листків. Епітелій вистилає поверхню тіла, внутрішню поверхню порожнинних органів, наприклад шлунку, серозні оболонки і входить до складу залоз організму. Він бере участь в усмоктуванні різних речовин і виділенні продуктів обміну з організму, виконує захисну і секреторну функції. Розрізняють декілька типів епітелію, що відрізняються своїм походженням, розташуванням, будовою і функціями. Сполучні тканини утворяться з мезенхіми. Вони виконують в організмі усілякі функції: трофічну (обмінну), опорну, захисну, опорно-механічну, утворюють кістяк різних органів, пластичну, беручи участь у побудові різних структур. Розрізняють три основних види сполучної тканини: власне сполучна тканина, хрящова і кісткова. Одним з видів власне сполучної тканини є пухка волокниста неоформлена сполучна тканина. Вона складається з міжклітинної речовини і клітинних елементів. Міжклітинна речовина представлена волокнами й основною речовиною, що має драглистоподібну консистенцію і заповнює простір між клітинами. Волокна поділяються на колагенові, еластичні і ретикулярні. Вони складаються з ниткоподібних структур – фібрил, що утворюються ще більш тонкими нитками – протофібрилами, представленими молекулами білку-колагену і еластину. Розходженями у властивостях білку визначається різниця у властивостях волокон. Колагенові волокна відрізняються особливо великою міцністю і малою розтяжністю. Еластичні волокна найменш міцні і найбільш розтяжні. Проміжне положення займають ретикулярні волокна.
Рис. 5. Різні види тваринних тканин: До клітинних елементів пухкої волокнистої неоформленої сполучної тканини відносяться малодифференційована клітина, фібробласти, макрофаги, плазматичні, гладкі, жирові, пігментні і ендотелиальні клітини. Малодиференційовані камбіальні клітини здатні перетворюватися в інші види, заміняючи клітини, що відмирають. Це плоскі клітини веретеноподібної форми. Вони беруть участь в утворенні основної речовини і волокон сполучної тканини, у формуванні рубцевої тканини. Макрофаги – клітини, здатні до амебоподібного руху, для них характерна здатність до поглинання і переварювання сторонніх часток, тобто здатність до фагоцитозу. Плазматичні клітини беруть участь у синтезі білків плазми крові, за допомогою яких здійснюються імунні реакції організму. Гладкі клітини володіють амебоподібними рухами. Вони беруть участь в утворенні основної речовини сполучної тканини. Гранули, розташовані в їх цитоплазмі, містять речовини, що перешкоджають згортанню крові, поглинають надлишок вуглеводів з міжклітинної речовини сполучної тканини. Жирові клітини накопичують резервний жир, розташований усередині клітин у виді однієї чи декількох крапель. Скупчення жирових клітин утворить жирову тканину. Пігментні клітини відрізняються наявністю в їх цитоплазмі зерен пігменту – меланіну. Ендотеліальні клітини вистилають кровоносні і лімфатичні судини. Всі інші види сполучної тканини теж складаються з клітин і міжклітинної речовини. Вони містять волокна і клітини, характерні як для волокнистої пухкої неоформленої тканини, так і специфічні тільки для них; наприклад, ретикулярна тканина містить ретикулярні клітини, хрящова – хрящові і т.д. Тривалість життя різних клітин. Усі клітини в залежності від їх здатності до поділу і диференціації поділяють на чотири групи. Життя клітин першої групи продовжується від одного поділу клітини до іншого (прикладом можуть служити деякі клітини епітелію). Клітини другої групи більш спеціалізовані, тривалість їх життя трохи більше. Наприклад, еритроцити живуть близько 120 днів. Третя група включає клітини, що входять до складу тканин, що володіють регенеративними властивостями: їх ушкодження супроводжується інтенсивним розподілом клітин (печінка, нирки і т.д.). Так, наприклад, видалення частини органа приводить до розростання активної тканини, що залишилася, за рахунок різкого збільшення числа мітозів. Четверта група містить високодиференційовані клітини нервової і м’язової тканини, тривалість життя яких може дорівнювати тривалості життя організму. Майже всі клітини нервової системи починаючи з 7-го дня після народження втрачають здатність до мітотичного розподілу. У клітинах першої і другої груп протягом їх короткого життя не виявляється яких-небудь істотних явищ старіння. У клітинах третьої групи вже можна виявити ті чи інші його ознаки. Але особливо чітко прослідковуються ці ознаки в клітинах четвертої групи. Слід зазначити, що нервові клітини поряд з високим диференціюванням зберігають протягом усього життя достатньо великий вміст нуклеїнових кислот, що забезпечує можливість інтенсивного синтезу в них органічних речовин. ВІКОВІ ЗМІНИ ПОКАЗНИКІВ ФІЗИЧНОГО РОЗВИТКУ Показники фізичного розвитку. До показників фізичного розвитку відносять зріст, масу, окружність голови, окружність грудної клітки. Їх називають антропометричними показниками. Для кожного вікового етапу характерна їхня визначена величина. Зміна маси тіла дітейи з віком. Маса новонароджених дівчаток складає в середньому 3,3 кг, хлопчиків – 3,4 кг. За перший місяць життя маса тіла дітей повинна збільшуватися на 600 г, за другий і третій – на 800 г, а в кожен наступний (до одного року) щомісячне збільшення складає на 50 г менше, ніж у попередній місяць. Первісна маса дітейи до 4–5 місяців подвоюється, а до року потроюється. За другий рік життя дітейа додає 2,5–3,5 кг, за третій рік–1,5–2,0кг. На четвертому, п’ятому та шостому роках життя щорічне збільшення складає 1,5–2,0 кг. З семи років починається посилене наростання маси тіла. Особливо велике збільшення маси тіла в період статевого дозрівання – 5–7 кг у рік. Для орієнтованого визначення маси дітей в тому чи іншому віці до маси його тіла наприкінці 1-го року життя додають 2 кг, помножені на число років. Так, у 5 років маса дітей повинна складати: 10кг +2х5=20 кг. Вікові зміни зросту дітей. Подібно змінам маси, збільшення росту йде нерівномірно. Середній ріст немовлят – 50см. За перший рік життя зріст дітей збільшується на 25см. За другий і третій роки він додається щорічно по 8см, а з 4 до 7 років річне збільшення росту складає 5–7 см. Різко збільшується зріст у період статевого дозрівання, коли щорічне збільшення його зростає до 7–8 см. Для приблизного визначення росту необхідно до росту однорічної дітей додати 5 см, помножені на число років. Так, зріст 5-літньої дітейи повинний складати 100см (75+5х5). Вікові зміни окружності голови і грудної клітки. При народженні дітей окружність його голови більше, ніж окружність грудної клітки. Окружність голови новонародженої дітейи – 34 см, а грудної клітки – 33см. За перший рік життя окружність голови збільшується на 12 см, стаючи рівною 46см; за другий рік окружність голови збільшується тільки на 2см, за наступні 4 роки окружність голови зростає ще на 3 см,і до 6 років її величина складає 51см, у 10 років – 52см, а в 15–16 років–53 см. Окружність грудей до кінця першого року життя досягає 48см, у 5 років–56см, у 15 років– 73см.
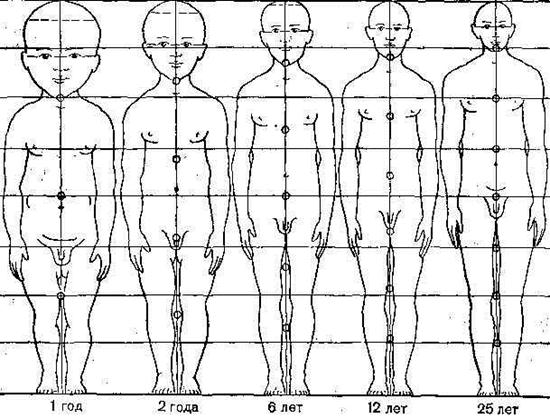
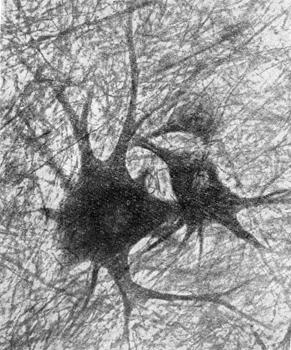
Рис.6. Зміни пропорцій тіла з віком Вікові зміни пропорцій тіла. У немовляти довжина голови складає 1/4 частину загального росту, у 2-літнього – 1/5, У 6-літнього – 1/6, а в дорослого – 1/8 (Рис. 6). Серединна зросту в немовляти знаходиться в ділянці пупкового кільця і з віком зміщається до середини між ним і лобковою кістою. У немовлят довжина верхніх і нижніх кінцівок приблизно однакова і складає 1/3 росту. До 7 років ноги з 18 см подовжуються до 57см, тобто більш ніж утроє. За цей же період довжина рук збільшується дещо більше, ніж у 2 рази і стає рівною 41 см. Тулуб збільшується до 37 см, тобто в 2 рази. За весь період розвитку довжина нігзбільшується в 5 разів,рук – у 4 рази, а тулуба – у 3 рази. Вікові зміни показників фізичного розвитку хлопчиків і дівчаток. Зміни показників фізичного розвитку, що відбуваються в період росту організму, неоднакові по своїй інтенсивності. Найбільше збільшення всіх показників фізичного розвитку відзначається на першому році життя дітей. У наступні періоди розвитку організму найбільше збільшення росту, ваги, окружності грудної клітки відзначається в період статевого дозрівання. У дівчаток найбільше збільшення росту відбувається з 10 до 13 років, у хлопчиків з 12 до 15 років. Ріст тіла в довжину в дівчат закінчується до 17–18 років, у юнаків до 19 років. Найбільше збільшення ваги дівчаток відбувається у віці 11–14 років, а в хлопчиків 13–15 років. Найбільший приріст кола грудної клітки відзначається в дівчаток у 11–15 років, а в хлопчиів у 13–15 років. До 11 років усі показники фізичного розвитку в хлопчиків вище, ніж у дівчаток. У 11 років ці показники стають рівними, далі дівчата у фізичному розвитку обганяють хлопчиків. Тільки в 15–16 років ріст, маса, коло грудної клітки в хлопчиків стають знову більшими ніж у дівчаток. В останні десятиліття окостеніння кістяка завершується на 1–3 роки раніше установлених термінів, постійні зуби з’являються раніш на 6–12 місяців, статеве дозрівання дівчат закінчується в 16–17 років, у юнаків – в 18–19 років. Існує багато різних теорій, якими вчені намагаються пояснити явище акселерації (прискореного завершення розвитку організму). Одні автори пов’язують акцелерацію з посиленим ультрафіолетовим опроміненням, вважаючи, що сучасні діти більше піддаються дії сонячної радіації (геліогенна теорія). Інші бачать причину її в дії на ендокринні залози магнітних хвиль, у впливі на організм посиленої космічної радіації. Деякі намагаються пояснити акцелерацію збільшенням споживання білків (аліментарна теорія) або ж вітамінів і мінеральних солей (нутригенна теорія). Існують уявлення і про те, що це явище виникло завдяки впливу на організм, що розвивається, несприятливих факторів, які мають місце в міських умовах життя (високий темп, шум і ін.). Інтерес представляють теорії, у яких акцелерацію намагаються пояснити генетичними факторами. При цьому пов’язують зміни росту з циклічними змінами в природі, що обумовлюють спалах росту. Дійсно, в історії людства можна відзначити коливання росту людини: відносно маленький ріст людей у середні століття і збільшення їх росту з кінця минулого століття. Визначене значення має гетерозис – змішання різних національностей. Діти від змішаних шлюбів мають більш високі показники фізичного розвитку. Велике значення у виникненні акцелерациї мало поліпшення матеріального добробуту. Акцелерація має і позитивне, і негативне значення. Збільшення тривалості життя, більш швидкий розвиток психічних функцій, безумовно, можна вважати позитивними проявами акцелерації. Разом з тим відомі і її негативні сторони. Так, збільшення розмірів плоду приводить до росту числа випадків мертвонароджуваності. Існують дані, що в детей – акцелератів частіше зустрічаються захворювання органівдихання, хронічні тонзиліти, ревматизм, різні алергічні захворювання та ін. З явищем акцелерації виникли проблеми, що стосуються питань охорони здоров’я дітей, наукового обґрунтування педагогічного процесу, статевого виховання дітей і підлітків. Організація навчально-виховної роботи, побуту дітей вимагає нового теоретичного обґрунтування з урахуванням змін, викликаних в організмах дітей, що розвиваються, і підлітків акцелерацією. РОЗДІЛ ІІ МОРФОЛОГІЧНИЙ І ФУНКЦІОНАЛЬНИЙ НЕРВОВА СИСТЕМА Значення нервової системи. Нервова система є провідною системою організму, оскільки забезпечує взаємозв’язок між окремими органами і системами і функціонування організму як єдиного цілого. Крім того вона забезпечує зв’язок організму з оточуючим середовищем і пристосовує діяльність організму як цілісної системи до змін, які постійно відбуваються в оточуючому середовищі. За механізмами нервова діяльність є рефлекторною. Рефлекс це і є відповідь організму на подразнення, яка відбувається за участю нервової системи. Наприклад, подразнення шкіри пальця викликає відсмикування руки. Загальний план будови нервової системи. Нервова система людини складається з двох основних відділів: центрального і периферичного. До центральної нервової системи відноситься головний і спинний мозок. До периферичної – всі нервові волокна і нервові вузли. крім того розрізняють соматичну і вегетативну нервову систему. Перша регулює опорно-руховий апарат і забезпечує чутливість нашого тіла. Друга регулює діяльність внутрішніх органів і обміну речовин. Морфо-функціональною одиницею нервової системи є нервові клітини – нейрони, які мають тіло і два види відростків: непарний аксон, що передає збудження від нейрона і численні гілки – дендрити, які передають збудження від чутливих нервових закінчень (рецепторів) до клітин. Зв’язки між нейронами контактні. Місце контакту зветься синапсом.
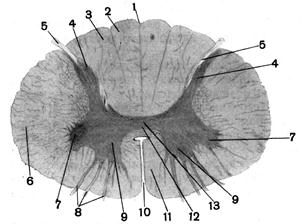
Рис. 6. А. Нейрон і їх відростки Вегетативна нервова система. Це різновидність нервової системи пов’язана з іннервацією внутрішніх органів, кровоносних судин, м’язів серця і залоз. На основі особливостей будови і фізіологічних відмінностей її поділяють на симпатичну і парасимпатичну. Їх центральні осередки знаходяться в спинному і головному мозку, периферичні – представлені нервами і вузлами. Найбільшим парасимпатичним нервом є блукаючій, симпатичний – черевний. Кожен орган має подвійну іннервацію, але вплив цих нервів різний. Наприклад, симпатична нервова система посилює роботу серця, а парасимпатична гальмує. Всі відділи вегетативної нервової системи знаходяться під впливом вищих вегетативних центрів, розміщених в проміжному мозку. Спинний мозок. Спинний мозок являє собою тяж довжиною 45 см, що знаходиться в порожнині хребетного каналу. Він оточений трьома оболонками: м’якою, павутиною і твердою між ними знаходиться спинномозкова рідина. Від спинного мозку відходить 31 пара спинномозкових нервів. Кожна така ділянка спинного мозку з парою спинномозкових нервів складає його сегмент. Спинний мозок складається з сірої і білої речовини. Сіра речовина займає внутрішнє положення. Її формують нейрони їх короткі відростки і проміжна речовина. В кожному сегменті в сірій речовині тіла нейронів утворюють скупчення – чутливі і рухові ядра. Сіра речовина зовні оточена білою, це провідникова частина спинного мозку, утворена аксонами, які зв’язують сегменти між собою та в цілому спинний мозок з головним. Спинномозкові нерви зв’язують спинний мозок з опорно-руховим апаратом, скелетними м’язами і забезпечують регуляцію рухової діяльності. Ці рефлекси звуться спинномозковими.
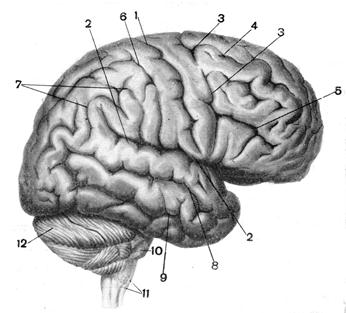
Рис. 6. Б. Поперечний зріз спинного мозку. Сіра і біла речовина Головний мозок. Головний мозок міститься в порожнині черепа має масу біля 1350 г і поділяється на п’ять відділів: середній, проміжний, кінцевий. Довгастий мозок – є безпосереднім продовженням спинного мозку довжиною біля 28 мм. Сіра речовина займає внутрішнє положення як і в спинному мозку і утворює численні ядра, як соматичні так і вегетативні. Від головного мозку відходять 12 пар мозкових нервів, чотири пари яких мають свої ядра в довгастому мозку. Тут розміщуються також життєво важливі центри регуляції дихання, серцево-судинної діяльності, функцій травних органів. Біла речовина довгастого мозку формує численні провідні шляхи. Вище довгастого мозку знаходяться міст і мозочок. Міст як і довгастий мозок складається з сірої і білої речовини. Мозочок – крупний мозковий утвір масою до 150 г, складається з двох півкуль з’єднаних спайкою, що зветься черв’ячком. Сіра речовина мозочка знаходиться на поверхні, утворюючі його кору. За будовою вона тришарова. Товщина її 1-2,5 мм. Поверхня мозочка має численні борозни. Біла речовина займає внутрішнє положення. Вона забезпечує зв’язок між різними частинами мозочка, а також утворює три пари ніжок, які зв’язують мозочок з іншими відділами мозку. В білій речовині міститься чотири ядра. Мозочок регулює тонус скелетних м’язів і координує їх скорочення. Середній мозок – складається з ніжок і чотирігорбкового тіла. В середньому мозку знаходиться скупчення сірої речовини у вигляді ядер чотирігорбкового тіла, ядер нервів, що регулюють скорочення м’язів ока, червоне ядро і чорна субстанція. Червоне ядро регулює м’язовий тонус, а ядра чотирігорбкового тіла викликають орієнтовні рухові рефлекси на світло і звук. Проміжний мозок – включає підбугрову ділянку (гіпоталамус) і зорові бугри (таламус). Гіпоталамус є вищим вегетативним центром. Регулює обмін речовин, температуру тіла, відчуття голоду і спраги, діяльність всіх внутрішніх органів. Через таламус проходять всі нервові чутливі шляхи до кінцевого мозку. З нервовими центрами проміжного мозку, зокрема з гіпоталамусом тісно пов’язана головна залоза внутрішньої секреції – гіпофіз. Кінцевий мозок складається з двох півкуль з”єднаних між собою в основі мозолистим тілом. В свою чергу вони включають кору, яка знаходиться на поверхні півкуль і розміщених в середині них підкоркових (базальних ядер). Кора великих півкуль є філогенетична найбільш молодим утвором центральної нервової системи. Кора є вищим центром регуляції всіх видів діяльності організму. Вона формує поверхню великих півкуль товщиною 1,5-3 мм. Загальна поверхня кори півкуль у дорослої людини 1500-2000 см 2. В корі нараховується до 50 млрд. нервових клітин, які утворюють в різних ділянках півкуль від 5 до 9 шарів. Загальна поверхня кори збільшується за рахунок численних борозен, які поділяють поверхню півкуль на опуклі звивини і долі. Три головні борозни (центральна, бічна і тім’яно – потилична) поділяють кожну півкулю на чотири долі: лобну, тім’яну, потиличну, скроневу. Біла речовина півкуль розміщується під корою і утворює три види волокон: асоціативні, що зв’язують окремі ділянки в межах кожної півкулі; комісуральні – зв’язують симетричні частини обох півкуль і проходять через мозолисте тіло; проекційні – зв’язують півкулі з нище розміщеними відділами мозку (стовбур) і периферією.
Рис. 6. В. Права півкуля. Борозни і звивини Закономірності розвитку. У розвитку центральної нервової системи відбитий загальний біологічний закон – філогенетично більш старі частини мозку розвиваються раніше, ніж молоді. У центральній нервовій системі дозрівання йде від спинного мозку, довгастого, до середнього, проміжного і до кори великих півкуль, причому філогенетично більш молоді структури відстають у розвитку. Розвиток рефлекторних функцій різних відділів мозку залежить від становлення їх морфологічних (розвиток нейронів, мієлінізація волокон, утворення зв’язків між нейронами й ін.) і функціональних особливостей. Важко говорити про перевагу якихось окремих факторів, важлива їхня єдність на визначеному етапі розвитку. Зв’язуючи появу різних рефлекторних реакцій з розвитком того чи іншого відділу головного мозку, необхідно мати на увазі, що в їхньому здійсненні беруть участь і інші відділи центральної нервової системи. Зміна маси головного мозку в процесі розвитку. Маса головного мозку немовляти відносно велика – 340–400 г (у хлопчиків на 15–20 г більше), що складає 1/8 – 1/9 маси тіла, тоді як у дорослої людини маса мозку складає 1/40 маси його тіла. По масі головний мозок – найбільш розвитий орган, але це не характеризує його функціональних можливостей. Збільшення маси мозку триває інтенсивно до семилітнього віку. Мозок досягає максимальної маси до 20 – 30-літнього віку. Маса мозку від періоду народження до дорослого збільшується приблизьно в 4 рази, тоді як маса тіла – в 20 раз. У перші 1–2 роки життя головний мозок росте швидше спинного, надалі спинний мозок росте швидше головного. РІСТ І РОЗВИТОК СПИННОГО МОЗКУ Морфологічний розвиток спинного мозку. До моменту народження найбільш розвинутим виявляється спинний мозок. Його маса в немовляти дорівнює 3–4 г (0,1% маси тіла), до 6 місяців вона подвоюється, до 11 – збільшується в 3 рази. До 3 років стає в 4 рази більше, ніж у немовляти, а до 6 років – у 5 разів більше. До 20 років маса мозку уже в 8 разів більше, ніж у немовляти, і стає такою, як у дорослого. У середньому вважають, що до періоду закінчення росту маса спинного мозку дорівнює 30 г (0,4% маси тіла дорослого). Спинний мозок у немовляти відносно довше, ніж у дорослого. Його довжина дорівнює 14–16 см, що складає 30% довжини тіла. У дорослого довжина спинного мозку дорівнює 43–45 см і складає 25–26% довжини тіла. Спинний мозок у плоду на ранніх стадіях розвитку заповнює всю порожнину хребетного каналу. Надалі хребет росте швидше, ніж спинний мозок, і останній не заповнює весь канал. До 4 місяців у плоду він доходить до 1-го крижового чи 5-го поперекового хребця, до 7 місяців – до 3 – 4-го поперекового хребця, а до моменту народження – до 3-го поперекового. Спинний мозок немовляти закінчується на рівні нижнього краю 2-го чи 3-го поперекового хребця. До кінця першого року життя він займає таке ж положення, як і в дорослих,– знаходиться на рівні 1–2-го поперекового хребця. При цьому ріст окремих сегментів спинного мозку йде нерівномірно, сильніше усього він виражений у грудному відділі, слабкіше в крижовому і поперековому відділах. Спинномозкові вузли на ранніх стадіях ембріонального розвитку розташовуються досить глибоко в каналі хребта. Потім, переміщаючись, вони виходять із хребетного каналу через міжхребцеві отвори. У зв’язку з невідповідністю довжини спинного мозку і хребта змінюється напрямок передніх і задніх корінців – з горизонтального в довільний. Оскільки сегменти спинного мозку розташовуються вище відповідних міжхребцевих отворів, то корінці, перш ніж вийти з хребетного каналу, проходять уздовж спинного мозку в нисхідному напрямку. У самому нижньому відділі вони утворюють кінський хвіст, що складається з попереково-крижових корінцевих волокон і кінцевої нитки спинного мозку. Ще в ембріональному періоді розвитку змінюється форма спинного мозку – з’являються шийне і поперекове потовщення, формування яких у плоду пов’язане з розвитком кінцівок. Шийне потовщення розвивається швидше поперекового, що пов’язують з більш раннім розвитком верхніх кінцівок. У новонародженого ці потовщення добре виражені і найбільший розвиток досягають протягом перших років життя. Вважають, що найбільш повільно спинний мозок росте в товщину. До 12 років його товщина подвоюється і надалі майже не змінюється. Діаметр каналу спинного мозку у немовлят відносно більше, ніж у дітей старшого віку й у дорослих. Спинномозкової рідини у немовляти мало, і, звичайно, знаходиться вона під невеликим тиском. Спинномозкова рідина пофарбована в жовтуватий чи жовтувато-зелений колір, що залежить від присутності барвної речовини жовчі, адсорбованої колоїдами білка. Клітинна структура спинного мозку в 6–7-місячного плоду має велику кількість ще не розвинутих клітин, що різні за формою і розташуванням: ядро розташовується не в центрі клітини, а зміщено до периферії, унаслідок чого воно оточено цитоплазмою нерівномірно. У задніх рогах спинного мозку в усі періоди розвитку плоду розташовуються нервові клітини, більш дрібні і різноманітні за формою, ніж у передніх рогах. Фібрилярна структура в нервових клітинах передніх рогів виявляється пізніше, ніж в інших відділах. До часу народження всі нервові і гліальні клітини спинного мозку добре розвинуті і за структурою не відрізняються від клітин у дітей дошкільного віку. У дітей старшого віку вони стають більші за розміром. Розвиток рефлекторної функції спинного мозку. Ріст спинного мозку в довжину і товщину, розвиток клітинних структур забезпечують формування його провідних шляхів і рефлекторної функції. Становлення рефлекторної функції центральної нервової системи починається вже в період внутрішньоутробного розвитку. На развиток рефлекторної функції впливають подразнення, яким піддається плід. Так, рух плоду і скорочення серця в період його вільного плавання в навколоплідній рідині сприймаються рецепторами вестибулярного апарату і передаються відповідним центрам, що сприяє мієлінізації волокон і розвитку відповідних структур центральної нервової системи. Під час руху плоду подразнюються рецептори м’язів, сухожиль і суглобів, що впливає на дозрівання провідних систем. Подразнення шкіри об стінки навколоплідних оболонок сприяє розвитку шкірних рецепторів і мієлінізації задніх корінців. Це приводить до того, що до часу народження дітейи її спинний мозок виявляється найбільш розвинутим у морфологічному і функціональному відношенні. Формування рефлекторних функцій знаходиться в повній відповідності з морфологічним розвитком нервової системи. Показано, що спочатку дозрівають рефлекторні дуги спинномозкових рефлексів, унаслідок чого в плоду перші рухові реакції пов’язані з діяльністю спинного мозку. Рядом дослідників установлені визначені стадії розвитку рефлекторної діяльності плоду: стадія локальних відповідей окремих частин тіла, стадія узагальнених (генералізованих) відповідних реакцій, що переходить у стадію спеціалізованих рефлекторних актів. Стадія окремих локальних рухів має місце у 2–3-місячного плоду. У плоду цього віку мають місце виникаючі самостійно окремі обмежені рухи і прості рефлекторні реакції у відповідь на механічне й електричне подразнення поверхні тіла, що теж носить характер ізольованих рухів, наприклад: відкривання рота, рух рук і ін. Стадія генералізованих відповідей з’являється в 3 – 4-місячного плоду. Його.рефлекторні реакції стають дифузними, асиметричними, некоординованими; наприклад, у відповідь на подразнення голова нахиляється і піднімається, повертається зі сторони убік, руки згинаються, розгинаються, приділяються у сторони. Стадія спеціалізованих рефлекторних актів спостерігаєся в 4–5-місячного плоду і старше. Поступово зникає дифузність відповідних реакцій і з’являється тенденція до їхнього обмеження в ділянці подразника. Розвиваються спеціалізовані відповідні реакції. Добре вивчений розвиток багатьох безумовних рефлексів у плоду і дітей перших років життя. Хапальний рефлекс. Формування структур, що беруть участь у його здійсненні, відбувається в плоду в 9–11-тижневому віці: розвиваються рецептори шкіри, що відчувають волокна руки, установлюється зв’язок мотонейронов з м’язами. У шийних сегментах спинного мозку відбувається інтенсивне дозрівання рухових центрів. У 10 – тижневого зародка хапальний рефлекс виявляється у вигляді ізольованого згинання пальців. До 11-го тижня ця реакція супроводжується згинанням зап’ястя і передпліччя. У 13 – 15-тижневого плоду при подразненні долоні виникає рухове згинання пальців, що розглядається як перший прояв хапального рефлексу. До 22-тижневого віку цей рефлекс виявляється у вигляді локального згинання руки, що подразнюється. Пізніше він стає складною рефлекторною реакцією, що супроводжується зміною стану м’язів іншої руки і тулуба. У цей період згинання пальців настільки сильне, що при спробі забрати подразнюючий долоню предмет плід утримує його і рука витягується. У немовляти хапальний рефлекс добре розвинутий. Унаслідок переваги тонусу м’язів-згиначів пальці немовляти стиснуті в кулачки. Якщо доторкатися пальцем до середніх фаланг стиснутих у кулачки пальців дітейи, кулачки розкриваються і пальці розгинаються. Потім дітейа схоплює подразнюючий палець, при цьому подразнюються долоні, унаслідок чого схоплювання підсилюється. Рефлекс Бабинского. При штриховому подразненні підошви відбувається тильне згинання великого пальця ноги і підошовне згинання інших пальців. У 2-місячного плоду при подразненні підошви спостерігають згинання і через 2–3 хв. розгинання пальців, часто і всієї ступні, у 4-місячного плоду – розгинання, розсовування всіх пальців з переходом у згинання. У новонароджених дітей цей рефлекс добре виражений протягом півроку, а потім зникає. Наявність рефлексу Бабинского в більш старшому віці й у дорослих вважають показником незрілості чи збудження функції пірамідних шляхів і смугастих тіл. Підошовний рефлекс формується після народження. У немовляти реакції на штрихове подразнення підошви непостійні і мінливі. Спочатку виникають різноманітні рухи у відповідь на подразнення підошви, потім виділяється тильне згинання ступні, а пізніше – підошовне згинання, що до 3 років залишається єдиною реакцією на подразнення підошви. Сухожильні рефлекси – колінний, ахіллів – завжди визначаються в дітей першого року життя. Формування їх морфологічної основи помічене в плодів 5–6 місячних місяців, у яких виявлені рецептори м’язів і сухожиль. Колінний рефлекс у дітей раннього грудного віку супроводжується скороченням м’язів, що приводять, протилежної ноги, унаслідок чого нога повертається усередину. Цю реакцію називають перехресним рефлексом м’язів, що приводять. Вважають, що колінний рефлекс зникає після 7-місячного віку, він загальмовується вищерозташованими центрами, що розвиваються Потім він з’являється і зберігається в дорослих. Ахіллів рефлекс важко виявляється і, як правило, може бути викликаний на першому місяці життя в деяких грудних дітей, а після 7–8 місяців у більшості обстежених дітей. Про визначену готовність центральної нервової системи немовляти до виконання рефлекторних рухових реакцій, що здійснюються за участю спинного мозку, говорить той факт, що в немовлят можна викликати рефлекс ходіння, плавальні рухи, повзання та ін. Так, у багатьох немовлят при дотику ногами до кришки столу спостерігаються цілком координовані рефлекси ходіння, при яких положення однієї ноги залежить від іншої. Дитина в руках експериментатора просувається дійсними кроками вперед. Немовля нерідко робить перехресні кроки. У віці від 9 – 14 днів правильні крокуючі рухи спостерігаються в 35 дітей з 100. Цей рефлекторний руховий ритм має місце в грудних дітей раннього віку і не зв’язаний з часом початку ходьби. Він зникає в більшості дітей у 4–5 місяців, а дійсна ходьба починається в 9 – 10 місяців. Підтримуючи дитину в горизонтальному положенні, її можна змусити «ходити» нагору і вниз по стіні й у горизонтальній площині. Немовля може робити «сходження» по сходцях, «спускатися» з них (спуск здійснюється менш координовано). Здійснення «акту ходьби» у будь-якій площині говорить про відсутність участі в цій реакції вестибулярного апарату. Усі ці рефлекси гальмуються з наступним дозріванням головного мозку. Шкірно-сегментарні рефлекси виявляються в плоду і добре виражені в новонароджених і грудних дітей. У 10-тижневого зародка самою чутливою зоною є долонна поверхня руки, при подразненні якої виникають різні прояви хапального рефлексу. У новонароджених і грудних дітей у відповідь на болюче подразнення шкіри можна спостерігати шкірно-оборонні рефлекси, що точно відповідають місцю доторкання подразника. При подразненні шкіри обличчя виникає поворот голови убік подразника або її рух в обидві сторони. Якщо подразнюється шкіра обличчя зажимом, то останній може бути схоплений рукою. При подразненні носа немовляти голкою його пальці через 2–4 сек торкаються руки експериментатора. Шкірно-сегментарні рефлекси можна викликати дією і температурних подразників. Шкірні рефлекси почісування викликаються болючими, тактильними, температурними та іншими подразниками. Почісування нігтями і кінчиками пальців добре виражено тільки в півтора року життя дітейи. РІСТ І РОЗВИТОК ДОВГАСТОГО МОЗКУ І МОСТА Дата добавления: 2014-12-11 | Просмотры: 2213 | Нарушение авторских прав |
 © НПУ імені М.П.Драгоманова, 2004
© НПУ імені М.П.Драгоманова, 2004