 |
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
АСЕПТИКА И АНТИСЕПТИКАА ■Асептика («а» — без, «septicus» — гниение) — безгнилостный метод работы.
АСЕПТИКА — это совокупность методов и приемов работы, направленных на предупреждение попадания инфекции в рану, в организм больного, создание безмикробных, стерильных условий для всей хирургической работы путем использования организационных мероприятий, активных обеззараживающих химических веществ, а также технических средств и физических факторов. Антисептика(«anti» —против, «septicus» —гниение) — противогнилостный метод работы. Термин «антисептика» в 1750 г. ввел английский хирург Дж. Прингл, описавший антисептическое действие хинина.
АНТИСЕПТИКА — система мероприятий, направлен-, ных на уничтожение микроорганизмов в ране, патологическом очаге, в органах и тканях, а также в организме больного в целом, использующая активные химические вещества и биологические факторы, а также механические и физические методы воздействия.
Таким образом, если антисептика уничтожает микроорганизмы в организме пациента, то асептика предупреждает их попадание в рану, организм больного. Следует особо подчеркнуть значение организационных мероприятий, именно они являются определяющими. В современной асептике сохранили свое значение два основных ее принципа: 1. Все, что соприкасается с раной, должно быть стерильно. 2. Все хирургические больные должны быть разделены на два потока: «чистые» и «гнойные». Работать без соблюдения правил асептики в хирургии невозможно. Внедрение во внутреннюю среду организма больного — основное
АСЕПТИКА
1. ОСНОВНЫЕ ПУТИ РАСПРОСТРАНЕНИЯ ИНФЕКЦИИ Для того чтобы предупредить попадание инфекции в рану, прежде всего нужно знать ее источники и пути распространения (рис. 2.1). Экзогенной называется инфекция, которая попадает в рану из внешней среды. Основные ее источники: воздух с частицами пыли, на которых оседают микроорганизмы; выделения из носоглотки и верхних дыхательных путей больных, посетителей и медперсонала; раневое отделяемое из гнойных ран, различные бытовые загрязнения.
В рану больному экзогенная инфекция может проникнуть тремя основными путями: воздушно-капельным, контактным и имплантационным.
Инфекция внутренних органов больного: желудочно-кишечный тракт, верхние дыхательные пути, мочевыводящие пути и другие
/ ЭНДОГЕННАЯ ИНФЕКЦИЯ \ ^ ОПЕРАЦИОННАЯ РАНА ^ -Q ЭКЗОГЕННАЯ ИНФЕКЦИЯ ^-
Имплаитацнониая инфекция
Шовный и пластический материал, протезы 2. ПРОФИЛАКТИКА ВОЗДУШНО-КАПЕЛЬНОЙ ИНФЕКЦИИ
При воздушно-капельном пути распространения инфекции микроорганизмы попадают в рану из окружающего воздуха, где они находятся на частицах пыли или в каплях выделений из верхних дыхательных путей или раневого отделяемого. Для профилактики воздушно-капельной инфекции применяется комплекс мер, главными из которых являются организационные мероприятия, связанные с особенностью работы хирургических отделений и стационара в целом.
(1) ОСОБЕННОСТИ ОРГАНИЗАЦИИ И УСТРОЙСТВА ХИРУРГИЧЕСКОГО СТАЦИОНАРА Принцип соблюдения правил асептики и антисептики лежит в основе организации хирургического стационара. Это необходимо для профилактики раневой инфекции, создания максимума условий для выполнения операций, обследования и послеоперационного ухода за больными. Основными структурными подразделениями хирургического стационара являются приемное отделение, лечебно-диагностические отделения и операционный блок.
а) Приемное отделение Приемное отделение (приемный покой) предназначено для приема, регистрации, осмотра, санитарно-гигиенической обработки и транспортировки больных на лечебные отделения.
Устройство Приемное отделение должно иметь следующие помещения: вестибюль, регистратура, справочное бюро, смотровые кабинеты. В крупных многопрофильных больницах, кроме этого, должны быть изоляторы, диагностические кабинеты, палаты, где больных обследуют в течение нескольких дней для уточнения диагноза, а также операционные, перевязочные, реанимационный зал (противошоковая палата).
Организация работы В приемном отделении производятся: регистрация больных, врачебный осмотр, обследование, при необходимости лечение в короткий временной период, санитарная обработка, транспортировка больных в отделение. В приемном покое работают врач и сестра.
Обязанности медицинской сестры 1. Оформляет историю болезни на каждого поступающего больного (заполняет титульный лист, указывает точное время поступления, диагноз направившего учреждения). Помимо истории болезни соответствующую запись делает и в журнале поступления больных. 2. Измеряет температуру, проводит осмотр кожных покровов и волосистых частей тела больного для выявления педикулеза (вшивости). 3. Выполняет назначения врача.
Обязанности врача приемного покоя 1. Осмотр больного и его обследование. 2. Заполнение истории болезни, выставление диагноза при поступлении. 3. Определение необходимости санитарной обработки больного. 4. Госпитализация в профильное отделение с указанием вида транспортировки. 5. При отсутствии показаний к госпитализации оказание необходимой амбулаторной медицинской помощи. Необходимо отметить, что существуют различия при плановой и экстренной госпитализации. При плановой госпитализации врач должен на основании направления или предварительной записи определить, на какое профильное отделение госпитализировать больного, и выявить отсутствие противопоказаний к госпитализации (инфекционные заболевания, неясная лихорадка, контакт с инфекционными больными и пр.). При экстренной госпитализации врач должен сам осмотреть больного, оказать ему необходимую первую помощь, назначить дополнительное обследование, поставить диагноз и направить больного на профильное отделение или отпустить на амбулаторное лечение.
Санитарно-гигиеническая обработка Санитарно-гигиеническая обработка включает в себя следующие мероприятия: 1. Гигиеническая ванна или душ. 2. Переодевание больного. 3. При обнаружении педикулеза специальная обработка: мытье с мылом под душем, стрижка волос, обработка 50% мыльно-сольвентовой пастой, дезинфекция, дезинсекция белья, одежды и обуви.
Транспортировка больного Выбор способа транспортировки делает врач в зависимости от тяжести состояния пациента и особенностей заболевания. Возможны три варианта: пешком, на кресле (сидя) и на каталке (лежа).
б) Лечебно-диагностическое отделение хирургического профиля (хирургическое отделение) Из приемного отделения больные попадают в лечебно-диагностические. Особенности устройства лечебно-диагностических отделений хирургического профиля прежде всего подчинены правилам асептики и антисептики. При планировании многопрофильных больниц учитываются особенности контингента больных, своеобразие оборудования хирургических отделений, предназначенных для обследования и лечения пациентов с определенными заболеваниями. Выделяют специализированные отделения (кардиохирургические, урологические, травматологические, нейрохирургические и др.), что делает лечение более эффективным и позволяет предупредить возможные осложнения.
Особенности постройки и соблюдение санитарных норм Большинство больниц строится в зеленых, наиболее экологически чистых районах. Хирургические отделения должны располагаться не на нижних этажах, по возможности палаты должны быть на 1-2 человек. На 1 больного в стационаре положено не менее 7,5 м2при высоте помещения не менее 3 м и ширине не менее 2,2 м. Ориентация окон палат и лечебно-диагностических кабинетов хирургического отделения любая, но соотношение площади окон и пола — 1: 6, 1: 7. Температура воздуха в палатах должна быть в пределах 18-20°С, а влажность 50-55%. На каждом отделении кроме палат должны быть соответствующие подразделения (пост палатной медсестры, процедурный кабинет, чистая и гнойная перевязочная, санитарная комната, лечебные и диагностические кабинеты, кабинеты заведующего отделением и старшей медсестры, ординаторская, сестринская).
Особенности уборки, мебели Особенностью хирургического отделения является то, что оно должно быть приспособлено для тщательной многократной уборки, причем обязательно влажной и с применением антисептических средств. Ежедневно производится влажная уборка помещения утром и вечером. Стены моют и протирают влажной тряпкой один раз в три дня. Один раз в месяц очищают от пыли верхние части стен, потолки, плафоны, протирают оконные и дверные рамы. В связи с необходимостью частой влажной уборки полы должны быть или каменными, или покрыты линолеумом, кафелем, или заливными. Стены выложены плиткой или покрашены краской. В операционной и перевязочной такие же требования предъявляются и к потолкам. Мебель обычно изготовлена из металла или пластмассы, она должна быть легкой, без сложной конфигурации поверхностей, иметь колесики для передвижения. Количество мебели следует максимально ограничить в соответствии с потребностями.
Пропускной режим На хирургическом отделении не может быть постоянного свободного прохода посетителей. Кроме того, необходимо контролировать их внешний вид, одежду, состояние.
Проветривание На отделениях существует график проветривания помещений, что значительно (до 30%) снижает обсемененность воздуха.
Спецодежда Использование спецодежды на отделении обязательно. Раньше это всегда ассоциировалось с белыми халатами, что во многих учреждениях сохранилось до сих пор. В принципе все работники должны иметь сменную обувь, халаты или специальные костюмы из легкой ткани, регулярно проходящие стирку. Оптимальным является использование санпропускников: сотрудники, приходя на работу, принимают душ, снимают с себя повседневную одежду и надевают костюмы (халаты). Выход в спецодежде за пределы отделения не разрешается. В перевязочной, процедурном кабинете, в операционной, в послеоперационных палатах и в отделении реанимации необходимо ношение колпаков. Ношение колпаков обязательно и для постовых медсестер, выполняющих различные процедуры у постели больного (инъекции, забор крови на анализ, постановка горчичников, контроль состояния дренажей и пр.).
в) Операционный блок Операционный блок — наиболее чистое, «святое» место хирургического стационара. Именно в операционном блоке необходимо наиболее строгое соблюдение правил асептики. Канули в лету времена, когда операционная находилась прямо на отделении. В настоящее время операционный блок должен всегда располагаться отдельно, а в некоторых случаях он выносится даже в специальные пристройки, соединенные переходом с основным больничным комплексом.
Устройство оперблока, принцип зональности Для предотвращения загрязненности воздуха и помещения в непосредственной близости от операционной раны в организации операционного блока соблюдают принцип зональности. Существует 4 зоны стерильности в операционной: 1. Зона абсолютной стерильности. 2. Зона относительной стерильности. 3. Зона ограниченного режима. 4. Зона общебольничного режима (нестерильная). Основные помещения операционной и их распределение по зонам стерильности представлены на схеме (рис. 2.2).
Порядок работы Основополагающим принципом в работе оперблока является строжайшее соблюдение правил асептики. В связи с этим выделяют разные виды операционных: плановые и экстренные, чистые и гнойные. При составлении расписания операций в каждой операционной их порядок определяют в соответствии со степенью инфицированности — от менее инфицированной к более инфицированной. В операционной не должно быть ненужной мебели и техники, до минимума сокращается объем движений и хождений, вызывающих возник-
Стерилизационная
У
К
Коридор
Помещения для хранения и приготовления крови,
хранения переносной аппаратуры, рентгенодиагностической аппаратуры, гипсовых бинтов, лаборатория срочных анализов, комната медицинских сестер, комната хирурга, помещение для чистого операционного белья, протокольная, инструментально-материальная, фотолаборатория, комната медицинских сестер-анестезистов После каждой операции (вынос из операционной всех отработанных материалов, протирание операционного стола раствором антисептика, смена белья, освобождение бросалок, при необходимости — мытье пола, горизонтальных поверхностей, подготовка инструментов и стерильного столика для следующей операции). В конце рабочего дня (дополнительно к предыдущему способу обязательно проводится мытье полов и горизонтальных поверхностей, выносится весь перевязочный материал и белье, включаются бактерицидные лампы). В начале рабочего дня (протирание от пыли горизонтальных поверхностей, подготовка стерильного стола и необходимых инструментов). Генеральная — 1 раз в неделю (операционный зал или перевязочная моются с использованием антисептических растворов, обрабатываются все поверхности: пол, стены, потолки, лампы; передвижное оборудование вывозится и обрабатывается в другом помещении, а после уборки устанавливается на рабочее место).
(2) РАЗДЕЛЕНИЕ ПОТОКОВ БОЛЬНЫХ Разделение «чистых» и «гнойных» больных —основной принцип асептики. Применение всех самых современных способов профилактики инфекции будет сведено на нет, если в одной палате чистый послеоперационный больной будет лежать рядом с гнойным! В зависимости от мощности стационара существуют разные способы решения этой проблемы. При наличии в больнице одного хирургического отделения на нем специально выделяются палаты для гнойных больных, должно быть две перевязочные: чистая и гнойная, причем гнойная должна располагаться в том же отсеке, что и палаты для гнойных больных. Желательно также выделить палату для послеоперационных больных — в противоположной части отделения. При наличии в больнице нескольких хирургических отделений они разделяются на чистые и гнойные. В масштабе крупных городов возможно даже разделение стационаров на чистые и гнойные. При этом при госпитализации больных врач скорой помощи знает, какие чистые и какие гнойные стационары сегодня дежурят по оказанию экстренной хирургической помощи, и в соответствии с характером заболевания решает, куда везти больного.
(3) МЕТОДЫ БОРЬБЫ С ИНФЕКЦИЕЙ В ВОЗДУХЕ Какими же методами можно уничтожить микроорганизмы в воздухе или предотвратить их попадание туда?
Ношение масок Маски используются медицинским персоналом для уменьшения выделения при дыхании капель секрета из носоглотки и ротовой полости во внешнюю среду. Существует два типа масок: фильтрующие и отражающие. К фильтрующим прежде всего относятся марлевые маски. 3-слойные марлевые маски, закрывающие нос и рот, задерживают 70% выдыхаемых микроорганизмов, 4-слойные — 88%, 6-слойные — 96%. Однако чем больше слоев, тем хирургу труднее дышать. При увлажнении марли ее фильтрующая способность падает. Через 3 часа 100% 3-слойных марлевых масок обильно обсеменены микрофлорой. Для придания маскам большего эффекта они пропитываются антисептиком (например, хлоргекси-дином), высушиваются и автоклавируются. Свойства таких масок сохраняются 5-6 часов. Современные разовые маски из целлюлозы обычно эффективны в течение 1 часа. В отражающих масках конденсат из выдыхаемого воздуха стекает по стенкам маски в специальные емкости. Оперировать в таких масках трудно, и сейчас они практически не используются. Ношение масок обязательно в операционной (причем каждый раз — новой, стерильной маски), в перевязочной. При эпидемии гриппа — в палатах. В ряде случаев — в послеоперационной палате. Маски необходимо использовать при выполнении любых манипуляций в ране, связанных с нарушением покровных тканей (перевязка в палате, катетеризация сосудов и т. д.).
Бактерицидные лампы Существуют специальные лампы, излучающие УФ-лучи с определенной длиной волны, обладающие максимальным бактерицидным эффектом. Подобные лучи вредны для человека. Поэтому лампы имеют определенную защиту, кроме того, существует режим их работы (режим кварцевания), когда лампы включаются в помещении, где в это время нет персонала и пациентов. Одна бактерицидная лампа в течение 2 часов стерилизует 30 м[1] воздуха, кроме того, уничтожаются микроорганизмы на открытых поверхностях. Бактерицидные лампы должны обязательно быть в операционных, перевязочных, процедурных кабинетах, послеоперационных и реанимационных палатах, палатах для гнойных больных.
Вентиляция Проветривание и вентиляция помещений на 30% снижает загрязненность воздуха микроорганизмами. Если при этом дополнительно используются кондиционеры с бактериальными фильтрами, то эффективность этих мероприятий возрастает до 80%. В особо «чистых» местах, например в операционных, вентиляция должна быть приточной (объем притока воздуха должен превосходить объем оттока).
Личная гигиена больных и медицинского персонала При поступлении больные проходят через санпропускник в приемном отделении (санобработка, переодевание одежды, контроль на педикулез). Затем пациенты должны соблюдать правила личной гигиены. Тяжелым больным в этом помогают медицинские сестры (умывание, обработка полости рта, бритье, перестилание). Постельное и нательное белье нужно менять каждые 7 дней. На хирургическом отделении существуют определенные правила, касающиеся медперсонала. Прежде всего это контроль соблюдения правил личной гигиены, отсутствия простудных и гнойничковых заболеваний. Кроме того, раз в 3 месяца персонал проходит обследование на носитель-ство стафилококка в носоглотке. При положительном ответе сотрудник отстраняется от работы, в течение 3-4 дней закапывает в нос антисептики (хлоргексидин), регулярно проводит полоскания зева, после чего повторно берут мазок из носоглотки.
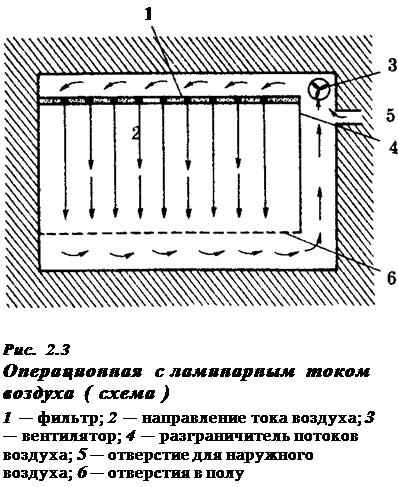
(4) ПОНЯТИЕ О СВЕРХЧИСТЫХ ОПЕРАЦИОННЫХ, БАРООПЕРАЦИОННЫХ, ПАЛАТАХ С АБАКТЕРИАЛЬНОЙ СРЕДОЙ В ряде случаев развитие после операций инфекции особенно опасно. Прежде всего это касается пациентов после трансплантации органов, получающих иммуносупрессивные препараты, а также ожоговых больных, имеющих огромную площадь входных ворот для инфекции. Для таких случаев существуют сверхчистые операционные и палаты с абактериаль-ной средой. Сверхчистые операционные с ламинарным током воздуха Через потолок операционной постоянно нагнетается стерильный воздух, прошедший через бактериальный фильтр. В полу вмонтировано устройство, забирающее воздух. Так создается постоянное ламинарное (прямолинейное) движение воздуха, препятствующее вихревым потокам, поднимающим пыль и микроорганизмы с нестерильных поверхностей (рис. 2.3),
Барооперационные Барооперационные — барокамеры с повышенным давлением, в которых выполняются хирургические операции. Они имеют особые преимущества: повышенная стерильность, улучшение оксигенации тканей. В этих операционных хирург одет в специальный герметичный костюм, а на голове у него аппарат для дыхания по замкнутому контуру (вдох и выдох осуществляются с помощью специальных трубок извне). Таким образом, персонал полностью изолирован от воздуха операционной. Одно время такие операционные начали широко создаваться. Самый крупный бароцентр расположен в Москве. Но сейчас такой подход считается экономически нецелесообразным, так как строительство и содержание ба-рооперационных очень дороги, а условия работы в них тяжелые.
Палаты с абактериальной средой Такие палаты используются в ожоговых центрах, отделениях трансплантации. Их особенностью является наличие бактериальных фильтров, через которые осуществляется нагнетание стерильного воздуха с соблюдением принципа ламинарного движения. В палатах поддерживается относительно высокая температура (22-25°С), а также низкая влажность (до 50%).
3. ПРОФИЛАКТИКА КОНТАКТНОЙ НФЕКЦИИ Профилактика контактной инфекции по существу сводится к осуществлению одного из главных принципов асептики: «Все, что соприкасается с раной, должно быть стерильно». Итак, что же соприкасается с раной? Это: ■ хирургические инструменты, ■ перевязочный материал и хирургическое белье, ■ руки хирурга, ■ операционное поле (кожа самого больного).
(1) ОБЩИЕ ПРИНЦИПЫ И СПОСОБЫ СТЕРИЛИЗАЦИИ СТЕРИЛИЗАЦИЯ (sterilis — бесплодный, лат.) — полное освобождение какого-либо предмета от микроорганизмов путем воздействия на него физическими или химическими факторами. Стерилизация является основой асептики. Методы и средства стерилизации должны обеспечивать гибель всех, в том числе высокоустойчивых, микроорганизмов, как патогенных, так и непатогенных. Наиболее устойчивы споры микроорганизмов. Поэтому возможность применения для стерилизации определенных средств оценивается наличием у них спо-роцидной активности, проявляемой в приемлемые сроки. Используемые в практике методы и средства стерилизации должны обладать следующими качествами: ■ быть эффективными в плане бактерицидной и спороцидной активности, ■ быть безопасными для больных и медперсонала, ■ не должны ухудшать рабочие свойства инструментов. В современной асептике используются физические и химические методы стерилизации. К физическим методам относят: термические способы — обжигание и кипячение, стерилизацию паром под давлением (автоклавирование), стерилизацию горячим воздухом (сухим жаром), а также лучевую стерилизацию. К химическим методам относят газовый способ и стерилизацию растворами химических препаратов. Выбор того или иного способа для стерилизации определяется прежде всего свойствами стерилизуемого изделия. Основными на сегодняшний день являются физические методы стерилизации.
(2) ФИЗИЧЕСКИЕ МЕТОДЫ СТЕРИЛИЗАЦИИ
а) Обжигание и кипячение Обжигание в настоящее время в хирургической клинике для стерилизации инструментов не используется. Метод можно применять в домашних условиях при невозможности использования других. Обжигание металлических инструментов проводится открытым пламенем. Обычно на металлический поднос кладут инструмент, наливают небольшое количество этилового спирта и поджигают его.
Кипячение долгое время было основным способом стерилизации инструментов, но в последнее время применяется редко, так как при этом методе достигается температура лишь в 100°С, что недостаточно для уничтожения спороносных бактерий.
Обычное время стерилизации — 30 минут с момента закипания.
После окончания стерилизации сетку с инструментами достают с помощью специальных стерильных ручек.
В автоклаве (аппарат для стерилизации паром под давлением) возможно нагревание воды при повышенном давлении (рис. 2.4). Это повышает точку кипения воды и соответственно температуру пара до 132,9°С (при давлении 2 атмосферы). Хирургические инструменты, перевязочный материал, белье и другие материалы загружаются в автоклав в специальных металлических коробках— биксах Шиммельбуша (рис. 2.5). Биксы имеют боковые отверстия, которые открывают перед стерилизацией. Крышку бикса плотно закрывают. После загрузки биксов автоклав закрывают герметичной крышкой и производят необходимые манипуляции для начала его работы в определенном режиме. Работа автоклава контролируется показателями манометра и термометра. Существует три основных режима стерилизации: ■ ■ при давлении 1,5 атмосферы — 45 минут, ■ при давлении 2 атмосферы — 30 минут. 2 По окончании стерилизации биксы некоторое время остаются в горячем автоклаве для просушки при слегка приоткрытой дверце. При извлечении биксов из автоклава закрывают отверстия в стенках биксов и отмечают дату стерилизации (обычно на прикрепленном к биксу кусочке клеенки). Закрытый бикс сохраняет стерильность находящихся в нем предметов в течение 72 часов.
в) Стерилизация горячим воздухом (сухим жаром) Действующим агентом при этом способе стерилизации является нагретый воздух. Стерилизация осуществляется в специальных аппаратах — сухо-жаровых шкафах-стерилизаторах (рис. 2.6). Инструменты укладывают на полки шкафа-стерилизатора и вначале высушивают в течение 30 минут при температуре 80°С с приоткрытой дверцей. Стерилизация осуществляется при закрытой дверце в течение 1 часа при температуре 180°С. После этого при остывании шкафа-стерилизатора до 50-70°С дверцу приоткрывают и при окончательном остывании разгружают камеру со стерильным инструментарием. Стерилизация в автоклаве и сухожаровом шкафу в настоящее время является главным, наиболее надежным способом стерилизации хирургических инструментов. В связи с этим в стационарах обычно выделяются специальные центральные стерилизационные отделения (ЦСО), где с помощью двух этих методов осуществляется стерилизация наиболее простых и часто используемых инструментов со всех отделений больницы (шприцы, иглы, простые хирургические наборы, зонды, катетеры и пр.).
г) Лучевая стерилизация Антимикробная обработка может быть осуществлена с помощью ионизирующего излучения (у-лучи), ультрафиолетовых лучей и ультразвука. Наибольшее применение в наше время получила стерилизация у-лучами. Используются изотопы Со60 и Cs137. Доза проникающей радиации должна быть весьма значительной — до 20-25 мкГр, что требует соблюдения особо строгих мер безопасности. В связи с этим лучевая стерилизация проводится в специальных помещениях и является заводским методом стерилизации (непосредственно в стационарах она не производится). Стерилизация инструментов и прочих материалов проводится в герметичных упаковках и при целостности последних сохраняется до 5 лет. Герметичная упаковка делает удобными хранение и использование инструментов (необходимо просто вскрыть упаковку). Метод выгоден для стерилизации несложных одноразовых инструментов (шприцы, шовный материал, катетеры, зонды, системы для переливания крови, перчатки и пр.) и получает все более широкое распространение. Во многом это объясняется тем, что при лучевой стерилизации нисколько не теряются свойства стерилизуемых объектов.
(3) ХИМИЧЕСКИЕ МЕТОДЫ СТЕРИЛИЗАЦИИ а) Газовая стерилизация Газовая стерилизация осуществляется в специальных герметичных камерах. Стерилизующим агентом обычно являются: пары формалина (на дно камеры кладут таблетки формальдегида) или окись этилена. Инструменты, уложенные на сетку, считаются стерильными через 6-48 часов (в зависимости от компонентов газовой смеси и температуры в камере). Отличительной чертой метода является его минимальное отрицательное влияние на качество инструментария, в связи с чем способ используют прежде всего для стерилизации оптических, особо точных и дорогостоящих инструментов. В отличие от лучевой стерилизации, метод используется непосредственно в стационарах. б) Стерилизация растворами антисептиков
Стерилизация растворами химических антисептиков, так же как лучевая и газовая стерилизация, относится к холодным способам стерилизации и не приводит к затуплению инструментов, в связи с чем применяется для обработки прежде всего режущих хирургических инструментов. Для стерилизации в основном используют три раствора: тройной раствор (см.раздел «Антисептика»), 96° этиловый спирт и 6% перекись водорода. В последнее время для холодной стерилизации оптических инструментов стали применять спиртовой раствор хлоргексидина, перво-мур и другие. Для холодной стерилизации инструменты полностью погружают в раскрытом (или разобранном) виде в один из указанных растворов. При замачивании в спирте и тройном растворе инструменты считаются стерильными через 2-3 часа, в перекиси водорода — через 6 часов.
(4) СТЕРИЛИЗАЦИЯ ХИРУРГИЧЕСКИХ ИНСТРУМЕНТОВ Обработка всех инструментов включает в себя последовательное выполнение двух этапов: предстерилизационной обработки и непосредственно стерилизации. Вид и объем предстерилизационной обработки определяется степенью инфицированности инструментов, а способ стерилизации прежде всего зависит от вида инструментов.
а) Предстерилизационная подготовка Предстерилизационная подготовка складывается из обеззараживания, мытья и высушивания. Ей подвергаются все виды инструментов. Вид и объем предстерилизационной обработки в недавнем прошлом определялся степенью инфицированности инструментов. Так, раньше существенно отличалась обработка инструментов после чистых операций (перевязок), гнойных операций, операций у больных, перенесших гепатит и в группе риска по СПИДу. Однако в настоящее время, учитывая высокую опасность распространения СПИДа, правила предстерилизационной подготовки ужесточены и приравнены к способам обработки инструментов, предусматривающим безусловную гарантию уничтожения вируса иммунодефицита человека. Следует отметить только, что инструменты после гнойных операций, операций у больных, перенесших в течение 5 последних лет гепатит, а также при риске СПИДа обрабатываются отдельно от других. Все процедуры предстерилизационной обработки обязательно выполняются в перчатках!
Обеззараживание Непосредственно после использования инструменты погружаются в емкость с дезинфицирующими средствами (накопитель). При этом они должны быть полностью погружены в раствор. В качестве дезинфицирующих средств используется 3% раствор хлорамина (экспозиция 40-60 минут) или 6% раствор перекиси водорода (экспозиция 90 минут). После обеззараживания инструменты промываются проточной водой.
Мытье Инструменты погружаются в специальный моющий (щелочной) раствор, в состав которого входит моющее средство (стиральный порошок), перекись водорода и вода. Температура раствора 50-60°С, экспозиция 20 минут. После этого инструменты моют щетками в том же растворе, а затем в проточной воде.
Высушивание Высушивание может осуществляться естественным путем. В последнее время, особенно при последующей стерилизации горячим воздухом, инструменты сушат в сухожаровом шкафу при 80°С в течение 30 минут. После высушивания инструменты готовы к стерилизации. Выбор метода стерилизации в первую очередь зависит от вида хирургических инструментов.
б) Собственно стерилизация
Все хирургические инструменты по особенностям использованных материалов и других качеств можно условно разделить на три группы:
■ металлические (режущие и нережущие), ■ резиновые и пластмассовые, ■ оптические (рис. 2.7).
ХИРУРГИЧЕСКИЕ ИНСТРУМЕНТЫ
Резиновые и пластмассовые -------------- 1
) с
шприцы, иглы, зажимы, пинцеты, крючки, зоиды, пластинки, винты, стержни и пр.
Рис. 2.7 Основные виды хирургических инструментов Стерилизация нережущих металлических инструментов Основным методом стерилизации является стерилизация горячим воздухом в сухожаровом шкафу или в автоклаве при стандартных режимах. Возможно также использование кипячения. Однако инструменты после операций по поводу анаэробной инфекции и в группе риска по гепатиту кипятить не рекомендуется. Некоторые виды простых инструментов (пинцеты, зажимы, зонды и др.)> предназначенные для одноразового использования, могут стерилизоваться лучевым способом.
Стерилизация режущих металлических инструментов Проведение стерилизации режущих инструментов с помощью термических методов приводит к их затуплению и потере необходимых для хирурга свойств. Основным методом стерилизации режущих инструментов является холодный химический способ с применением растворов антисептиков. В последнее время в перевязочных режущие инструменты, как и нережущие, стерилизуются в сухожаровом шкафу, что приводит к некоторому снижению их остроты, но обеспечивает абсолютную стерильность. Самыми лучшими способами стерилизации являются газовая стерилизация и особенно лучевая стерилизация в заводских условиях. Последний метод получил распространение при использовании одноразовых лезвий для скальпеля и хирургических игл (атравматический шовный материал).
Стерилизация резиновых и пластмассовых инструментов Основным методом стерилизации резиновых изделий является автоклавирование. При многократной стерилизации резина теряет свои эластические свойства, трескается, что является некоторым недостатком метода. Допустимо также кипячение резиновых изделий в течение 15 минут. Пластмассовые изделия разового использования, а также катетеры и зонды подвергаются лучевой заводской стерилизации. Особо следует сказать о стерилизации перчаток. В последнее время наиболее часто используются одноразовые перчатки, подвергшиеся лучевой заводской стерилизации. При многократном использовании основным методом стерилизации является автоклавирование в щадящем режиме: после предстерилизационной обработки перчатки высушивают, пересыпают тальком (предупреждает слипание), заворачивают в марлю, укладывают в бикс и автоклавируют при 1,1 атм. в течение 30-40 минут или при 1,5 атм. — 15-20 минут. В экстренных случаях для стерилизации перчаток возможен следующий прием: хирург надевает перчатки и в течение 5 минут обрабатывает их тампоном, смоченным 96° этиловым спиртом. После надевания стерильных перчаток обычно их обрабатывают шариком со спиртом для снятия с поверхности талька или других веществ, препятствовавших слипанию резины. Стерилизация оптических инструментов Основным методом стерилизации оптических инструментов, требующих наиболее щадящей обработки с исключением нагревания, является газовая стерилизация. Этим способом обрабатываются все инструменты для проведения лапароскопических и торакоскопических вмешательств, что связано с их сложным устройством и дороговизной. При стерилизации фиброгастроскопов, холедохоскопов, колоноско-пов возможно применение и холодной стерилизации с использованием химических антисептиков (этиловый спирт, хлоргексидин, сайдекс — двухкомпонентный препарат на основе глутарового альдегида). Следует особо отметить, что наилучшим способом профилактики контактной инфекции является использование одноразового инструментария, подвергшегося лучевой заводской стерилизации!
(5) СТЕРИЛИЗАЦИЯ ПЕРЕВЯЗОЧНОГО МАТЕРИАЛА И БЕЛЬЯ а) Виды перевязочного материала и операционного белья К перевязочному материалу относятся марлевые шарики, тампоны, салфетки, бинты, турунды, ватно-марлевые тампоны. Перевязочный материал обычно готовят непосредственно перед стерилизацией, используя специальные приемы для предотвращения осыпания отдельных нитей марли. Для удобства подсчета шарики укладывают по 50-100 штук в марлевые салфетки, а салфетки и тампоны связывают по 10 штук. Перевязочный материал повторно не используется и после применения сжигается. К операционному белью относятся хирургические халаты, простыни, полотенца, подкладные. Материалом для их изготовления являются хлопчатобумажные ткани. Операционное белье многократного применения после использования проходит стирку, причем отдельно от других видов белья.
б) Стерилизация Перевязочный материал и белье стерилизуют автоклавированием при стандартных режимах. Перед стерилизацией перевязочный материал и белье укладывают в биксы. Существуют три основных вида укладки бикса:
Универсальная укладка Обычно используется при работе в перевязочной и при малых операциях. Бикс условно разделяется на секторы, и каждый из них заполняется определенным видом перевязочного материала или белья: в один сектор помещаются салфетки, в другой — шарики, в третий — тампоны и т. д.
Целенаправленная укладка Предназначена для выполнения типичных манипуляций, процедур и малых операций. Например, укладка для трахеостомии, для катетеризации подключичной вены, для перидуральной анестезии и пр. В бикс укладываются все инструменты, перевязочный материал и белье, необходимые для осуществления процедуры.
Видовая укладка Обычно используется в операционных, где требуется большое количество стерильного материала. При этом в один бикс укладывают, например, хирургические халаты, в другой — простыни, в третий — салфетки и так далее. В небольших количествах используется перевязочный материал в упаковках, прошедший лучевую стерилизацию. Существуют и специальные наборы операционного белья одноразового использования (халаты и простыни), изготовленного из синтетических тканей, также подвергшихся лучевой стерилизации.
(6) ОБРАБОТКА РУК ХИРУРГА Обработка (мытье) рук хирурга — очень важная процедура. Существуют определенные правила мытья рук. Последовательно нужно осуществить: механическую и химическую (обезжиривание) обработку, воздействие антисептических средств и дубление (закрытие пор для поддержания стерильности поверхности кожи). Современные способы обработки рук не требуют специального дубления (используются пленкообразующие антисептики или антисептики с элементом дубления).
а) Механическая и химическая обработка Механическая и химическая обработка проводятся посредством мытья рук под краном со щеткой и мылом. Руки тщательно моются от кончиков пальцев до верхней трети предплечья. При этом соблюдается определенная последовательность обработки, в основе которой лежит принцип «не касаться обработанными участками рук менее чистой кожи и предметов». Применение современных способов допускает мытье рук просто с мылом или с помощью жидких моющих средств (при отсутствии бытового загрязнения рук).
б) Воздействие антисептических средств Используемые для последующей обработки химические антисептики должны иметь следующие свойства: ■ обладать сильным антисептическим действием, ■ быть безвредными для кожи хирурга, ■ быть доступными и дешевыми (применяются в больших объемах). Классические методы обработки рук Спасокукоцкого - Кочергина, Альфельда, Фюрбрингера и другие имеют лишь исторический интерес и в настоящее время не применяются. в) Современные методы обработки рук хирурга Основными современными средствами обработки рук являются пер-вомур, хлоргексидин, дегмин (дегмицид), церигель, АХД, евросепт и пр.
Обработка рук первомуром Первомур (предложен в 1967 г. Ф. Ю. Рачинским, В. Т. Овсипяном) представляет собой смесь муравьиной кислоты, перекиси водорода и воды. При этом образуется надмуравьиная кислота — мощный антисептик, вызывающий образование тончайшей пленки на поверхности кожи, закрывающей поры и исключающей необходимость дубления. Используется 2,4% раствор, приготовленный ex temporo. Методика: мытье рук производится в тазах в течение одной минуты, после чего руки высушиваются стерильной салфеткой. Преимущества метода: быстрота. Недостаток: возможно развитие дерматита на руках хирурга. Обработка рук хлоргексидином Используется 0,5% спиртовой раствор хлоргексидина, что исключает необходимость дополнительного воздействия спиртом с целью дубления, а также высушивания вследствие быстрого испарения спиртового раствора. Методика: руки дважды обрабатываются тампоном, смоченным антисептиком, в течение 2-3 минут. Относительным недостатком метода является его длительность.
Обработка дегмином и дегмицидом Эти антисептики относятся к группе поверхностноактивных веществ (детергентов). Методика: обработка производится в тазах в течение 5-7 минут, после чего руки высушивают стерильной салфеткой. Недостатком метода является его длительность.
Обработка церигелем Церигель — пленкообразующий антисептик из группы детергентов. Методика: в течение 2-3 минут церигель тщательно наносится на поверхность рук, при этом образуется пленка. Метод широко применялся в прошлом для выполнения небольших хирургических манипуляций без надевания перчаток, что в настоящее время стало неактуальным. Образование пленки сейчас больше является недостатком метода.
Обработка АХД, АХД-специаль, евросептом Действующим началом этих комбинированных антисептиков являются этанол, эфир полиольной жирной кислоты, хлоргексидин. Методика: препараты находятся в специальных флаконах, из которых при нажатии на специальный рычаг определенная их доза выливается на руки хирурга, и тот осуществляет втирание раствора в кожу рук в течение 2-3 минут. Процедура повторяется дважды. Дополнительное дубление и высушивание не требуются. Метод практически лишен недостатков и в настоящее время считается самым прогрессивным и распространенным. Несмотря на существующие способы обработки рук, в настоящее время все операции и манипуляции, связанные с контактом с кровью больного, хирурги выполняют только в стерильных перчатках! При необходимости выполнения небольших манипуляций или в критических ситуациях возможно надевание стерильных перчаток без предшествующей обработки рук. При выполнении обычных хирургических операций так делать нельзя, так как любое повреждение перчатки может привести к инфицированию операционной раны.
(7) ОБРАБОТКА ОПЕРАЦИОННОГО ПОЛЯ Предварительно проводится санитарно-гигиеническая обработка (мытье в ванне или под душем, смена постельного и нательного белья). На операционном столе операционное поле обрабатывается химическими антисептиками (органические йодсодержащие препараты, 70° спирт, хлоргексидин, первомур, АХД, стерильные клеющиеся пленки). При этом соблюдаются следующие правила: ■ широкая обработка, ■ последовательность «от центра — к периферии*, ■ многократность обработки в ходе операции (правило Филончи-кова - Гроссиха): обработка кожи производится перед ограничением стерильным бельем, непосредственно перед разрезом, периодически в ходе операции, а также перед наложением кожных швов и после него, ■ загрязненные участки обрабатываются в последнюю очередь.
(8) ПРАВИЛА ПОДГОТОВКИ К ВЫПОЛНЕНИЮ ОПЕРАЦИИ
Кроме знания основ обработки рук хирурга, операционного поля, стерилизации инструментов и т. д. необходимо соблюдать определенную последовательность действий перед началом любой хирургической операции. Обычно подготовка к хирургическому вмешательству проводится следующим образом. Первой к операции готовится операционная сестра. Она переодевается в специальный операционный костюм, надевает бахилы, колпак и маску. Затем в предоперационной она производит обработку рук по одному из указанных выше способов, после чего входит в операционную, открывает бикс со стерильным бельем (пользуясь специальной ножной педалью для открывания крышки бикса) и надевает на себя стерильный халат, одновременно попадая обеими руками в его рукава, не касаясь при этом ни халатом, ни руками посторонних предметов, что может привести к расстерилизации. После этого сестра завязывает завязки на рукавах халата, а завязывание халата сзади производит санитар, его руки нестерильны, поэтому он может касаться только внутренней поверхности халата и той его части, которая оказывается на спине сестры и в последующем считается нестерильной. Вообще в течение всей операции стерильным считается халат сестры и хирурга спереди до пояса. Стерильные руки не должны подниматься выше плеч и не могут быть опущены ниже пояса, что связано с возможностью нарушения стерильности при неосторожных движениях. После облачения в стерильную одежду сестра надевает стерильные перчатки и накрывает стерильный стол для выполнения вмешательства: малый (или большой) операционный столик покрывается 4 слоями стерильного белья и на него в определенной последовательности выкладываются необходимые для операции стерильные инструменты и перевязочный материал. Хирург и ассистенты переодеваются и обрабатывают руки аналогичным образом. После этого один из них получает из рук сестры длинный инструмент (обычно корнцанг) с салфеткой, смоченной антисептиком, и производит обработку операционного поля, несколько раз меняя салфетку с антисептиком. Затем сестра надевает на хирурга и ассистента стерильные халаты, набрасывая их на вытянутые стерильные руки, и завязывает завязки на запястьях. Сзади халаты завязывает санитар. После облачения в стерильные халаты хирурги ограничивают операционное поле стерильным хирургическим бельем (простыни, подкладные или полотенца), закрепляя его специальными бельевыми зажимами или цапками. Сестра надевает на их руки стерильные перчатки. Еще раз производится обработка кожи и выполняется разрез, то есть начинается сама хирургическая операция.
(9) СПОСОБЫ КОНТРОЛЯ СТЕРИЛЬНОСТИ Все действия по обработке и стерилизации инструментов, белья и пр. подлежат обязательному контролю. Контролируют как эффективность стерилизации, так и качество предстерилизационной подготовки.
а) Контроль стерильности Все методы контроля стерильности делят на прямой и непрямые. Прямым методом контроля стерильности является бактериологическое исследование: специальной стерильной палочкой проводят по стерильным инструментам (коже рук хирурга или операционного поля, операционному белью и пр.), после чего помещают ее в стерильную пробирку и отправляют в бактериологическую лабораторию, где производят посев на различные питательные среды и таким образом определяют бактериальную загрязненность. Бактериологический метод контроля стерильности является наиболее точным. Отрицательным моментом является длительность проведения исследования: результат посева будет готов лишь через 3-5 суток, а использовать инструменты нужно непосредственно после стерилизации. Поэтому бактериологическое исследование проводится в плановом порядке и по его результатам судят о методических погрешностях в работе медицинского персонала или дефектах используемого оборудования. По существующим нормативам, несколько различающимся для разного вида инструментария, бактериологическое исследование должно проводиться 1 раз в 7-10 дней. Кроме того, 2 раза в год подобные исследования по всем подразделениям проводят в больнице районные и городские санитарно-эпидемиологические службы. Непрямые методы контроля используются в основном при термических способах стерилизации и позволяют определить величину температуры, при которой проводилась обработка, не давая точный ответ на присутствие или отсутствие микрофлоры. Преимущество непрямых методов в быстроте получения результата и возможности использования при каждой стерилизации. При автоклавировании в бикс обычно укладывают ампулу (пробирку) с порошкообразным веществом, имеющим температуру плавления в пределах 110-120°С. После стерилизации при открытии бикса сестра прежде всего обращает внимание на эту ампулу: если вещество расплавилось, то материал (инструменты) можно считать стерильными. Если же нет — нагревание было недостаточным и пользоваться таким материалом нельзя — он нестерилен. Для подобного метода наиболее часто используются: бензойная кислота (t° плавл. — 120°С), резорцин (t° плавл. — 119°С), антипирин (t° плавл. — 110°С). Вместо ампулы в бикс можно поместить термоиндикатор или максимальный термометр, по которым также можно определить, достигалась ли в процессе обработки необходимая температура. Аналогичные непрямые способы используются при стерилизации в су-хожаровом шкафу. Однако здесь используют вещества с более высокими точками плавления (аскорбиновая кислота «190°С, янтарная кислота» 190°С, тиомочевина ~ 180°С), другие термоиндикаторы или термометры.
б) Контроль качества предстерилизационной обработки Для контроля за качеством предстерилизационной обработки используются химические вещества, с помощью которых можно обнаружить на инструментах следы неотмытой крови или остатки моющих средств. Реактивы обычно изменяют свой цвет в присутствии соответствующих веществ (кровь, щелочные моющие средства). Методы используются после проведения обработки перед стерилизацией. Для обнаружения так называемой скрытой крови наиболее часто используется бензидиновая проба. Для выявления следов моющих веществ используют кислотно-щелочные индикаторы, наиболее распространена фенол-фталеиновая проба. 4. ПРОФИЛАКТИКА ИМПЛАНТАЦИОННОЙ ИНФЕКЦИИ
ИМПЛАНТАЦИЯ —- внедрение, вживление в организм больного искусственных или чужеродных материалов и приспособлений с определенной лечебной целью.
(1) ОСОБЕННОСТИ ПРОФИЛАКТИКИ Профилактика имплантационной инфекции — обеспечение строжайшей стерильности всех предметов, внедряемых в организм больного. В отличие от контактного пути распространения инфекции, при имплантационном имеет место практически 100% контагиозность. Оставаясь в организме больного, где существуют благоприятные условия (температура, влажность, питательные вещества), микроорганизмы долго не погибают и часто начинают размножаться, вызывая нагноение. При этом внедренное в организм инородное тело в последующем длительно поддерживает воспалительный процесс. В ряде случаев происходит инкапсуляция колоний микроорганизмов, которые не погибают, а могут стать источником вспышки гнойного процесса через месяцы или годы. Таким образом, любое имплантированное тело — возможный источник так называемой дремлющей инфекции.
(2) ИСТОЧНИКИ ИМПЛАНТАЦИОННОЙ ИНФЕКЦИИ Что же мы, хирурги, «оставляем» в организме больного? Прежде всего — шовный материал. Без этого не обходится практически ни одно вмешательство. В среднем за полостную операцию хирург накладывает около 50-100 швов. Важным источником имплантационной инфекции являются дренажи — специальные трубки, предназначенные для оттока жидкостей, реже для воздуха (плевральный дренаж) или для введения лекарств (катетеры). Учитывая этот путь распространения инфекции, существует даже понятие «катетерный сепсис» (сепсис — тяжелое общее инфекционное заболевание — см. главу 12). Кроме шовного материала и дренажей в организме больного остаются протезы клапанов сердца, сосудов, суставов и т. д., различные металлические конструкции (скобки, скрепки из шовных аппаратов, винты, спицы, шурупы и пластинки для остеосинтеза), специальные приспособления (кавафильтры, спирали, стенты и пр.), гомофасция, а иногда и трансплантированные органы. Все имплантаты, безусловно, должны быть стерильны. Способ стерилизации определяется тем, из какого материала они выполнены. Многие протезы имеют сложную конструкцию и строго специальные правила стерилизации. Если резиновые дренажи и катетеры можно стерилизовать в автоклаве или кипятить, то некоторые изделия из пластмассы, а также из разнородных материалов можно стерилизовать с помощью химических методов (в растворах антисептиков или в газовом стерилизаторе). В то же время сейчас основным, наиболее надежным и удобным в практике является заводская стерилизация у-лучами. Основным возможным источником имплантационной инфекции, постоянно используемым хирургами, является шовный материал.
(3) СТЕРИЛИЗАЦИЯ ШОВНОГО МАТЕРИАЛА а) Виды шовного материала Шовный материал не однороден. Это связано с разными функциями, которые он выполняет. В одном случае наиболее важна прочность нитей, в другом — их рассасывание со временем, в третьем —- инертность по отношению к окружающим тканям и т. д. Во время операции хирург для каждого конкретного шва выбирает самый подходящий вид нити. Существует достаточное разнообразие видов шовного материала.
Шовный материал естественного и искусственного происхождения К шовному материалу естественного происхождения относятся шелк, хлопчато-бумажная нить и кетгут. Происхождение первых двух видов общеизвестно. Кетгут изготавливают из подслизистого слоя кишки крупного рогатого скота. Шовный материал искусственного происхождения в настоящее время представлен огромным количеством нитей, созданных из синтетических химических веществ: капрон, лавсан, фторлон, полиэстер, дакрон и пр.
Рассасывающийся и нерассасывающийся шовный материал Рассасывающиеся нити используются для сшивания быстро срастающихся тканей в тех случаях, когда не нужна высокая механическая прочность. Таким материалом сшивают мышцы, клетчатку, слизистые оболочки органов желудочно-кишечного тракта, желчных и мочевых путей. В последнем случае наложение рассасывающихся швов позволяет избежать образования конкрементов вследствие оседания солей на лигатурах. Классическим примером рассасывающегося шовного материала является кетгут. Кетгутовые нити полностью рассасываются в организме через 2-3 недели. Удлинение сроков рассасывания, а также увеличение прочности кетгута достигается импрегнацией нитей металлами (хромированный кетгут, реже — серебреный кетгут) — сроки рассасывания 1-2 месяца. К синтетическим рассасывающимся материалам относятся дексон, викрил, оксцилон. Сроки их рассасывания примерно такие же, как у хромированного кетгута, но они обладают повышенной прочностью, что позволяет использовать более тонкие нити. Все остальные нити (шелк, капрон, лавсан, полиэстер, фторлон, металлические скрепки и пр.) являются нерассасывающимися — они остаются в организме больного на всю его жизнь (кроме снимаемых кожных швов).
Шовный материал с различным строением нити Различают плетеный и крученый шовный материал. Плетеный труднее изготавливать, но он более прочный. В последнее время успехи химии привели к возможности использовать моноволокно нити, которое стало обладать высокой механической прочностью при малом диаметре. Именно мононити применяют в микрохирургии, в косметической хирургии, при операциях на открытом сердце и сосудах.
Травматический и атравматичесий шовный материал В течение многих лет во время хирургической операции операционная сестра непосредственно перед наложением шва вдевала соответствующую нить в разъемное ушко хирургической иглы. Такой шовный материал в настоящее время называют травматическим. В последние десятилетия широкое распространение получил атрав-матический шовный материал. Нить прочно в заводских условиях соединена с иглой и предназначена для наложения одного шва. Основным преимуществом атравматичес-кого шовного материала является примерное соответствие диаметра нити диаметру иглы (при использовании травматического — толщина нити значительно меньше диаметра ушка иглы), таким образом нить практически полностью закрывает собой дефект в тканях после прохождения иглы. В связи с этим именно атравматический шовный материал необходимо использовать при сосудистом шве, для тщательного сопоставления тканей, при косметических швах. Учитывая также остроту одноразовых игл и удобство в работе, следует полагать, что в ближайшее время атравматический шовный материал постепенно полностью вытеснит травматический. Несколько особняком стоят металлические скрепки, клеммы, клипсы, изготавливаемые из нержавеющей стали, титана, тантала и других сплавов. Этот вид шовного материала используется в специальных сшивающих аппаратах.
Толщина нитей Для удобства в работе всем нитям в зависимости от их толщины присвоены номера. Самая тонкая нить имеет № 0, самая толстая — № 10. При общехирургических операциях обычно используют нити от № 1 до № 5. Нить № 1 может использоваться для прошивания или перевязки мелких сосудов, наложения серо-серозных швов на стенку кишки. №2и№3~ для перевязки сосудов среднего калибра, наложения сероз-но-мышечных швов на кишку, ушивания брюшины и пр. Нить № 5 обычно применяется для сшивания апоневроза. При выполнении сосудистых операций и особенно микрохирургических вмешательств необходимы еще более тонкие нити, чем нить № 0. Таким нитям стали присваивать №№ 1/0,2/0,3/0 и т. д. Самая тонкая нить, используемая сейчас в офтальмологии и при операциях на лимфатических сосудах, имеет № 10/0. Следует отметить, что нити отличаются и по другим своим свойствам: одни лучше скользят и склонны к развязыванию, другие пружинят при натяжении, более или менее инертны по отношению к тканям, более или менее прочны и т. д. В последнее время получили распространение нити, обладающие антимикробной активностью за счет введения в их состав антисептиков и антибиотиков (летилан-лавсан, фторлон и др.).
б) Способы стерилизации шовного материала В настоящее время основным способом стерилизации шовного материала является лучевая стерилизация в заводских условиях. Это в полной мере касается атравматического шовного материала: игла с нитью помещается в отдельную герметичную упаковку, на которой указаны размеры и вид иглы (колющая или режущая), материал, длина и номер нити. Шовный материал стерилизуется и в упаковке поступает в лечебные учреждения. Таким же образом могут стерилизоваться и просто нити. Кроме того, катушки с нитями могут быть помещены в специальные небольшие герметичные контейнеры с антисептиком, а кетгут в виде мотков в подобном же растворе может быть упакован в специальные стеклянные ампулы. Дата добавления: 2015-12-15 | Просмотры: 2112 | Нарушение авторских прав |
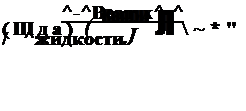
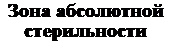

 Инструменты кипятят в специальных электрических стерилизаторах различной емкости. Инструменты в раскрытом виде (шприцы в разобранном виде) укладывают на сетку и погружают в дистиллированную воду (возможно добавление гидрокарбоната натрия — до 2% раствора).
Инструменты кипятят в специальных электрических стерилизаторах различной емкости. Инструменты в раскрытом виде (шприцы в разобранном виде) укладывают на сетку и погружают в дистиллированную воду (возможно добавление гидрокарбоната натрия — до 2% раствора).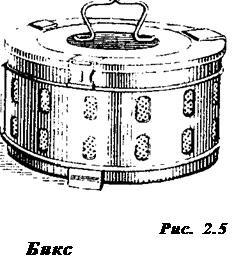 температура пара в обычных условиях (100°С) недостаточна для уничтожения всех микробов.
температура пара в обычных условиях (100°С) недостаточна для уничтожения всех микробов.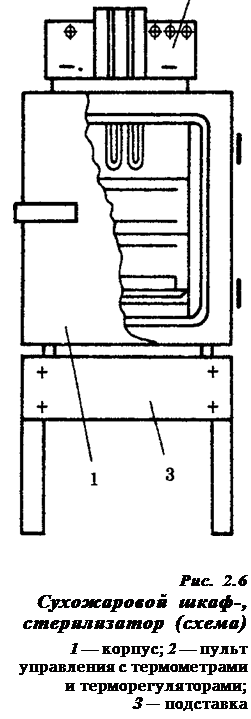 при давлении 1,1 атмосферы — 1 час,
при давлении 1,1 атмосферы — 1 час,