|
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
Зсув рН крові в кислу сторону називається – ацидоз, а в лужну – алкалоз.
67.Эритроциры, физико-химическая характеристика, функции. Понятие об эритроне. Возрастные и половые изменения количества эритроцитов. Червоні кров’яні тільця (еритроцити) – без’ядерні високоспеціалізовані клітини організму, що забезпечують транспорт: - кисню, що зв’язується з гемоглобіном; - вуглекислого газу, що зв’язується з гемоглобіном, завдяки карбоангідразній реакції в еритроцитах утворюється основна форма транспортування вуглекислого газу – солі вугільної кислоти (бікарбонати); - багато інших речовин, які адсорбуються на поверхні еритроцитів (наприклад поживні речовини). Кількість еритроцитів в одиниці об’єму крові складає: - у чоловіків: 3,9 – 5,5 x 1012/л; - у жінок: 3,7 – 4,9 x 1012/л. Форма еритроцитів (двояковігнуті диски) забезпечує максимальну площу поверхні кожної клітини і найменшу відстань дифузії від поверхні до центру клітини. Діаметр еритроцитів – 7,5 мкм, але вони здатні до проходження через капіляри навіть меншого діаметру, завдяки своїй здатності до деформації. Еритроцити не мають ядра та мітохондрій, їх енергетичний обмін проходить анаеробним шляхом (без використання кисню) – всі ці пристосування спрямовані на забезпечення транспортування кисню. Особливістю вуглеводного обміну є утворення в еритроцитах 2,3-дифосфогліцеролу (2,3-ДФГ), який зменшує спорідненість гемоглобіну до кисню (покращує дисоціацію оксигемоглобіну та віддачу кисню тканинам).
Механізми регуляції кількості еритроцитів в крові: 1. Нервові механізми регуляції – забезпечують швидку зміну кількості еритроцитів в одиниці об’єму крові за рахунок їх перерозподілу між депо та активною циркуляцією. Головним механізмом є активація симпатичного відділу вегетативної нервової системи (а точніше – симпато-адреналової системи – САС) звуження більшості судин, в тому числі і венозних, які депонують еритроцити вихід еритроцитів із депо (венозні судини та селезінка) швидке збільшення кількості еритроцитів в одиниці об’єму циркулюючої крові (ОЦК) підвищується здатність крові транспортувати кисень. Такі зміни виникають при будь-якому стресі та при фізичному навантаженні. 2. Гуморальні механізми регуляції відбуваються за посередництвом еритропоетинів, які стимулюють дозрівання еритроцитів (еритропоез) та їх вихід з червоного кісткового мозку в кров. Дані механізми регуляції забезпечують повільне підвищення кількості еритроцитів в ОЦК. Еритропоетини утворюються з глобулінів плазми крові під впливом еритрогенів. Еритрогени утворюються в нирках за таких умов: а) зменшення кількості кисню в крові (гіпоксія); б) зменшення кровопостачання нирок. Механізм: гіпоксія вироблення еритрогенів нирками стимуляція утворення еритропоетинів їх вплив на червоний кістковий мозок посилення еритропоезу збільшення кількості еритроцитів в ОЦК збільшення транспорту кисню кров’ю зменшення гіпоксії.
68. Гемоглобин: строение, фукции, виды, соединения гемоглобина и их физиологическая роль. Кількість гемоглобіну в одиниці об’єму крові: - у чоловіків: 135 – 185 г/л; - у жінок: 120 – 140г/л. Гемоглобін – хромопротеїд, який містить 4 гема (містить двохвалентне залізо) та глобін (білкова частина, яка складається з двох альфа- та двох бета-ланцюгів). У здорової людини склад гему не змінюється, але змінюється склад глобіну. Це і є причиною наявності різних видів гемоглобіну. Основними видами гемоглобіну є: - HbA – гемоглобін дорослої людини (глобін має у своєму складі 2 альфа- та 2 бета-ланцюги); - HbF – гемоглобін плода (глобін має у своєму складі 2 альфа- та 2 гама-ланцюги). Особливості будови глобіну впливають на спорідненість Hb до кисню. HbF має більшу спорідненість до кисню, ніж HbA кров плоду зв’язує кисень сильніше, ніж кров матері в плаценті кров плода “відбирає” кисень у крові матері і перетягує його собі. Через кілька місяців після народження HbF майже повністю (на 98%) заміщується HbA.
Сполуки гемоглобіну: 1. Відновлений Hb – не містить кисню; 2. Окислений Hb (HbО2) – утворюється в результаті взаємодії відновленого Hb з киснем: Hb + О2 HbО2 (оксигемоглобін). Головною особливістю цієї реакції є її зворотність. В залежності від умов рівновага зміщується або в бік утворення оксигемоглобіну (в крові легень, яка має високу напругу кисню), або в бік дисоціації оксигемоглобіну (в крові тканин, де напруга кисню низька). Це забезпечує здатність гемоглобіну зв’язувати кисень в легенях та віддавати його тканинам. Кисень зв’язується з гемом: чотири гема забезпечують зв’язування чотирьох молекул кисню однією молекулою гемоглобіну. Валентність заліза при утворенні оксигемоглобіну не змінюється (Fe2+). 3. Карбгемоглобін (HbСО2) – утворюється при взаємодії Hb з вуглекислим газом: Hb + СО2 HbСО2. Ця реакція зворотня: карбгемоглобін утворюється в крові тканинних капілярів де присутня велика напруга вуглекислого газу, а в судинах легень, де напруга СО2 низьке, карбгемоглобін навпаки дисоціює з утворенням СО2, який виводиться з організму. СО2 взаємодіє з глобіном (аміногрупами амінокислот, що входять до його ланцюгів). При цьому зменшується спорідненість гемоглобіну до кисню покращення віддачі кисню в тканинах, де утворюється карбгемоглобін. 4. Карбоксигемоглобін (HbСО) – утворюється при взаємодії гемо-глобіну з чадним газом (СО): Hb + СО HbСО. Дана реакція є практично незворотньою, тому що спорідненість Hb до чадного газу в 300 разів більша, ніж до кисню. Саме тому карбоксигемоглобін є стійкою сполукою і дуже мало дисоціює. При отруєнні чадним газом кров не може нормально переносити кисень, тому що практично весь гемоглобін зв’язаний з СО. Сильне отруєння можна лікувати тільки замінним переливанням крові, ще людей можна помістити в спеціальну камеру, де підвищують парціальний тиск кисню більша його концентрація в крові зменшення гіпоксії. 5. Метгемоглобін – це гемоглобін в складі якого залізо трьохвалентне (Fe3+). До його утворення призводять сильні окисники. Метгемоглобін міцно зв’язує воду, але не може зв’язувати та переносити кисень. Невелика кількість метгемоглобіну утворюється в фізіологічних умовах в результаті обміну речовин. В еритроцитах є фермент метгемоглобінредуктаза, який переводить Fe3+ в Fe2+. При отруєнні сильними окисниками людей потрібно піддавати лікуванню відновниками, тому що дія метгемоглобінредуктази при сильних отруєннях недостатня.
69.Лейкоциты, виды, функции. Лейкоцитарная формула. Лейкоцити, або білі кров’яні тільця, – це клітини з ядрами, які не вміщують гемоглобін і грають важливу роль в захисті організму від мікробів, вірусів, патогенних найпростіших, тобто забезпечують імунітет. У дорослих в крові міститься 4 – 9 Х 109/л (4000 – 9000 в 1мкл.) лейкоцитів, тобто їх в 500 – 1000 разів менше, ніж еритроцитів. Але, на відміну від еритроцитів, чисельність яких в крові здорової людини відносно постійна, чисельність лейкоцитів значно коливаються залежно від часу доби та функціонального стану організму. Лейкоцити поділяють на 2 групи: ґранулоцити (зернисті), до яких відносяться нейтрофіли, еозинофіли та базофіли; аґранулоцити (незернисті) – лімфоцити і моноцити. При оцінці змін кількості лейкоцитів в клініці вирішального значення має показник зміни співвідношень між окремими групами та формами лейкоцитів, в меншій мірі – їх кількості. Відсоткове співвідношення окремих форм лейкоцитів називають лейкоцитарною формулою, або лейкограмою.
Характеристика окремих форм лейкоцитів: 1. Нейтрофіли – сама чисельна група білих кров’яних тілець (вони складають 50-75% всіх лейкоцитів. Основна функція нейтрофілів – захист організму від мікробної інфекції та токсинів мікроорганізмів. Вони першими прибувають на місце пошкодження тканин. Контактуючи з живими чи мертвими мікроорганізмами, з зруйнованими клітинами власного організму або чужорідними частинками, нейтрофіли фагоцитують, перетравлюють та знищують їх за рахунок власних ферментів та бактерицидних речовин. Окрім фагоцитозу, нейтрофіли здійснюють і інші протимікробні реакції. Вони секретують в оточуюче середовище лізосомальні катіонні білки та гістіони. Противірусну дію нейтрофіли здійснюють шляхом продукції інтерферону. 2. Еозинофіли складають 1-5% всіх лейкоцитів. Основна функція еозинофілів полягає в знешкодженні та руйнуванні токсинів білкового походження, чужорідних білків, комплексів антиген-антитіло. Еозинофіли також фагоцитують гранули базофілів та тучних клітин, які містять багато гістаміну. 3. Базофіли складають саму малочисельну групу лейкоцитів (0-1% всіх лейкоцитів). Функції базофілів обумовлені наявністю в них біологічно активних речовин. Вони, як і тучні клітини сполучної тканини, продукують гістамін та гепарин. Кількість базофілів збільшується під час регенеративної (заключної) фази гострого запалення. Гепарин базофілів перешкоджає згортанню крові (антикоагулянт) в вогнищі запалення, а гістамін розширює капіляри (вазодилятатор), що сприяє розсмоктуванню та загоєнню. 4. Моноцити складають 2-10% всіх лейкоцитів. Вони здатні до амебоїдного руху, проявляють виражену фагоцитарну та бактерицидну активність. Після того як моноцити мігрують в тканини, вони перетворюються на макрофаги, які окрім фагоцитозу беруть участь у формуванні специфічного імунітету. 5. Лімфоцити складають 20-40% білих кров’яних тілець. На відміну від всіх інших лейкоцитів, лімфоцити здатні не тільки проникати в тканини, але і повертатися назад в кров. Лімфоцити відповідають за формування специфічного імунітету та здійснюють функцію імунного нагляду (“цензури”) в організмі, забезпечуючи захист від всього чужорідного та зберігаючи генетичну постійність внутрішнього середовища. В залежності від місця дозрівання лімфоцити поділяються на Т-лімфоцити (тимусзалежні) та В-лімфоцити (бурсазалежні). Т-лімфоцити відіграють важливу роль в імунному нагляді. При послабленні їх функцій підвищується небезпека розвитку пухлин, аутоімунних захворювань, підвищується схильність до різних інфекцій. В-лімфоцити утворюються в кістковому мозку, але у ссавців проходять диференціювання в лімфоїдній тканині кишківника, хробакоподібного відростка, піднебінних та глоткових мигдалин. Основна функція В-лімфоцитів – створення гуморального імунітету шляхом вироблення антитіл. Після зустрічі з антигеном В-лімфоцити мігрують в кістковий мозок, селезінку та лімфатичні вузли, де вони розмножуються та перетворюються на клітини, які являються продуцентами антитіл – імунних γ-глобулінів (імуноглобулінів). Регуляція лейкопоезу: Всі лейкоцити, як і еритроцити, походять від поліпотентних стовбурових кровотворних (гемопоетичних) клітин. Гранулоцитии і моноцити утворюються в кістковому мозку під впливом деяких гормоноподібних глікопротеїнів (колонієстимулюючих факторів). Попередники лімфоцитів першими відщеплюються від загального дерева стовбурових клітин; формуються ж лімфоцити у вторинних лімфатичних органах. Специфічним фактором росту для лімфоцитів є інтерлейкін-2, який в свою чергу продукується лімфоцитами, активованими антигеном. Лейкоцитоз – стан, при якому вміст білих кров’яних тілець перевищує 10 000 в 1мкл крові, якщо ж їх менше 4000 в 1мкл крові, то цей стан називається лейкопенією. Розрізняють фізіологічний та реактивний лейкоцитози: а) фізіологічний лейкоцитоз по своїй природі є перерозподільним, тобто обумовлений перерозподілом лейкоцитів між судинами різних органів та тканин. Він характеризується невеликим підвищенням числа лейкоцитів, відсутністю змін в лейкоформулі та короткотривалістю. Розрізняють такі види фізіологічних лейкоцитозів: - травний – виникає після вживання їжі; - міогенний – після важкої фізичної праці; - емоційний; - больовий. б) реактивні лейкоцитози розвиваються при запальних та інфекційних захворюваннях.
70.Тромбоциты: характеристика, функции. Тромбоцити або кров’яні пластинки – безколірні двояковпуклі утворення, які за своїми розмірами в 2 – 8р. менші від еритроцитів. В крові здорових людей міститься 200 – 400 Х 109/л тромбоцитів (200 000 – 400 000 в 1мкл). Вони утворюються в кістковому мозку із мегакаріоцитів (із 1 мегакаріоцита формується 3000 – 4000 кров’яних пластинок). Їх число змінюється при емоціях, фізичному навантаженні, після їжі. В крові тромбоцити перебувають в неактивному стані. Їх активація наступає в результаті контакту з ушкодженою поверхнею судини і дії деяких факторів згортання. Активовані тромбоцити виділяють ряд речовин, які необхідні для гемостазу – тромбоцитарні фактори згортання (тромбоцитарний тромбопластин, антигепариновий фактор, фібриноген, тромбостенін, судиннозвужуючий фактор, фактор аґреґації). Окрім участі в гемостазі, тромбоцити здійснюють транспорт креаторних речовин, що є важливим для збереження структури судинної стінки.
71.Сосудисто – тромбоцитарный гемостаз, его характеристика и физиологическое значение. Гемостаз – сукупність механізмів, які забезпечують зупинку кровотоку з судин при їх пошкодженні. Судинно-тромбоцитарний гемостаз (СТГз) – сукупність судинних та клітинних (тромбоцитарних) реакцій, які забезпечують закриття пошкоджень в стінці судин тромбоцитарним тромбом і зупинку кровотечі із судин мікроциркуляторного русла (прекапіляри, капіляри, посткапіляри), тобто судин з низькою лінійною швидкістю кровотоку та низьким тиском. СТГз протікає в декілька фаз: 1. Рефлекторний спазм судин – у відповідь на подразнення їх стінок (подальше звуження судин пов’язане з дією гуморальних факторів – серотонін, тромбоксан, адреналін і т.д). Дана реакція спрямована на тимчасову зупинку кровотечі або часткове зменшення крововтрати. 2. Адгезія (прилипання) тромбоцитів до пошкодженої стінки судини. Цьому сприяють: а) зміна заряду клітин ендотелія (з “-“ на “+”) пошкодженої судини (це зменшує взаємне відштовхування тромбоцитів (що заряджені “-“) та ендотеліоцитів); б) колагенові волокна в місці пошкодження; в) фібронектин, фактор Віллебранда (ці дві речовини виділяються із тромбоцитів і утворюють зв’язки як з даними клітинами, так і зі стінкою судини, що полегшує та прискорює адгезію. 3. Аґреґація (злипання) тромбоцитів. Дана фаза поділяється на 2 підфази: 1) зворотня – процес утворення конгломерату (скупчення) клітин, що пропускає через себе плазму крові. Стимулятором данаго процесу є судинна (“зовнішня”) та тромбоцитарна (“внутрішня”) АДФ; 2) не зворотня – процес, головним стимулятором якого є тромбін стимуляція “в’язкого метаморфозу” тромбоцитів зміна їх структури (тромбоцити стають сферичними і утворюють відростки, що полегшує їх аґреґацію) злиття змінених тромбоцитів в гомогенну масу, яка не пропускає плазму крові; 4. Ретракція тромбоцитарного тромба – його ущільнення і закріплення в пошкоджених судинах за рахунок скорочення актоміозиноподібного (містить субодиниці А і М, що подібні до актину та міозину) білка тромбоцитів – тромбостеніну (АТФ-залежний процес), що забезпечує віджимання та ущільнення тромбу. В результаті описаних процесів утворюється білий тромбоцитарний тромб, який може забезпечити зупинку кровотечі із судин мікроциркуляторного русла, але не може зупинити кровотечу з крупних судин (з великою лінійною швидкістю руху крові чи з високим тиском – там він руйнується через недостатню механічну міцність).
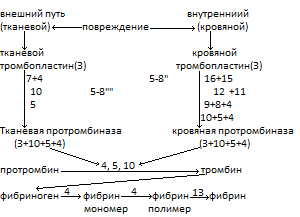
72.Коагуляционный гемостаз, его физиологическое значение. Коагуляційний гемостаз (КГз) – процес зсідання крові, тобто зміна її аґреґатного стану (перехід з рідкого стану в желеподібний – із золю в гель). В результаті таких змін утворюється фібриновий згусток – тромб, що закриває отвір (пошкодження) у судині. КГз забезпечує зупинку кровотечі з великих судин, де висока лінійна швидкість кровотоку і високий тиск. КГз протікає у три фази, котрі взаємопов’язані та взаємозалежні. 1.Утворення кровяної та тканинної протромбіназ (схему утворення протромбінази за внутрішнім та зовнішнім механізмами дивись в додатку); 2.Перетворення протромбіну у тромбін; 3.Перетворення фібриногену у фібрин; Взаємний зв’язок цих фаз полягає в тому, що продукт попередньої реакції ініціює наступну (автокаталітичний процес).
Утворення фібрину – складний процес. Спочатку утворюється фібрин-мономер, потім він полімеризується – утворюється фібрин-полімер. Спочатку цей фібрин-полімер є нестійким, при цьому він розчинний у воді (фібрин-S). Потім міцність його збільшується, він перетворюється у нерозчиний фібрин (фібрин-I). Утворенню фібрину-І сприяє ХІІІ фактор зсідання крові – фібриназа. Фібрин-І є досить міцними нитками, що складають опору згустка крові, надають йому міцності. Тому такий згусток, на відміну від тромбоцитарного, може зупинити кровотечу з великих судин. Виділяють ще так звані післяфази гемокоагуляції – вони розвиваються після зсідання як такого, ще їх називають четвертою та п’ятою фазами. Це: 1) Ретракція кров’яного згустка – його стискування, ущільнення (на 25-30% від попереднього об’єму). І це відбувається завдяки скроченню актоміозиноподібних білків, котрі входять до складу тромбоцитів. Сприяє цьому процесу фермент тромбостенін, котрий виділяється із тромбоцитів (фактор-6). Для здійснення ретракції необхідно 2-4 години. Завдяки ретракції: - збільшується механічна міцність тромба; - частково відновлюється просвіт ушкодженої судини та кровотік в ній; - зближуються краї ушкодженої судини, що полегшує її репарацію. 2) Фібриноліз – розчинення кровяного згустка завдяки руйнуванню ниток фібрину ферментом плазміном руйнується основа тромбу руйнується сам тромб відновлюється просвіт судини та кровотік в ній. В плазмі крові знаходиться попередник плазміну – плазміноген. Він перетворюється на плазмін під впливом активаторів (ХІІ фактор зсідання крові, деякі речовини, що виділяються з пошкоджених тканин, наприклад урокіназа, речовини, що виділяються мікроорганізмами, наприклад стрептокіназа). В нормі процес фібринолізу максимально активується через декілька діб після ушкодження судини та зсідання крові – коли завершуються процеси репарації стінки судини.
73.Фибринолиз, этапы, регуляция. Циркулююча кров має все необхідне для згортання, але залишається рідкою. Збереження рідкого стану крові – одного з найбільш важливих параметрів гомеостазу – головна функція системи регуляції аґреґатного стану крові та колоїдів. Прискорення згортання крові називають гіперкоагулемією, а сповільнення – гіпокоагулемією. Розвиток гіперкоагулемії відбувається при активації симпатичного відділу вегетативної нервової системи та стресових реакціях, що зумовлено дією адреналіну та норадреналіну. Причиною гіперкоагуляції є те, що адреналін вивільняє із стінок судин тромбопластин, який в кровотоці швидко перетворюється на тканинну протромбіназу. Під дією адреналіну з судин виділяються також природні антикоагулянти та активатори фібринолізу, але визначальною є дія більш потужного тромбопластину. Рідкий стан крові забезпечується такими механізмами: 1. Згортанню перешкоджає гладенька поверхня ендотелію судин, що попереджає активацію фактора Хаґемана та аґреґацію тромбоцитів. 2. Стінки судин та форменні елементи крові мають негативний заряд, що відштовхує клітини крові від судин. 3. Стінки крові вкриті тонким шаром розчинного фібрину, який адсорбує активні фактори згортання, особливо тромбін. 4. Згортанню заважає велика швидкість течії крові, що не дає факторам коагуляції досягнути необхідної концентрації в одному місці. 5. Рідкий стан крові підтримується наявними в крові природніми антикоагулянтами. Антикоагулянти поділяють на дві групи: 1) що утворюються до початку процесу згортання (первинні) – антитромбін ІІІ та антитромбін IV (α2-макроглобулін), гепарин. 2) що утворюються в процесі згортання крові та фібринолізу (вторинні) – фібрин, що утворився адсорбує та нейтралізує до 90% тромбіну, тому фібрин називають антитромбіном І. В стані спокою вміст антикоагулянтів невеликий, але він стрімко зростає у відповідь на згортання крові. Фібриноліз – трьохетапний процес розщеплення фібрину, який складає основу тромба. Головна його функція – відновлення просвіту судини, яка закупорена тромбом. Розщеплення фібрину відбувається під дією протеолітичного ферменту плазміну, який перебуває в плазмі у вигляді профермента плазміногена. Перетворюється він в плазмін завдяки внутрішнім (ферменти крові) та зовнішнім (тканинні активатори) механізмам активації. В крові є такі стимулятори фібринолізу: фактор Хаґемана, урокіназа, трипсин, лужна фосфатаза, калікриїн-кінінова система та комплемент С1. До інгібіторів фібринолітичного процеса належать: антилізокінази, антиактиватори, антиплазміни. Природнім стимулятором фібринолізу є внутрішньосудинне згортання чи прискорення цього процесу. У здорових людей активація фібринолізу завжди відбувається вторинно – у відповідь на посилення гемокоагуляції.
74.Физиологическая характеристика системы групп крови АВ0. Методы определения групп крови по системе АВ0. Условия совместимости крови донора и реципиента. Пробы, которые проводятся перед переливанием крови. Виділяють біля 20 групових систем крові. З них дві системи є основними (система АВ0 та резус), інші системи не основні. В крові виділяють групові системи за наявністю (або відстністю): 1) аглютиногенів в оболонці еритроцитів; - аглютиногени – речовини мукополісахаридної природи; - мають антигенні властивості, тобто при попаданні в організм, який не має цього аглютиногена, зумовлює утворення імунних антитіл Ù взаємодія їх з антигенами (аглютиногенами) еритроцитів Ù злипання (аглютинація) Ù гемоліз; - присутні у всіх групових системах крові. 2) аглютинінів (аглютиніни українською – злипні!) в плазмі крові; - аглютиніни – антитіла до відповідних аглютиногенів еритроцитів; - нормальні (природні, вроджені) аглютиніни є в системі АВ0. В більшості інших групових систем крові нормальних антитіл (аглютинінів) немає, але при попаданні в організм людей, які не містять певного аглютиногена цього аглютиногена, організм відповідає виробництвом імунних антитіл. Групову належність необхідно враховувати при переливанні крові. Кров донора (людина, у якої беруть кров для переливання) та реципієнта (людина, якій переливають кров) мають бути сумісними. Це означає, що плазма крові реципієнта не повинна містити аглютинінів до аглютиногенів еритроцита донора. В системі АВ0 виділяють 4 групи крові (за наявністю аглютиногенів А, В, 0 в оболонці еритроцитів та аглютинінів α та β в плазмі крові):
З таблиці видно, що якщо в еритроцитах є певний аглютиноген, то в плазмі крові відсутній однойменний аглютинін. Якщо в еритроцитах немає аглютиногена, то вплазмі крові є відповідний аглютинін. Це пов’язано із здатністю однойменних аглютинінів та аглютиногенів (А та α, В і β) взаємодіяти між собою. При такій взаємодії відбувається злипання еритроцитів Ù утворення конгломератів еритроцитів Ù закупорка судин цими конгломератами Ù порушення мікроциркуляції. При таких реакціях виділяються біологічно активні речовини, які пошкоджуть структуру та функцію судин. Найбільше страждають судини нирок та функції органа. Аглютиновані червоні кров’яні тільця потім руйнуються (гемолізуються). Визначення групової належності крові (групи крові) в системі АВ0 базується на використанні цоліклонів анти-А та анти-В. Цоліклони містять чисті антитіла до аглютиногенів А (цоліклон анти-А) чи В (цоліклон анти-В). На чистій сухій поверхні змішують цоліклони з кров’ю (у співвідношені 10:1) та дивляться чи зумовлює цоліклон аглютинацію еритроцитів. Якщо певний цоліклон зумовлює реакцію аглютинації, то в еритроцитах крові є відповідний аглютиноген, якщо ж не зумовлює, то це означає, що відповідного аглютиногена в еритроцитах немає. Так взнають, які аглютиногени є в еритроцитах, а яких немає та роблять висновок про групову належність крові.
“-” – немає аглютинації еритроцитів; “+” – є аглютинація еритроцитів. Визначення групововї належності крові необхідне перед переливанням крові. Прокуратурою дозволяється переливання лише одногрупної крові за системою АВ0!!! При переливанні неодногрупної крові може відбуватися зустріч однойменних аглютиногенів та аглютинінів Ù реакція аглютинації еритроцитів Ù закупорка судин та виділення біологічно активних речовин Ù порушення функції нирок та інших органів. Такий стан має назву гемотрансфузійного шоку. В результаті такого шоку люди нерідко гинуть. Антигени А неоднорідні. Кров більшості людей другої та четвертої груп містять сильний антиген А. В крові приблизно 12 % людей другої та четвертої груп наявний менш сильний антиген А1. Є також інші різновидності антигенів А: А2, А3, А4, А5, А6...Ах. Пам’ятати про це необхідно тому, що при наявності в еритроцитах різновидностей аглютиногена А, в плазмі крові можуть бути так звані екстрааглютиніни (α1, α2 і т. д.). При цьому люди можуть мати однакову групу крові за системою АВ0, але їх кров буде несумісна при переливанні. Наприклад: друга група за системою АВ0, А (ІІ) β може мати такі варіанти: - підгрупа А1 (ІІ) β - підгрупа А2 (ІІ) β, α1. Кров обох людей має другу групу крові за системою АВ0, але при переливанні призведе до ускладнень (відбудеться контакт однойменних аглютиногенів та аглютинінів Ù аглютинація еритроцитів). Примітка: аглютиноген 0 деколи називають аглютиногеном Н – це речовина, з якою розвивається у одних людей аглютиноген А (друга група), а у інших – аглютиноген В (третя група), у третіх – А та В (четверта група). У людей першої групи аглютиногени А та В не розвиваються, в оболонках еритроцитів міститься аглютиноген 0 (Н). Проби, що проводять перед переливанням крові. 1. Визначення групової належності донора та реципієнта за системою АВ0 (принцип – дивися вище). Дозволяється переливання тільки одногрупної крові за системою АВ0. 2. Визначення резус-належності крові донора та реципієнта (принцип – дивися нижче). Дозволяється переливання лише одногрупної крові за системою резус. Окрім основних групових систем крові (АВ0 та резус) є ще біля 20 неосновних (М, S, КК...). За основними системами обов’язково визначають належність крові. Несумісність крові донора та реципієнта за неосновними груповими системами виключають за допомогою проб на сумісність: плазма крові реципієнта не повина містити аглютиніни до аглютиногенів еритроцитів крові донора (тому змішують плазму реципієнта з кров’ю донора у співвідношені 10: 1). 3. Проба на індивідуальну групову належність крові донора та реципієнта. Проводять шляхом змішування плазми реципієнта з кров’ю донора на чистій, сухій поверхні при кімнатній температурі без додавання колоїдів. При таких умовах реагують повні антитіла (холодова аглютинація). Облік реакції проводять за відсутністю чи наявністю аглютинації. Її наявність свідчить про несумісність крові донора та реципієнта – переливання проводити неможна. 4. Проба на резус-сумісність крові донора та реципієнта. Проводять шляхом змішування плазми реципієнта з кров’ю донора, додають колоїд (желатин, альбумін) та ставлят на водяну баню (48-49 градусів). При таких умовах реагують неповні антитіла; часто такими антитілами є антитіла до резус-фактора (звідси назва проби). Облік реакції проводять за відсутністю чи наявністю реакції аглютинації. Її наявність свідчить про несумісність крові донора та реципієнта – переливання крові проводити неможна. 5. Біологічна проба – реципієнту тричі вводять кров внтрішньовенно струйно по 5 мл з інтервалами 5-10 хв. В інтервалах між вливанням порцій крові цікавляться станом реципієнта (головна біль, дрижаки, біль у кістках, особливо в попереку – нирки!). Якщо ці скарги не з’являються, переливають всю дозу крові.
75.Физиологическая характеристика Rh-системы крови. Значение системы Rh-при беременности и переливании крови. Резус система, як і система АВ0, є основною груповою системою крові. Резус система влаштована відносно простіше, ніж система АВ0. Вона має лише аглютиніни, які містяться в оболонках еритроцитів. Позначаються ці аглютиногени як Д, С, Е (класифікація Фішера) чи Rh°, rh', rh'' (класифікація Вінера). Найбільш важливим (сильним) та поширеним аглютиногеном системи резус є Д (Rh°). Якщо в оболонках еритроцитів є ці аглютиногени, вона називається резус-позитивною, якщо їх немає, кров називається резус-негативною. 85% людей є резус-позитивними, 15% – резус-негативними. Для донорів критерії більш суворі: кров донора рахується резус-негативною, якщо немає жодного аглютиногена системи резус (Rh°, rh', rh''). В системі резус є ще три аглютиногена, які мають невелику антигенну силу та вивчені менше. Це аглютиногени с, d, e (класифікація Фішера) чи Hr°, hr', hr'' (класифікація Вінера). Таким чином, в резус-системі відсутні природні аглютиніни, але при попаданні в організм резус-негативних людей резус-позитивної крові (може бути при вагітності резус-негативної жінки резус-позитивним плодом; при переливанні резус-негативним людям резус-позитивної крові) відбувається вироблення імунних антитіл до резус-фактора. Ці антитіла зумовлюють аглютинацію еритроцитів (плід – при вагітності, донора – при переливанні крові). Перше переливання резус-позитивної крові резус-негативному рецепієнту не зумовлює розвиток гемотрансфузійного шоку: антитіла утворюються повільно, їхня концентрація (титр) в плазмі крові для аглютинації стане достатньою лише через 2 тижні, коли еритроцити донора вже будуть зруйновані. Але друге переливання резус-позитивної крові резус-негативній людині миттєво зумовить розвиток шоку (організм реципієнта сенсибілізований – містить достатню кількість антитіл в плазмі крові до резус-фактора імунна реакція гемотрансфузійний шок). Тому при переливанні крові обов’язково визначають резус-належність крові донора до рецепієнта та переливають лише однгрупну кров. Принцип визначення резус-належності крові такий самий, як і групової належності за системою АВ0. Але використовують імунні анти-резус сироватки (містять імунні антитіла до резус-фактора). Якщо сироватка під час змішування з дослідною кров’ю зумовлює реакцію аглютинації еритроцитів, значить вони (еритроцити) містять резус-фактор (кров резус-позитивна). Якщо сироватка не зумовлює реакцію аглютинації. Отже, в оболонці еритроцитів немає резус-фактора й кров резус-негативна. Дозволяється переливання лише одногрупної крові за системою резус. При вагітності небезпека резус-конфлікта є, якщо резус-негативна породілля та резус-позитивний плід. В цих умовах організм матері виробляє імунні антитіла до резус-фактора еритроцитів плода. Як правило, перша вагітність закінчується успішно. Причина цього: плацента при нормальному протіканні вагітності не пропускає еритоцити. Тому імунізація матері під час вагітності неможлива. Плацентарний бар’єр порушується еритроцити плода попадають в організм матері імунізація матері вироблення антитіл до резус-фактора, які будуть перебувати в крові до кінця життя матері. Під час другої вагітності антитіла до резус-фактора будуть з організму матері попадати в організм плода (ці антитіла відносяться до імуноглобулінів класу G та легко проходять через плаценту). Попавши в організм плоду, антитіла, зумовлюють аглютинацію та гемоліз його еритроцитів. При других пологах резус-позитивна кров плода знову попадає в організм матері імунізація підсилюється погіршується прогноз наступної вагітності. Таким чином, кожна наступна вагітність резус-негативної жінки резус-позитивним плодом погіршує прогноз наступної вагітності.
76. ПД типичных кардиомиоцитов желудочков, механизмы происхождения, физиологическая роль. Изобразите схему соотношения во времени ПД и одиночного сокращения міокарда. Природа автоматії полягає в наявності в А-КМЦ специфічних потенціал-чутливих каналів. Ці канали змінюють свій стан, коли в ході реполяризації мембрани КМЦ (кінець попереднього ПД) мембранний потенціал досягає 60 mV. При цьому в мембрані А-КМЦ: - відкриваються повільні кальцієві канали – йони кальцію за градієнтом концентрації починають повільно входити в клітини; - відкривається повільні натрієві канали – йони натрію за градієнтом концентрації починають повільно входити в клітини; - закриваються калієві канали – зменшується вихід калію з клітини за градієнтом концентрації. Така зміна стану каналів мембран А-КМЦ веде до повільного зменшення мембранного потенціалу (деполяризація мембрани). Ця деполяризація виникає без дії зовнішнього подразника (автоматично), і коли вона досягає критичного рівня (– 45 mV), виникає пік ПД. Ця частина змін в часі мембранного потенціалу клітини, що володіє автоматією, є специфічною для неї і носить назву фази повільної діастолічної деполяризації, або спонтанної деполяризації.
Частота, з якою центр автоматії генерує ПД, залежить від двох факторів: 1) величина порогового потенціалу; чим вона більша, тим частота менша; в звичайних умовах під впливом механізмів регуляції частіше змінюється рівень мембранного потенціалу спокою Ù зміна порогового потенціалу Ù зміна частоти генерації імпульсів збудження водієм ритму Ù зміна частоти серцевих скорочень; 2) швидкість повільної діастолічної деполяризації (ПДД); механізми регуляції змінюють проникність відповідних каналів Ù зміна швидкості ПДД Ù зміна частоти генерації ПД водієм ритма серця Ù зміна ЧСС. Центри автоматії другого та наступних порядків генерують імпульси збудження рідше, ніж водій ритма (пазухово-передсердний вузол), перш за все тому, що у них менша швидкість ПДД. Дуже рідко (в умовах патології) здатність до автоматії проявляється в Т-КМЦ (з яких побудований робочий міокард шлуночків та передсердь). Це відбувається при різкому зменшенні рівня мембранного потенціалу спокою цих клітин (до –60 mV, як в А-КМЦ; в звичайних умовах рівень їх потенціалу спокою дорівнює –90 mV). Такі центри автоматії носять назву ектопічних.
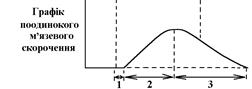
77.Изменения возбудимости во время развития ПД типичных кардиомиоцитов, их значение. Значення великої тривалості ПД Т-КМЦ стає зрозумілим, якщо співставити його в часі з графіком зміни збудливості Т-КМЦ при збудженні з графіком поодинокого скорочення міокарда:
ПД Т-КМЦ тривалий через наявність фази плато.
Довготривалий ПД є причиною тривалої абсолютної рефрактерної фази (АР) – час протягом якого Т-КМЦ повністю незбудливі.
АР відповідає розвитку латентного періоду поодинокого м’язевого скорочення, періоду укорочення та значної частини періоду розслаблення.
1. Латентний період. 2. Період укорочення. 3. Період розслаблення. Завдяки такому співвідношенню у часі фаз збудливості та періодів поодинокого скорочення міокарда досягається: - неможливість виникнення в міокарді тетанічних скорочень; наступний цикл збудження (і скорочення) стає можливим тільки в фазі відносної рефрактерності, коли міокард закінчив своє скорочення і в значній мірі розслабився. Це дуже важливо, так як для виконання насосної функції серцем необхідно, щоб воно наповнилось кров’ю під час розслаблення. Тетанічне скорочення унеможливлювало б нагнітальну функцію серця; - неможливість патологічної рециркуляції збудження по структурах серця (тривала фаза абсолютної рефрактерності не дає можливості збудженню повернутись туди, де воно було деякий час тому назад).
78.Современное представление о природе и градиенте автоматии сердца. Проводящая система сердца. Опыт Станниуса. Нарисовать ПД пейсмекерных клеток.
волокна Пуркіньє робочий міокард шлуночків. Швидкість проведення збудження по структурах серця різна. Вона складає: - робочий міокард передсердь та шлуночків – біля 1 м/с; - пучок Гіса, його ніжки, волокна Пуркіньє – 2-5 м/с. Тобто, швидкість велика і це має велике значення, так як забезпечує синхронність скорочень міокарду передсердь; міокарду шлуночків (для досягнення останнього результату існує провідна ситема шлуночків серця – пучок Гіса, його ніжки, волокна Пуркіньє; наявність спеціальної провідної системи шлуночків зумовлено його великою масою). Чинниками, що впливають на швидкість проведення збудження по м’язовим волокнам є: діаметр волокон, амплітуда ПД, величина порогу деполяризації, швидкість розвитку піку ПД, наявність нексусів між міокардіоцитами – вони мають низький опір, що сприяє швидкій передачі ПД з одного КМЦ на другий і збільшенню швидкості проведення збудження. Причинами великої швидкості проведення збудження по провідній системі серця є: - великий діаметр волокон; - наявність нексусів; - достатня амплітуда ПД (близько 100 мВ). Дещо менший діаметр Т-КМЦ та гірше розвинені нексуси є причиною меншої швидкості проведення збудження по ним. В ділянці передсердно-шлуночкового вузла має місце затримка проведення збудження, котра виникає внаслідок значного зменшення швидкості проведення (2-5 м/с). Наявність атріовентрикулярної затримки забезпечує послідовне скорочення передсердь та шлуночків (спочатку передсердя, а через 0,1 с – шлуночки). Причини малої швидкості проведення збудження по волокнам передсердно-шлуночкового вузла є: - малий діаметр волокон; - відсутність нексусів; - невелика амплітуда ПД (60-70 мВ); - мала швидкість розвитку ПД (в цих клітинах розвиток ПД має не натрієву, а кальцієву природу, тому розвивається повільно).
1-ю лигатуру накладывают между предсердиями и венозным синусом для изоляции последнего. Венозный синус продолжает сокращаться с прежней частотой, а предсердия и желудочек останавливаются. Водитель ритма сердца лягушки находится в венозном синусе. 2-ю лигатуру накладывают Между предсердиями и желудочком сердца для раздражения области атриовентрикулярного соединения. Желудочек возобновляет сокращения, но с меньшей частотой, чем венозный синус. В области атриовентрикулярного соединения имеется латентный (потенциальный) водитель ритма, или водитель ритма 2-го порядка. 3-ю лигатуру накладывают На уровне нижней трети желудочка с целью изоляции его верхушки. Последняя перестает сокращаться. В верхушке желудочка сердца лягушки нет водителя ритма. Водитель ритма сердца лягушки находится в венозном синусе; имеется потенциальный (латентный) водитель ритма в области атриовентрикулярного соединения; верхушка желудочка сердца лягушки автоматией не обладает;существует убывающий градиент автоматии от основания сердца (области венозного синуса) к его верхушке.
79.ПД атипичных кардиомиоцитов сино-атриального узла, механизмы происхождения, физиологическая роль.
80.Электромеханическое сопряжение в миокарде. Механизм сокращения и расслабления миокарда. Спряження (зв’язок) збудження і скорочення в міокарді принципово проходить так само, як і в скелетних м’язах. Тобто, ПД викликає скорочення таким чином: ПД поширюється по мембрані Т-КМЦ, в тому числі і по мембрані Т-трубочок відкриття кальцієвих каналів саркоплазматичного ретикулума (СПР) вихід йонів кальцію із СПР підвищення концентрації йонів кальцію в міоплазмі з 10-8 до 10-5 моль/л дифузія йонів кальцію до скоротливих білків (протофібрил) взаємодія з регуляторними білками (з тропоніном) зміна третинної структури тропоніну та тропоміозину відкриття активних центрів актину взаємодія активних головок міозину з активними центрами актину скорочення міокарду. Необхідно підкреслити, що сила серцевих скорочень (ССС) залежить від кількості актоміозинових містків, які утворюються при скороченні. Особливостями процесу спряження збудження та скорочення в міокарді є: - необхідність для виходу йонів кальцію із СПР (кальцієвого залпу) входу йонів кальцію із міжклітинної рідини. Цей вхід проходить під час фази плато ПД; - наявність кількісного взаємозв’язку між входом кальцію в клітину під час фази плато ПД і його виходу із СПР, а отже, і ССС (регуляторні механізми, наприклад, можуть підвищувати кількість повільних кальцієвих каналів, через які проходить вхід йонів кальцію під час фази плато ПД підвищення входу кальцію під час фази плато ПД посилення виходу йонів Сa+ із СПР підвищення кількості відкритих активних центрів актину підвищення кількості акто-міозинових містків посилення ССС). Стан кальцієвих каналів можуть змінювати лікарі, призначаючи хворим їх блокатори (варапаміл) зменшення входу йонів кальцію в Т-КМЦ при їх збудженні зменшення ССС. Механізми розслаблення міокарду полягає у видаленні із міоплазми йонів кальцію, які надійшли туди під час “кальцієвого залпу”. Цей результат досягається завдяки: - активації кальцієвих насосів повздовжніх трубочок СПР (із затратами енергії АТФ); - активації кальцієвих насосів зовнішньої мембрани Т-КМЦ (із затратами енергії АТФ); - роботі натрій-кальцієвого йонообмінного механізму; цей механізм забезпечує транспорт в протилежному напрямку через зовнішню клітинну мембрану йонів Na+ (в клітину) і йонів Сa+ (з клітини). Йони Na+ входять в клітину за градієнтом концентрації, який створюється натрій-калієвим насосом (працює з затратами енергії АТФ). Спряжений з входом йонів Na+ вихід йонів Сa+ знижує його концентрацію в клітині та сприяє розслабленню міокарда.
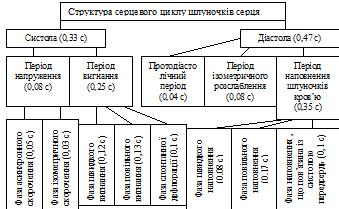
81.Сердечный цикл, его фазы, их физиологическая роль. Серце в системі кровообігу виконує функцію насоса. Його будова повністю пристосована для виконання функцій насоса:
Таким чином, насосну функцію виконують, перш за все, шлуночки серця. Головна функція передсердь полягає в акумулюванні (накопиченні) крові при закритих передсердно-шлуночкових клапанах (кровообіг в судинах безупинний!). Серце як насос працює циклічно – мають місце ритмічне чергування систоли (скорочення) та діастоли (розслаблення) відділів серця. В стані спокою ЧСС = 75 в хвилину, тривалість серцевого циклу (СЦ) складає 0,8 с. Чергування систоли та діастоли різних відділів серця можна представити у вигляді схеми (одна клітинка = 0,1 с):
Основна функція передсердь – резервуарна, тому їх серцевий цикл простий та складається лише із систоли та діастоли. Шлуночки виконують насосну функцію та мають складну структуру СЦ.
Перед детальною характеристикою окремих фаз та періодів СЦ варто підкреслити, що причиною руху крові через порожнини серця, із порожнин в судини і т.д., причиною зміни положення клапанів серця є градієнт тиску, який виникає внаслідок скорочення та розслаблення відділів серця. Тому події, що відбуваються в серці під час СЦ ми будемо розглядати в такій послідовності: скорочення (розслаблення) серця Ù зміна тиску в його порожнинах Ù виникнення градієнтів тисків, які зумовлюють: а) зміну положення клапанів; б) рух крові. Характеристика періодів і фаз СЦ: NB Ù на прикладі ЛІВОГО СЕРЦЯ!!! Початку нового СЦ передує загальна пауза. В її кінці тиск в шлуночку приблизно рівний 5 мм рт. ст., в передсерді він трішки вищий, а в венах тиск вищий, ніж в передсерді. При такому розподілі тиску мітральний клапан – відкритий; кров дуже повільно тече з передсердя в шлуночок, а із вен – в передсердя. Тиск в аорті вищий від діастолічного, тобто набагато вищий, ніж у шлуночку. Саме цей градієнт тиску тримає закритими півмісяцеві клапани. СЦ починається з систоли передсердя. Її тривалість складає близько 0,1 с. Починається скорочення передсердя з м’язевих пучків, які охоплюють гирла вен; це попереджує рух крові по градієнту тиску із передсердя в вени, так як клапани тут відсутні. Тиск в передсерді в результаті його скорочення підвищується до 8 мм рт. ст. і внаслідок цього в шлуночок надходить остання порція крові, яка складає від 8% до 30% від всього об’єму крові, що надходить в шлуночок при його діастолі. Вслід за систолою передсердя починається систола шлуночка, яка в загальному триває 0,33 с. Систола шлуночка складається з 2-ох періодів: 1. Період напруження (0,08 с): а) фаза асинхронного (неодночасного) скорочення (0,05 с). Дана фаза приблизно відповідає тому періоду часу, протягом якого хвиля збудження поширюється по міокарду шлуночка: одні КМЦ при цьому скорочуються, інші (ще не збуджені) – розтягуються. Тому напруження міокарду шлуночка і тиск в ньому не змінюється Ù не відбувається рух крові через порожнини серця; не змінюється положення клапанів. б) фаза ізометричного скорочення (0,03 с). ця фаза починається, коли в процес скорочення залучається більшість КМЦ шлуночка Ù підвищення тиску в його порожнині. Коли тиск стає трішки вищим, ніж в передсерді, закриваються мітральний клапан (фактично з цього і починається фаза). Шлуночок скорочуються при закритих клапанах. В стані спокою в шлуночку знаходиться близько 150 мл крові. Кров є рідиною, яка не піддається стисканню, тому скорочення при закритих клапанах не може супроводжуватись скороченням КМЦ – відбувається ізометричне скорочення – довжина КМЦ постійна, але підвищується напруження міокарду Ù ріст тиску в лівому шлуночку до рівня, трішки вищого ніж діастолічний. Тобто, ізометричне скорочення зумовлює дуже значне підвищення тиску (від 8 до 70-80 мм рт. ст.) за дуже короткий відрізок часу. 2. Період вигнання (0,25 с): а) фаза швидкого вигнання (0,12 с) починається з відкриття півмісяцевих клапанів, яке відбувається, як тільки тиск в шлуночку стане трішки вищим, ніж в аорті. Шлуночок скорочуються і виганяє кров в судину. Під час даної фази спостерігається підвищення тиску в судинах (виганяється великий об’єм крові, більший, ніж відтікає на периферію Ù підвищення тиску) – до 130 – 140 мм рт. ст. в аорті. б) фаза повільного вигнання (0,13 с), під час цієї фази вигнання продовжується, але шлуночок виганяє менший об’єм крові Ù відтік крові із аорти більший від її притоку Ù пониження тиску до 100 мм рт. ст. Під час періоду вигнання шлуночки викидають близько 50% крові. Діастола шлуночка (0,47 с) включає в себе: 1. Протодіастолічний період (0,04 с). Цей інтервал часу охоплює період від розслаблення шлуночка до закриття півмісяцевих клапанів. В результаті розслаблення шлуночка тиск в ньому починає знижуватись і стає дещо нижчим, ніж в аорті Ù кров за градієнтом тиску починає рухатись не тільки в периферичні судини, а й назад у шлуночок. Зворотній тік крові закриває півмісяцеві клапани. 2. Період ізометричного розслаблення шлуночка (0,08 с) – період розслаблення шлуночка при закритих клапанах. Під час цієї фази в шлуночку знаходиться 70 – 80 мл крові (кінцево-систолічний об’єм складає близько 50% від кінцево-діастолічного). КМЦ розслабляються без зміни довжини (ізометрично); але при цьому зменшується напруження міокарду і тиск в порожнині шлуночка (від 100 – 110 мм рт. ст. до 5 – 6 мм рт. ст., тобто стає трішки нижчим, ніж в передсерді). В результаті цього відкривається мітральний клапан і починається наступний період СЦ. 3. Період наповнення шлуночків серця кров’ю: а) фаза швидкого наповнення (0,08 с) – шлуночок продовжує розслаблюватись, тиск в ньому продовжує знижуватись і в його порожнину надходить великий об’єм крові (близько 2/3 від загального об’єму, що надходить під час діастоли) за короткий інтервал часу. Тому ця фаза дуже важлива для нормальної насосної функції серця. б) фаза повільного наповнення (0,17 с). Під час цієї фази продовжується повільний рух крові з вен в передсердя, а звідти – в шлуночок. в) фаза наповнення, що пов’язана з систолою передсердь (0,1 с). В шлуночок надходить остання порція крові – 8% в стані спокою і до 30% при навантаженні (від загального об’єму, що надходить під час діастоли). Процеси, що проходять в правому серці під час СЦ принципово не відрізняються від тих, що відбуваються в лівому серці. Але судини (артеріальні) легень відносяться до судин низького тиску. Діастолічний тиск в легеневому стовбурі складає 15 – 18 мм рт. ст., систолічний – 25 – 30 мм рт.ст. Цим пояснюються відмінності гемодинаміки правого серця від лівого. Значення для гемодинаміки: Систоли: серце (особливо шлуночки) розвиває напруження, що необхідне для вигнання і здійснює власне вигнання (тобто, виконує власне насосну функцію). Діастоли: здійснюється наповнення порожнин серця кров’ю, що необхідне для подальшого його вигнання. Серце відпочиває, проходить відновлення ресурсів, енергетичних та пластичних, затрачених під час систоли. При підвищенні ЧСС, СЦ скорочується та змінює свою структуру. Діастола скорочується більше, ніж систола; в діастолі найбільше скорочується фаза повільного наповнення шлуночків кров’ю (вона має найменше значення для гемодинаміки).
82.Функция клапанов сердца. Тоны сердца, механизмы их происхождения, характеристика. ФКГ схематическое изображение и анализ. Клапани розташовані при вході та при виході обох шлуночків серця. Мітральний та трьохстулковий клапани перешкоджають зворотньому закиду крові (регургітації) крові в передсердя під час систоли шлуночків. Аортальний та легеневий клапани перешкоджають повернення крові з крупних судин в шлуночки під час діастоли. Отже, клапани забезпечують односторонній напрям руху крові. Тони серця – звукові прояви серцевої діяльності. Їх можна вивчати аускультативно та реєструвати графічно – цей метод називається фонокардіографією (ФКГ), а зареєстрована крива – фонокардіограмою. Виділяють 4 тони, з них 2 – (перший та другий) основні, решта додаткові. Основні тони можна почути вухом, додаткові реєструються лише графічно. Дата добавления: 2015-12-15 | Просмотры: 1023 | Нарушение авторских прав |






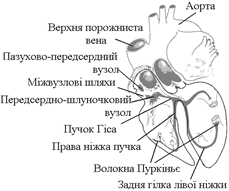 В звичайних умовах послідовність руху збудження по структурах серця така: пазухово-передсердний вузол робочий міокард передсердь передсердно-шлуночковий вузол пучок Гіса ніжки пучка Гіса
В звичайних умовах послідовність руху збудження по структурах серця така: пазухово-передсердний вузол робочий міокард передсердь передсердно-шлуночковий вузол пучок Гіса ніжки пучка Гіса 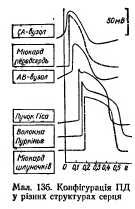 Опыт Станиусса
Опыт Станиусса
 Загальна пауза – час протягом якого співпадає діастола передсердь та шлуночків.
Загальна пауза – час протягом якого співпадає діастола передсердь та шлуночків.