|
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
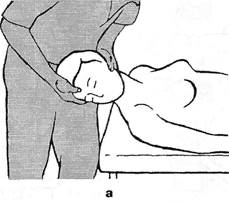
ВЕРТЕБРОНЕВРОЛОГИЧЕСКОГО 2 страницаСледует учитывать также грудной компонент возможного сколиоза, гиперкифоза, лордоза (спина круглая, плоская, сутулая). Показатели объема движений в шейном отделе в норме представлены по материалам Я.Ю.Попелянского (1966), А.Я.Попелянского (1984), M.M.Paniaby et al. (1984): сгибание возможно до соприкосновения подбородка с грудиной, а всего объем движений сгибания-разгибания происходит впределах 130-160°. Наклон головы на плечо у здоровых лю- дей моложе 65 лет происходит в среднем до 35° (у спортсменов — до 45°). Поворот головы в одну сторону у лиц моложе 65 лет происходит в пределах 90°. G.Clark (1964) предлагает простой тест: 1) сближение подбородка с плечом; 2) прижатие уха к плечу — в норме это возможно. Ограничение наклонов головы возможно как за счет часто поражаемого нижнешейного, так и за счет верхнешейного отделов. В последнем случае объем движений может быть определен в условиях фиксации шеи ниже краниовер-тебральной зоны (рис. 3.4 а). Для оценки подвижности (или блокады) в затылочно-атлантовых суставах максимально наклоняют голову вниз, затем совершают ее поворот и производят дальнейшее пружинирование. При исследовании суставов С[_ц, наоборот, вначале совершают пассивный поворот, а потом наклон головы. Под затылочной костью удается пальпировать поперечные отростки атланта (рис. 3.4) и судить о болезненности и подвижности позвонка (рис. 3.5). Тот же отросток можно пальпировать между сосцевидным отростком и нижней челюстью при повороте головы в противоположную сторону. Далее, последовательно регулируя исходное положение наклона головы и фиксацию остистых отростков, изучают состояние остальных ПДС. О степени подвижности каждого ПДС можно судить по дыхательному эффекту F.Gaymansia (1980). При этом заты-лочно-атлантовый нулевой сегмент считают четным, сегмент Cm — нечетным, сегмент Сц-ni — четным и т.д. до поясничного уровня. Одной рукой пассивно наклоняют голову больного и оказывают на нее постоянное легкое давление, как это показано на рис. 3.4 а. Кистью другой руки (ее пястно-фаланговой областью II пальца) слегка давят на нижний позвонок исследуемого ПДС. При этом на уровне каждого четного ПДС в момент выдоха мускулатура ПДС расслабляется, и пальцы врача определяют совершающийся дополнительный наклон головы. На уровне же каждого нечетного ПДС такой же дополнительный наклон происходит на вдохе. Если ПДС заблокирован, этот эффект выпадает. Следует также выяснить, является ли положительным феномен «наклонного вращения»: появления боли в шейных позвонках, если наклоненную голову больного вращать в обе стороны. По мнению E.Fenz (1941), этот феномен ука- Глава III. Методики вертеброневрологтеского обследования
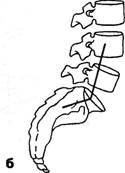
Рис. 3.5. Исследование подвижности атланто-затылочного сочленения: а — в положении максимальной ротации с замыканием нижележащих ПДС; б — с фиксацией атланта. зывает на наличие трущихся спондилотических разрастаний смежных позвонков. Большее распространение получил тест компрессии корешка в межпозвонковом отверстии или феномен межпозвонкового отверстия (Spurting R., Scoville W., 1944). При нагрузке на голову, наклоненную на плечо или наклоненную и повернутую в больную сторону, возникают парестезии или боли, отдающие в зону иннервации корешка, подвергающегося компрессии в межпозвонковом отверстии. Однако нередко зона отдачи не соответствует зоне иннервации корешка. Симптом межпозвонкового отверстия отмечен нами у 2/3 больных шейным остеохондрозом. Часто при этом боль отдает в зону какого-либо мышечного узелка. Сгибание в грудном отделе осуществляется преимущественно за счет нижних сегментов. Разгибание из среднего положения почти невозможно. Объем сгибания в грудном отделе можно определить с помощью курвиметра или по следующей методике: на коже отмечают расстояние в 30 см от остистого отростка Tj вниз (дистанция Отто). При максимальном наклоне вперед это расстояние в норме должно увеличиваться не менее, чем на 2-3,5 см. Дистанция Stibor — это суммарная подвижность поясничного и грудного отделов. Расстояние от линии, соединяющей задние верхние ости подвздошной кости, до остистого отростка Cvi в норме при максимальном наклоне вперед должно увеличиться не менее чем на 6 см. Для определения разгибания в грудном и поясничном отделах больному в положении на животе предлагают прижать руки к туловищу и поднять голову и надплечья. Врач фиксирует бедра обследуемого, прижимая их обеими руками к столу. При такой активной гиперэкстензии выявляются и болевые зоны ней-роостеофиброза в местах прикрепления широчайшей мышцы спины. Боковые движения определяют также и в градусах. Нормальный позвоночник от крестца до основания черепа при боковом наклоне образует плавную боковую дугу приблизительно в 60°, считая от вертикального положения. Обычно объем боковых движений в обе стороны одинаков. Ротацию туловища определяют в момент поворота его в одну и другую стороны при фиксированном тазе. Туловище может поворачиваться на 90° в каждую сторону. Когда исключают движение шейного отдела, становится возможной ротация в нижнегрудном и поясничном отделах на 30° в ту и другую стороны. В.П.Веселовский и А.П.Ладыгин (1981), подчеркивая богатство степеней свободы позвоночника, указывают, что деформации его происходят обычно не в одной лишь плоскости — он как бы закручивается в спираль. С помощью мануальных приемов объем возможного разгибания в грудном отделе и отдельно в различных его сегментах определяется следующим образом (рис. 3.6). Больному предлагают сесть верхом на стул или скамейку, обхватить заднюю поверхность шеи сплетенными пальцами своих рук и свести вместе локти, расслабиться. Врач, встав сбоку от больного и обхватив одной рукой противоположное его плечо, интенсивно разгибает этой своей рукой его туловище. Чем больше предварительное сгибание туловища, тем ниже зона разгибания. С помощью ладони другой руки, прижатой к позвоночнику (эта ладонь — не зона опоры для разгибания), регулируется лишь степень наклона туловища больного. По мере отведения туловища назад зона разгибания грудного отдела оказывается все краниальнее. Данная методика позволяет определить не только общий объем разгибания в грудном отделе позвоночника, но и заблокированный, неподвижный ПДС. На уровне блока подушечка указательного пальца врача, расположенная между остистыми отростками на данном уровне позвоночника, не ощущает сближения остистых отростков при пружинящих движениях разгибания указанного ПДС. Таков же принцип по-сегментарного исследования и общего сгибания (антефлек-сии) грудного отдела (рис. 3.6 в). Только при этом рука врача давит на локоть больного не снизу вверх, а сверху вниз. Уровень же максимального сгибания оказывается в данном случае тем краниальнее, чем больше туловище было предварительно наклонено вперед: максимальное сгибание в нижнегрудном отделе в позе сильного наклона туловища уже совершилось самим больным, и фиксированному воздействию со стороны врача может подвергнуться лишь верхнегрудной отдел. Для определения посегментарного бокового наклона ПДС (латерофлексии) или выключения (блокирования) этого движения врач фиксирует шею, с одной стороны обхватывая ее ребрами указательного и большого пальцев своей ладони, прижатых к надплечью. Подушечка боль- Ортопедическая неврология. Синдромология
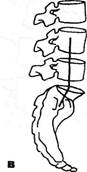
Рис. 3.6. Определение посегментарной подвижности грудного отдела позвоночника: а — при наклонах в стороны; б — при поворотах; в — в сочленениях с ребрами; г — при сгибании; д — при разгибании. шого пальца другой руки, положенной подобным образом на другое предплечье больного, максимально отдавливает грудные остистые отростки по горизонтали в противоположную сторону. Затем, добившись напряженной фиксации остистого отростка, его толчкообразно пытаются сместить дальше по горизонтали. Это не удается в фиксированном сегменте. Рекомендуют и другой прием пассивного наклона туловища: больному поднимают согнутую в локте руку, пальцами которой он касается противоположной щеки. Врач, смещая этот локоть во фронтальной плоскости, осуществляет наклон туловища. Этот прием удобен и для ощупывания ребер на выпуклой стороне изгиба туловища. Для исследования общего объема ротации в ПДС больной скрещивает пальцы рук за шеей, как и для исследования анте- и ретрофлексии. Врач, встав сбоку, подводит свою кисть под противоположное предплечье больного, обхватывает ладонью соответствующее надплечье и совершает вращательные движения туловища больного по и против часовой стрелки. Для посегментарного исследования чуть усиливают кифотическую позу грудного отдела, т.е. удаляют друг от друга остистые отростки. При этом грубый флексионный блок может быть замечен и визуально — на пораженном уровне остистые отростки не расходятся. При гипермобильности сегмента остистые отростки слишком расходятся. Опытный глаз способен выделить пораженный сегмент, наблюдая дыхательную волну у больного, лежащего лицом вниз. При совершении ротационных движений пораженный сегмент остается неподвижным (при блоке) или слишком аннулированным (при гипермобильности). Все это лучше определяется пальпаторно подушечками II и III пальцев врача, особенно в нижнегрудном и грудопоясничном отделах. Одновременно с исследованием функции грудного отдела позвоночника оценивается состояние и других отделов грудной клетки. Определяется ее геометрическая форма: цилиндрическая, конусообразная, бочкообразная. Одновременно регистрируются возможные дизрафические черты в области торса: деформации и неправильные изгибы (если они врожденные), вогнутая грудина («кратерообразная грудь»), асимметрия грудной клетки, мужской тип оволосения лобка у женщин (треугольником с вершиной у пупка) или по женскому типу (горизонтальная линия у мужчин), дополнительные соски, асимметричное стояние лопаток (как самостоятельный дизрафический признак или как следствие дисбаланса в тяге ее мышц, или из-за бокового Глава III. Методики вертеброневрологического обследования
наклона туловища вследствие сколиоза), крыловидность лопатки (вследствие слабости мышц, прижимающих ее к грудной клетке, в первую очередь передней зубчатой, подлопаточной). Реберно-позвоночные движения измеряются по распи-ранию грудной клетки при вдохе и выдохе как визуально, так и пальпаторно ладонями кистей, положенных на задне-наружные нижние отделы грудной клетки. Окружность последней измеряют с помощью сантиметровой ленты на уровне подмышечных впадин. Для оценки состояния грудной клетки (а не легких) в связи с изменением ее экскурсии важны, однако, не столько показатели спирографии и даже не столько упомянутый показатель окружности груди. Важно установить локализацию конкретного поражения части грудной клетки, например, блока определенного позвоночно-реберного сустава. На стороне блока ребра в данном суставе раньше, чем в других межреберных щелях, заканчивается вдох или выдох. Межреберные щели исследуются подушечками II-IV пальцев. Врач последовательно оценивает по направлению от позвоночника в сторону вперед межреберные расстояния, плотность и болезненность каждого участка. Вначале оценивается состояние заднебоковых отделов, пока больной лежит в положении лицом вниз с подушкой под грудной клеткой. Затем больной поворачивается на один бок для оценки передних и переднебоковых отделов, затем то же проделывается на другом боку. Чтобы прощупать и оценить подвижность определенного ребра в верхнегрудной зоне, что особенно важно на уровне болезненности, следует осуществлять абдукцию лопатки путем движения локтя больного в противоположную сторону. Характер блокады позвоночно-реберных связей устанавливается в зависимости от того, как ведет себя прощупываемое ребро, выступает ли оно больше или недостаточно расправляется в фазе вдоха. Лопатка не является препятствием для определения часто встречающегося блока I-IV ребер. Чтобы прощупать первое заблокированное грудино-реберное сочленение, врач одной рукой вращает голову больного, удаляя его подбородок от прощупываемого сустава, и наклоняет голову вперед. Радиальным краем указательного пальца другой руки он нажимает выше ключицы и параллельно ей на сустав у рукоятки грудины и совершает пружинящее движение пассивного наклона головы больного вперед. На пораженной стороне сустав неподатлив. Определив ряд особенностей формы и подвижности позвоночника, следует иметь в виду ограниченность каждого из критериев, взятых в отдельности. Так, J.Tarsy (1953) перечисляет их возможную зависимость от смещенной проекции головы и шеи, нарушенных отношений ключиц, лопаток с плечевыми костями, наклона таза, поворота безымянной кости и соответствующего укорочения противоположной ноги, выпяченной грудной стенки, расположения различных частей скелета по отношению к линии центра тяжести. Напомним также (глава 2) о зависимости объема движений в позвоночнике от возраста. Весьма показательна информация о гипо- или гипермобильности каждого отдельного сегмента по данным скио-скопии (см. рис. 3.11.). Признаки генерализованной гипермобильности в экс-травертебральных суставах имеются в руководствах по ортопедии. Для практической работы достаточен следующий набор тестов нормы. 1. Пальцы рук не должны разгибаться активно за пределы прямой линии, а пассивное пружинение — не более 3-5°. 2. Отведение большого пальца по направлению к лучу — не более чем на 90°. 3. Экстензия в лучезапястном суставе — не более 80-85°. 4. Экстензия в локтевых суставах не должна выходить за пределы прямой линии руки. Отведение руки в сторону — не выше горизонтали. 5. При заведении руки назад тылом кисти к спине пальцы не должны быть выше угла лопатки. Суммарный объем движений в плечевых суставах (диагональная встреча пальцев обеих рук за спиной) не должен совершаться более, чем до соприкосновения кончиков встречных пальцев. 6. Экстензия в тазобедренных суставах — не более 5-8°, а отведение ноги должно быть ниже горизонтали. 7. Не должно быть параразгибания в коленных суставах (за прямую линию) и в голеностопных — не менее 80-70°. Учитывать возможные отклонения при целенаправленных тренировках. Пытаться определить мышечный (гипотонический) и фиброзный («пассивный») компонент гипермобильности. 3.2.2. Признаки и симптомы мышечного напряжения (произвольного, синкинетического и пассивного растяжения1) На поясничном уровне по бокам от линии остистых отростков, особенно у худых мускулистых субъектов, можно рассмотреть узкий тяж шириной 1,5-2 см, а ниже III поясничного позвонка — до 5 см, соответствующий многораздельной мышце (рис. 3.7). Латерально располагается более широкий тяж выпрямителя спины, а еще латеральнее — область глубоко расположенной квадратной мышцы поясницы. Многораздельная мышца и выпрямитель спины (визуально определяемые «паравертебральные» мышцы) при наличии выраженного лордоза контурируются плохо; для позы поясничного разгибания в положении стоя нет надобности в их сокращении2: разгибательная поза осуществляется за счет гравитационных сил. Эти позные мышцы напрягаются и становятся хорошо контролируемыми при наклоне вперед, когда они удерживают тело от падения. Однако мышечное напряжение сохраняется в норме лишь в пределах наклона на 10-15°, после чего паравертебральные мышцы выключаются. Это было установлено электромиографичес-ки (Floyd F., Silver Р., 1955). Наши наблюдения (1966, 1969) 1 В английской литературе субъективные проявления обозначают как симптом, объективные — как признак. Симптом Лассега оцени 2 При ходьбе минимум энергозатрат также обеспечивается перемещением центра массы тела, что сопровождается накоплением энер Ортопедическая неврология. Синдромология
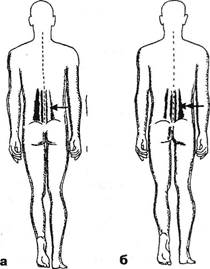
Рис. 3.7. Изменения контуров и напряжения многораздельной мышцы при определении «признака гомолатерального напряжения многораздельной мышцы»: а — стояние на здоровой ноге; го-молатеральная мышца расслаблена (стрелка), напрягается контра-латеральная мышца; б — стояние на больной ноге, напрягается не только контра-, но и гомолатеральные многораздельные мышцы (двойная стрелка) — признак положительный. показали, что выключение паравертебральных мышц, особенно многораздельной, обычно определяется визуально. Напряженный, хорошо контурирующийся тяж по достижении определенной степени наклона внезапно исчезает, рельеф этой мышцы сливается с ровным рельефом всей поясничной области. При разгибании же не столь четко определяется момент расслабления мышцы. Расслабляясь, при условии сближения точек прикрепления, она сохраняет контуры, зачастую даже больше выбухая, чем при напряжении. Даже визуально при этом угадывается не напряженная, а те-стоватая по консистенции ткань. Все сказанное подтверждается особенно при прощупывании этих мышц, расположенных под тораколюмбальной фасцией. Это было подтверждено ЭМГ нами (см. 4.1.1.2.), а в 1977 г. относительно задних мышц шеи — в ЭМГ-исследованиях R.Keady. Врач садится сбоку от пациента, ладонью одной руки плотно фиксирует брюшную стенку больного, а другой ощупывающими движениями оценивает плотность длинных мышц в верхне- и нижнепоясничных отделах. Затем подушечками пальцев следует плотно пройти по горизонтали, соскальзывая с мышцы, как со струны. У подавляющего большинства больных при этом на одной стороне поясничной области мышцы обнаруживают каменистую плотность, а на другой они остаются сравнительно мягкими. Желательна ориентировочная количественная оценка соответствующего дефан-са. Мы различаем три степени напряжения многораздельной мышцы: первая степень — мышца мягкая, при пальпации палец хорошо погружается в нее; вторая степень — мышца умеренной плотности, но при определенном усилии кончики пальцев можно погрузить в ее толщу; третья степень — мышца каменистой плотности, ее невозможно или почти невозможно деформировать при пальпации. Измерение степени плотности — пальпаторное определение тонуса мышцы возможно с помощью миотонометров различной конструкции: с помощью пружинного стержня оценивается усилие, требующееся для определенной деформации мышцы. В нашей клинике Г.А.Иваничевым и др. (1985) была создана новая модель, регистрирующая деформацию мышц при переменном внешнем усилии от 0 до 5 кг. Тонус выражается в форме графической зависимости на оси ординат. И эта методика не лишена недостатков, в частности, влияние на кровообращение ткани при длительном давлении на нее, что включает фактор измененной афферента-ции. Совмещенная вибрационная методика сейсмотономе-трии — метод затухающих колебаний (ВайнА.А., 1990) практически устраняет этот недостаток. При оценке состояния «паравертебральных» мышц следует учесть, что степень их напряжения зависит от позы больного, от физического развития обследуемого, оттого, как он стоит, в каком положении находятся голова и руки (Morris J. etal, 1961, 1962;СтарыО. ucoaem., 1965;Jonson В., 1970идр.). J. Stiff (1987) использовал остроумный способ оценки степени напряжения и силы «паравертебральных» мышц — измерение внутримышечного давления вводимой жидкости. В покое оно составляет в среднем 6 мм Hg, дыхательные колебания — 2-5 мм Hg. При субмаксимальных усилиях в зависимости от степени наклона туловища давление достигает 145 мм Hg. Оно выше в положении сидя, чем стоя. Подъем тяжести в 5-20 кг на вытянутых руках увеличивает давление до 265 мм Hg. Многочисленные наблюдения нашей клиники показали, что в норме стояние на одной ноге (как и нагрузка на одну руку или на протягивание ее вперед) сопровождается напряжением контралатеральных, особенно многораздельных мышц (Кадырова Л.А., 1971; Веселовский В.П., Строков Е.С., 1971). Если напряжение не появляется в обычном положении стоя (это бывает при выраженном поясничном лордозе), следует предложить больному чуть наклонить туловище вперед. При выполнении пробы испытуемый, стоя на одной ноге, не должен наклоняться в сторону, голова не должна быть наклонена вперед. На стороне опорной ноги (ипсилатерально) многораздельная мышца в норме выключается. При наличии же острого или подострого люмбоишиальгического или корешкового синдрома, если пациенту удается стоять на больной ноге, гомолатеральная многораздельная мышца не выключается — признак гомолатерального (ипсилатерального) напряжения многораздельной мышцы (ПопелянскийЯ.Ю., Веселовский В.П., Строков Е.С., 1973 — см. рис. 3.7). Механизмы этой пробы, изученные в нашей клинике и описанные в 1971-73 гг., позже были представлены в пробе «марш на месте» А.Г.Панова (1973). При сопоставлении результатов этой пробы с выраженностью симптома Ласега в положении стоя она считалась резко выраженной, если боль появлялась при подъеме ноги вверх до угла в 30°, выраженной — от 30° до 60° и слабо выраженной — выше 60°. Напряжение многораздельной мышцы на гомолатераль-ной стороне при стоянии на больной ноге было выявлено у всех больных поясничным остеохондрозом, испытывавших болевые ощущения. У больных поясничным остеохондрозом в период ремиссии это напряжение не наблюдалось, за исключением двух пациентов с негрубым вегетативно-ирритативным синдромом. Глава III. Методики вертеброневрологического обследования
Рис. 3.8. Типы таза по A.Fergiisson: а — нормальный лордоз; б — гиперлордоз (перпендикуляр впереди промонтория); в — выпрямленный лордоз (перпендикуляр позади промонтория). Гомолатеральное напряжение многораздельной мышцы при наличии болевых ощущений наблюдалось и при стоянии на так называемой здоровой ноге, но в значительно меньшем проценте наблюдений (28%). Визуальные, пальпаторные и графические приемы определения конфигурации позвоночника должны, естественно, дополняться спондилографической методикой. Она позволяет точнее оценить не только общую кривизну поясничного отдела, но и деформацию каждого позвоночного сегмента. Некоторые угловые характеристики, например, пояснич-но-крестцовый угол, сколько-нибудь точно без боковой спондилограммы вообще нельзя определить. Существует много способов рентгенологической оценки выраженности поясничного лордоза и пояснично-крестцового утла., Наиболее простой способ определения степени поясничного лордоза предложил A.Fergiisson (1941) (рис. 3.8). Перпендикуляр опускается с середины нижней замыкающей пластинки тела III поясничного позвонка. При нормальном лордозе эта линия проходит через верхне-перед-ний угол тела крестца — через мыс (первый вариант). Отклонение линии кпереди от мыса указывает на гиперлордоз (второй вариант), кзади от мыса — на его сглаженность (третий вариант). Согласно P.Albrecht (1954), можно измерить величину пояснично-крестцового угла с помощью транспортира (рис. 3.9). Эти три варианта в основном соответствуют трем типам таза по G.Gutmann (1956) и H.Erdmann (1965). Нормальный тип таза. Крестец располагается вентраль-но по отношению к остальным отделам задней стенки тазо- вого кольца: задние верхние ости выстоят кзади по отношению к крестцу. Задний край тела крестца образует с горизонталью угол в 35-45° (рис. 3.10). Пресакральный поясничный диск расположен на уровне гребней подвздошных костей. Каудальный диск площе вышележащего. Пятый позвонок имеет трапециевидную форму, будучи сзади несколько ниже, чем спереди. Аномальными являются два типа: первый — ассимилированный таз с шестью крестцовыми сегментами, увеличением пояснично-крестцового угла или II тип таза; второй — «горизонтальный таз» или «перегруженный тип» с уменьшением этого угла, или III тип таза. I тип авторы считают «шатким». Между тем, согласно И.З.Марченко и Т.И.Бобровниковой (1973), наиболее подвижной в сагиттальном направлении поясничная область оказывается в случаях низкого, а не высокого расположения каудального поясничного сегмента. У таких больных при остеохондрозе Ly-Sj подвижность в пояснице весьма выражена, по курвиметру — до 38 мм. Т.к. курвиметрия дает представление о подвижности не одного лишь пояснично-крестцового сегмента, а всего поясничного отдела, не исключено, что у них гипермобильность поясницы реализуется за счет пораженного диска. Кроме того, противоположный, «высокий» тип таза, при котором в сагиттальной плоскости подвижность обычно меньше, в плоскости фронтальной возможна и гипермобильность, «шаткость». Измерение угла наклона во фронтальной плоскости в каждом позвоночном сегменте удобно проводить на скио-граммах (Penzholz H., Wolter M., 1964; Худолей И.И., 1966), как это видно трис. 3.11.
Рис. 3.9. Типы таза по P.Albert. Ортопедическая неврология. Синдромология
Рис. 3.10. Типы таза по G.Gutmann: а — нормальный или блокированный таз; б — высокий или ассимилированный таз; в — горизонтальный или перегруженный таз; Р — вертикаль промонтория, К — черепная вертикаль.
Рис. 3.11. Скиограммы спондилограмм в прямой проекции больной К., 40 лет (грыжа IV поясничного диска). Этот диск обнаружил неполноценность (гипермобильность ПДС) при наклоне туловища влево в 9°, наклон же вправо — лишь 6°. Глава III. Методики вертеброневрологического обследования
Закономерности изменения тонического состояния вер-тебральных мышц шейного отдела те же, что и для поясничного уровня. Визуально лучше всего поддается изучению вертикальная порция трапециевидной, лестничные мышцы. Об этих закономерностях следует помнить при ощупывании капсул шейных межпозвонковых суставов. В положении больного стоя и сидя с каждой стороны мышца расслабляется при наклоне головы в соответствующую сторону назад. Исследование силы разгибателей спины практически не требуется и не всегда безвредно при поражении дисков. Методика, предложенная V.Janda (1979), сводится к следующему. Больной лежит на животе, сцепив пальцы рук за шеей. Врач давит на плечи больного, когда тот пытается оторвать туловище от кушетки. Обследование может быть дополнено результатами теп-ловизионной термометрии: определяется небольшая полоска гипертермии в проекции грыжи диска (Воронов В.Г., 1971; Люстерман Л.В., 1983; Meek J., 1983). На пораженном уровне можно выявить и повышение глубинной температуры по данным радиотермометрии (Густое А.В. исоавт., 1987). Классическим представителем симптома растяжения является симптом Ласега. Через сто лет после выхода в свет книги D.Kotugno была опубликована монография на ту же тему парижского клинициста Ch.Laseque (1864), описавшего известный симптом, который обозначается ныне его именем. Симптом Ласега — это информация больного о боли, которая ощущается в области задних и латеральных отделов бедра или в области крестца, когда врач разгибает в коленном суставе ногу пациента, согнутую изначально под прямым углом в тазобедренном суставе (первая фаза). Если также далее сгибать голень, боль обычно исчезает (вторая фаза). Поза Ласега, сохраняемая в течение нескольких минут, используется для «сенсибилизации» — уточнения зон боли, парестезии, гиперстезии, снижения ахиллова рефлекса — прием Чарнеля (Комаров В.А., 1981). С позиции вторичной профилактики следует избегать такого рода воздействий на больного. Аналогичный феномен в позе с поднятыми руками — усиление кожной гипо- или гипертермии (Шафер Ю.И., 1966). Дата добавления: 2015-12-16 | Просмотры: 751 | Нарушение авторских прав |