|
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
Как же проявляется псориаз?Проявления псориаза могут выглядеть достаточно разнообразно. В зависимости от вида высыпаний, их расположения, распространения и других особенностей дерматолог при осмотре пациента уточняет форму, стадию и степень тяжести течения псориаза. Наиболее часто встречается обычный (вульгарный) псориаз.
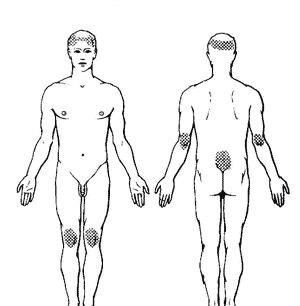
Рисунок 4. Типичная локализация высыпаний при псориазе. При этой форме пациенты предъявляют жалобы на появление высыпаний на коже волосистой части головы, локтях, коленях, кистях, стопах, реже в складках кожи. Эти зоны являются излюбленными местами для псориаза. Часто на этих участках сыпь существует длительное время, не распространяется на другие участки и не беспокоит пациента. Обычно в начале заболевания высыпания представлены папулами (узелками диаметром от 0,2 до 0,5 см), слегка возвышающимися над поверхностью нормальной кожи, с четкими границами, розово-красного цвета, чуть плотнее нормальной кожи; самое легкое поскабливание вызывает появление на них серебристо-белых чешуек. Количество высыпаний может быть различным от единичных до громадного числа папул, буквально усеивающих кожу. Затем псориатические высыпания начинают увеличиваться в своих размерах, и шелушение усиливается, серебристо-белые чешуйки, появившиеся без поскабливания самостоятельно, покрывают сплошным слоем их поверхность, за исключением узкого венчика вокруг, который довольно резко выделяется на фоне нормальной кожи своим красным цветом. Этот венчик получил название "венчик роста", по нему судят о прогрессировании псориаза, и эта стадия развития заболевания называется прогрессирующей. Важно помнить: В прогрессирующей стадии, раздражая механическим или химическим путем (мелкие травмы, расчесы, порезы, капли кислот, щелочей) видимо здоровую кожу, можно вызвать появление таких же псориатических папул на участках раздражения. Эта особенность ответа кожи на раздражение получила название изоморфной реакции или феномена Кебнера - по имени ученого, впервые установившего этот факт. Высыпания на местах травматизации обычно возникают в течение двух недель. Путем дальнейшего периферического роста и слияния между собой, такие папулы превращаются в плоские "диски" - бляшки достигая диаметра в 1-2 см и больше. В результате слияния более или менее значительного количества псориатических бляшек образуются иногда очень крупные участки сплошного поражения кожи, сантиметров 10-15 и значительно больше в диаметре. Очень часто одновременно с периферическим разрастанием, центр бляшки западает, уплощается, шелушение прекращается. Это приводит к появлению кольцевидных, гирляндообразных очагов, а также обширных очагов причудливых очертаний напоминающих географическую карту. Формирование новых папул и периферический рост высыпаний прекращается и заболевание переходит в стационарную стадию. Свидетельством остановки роста псориатического элемента является появление вокруг папулы в ряде случаев нежного бледного ободка шириной 5-8 мм, цвета нормальной кожи или несколько бледнее и более блестящей чем окружающая кожа, чуть вдавленной и складчатой, наподобие папиросной бумаги, что создает впечатление псевдоатрофии кожи. Просуществовав более или менее продолжительное время, псориатические высыпания начинают исчезать: сначала они бледнеют, чешуек становится все меньше, наступает регрессирующая стадия, при которой высыпания исчезают не оставив после себя следов. Иногда на месте рассосавшихся папул остается временная гиперпигментация (в виде коричневых пятен) или депигментация в виде белых пятен. Последние чаше остаются на спине, животе, груди и шее. Важно знать: · прогрессирующая · стационарная · регрессирующая Какие еще формы псориаза существуют? Мы говорили о наиболее часто встречающейся форме заболевания, но бывают случаи когда псориатические высыпания выглядят несколько иначе. В зависимости от расположения и вида имеющихся высыпаний, выделяют некоторые другие формы псориаза: Себорейный псориаз При этой форме высыпания располагаются преимущественно на коже волосистой части головы. Часто также поражаются соседние участки кожи, особенно лба и заушных областей ("псориатическая корона"). Высыпания могут также располагаться в носогубных складках, на коже груди. В этом случае псориатические высыпания образуют то более, то менее крупные бляшки, покрытые жирными, желтоватыми наслоениями чешуек. Поражение волосистой части головы отмечают у 80% больных псориазом. Для того, чтобы подтвердить диагноз псориатического поражения кожи головы дерматологи используют прием Картамышева А.И. Это исследование Вы можете воспроизвести самостоятельно. Для этого нужно с закрытыми глазами пропальпировать имеющиеся высыпания на коже волосистой части головы, при псориазе появляется ощущение четких границ псориатических бляшек, в отличие от другого часто встречающегося заболевания - себорейного дерматита. Часто пациенты задают вопрос: приводит ли псориаз кожи головы к выпадению волос? Мы объясняем нашим пациентам, что волосы на пораженных участках большей частью сохраняются. Даже если происходит выпадение волос, то после исчезновения высыпаний рост волос полностью восстанавливается. Экссудативный псориаз Интертригинозный псориаз (псориаз крупных складок) обычно развивается у детей и пожилых пациентов, особенно у страдающих сахарным диабетом. При этой форме шелушения практически нет, очаги поражения имеют насыщенно-красный цвет и четкие границы, часто их путают с опрелостями. Псориаз ладоней и подошв Каплевидный псориаз Поражение ногтей Дата добавления: 2016-06-06 | Просмотры: 695 | Нарушение авторских прав |