|
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
Ранения сердцаИстория диагностики и лечения ранений сердца, как ни странно, насчитывает много веков. Первые упоминания о роковых последствиях ранения сердца содержатся в 13-й книге "Илиады" (950 г. до н.э.). В I веке н.э. знаменитый Цельсий писал: "Если сердце проколото, возникает сильное кровотечение, пульс постепенно исчезает, цвет раненого становится бледным, сам он холоден. Дурно пахнущий пот распространяется по всему телу, будто оно смочено росой, конечности становятся холодными, и затем быстро наступает смерть". Производит впечатление наблюдательность Галена: "Когда перфорируется один из желудочков сердца, то гладиаторы умирают сразу же на месте от потери крови, особенно скорой при повреждении левого желудочка. Если же меч не проникает в полость сердца, а останавливается в сердечной мышце, то некоторые из раненых выживают в течение целого дня, а также, несмотря на рану, и последующую ночь, но затем они умирают от воспаления". В конце XIX в., когда уровень выживания при ранениях сердца составлял примерно 10 %, авторитет- ные хирурги (в частности, Т.Биль-рот) утверждали, что хирургическим лечением ранений сердца пытаются заниматься хирурги неопытные, без солидной репутации. С.Педжет, будучи воспитанником викторианской колониальной эпохи, в своей монографии "Хирургия груди", вышедшей в 1896 г., безапелляционно утверждал: "Что касается хирургии груди, то она сейчас в зените". И далее: "Хирургия сердца, вероятно, достигла пределов, установленных природой. Никакие новые методы, никакие новые средства не могут преодолеть природных трудностей, которые сопровождают раны сердца". Однако к этому времени уже был накоплен определенный положительный опыт ушивания ран сердца в экспериментах на животных [Филиппов Н., 1896; Block, 1892]. Впервые шов на колото-резаную рану сердца наложил Cappelen в Осло 5 сентября 1895 г., однако раненый умер через Первая удачная операция такого рода была выполнена 9 сентября 1896 г. L.Rehn, который продемонс ford J.W., Anderson R.W., 1985]. В 1897 г. русский хирург А.Г.Подрез впервые в мире успешно ушил огнестрельную рану сердца. В 1902 г. L.L.Hill первым в США успешно наложил швы на ножевую рану сердца у 13-летнего мальчика (на кухонном столе при свете двух керосиновых ламп). Однако по мере накопления опыта романтическая окраска этого раздела неотложной хирургии стала исчезать, и уже в 1926 г. К.Весk в своей классической монографии, не потерявшей значения до нашего времени, писал: "Успешное ушивание раны сердца не является особым хирургическим подвигом". В настоящее время ранения сердца составляют от 5 до 7 % всех проникающих ранений груди, в том числе огнестрельные ранения — не более 0,5-1 %. В редких случаях ранение сердца может быть получено при переломе грудины или ребра [Абакумов М.М. и др., 1986]. Ятрогенные повреждения возникают при катетеризации центральных вен, полостей сердца, а также при эндоваскулярной дилата-ции коронарных артерий [Mattox K.L. et al, 1975; Wolfson H.H. et al, 1986]. Одновременно с сердцем повреждается и перикард. При огнестрельных ранениях изолированные повреждения перикарда (касательные ранения) встречаются крайне редко и сопровождаются в таких случаях контузи-онными поражениями миокарда. При ножевых ранениях сердца и перикарда изолированные повреждения перикарда составляют 10—20 %. Сами по себе ранения перикарда не представляют опасности для жизни, однако кровотечение из пересеченных перикардиальных сосудов может привести к тампонаде сердца. Кроме того, диагноз изолированного ранения перикарда может быть установлен только после тщательного визуального контроля во время операции. Поэтому в клинической практике ранения сердца и перикарда рассматривают вместе. Как правило, ранения сердца и перикарда сопровождаются ранением других органов грудной полости, а у пострадавших с сочетанными ранениями груди и живота — с повреждением и органов брюшной полости. Это обстоятельство утяжеляет состояние пострадавших, затрудняет до-операционную диагностику ранений сердца, увеличивает объем и продолжительность операции и, следовательно, существенно влияет на показатель летальности. Кроме того, на уровень летальности влияют такие факторы, как продолжительность острой тампонады сердца, степень кро-вопотери, а также повреждение коронарных артерий и внутрисердеч-ных структур. Данные литературы по этому вопросу разноречивы: у некоторых авторов летальность при ранениях сердца не превышает 10—15 %, у других — достигает 30—40 %. По сообщению наиболее авторитетных авторов, летальность на догоспитальном этапе достигает 40 %, на госпитальном (до операции, во время операции и в послеоперационном периоде) — 20—25 %. Наиболее высокая летальность наблюдается при огнестрельных ранениях. Ранения сердца делят на проникающие в полости сердца и не проникающие. Проникающие в свою очередь бывают слепыми и сквозными. Кроме того, большое значение имеет локализация ранений по отношению к камерам сердца: различают ранения левого желудочка (45—50 %), правого желудочка (36—45 %), левого предсердия (10—20 %) и правого предсердия (6—12 %). В 4—5 % случаев встречаются множественные ранения сердца, число ран при этом может превышать 10 и более. В таких случаях резко повышается вероятность повреждения коронарных сосудов и внутрисердеч-ных структур — перегородок, клапанов, капиллярных мышц и сухожильных хорд. Повреждения такого рода встречаются в 1—2 % всех ранений сердца. Диагностика. Характерными признаками ранения сердца считают следующую триаду симптомов: • локализацию раны в проекции сердца; • признаки острой кровопотери; • признаки острой тампонады сердца. При локализации раны в эпигаст-ральной области и направлении удара снизу вверх раневой канал, проникая в брюшную полость, далее идет через сухожильный центр диаграммы в полость сердечной сорочки и достигает верхушки сердца. Несмотря на то что такие ранения наблюдались многими авторами [Ло-бачев СВ., 1985; Булынин В.И. и др., 1989; Нифантьев О.Е. и др., 1989], детально они исследованы и выделены в отдельную группу абдоминально-торакальных ранений М.М.Абакумовым (1985, 1988). Внеплевраль-ный (а иногда и внебрюшинный) ход раневого канала сопровождается чрезвычайно скудной симптоматикой, и если нет отчетливой клинической картины тампонады сердца, диагноз устанавливают только во время первичной хирургической обработки раны живота. Хирургичес- кая тактика при таком ранении имеет свои особенности, которые будут рассмотрены в разделе лечения. Локализация раны. При расположении раны кнутри от следующих границ: сверху — уровень II ребра, снизу — эпигастральная область, слева — передняя подмышечная линия и справа — парастернальная линия — всегда имеется реальная опасность ранения сердца. Острая кровопотеря. Признаки острой кровопотери, строго говоря, являются патогномоничными для любого проникающего ранения груди с повреждением крупных сосудов, а не только сердца. Поэтому правильнее говорить о "прогрессирующем нарушении гемодинамики, несмотря на отсутствие признаков внутриплеврального кровотечения" [Кутушев Ф.Х. и др., 1989]. Тампонада сердца. Острая тампонада сердца встречается в 53—70 % всех ранений сердца. Степень тампонады определяется размерами раны сердца, темпом кровотечения из сердца в полость сердечной сорочки, а также размерами раны перикарда. Небольшие ножевые раны перикарда быстро закрываются свертком крови
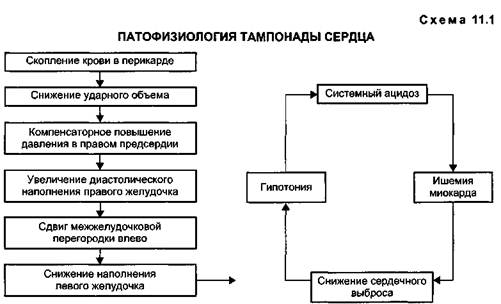
Рис. 11.1. Ранение сердца: шарообразная конфигурация тени сердца вследствие тампонады, отсутствие пульсации сердца при рентгеноскопии.
или прилегающим жиром, и быстро наступает тампонада сердца. Скопление в полости сердечной сорочки более 100—150 мл крови приводит к сдавлению сердца, снижению сократительной способности миокарда. Наполнение левого желудочка и ударный объем стремительно падают, возникает глубокая системная гипотония. Ишемия миокарда усугубляется вследствие компрессии коронарных артерий. При наличии 300— 500 мл в большинстве наблюдений наступает остановка сердца. Наступающие патофизиологические сдвиги представлены на схеме 11.1. Кровь, изливающаяся из полостей сердца через рану, быстро свертывается, и в полости сердечной сорочки хирург обнаруживает, как правило, плотные свертки крови. Следует помнить, что обширная рана перикарда препятствует возникновению тампонады, так как кровь свободно изливается в плевральную полость или наружу. Классическую клиническую картину тампонады сердца описал К. Beck (1926): глухость тонов сердца, низкое артериальное давление с малым частым пульсом (и малым пульсовым давлением), а также высокое венозное давление с набуханием шейных вен. Интересно отметить, что при ранениях сердца нередко встречается признак, описанный Н.И.Пирого-вым, — кратковременный обморок сразу после ранения и стойкое чувство страха. Если состояние больного стабильное, диагноз ранения сердца можно подтвердить при рентгенологическом исследовании. Характерными рентгенологическими признаками такого ранения являются шаровидная конфигурация тени сердца и отсутствие при рентгеноскопии видимых сокращений по контуру сердца (рис. 11.1). В 12—15 % случаев наблюдается пневмоперикард (рис. 11.2). Однако в настоящее время наиболее точным и быстрым методом не-инвазивной диагностики является метод эхокардиографии. При этом в течение 2—3 мин четко выявляются расхождение листков перикарда (более чем на 4 мм), наличие в полости сердечной сорочки жидкости и эхо-негативных образований (сгустки крови) (рис. 11.3), зон акинезии в области раны миокарда, а также снижение сократительной способности миокарда. Электрокардиография информативна в основном в случаях повреждений коронарных артерий. Кроме того, она занимает больше времени, чем эхокардиографии. Электрокардиография имеет гораздо большее значение для оценки в динамике те-
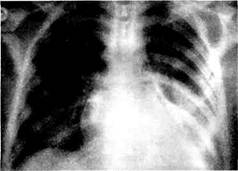
Рис. 11.3. Ультрасонограмма при ранении сердца: гемоперикард. чения послеоперационного периода (особенно при повреждении коронарных артерий), нежели для предоперационной диагностики. В последние годы некоторые хирурги для диагностики ранения сердца стали применять такой инвазив-ный метод, как торакоскопия. На самом деле показания к этому методу возникают достаточно редко, например в клинически неясных случаях при невозможности диагностировать ранение сердца при эхокардиогра-фии, когда, с одной стороны, опасно продолжать наблюдение и обследование в динамике, а с другой — опасно выполнять классическую торакото-мию (например, у больных с деком-пенсированным сахарным диабетом). В большинстве случаев целесообразность торакоскопии проблематична: при нестабильной гемодинамике необходима немедленная торакото-мия, при стабильной гемодинамике уточнить диагноз можно при помощи неинвазивных методов диагностики, в первую очередь при помощи эхокардиографии. Хирургическое лечение. Ясная клиническая картина и тяжелое состояние пострадавшего являются абсолютным показанием к немедленной операции без дополнительных методов обследования. Таких больных бригады скорой медицинской помощи доставляют непосредственно в операционную, минуя приемное отделение. Установлено, что на догоспитальном этапе у пострадавших с ранением сердца реанимационное пособие следует ограничить эндотра-хеальной интубацией, дополнив ее (если есть показания) дефибрилляцией. Расширение объема помощи на месте происшествия в ущерб быстрой транспортировке в стационар и немедленной операции приводит к резкому увеличению летальности
[Ivatura R.R., 1996]. Дежурная бригада хирургов и анестезиологов в таких случаях должна уже находиться в операционной с тем, чтобы в течение ближайших минут приступить к операции. С учетом того, что время здесь играет действительно решающую роль, служба скорой медицинской помощи по рации или по телефону предупреждает дежурную службу стационара о скором поступлении пострадавшего с возможным ранением сердца. Нередко еще во время транспортировки такого больного возникает необходимость проведения реанимационных мероприятий, которые продолжаются в процессе госпитализации и на операционном столе. Однако эти мероприятия не должны нарушать самого главного принципа оказания помощи при ранениях сердца — как можно более ранней операции, являющейся самым эффективным реанимационным пособием. Крайне тяжелое — предагональное и агональное состояние является ос- нованием для немедленного выполнения переднебоковой торакотомии в пятом межреберье в положении больного на спине. Операцию в таких случаях проводят одновременно с введением в наркоз. Катетеризация центральной вены обязательна, так как в ходе операции важен мониторинг центрального венозного давления. Операция заключается в быстром вскрытии и опорожнении полости сердечной сорочки, временном гемостазе, при необходимости — восстановлении сердечной деятельности и, наконец, наложении швов на рану сердца. Дальнейший объем операции зависит от наличия повреждений других органов. При локализации раны грудной стенки слева необходимо выполнять переднебоковую торакотомию в пятом межреберье слева, при локализации раны грудной стенки справа — правостороннюю торакотомию. Если у пострадавшего имеется множество ран грудной стенки и неясно, какое ранение привело к повреждению
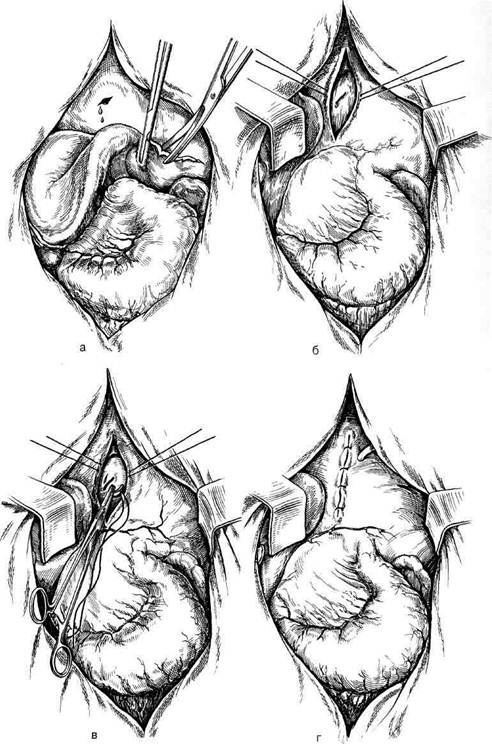
Рис. 11.4. Чрездиафрагмальный доступ и методика ушивания раны сердца при абдоминоторакальном ранении. а — мобилизация левой доли печени путем пересечения треугольной связки; б — накладывание швов-держалок и продольное рассечение сухожильного центра при разведении держалок; в — видна рана верхушки сердца; г — ушивание раны сухожильного центра; д — частичная продольная стернотомия. 35 - 4886 сердца, следует начинать с левосторонней торакотомии, так как наиболее часто встречается повреждение слева. При необходимости переходят на чрездвухплевральный доступ с пересечением грудины. В случаях абдоминально-торакальных ранений с повреждением сердца снизу вверх рану сердца удобнее ушить чрездиа-фрагмально-перикардиальным доступом без выполнения, боковой торакотомии. У таких больных по поводу проникающего ранения брюшной полости выполняют верхнесрединную лапаротомию и обнаруживают рану сухожильного центра диафрагмы. Кровь, скопившаяся в полости сердечной сумки, просвечивает сквозь сухожильный центр темным пятном, и сухожильный центр выбухает в сторону брюшной полости. Из раны диафрагмы толчкообразно поступает кровь. В такой ситуации переходить на типичную переднебоковую тора-котомию опасно, так как потеря времени чревата гибелью пострадавшего. Необходимо быстро мобилизовать левую долю печени путем пересечения треугольной связки (рис. 11.4, а). После оттеснения брюшным зеркалом вниз и вправо левой доли печени широко открывается весь сухожильный центр диафрагмы. По краям раны диафрагмы накладывают швы-держалки и сухожильный центр продольно рассекают, разводя держалки (рис. 11.4, б). Из полости сердечной сорочки опорожняют кровь, и становится хорошо видна рана верхушки сердца (правого или левого желудочка). Наложение швов на рану сердца из этого доступа не представляет трудностей (рис. 11.4, в). После остановки кровотечения полость сердечной сорочки промывают и оставляют в ней дренаж, который выводят на брюшную стенку рядом с мечевидным отростком. Рану сухожильного центра ушивают (рис. 11.4, г). При необходимости этот доступ может быть легко расширен за счет частичной продольной стернотомии (рис. 11.4, д). Что касается весьма популярного среди американских хирургов доступа — полной продольной стернотомии, то следует признать, что этот доступ является действительно идеальным для плановых вмешательств на сердце и перикарде. Однако при ранениях до начала операции хирург никогда не может быть уверен в отсутствии ранения других органов средостения и плевральной полости, диафрагмы (особенно при огнестрельных ранениях), поэтому, избрав продольную стернотомию в качестве доступа к сердцу, он ставит себя в трудное положение, так как весьма вероятно, что ему придется переходить на торакотомию. В связи со сказанным стандартная передне-боковая торакотомия является универсальным доступом у такого рода пострадавших. После вскрытия плевральной полости хорошо виден напряженный перикард с просвечивающей сквозь его стенку кровью. Дальнейшие манипуляции хирурга и его ассистентов, всей дежурной бригады, включая анестезиолога, должны быть четко согласованными. Хирург накладывает две нити-держалки на перикард, широко вскрывает его параллельно и кпереди от диафрагмального нерва (рис. 11.5, а). Ассистент с помощью держалок широко разводит рану перикарда, а хирург, ориентируясь по пульсирующей струе крови, тотчас тампонирует небольшую рану сердца II пальцем левой руки (рис. 11.5, б) или, если размеры раны превышают 1 см, I пальцем, подводя ладонь под заднюю стенку сердца (рис. 11.5, в). Ассистент одновременно освобождает полость перикарда от жидкой крови и свертков. Жидкую кровь аспи-рируют в стерильный сосуд с консервантом и подвергают реинфузии. Рейн фузия крови при ранениях сердца имеет исключительно важное значение, так как обеспечивает возврат в сосудистое русло собственной крови больного, не требует пробы на совместимость, биологической про-
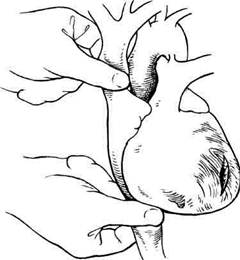
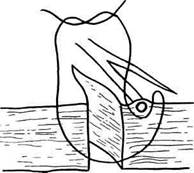
Рис. 11.5. Основные этапы ушивания раны сердца. а — вскрытие перикарда параллельно и кпереди от диафрагмального нерва; б — тампонирование раны сердца II пальцем левой руки; в — ладонь подведена под заднюю стенку сердца; г — прием Бека для временного гемостаза. бы, не несет риска вирусного заражения (гепатит, СПИД) и позволяет резко сократить трансфузию препаратов донорской крови. При возникновении технических трудностей (прорезывание швов) для временного гемостаза применяют прием Бека (рис. 11.5, г): по обе стороны от раны накладывают две де- ржалки, перекрещивание и натяжение которых приводит к остановке кровотечения. При более обширных ранах для достижения временного гемостаза можно использовать катетер Фолея. Введение катетера в камеру сердца и раздувание баллона с осторожным натяжением позволяют временно остановить кровотечение.
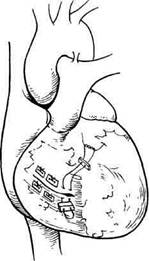
35*
Рис. 11.6. Временное пережатие полых вен при наложении швов на рваную рану левого желудочка. Наконец, как крайняя мера временного гемостаза может быть использовано пережатие полых вен (рис. 11.6), однако для этого приема необходимо расширение доступа путем поперечной стернотомии, а в некоторых случаях — чрездвухплевраль-ного доступа. Этот прием позволяет в спокойной обстановке наложить узловые или П-образные швы на рану сердца, при этом используют исключительно нерассасывающийся шовный материал, предпочтительнее на атравматической игле. Следует помнить, что тонкие нити легко прорезываются при наложении швов на дряблую стенку, особенно в области предсердий, поэтому лучше употреблять более толстые нити и подклады-вать под них заплаты, вырезанные в виде полосок из перикарда (рис. 11.7). В случае ранения ушка сердца вместо наложения швов целесообразнее просто перевязать ушко у основания, предварительно наложив на него окончатый зажим Люэра. Для того чтобы предупредить развитие инфаркта миокарда при опасной близости к ране ветвей коронар- ных артерии, следует накладывать вертикальные узловые швы с обходом коронарной артерии (рис. 11.8). Если инородные тела, попавшие в миокард, не вызывают нарушений сердечного ритма или если они множественные, мелкие и трудноудали-мые, их не трогают. Инородные тела, свободно лежащие в камерах сердца, следует удалять как можно раньше, но в отсроченном порядке под прикрытием искусственного кровообращения. Немаловажное значение для послеоперационного течения имеют тщательная санация и правильное дренирование полости сердечной сорочки. Если этого не сделать, неизбежно развивается послеоперационный перикардит, приводящий к увеличению продолжительности стационарного лечения и в ряде случаев к снижению трудоспособности пациента. Полость сердечной сорочки тщательно промывают теплым изотоническим раствором натрия хлорида, в задней стенке перикарда иссекают участок диаметром около 2—2,5 см, формируя так называемое окно, которое открывается в свободную плевральную полость, а на переднюю стенку перикарда накладывают редкие узловые швы для предупреждения вывихивания сердца и "ущемления" его в широкой ране перикарда. Операцию заканчивают дренированием плевральной полости и ушиванием торакотомной раны. Консервативное лечение. Первая в истории публикация о спонтанном выздоровлении после ранения сердца принадлежит Cabriolanus (XVII в.), который во время вскрытия повешенного разбойника обнаружил рубцы на предсердии и перикарде, совпадающие по локализации с рубцом на грудной стенке вследствие давнего ножевого ранения. Такого рода наблюдения встречаются и в настоящее время, когда точечное ранение предсердия приводит к небольшому кровотечению, которое через какое-то время останавли- вается и остается нераспознанным. В других случаях нераспознанных ранений медленное накопление крови в полости сердечной сорочки вызывает постепенное развитие сердечной недостаточности, при этом гемо-перикард с экссудативным компонентом может достигать З л и более. Исходя из опыта наблюдений длительного и неинтенсивного кровотечения в полость перикарда, американские хирурги, начиная с A.Blalock (1943), при колотых ранениях сердца пропагандируют и широко применяют так называемый метод консервативной хирургии — субксифоидную пункцию полости сердечной сорочки "с контролируемой эвакуацией крови". Одни авторы ограничиваются при этом однократной пункцией и при повторном (в течение суток) накоплении крови ставят показания к открытому методу хирургического лечения, другие являются сторонниками постоянного дренирования полости перикарда на фоне осторожной антикоагулянтной терапии. Среди российских хирургов эти подходы к лечению ранений сердца не нашли широкой поддержки по следующим соображениям. Во-первых, тактика отказа от окончательного гемостаза при диагностированном ранении сердца опасна для жизни пациента и должна применяться лишь вынужденно, при отсутствии возможности радикального лечения. Во-вторых, метод дренирования полости сердечной сорочки сам по себе небезопасен и применение его в широкой практике приведет к большому числу серьезных осложнений. В-третьих, метод недостаточно эффективен, поскольку в большинстве наблюдений в полости сердечной сорочки образуются плотные свертки крови, эвакуировать которые путем пункции или через дренаж невозможно. Оставление свернувшейся крови в полости сердечной сорочки приводит к развитию фибринозного слип-
Рис. 11.7. Ушивание дряблой стенки сердца с прокладками из полос перикарда. чивого перикардита, т.е. к инвалиди-зации пострадавшего. Предложенная J.K.Trinkle (1979) субксифоидная фенестрация перикарда (рис. 11.9) заключается в рассечении мягких тканей в области мечевидного отростка, его резекции, достижении перикарда, наложении на него держалок, вскрытии и эвакуации свертков крови открытым способом. Эта операция может быть выполнена под местной анестезией и
Рис. 11.8. Наложение вертикального шва на рану в непосредственной близости от коронарной артерии. Дата добавления: 2015-02-06 | Просмотры: 1602 | Нарушение авторских прав |