|
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
Классификация Shamblin (1973)А Отграниченные опухоли — 26 % случаев. А Опухоли, частично граничащие и окружающие сонные артерии, — 47 % случаев. А Опухоли, глубоко охватывающие сонные артерии, — 27 % случаев. Клиническая картина. Каротидные хемодектомы. Жалобы больных, как правило, немногочисленны. Часто единственной жалобой бывает только обнаруженная опухоль. Лишь некоторые больные отмечают головную боль, боль и болезненность в области опухоли, головокружение. Боль может иррадиировать в висок, зубы и надплечье. В отдельных случаях наблюдаются неврологические симптомы: осиплость голоса, кашель, затруднение глотания, обусловленные давлением на близлежащие нервы
32 - 4886
Рис. 9.6. Варианты взаимоотношения (1—4) ка-ротидных хемодектом с сонными артериями (по Атанасяну). (чаще всего на блуждающий нерв). Редко больные отмечают общую слабость, быструю утомляемость, бессонницу, что, вероятно, связано с гормональными нарушениями при гормонально-активных опухолях. Для каротидных хемодектом типична локализация на боковой поверхности шеи, ниже угла нижней челюсти, в зоне сонного треугольника, реже в зачелюстной ямке. Иногда опухоль контурирует в виде припухлости, покрытой неизмененной кожей. Опухоль обычно безболезненна, плотной или плотноэластической консистенции, с гладкой поверхностью. При пальпации почти всегда определяется пульсация на передней или наружной ее поверхности; пульсация более интенсивна, чем на противоположной стороне. Существует 2 точки зрения на причину повышенной пульсации: одни авторы считают, что хемодектомы пульсируют переда-точно вследствие тесного прилежания к сонным артериям, другие — полагают ее истинной вследствие интенсивного кровоснабжения новообразования. Аускультативно над опухолью в 5—10 % случаев выслушивается систолический шум. Характерными признаками хемодектомы являются заметная смещае-мость в горизонтальном направлении и ограниченная подвижность в вертикальном направлении. Отвести опухоль от пульсирующей артерии невозможно. Очень редко при надавливании на опухоль возникает кратковременное коллаптоидное состояние: бледность, падение АД вследствие раздражения каротидного синуса. Каротидные хемодектомы характеризуются медленным ростом. Продолжительность анамнеза у большинства больных превышает 1—2 года. При длительном существовании опухоли могут достигать значительных размеров, сдавливать и оттеснять органы шеи — гортань, глотку. Следует подчеркнуть, что одной из особенностей их роста является рост шейного компонента опухоли. Каротидные хемодектомы локализуются в основном в развилке ОСА и четко отграничены от окружающих тканей. Злокачественный вариант опухоли встречается довольно редко; метастазы располагаются, как правило, вблизи новообразования в виде инкапсулированного узла. Вагальные хемодектомы развиваются из параганглионарной (хеморе-цепторная) ткани нодозного узла блуждающего нерва, располагающегося вблизи от яремного отверстия. К нодозному ганглию интимно прилежат ВСА, внутренняя яремная вена, подъязычный и языкоглоточный нервы. Наиболее характерной жалобой больных является наличие опухолевидного образования в подчелюст- ной области. Из субъективных симптомов отмечаются также чувство инородного тела в глотке, изменение тембра голоса, иногда затруднение при глотании. Неврологическая симптоматика при вагальных хемодекто-мах более выражена, чем при каро-тидных; наиболее часто отмечается триада Горнера (птоз, миоз, эноф-тальм). Возможны также симптомы, связанные с выпадением функции блуждающего, подъязычного и язы-коглоточного нервов. В большинстве случаев вагальные хемодектомы локализуются на боковой поверхности шеи под углом нижней челюсти. Верхний полюс, как правило, не определяется, так как уходит в зачелюстную ямку (парафа-рингеальное пространство). В связи с тем что основная масса опухоли располагается в парафарингеальном пространстве, это обусловливает симптоматику, характерную для различных неврогенных новообразований этой локализации. Для вагальных хемодектом характерно выпячивание боковой стенки глотки с отклонением мягкого неба и языка вперед и медиально. Слизистая оболочка при этом остается неизмененной и смещается над опухолью. Иногда на слизистой, покрывающей глоточную часть опухоли, видны многочисленные извитые сосуды диаметром до 1 мм. При других опухолях, распространяющихся в па-рафарингеальное пространство, подобный симптом отсутствует. Пульсация сонных артерий над опухолью определяется редко. Как правило, верхний полюс опухоли доходит до основания черепа, а нижний может достигать развилки ОСА. ВСА обычно соприкасается с медиальной поверхностью опухоли и на 30—40 % своей окружности окутана опухолью. Вагальные хемодектомы, как и ка-ротидные, отличаются медленным ростом. Для них характерно более частое озлокачествление с агрессивным инфильтративным ростом по отношению к окружающим тканям,
Рис. 9.7. Атипичная хемодектома слева (опухоль располагается в надключичной области и распространяется в средостение). особенно к сонным артериям и нервам. При прогрессировании рост опухоли происходит в сторону основания черепа и височной кости. Регионарные метастазы вагальных хемодектом располагаются вблизи основной опухоли и часто составляют с ней единый конгломерат. Отдаленные метастазы локализуются в позвоночнике и легких. Хемодектомы атипичной локализации располагаются на боковой поверхности шеи вблизи сосудисто-нервного пучка, но вне его фасциаль-ного футляра (рис. 9.7). Они отличаются упорным местным рецидивированием и более частым метастазированием. Помимо общеклинического исследования больных с хемодектомами шеи, в специальный инструментальный комплекс обследования в настоящее время входят цветное дуплексное ска-
32"
Рис. 9.8. Сканограмма. В области бифуркации сонной артерии визуализируется опухолевидное образование. нирование, ультразвуковая допплеро-графия, компьютерная томография, включая спиральную, рентгеноконт-растное исследование сосудов, транскраниальная допплерография, бронхоскопия. При анализе результатов исследований обращают внимание на следующие моменты: топографию сонных артерий и их взаимоотношение с опухолью; протяженность поражения сосудов и степень их обраста- ния; расположение верхнего полюса опухоли и, что особенно важно, состояние дистальной части ВСА; характеристику (качественную и количественную) кровотока по сонным артериям. Ультразвуковое исследование. Ультразвуковое исследование в В-режи-ме дает информацию о наличии, локализации и структуре опухоли. У пациентов с каротидными и вагальными хемодектомами в области опухоли вы-
Рис. 9.9. Изображение сосудов внутри каротидной хемодектомы в режиме ЦДК. Спектрограмма артериального кровотока.
Рис. 9.10. Томограмма на уровне опухоли. Нативная фаза. Между кивательной мышцей и подъязычной костью определяется объемное образование овальной формы, мягкоткан-ной плотности (38—40 ед.) с четкими контурами. являются образования различной эхоструктуры с наличием или отсутствием капсулы, которая визуализируется в половине случаев (рис. 9.8). Для каротидных хемодектом характерно расположение их в зоне бифуркации ОСА. Хемодектомы блуждающего нерва локализуются в заче-люстной ямке. Контуры опухолевых образований в большинстве случаев четкие и ровные. У пациентов с атипичными хемодектомами образования имеют неоднородную структуру, бугристые контуры. В режиме цветного допплеровско-го картирования при каротидных и вагальных хемодектомах внутри образований, как правило (рис. 9.9), лоцируются множественные венозные и артериальные сосуды диаметром чаще всего 1—3 мм с коллатеральным типом кровотока и линейной скоростью 0,2—0,5 м/с, что свидетельствует об усиленном кровоснабжении опухоли. В половине случаев по периферии опухоли также могут определяться артериальные и венозные сосуды в виде "гиперваскуляр-ной капсулы". У пациентов с атипичными хемодектомами в большинстве случаев внутри опухолевидных образований лоцируются единичные сосуды; оби- льной васкуляризации по периферии не отмечается. Одним из преимуществ дуплексного сканирования является возможность получения объективной информации о взаимоотношении опухоли и сонных артерий, особенно о вовлечении в патологический процесс дистальной части ВСА. Компьютерная томография. Компьютерно-томографическая (КТ) картина при каротидных и вагальных хемодектомах характеризуется наличием в области развилки ОСА, на уровне подъязычной кости, кзади и меди-альнее суставного отростка нижней челюсти мягкотканных образований, обычно с четкими ровными контурами (рис. 9.10). Лишь при больших размерах опухоли возможна ее бугристость. В большинстве случаев хемодектомы имеют равномерную мяг-котканную плотность 42—46 ед., иногда отмечается небольшое снижение плотности паренхимы до 31 ед. Главным отличием вагальных хемодектом от каротидных при компьютерной томографии является распространение патологического процесса в парафарингеальное пространство. Атипичные хемодектомы (рис. 9.11) на КТ отличаются специфической локализацией: определяются ниже
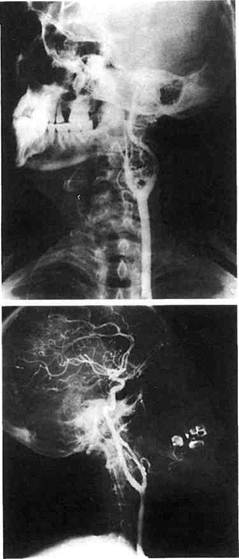
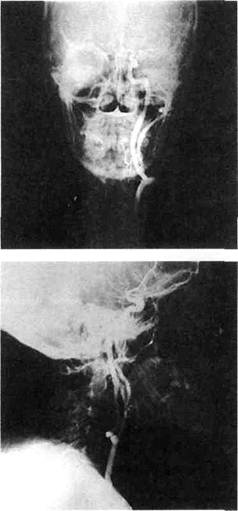
Рис. 9.11. Томограмма больной с атипичной хе-модектомой. Определяется мягкотканное образование с участками низкой плотности в центре. бифуркации ОСА, с уровня щитовидного хряща. Плотность образований соответствует мягкотканным структурам с обязательным участком низкой плотности в центре. Контуры их, как правило, бугристые, местами нечеткие. При динамическом контрастном усилении изображения у больных с каротидными и вагальными хемо-дектомами отмечается выраженное повышение плотности мягкотканно-го компонента образования уже к концу артериальной фазы. Атипичные хемодектомы накапливают контрастное вещество слабее и медленнее. При данной методике контрастирования довольно трудно получить объективную и полную информацию о протяженности опухолевого поражения по отношению к сонным артериям. Это обусловлено возможностью проведения КТ-исследования только на одном уровне. В отличие от КТ с динамическим контрастным усилением изображения спиральная КТ обладает большей информативностью. Спиральная КТ позволяет получить изображение артериального русла на всем протяжении, построить мультипланарную реконструкцию и трехмерное изображение опухоли и сосудов, что дает возможность оценить взаимоотно- шение хемодектомы с сонными артериями. Особую ценность спиральная КТ представляет для дифференциальной диагностики хемодектом с другими внеорганными образованиями шеи и аневризмами ВСА. Ангиография является одним из основных методов диагностики хемодектом шеи, позволяющим провести топическую диагностику, оценить размеры опухолей и их взаимоотношение с сосудами, по зоне накопления контрастного вещества предположить распространение патологического процесса на те или иные анатомические структуры шеи (рис. 9.12). Рентгеноконтрастное исследование сонных артерий выполняют в двух проекциях: прямой и боковой. При оценке ангиограмм условно выделяют 3 фазы заполнения контрастом сосудов: артериальную, капиллярную и паренхиматозную. Типичным проявлением каротидных хемодектом на ангиограммах в артериальной фазе является наличие гиперваску-лярного образования в развилке ОСА, раздвигающего НСА и ВСА (при этом угол развилки может увеличиваться до 90°). В капиллярной фазе отмечается ненормально длительная задержка контрастного вещества в этих сосудах, в паренхиматозной — пропитывание контрастным вещест- вом всего массива опухоли. На ангио-граммах в прямой проекции характерным признаком является смещение ВСА кнаружи и кзади, а в боковой — отдавливание образованием НСА латерально и кпереди. Более значительное отклонение ВСА объясняется тем, что артерия не имеет ветвей на экстракраниальном участке, а короткий ствол НСА, фиксированный к прилегающим тканям многочисленными ветвями, оттесняется опухолью меньше. Ангиографическая картина вагаль-ных хемодектом в прямой проекции характеризуется смещением ВСА ги-перваскулярной опухолью кнутри, а боковой — кпереди (рис. 9.13). Отклонение НСА в латеральном и переднем направлении менее выражено. Рентгеноконтрастное исследование сонных артерий в настоящее время некоторые авторы считают методом выбора в диагностике хемодектом. В то же время наши наблюдения показывают, что метод не позволяет получить достаточную информацию о глубине и распространенности опухолевого поражения, а также провести дифференциацию опухоли с окружающими тканями. Поэтому мы разделяем точку зрения тех исследователей, которые отдают предпочтение выборочной ангиографии и предлагают использовать ее только в тех случаях, когда ультразвуковое исследование и КТ недостаточно информативны или когда во время ангиогра-фического исследования проводится эмболизация сосудов, питающих опухоль, для уменьшения кровотечения во время радикальной операции (рис. 9.14; 9.15). Дифференциальная диагностика. Внеорганные новообразования шеи в большинстве случаев схожи по своим клиническим проявлениям. Наиболее частым (более чем у 80 % больных) и нередко единственным симптомом является наличие опухоли на шее. Боли, компрессионные синдромы и неврологические признаки наблюдаются редко, не строго
Рис. 9.12. Каротидная артериография больного с каротидной хемодектомой. Артериальная фаза. В прямой проекции опухоль смещает ВСА кнутри и кзади, в боковой — образование отдавливает НСА латерально и кпереди. специфичны для определенных видов опухолей и скорее указывают на распространенность опухолевого процесса. Все это является основной причиной затруднений при диффе-
Рис. 9.13. Каротидная артериография больного с вагальной хемодектомой. В прямой проекции опухоль оттесняет ВСА кнутри, в боковой — кпереди. ренциальной диагностике. При первичном обращении к врачу лишь в 25—30 % случаев ставится диагноз той формы опухоли, который в дальнейшем подтверждается морфологическим исследованием. Даже при клиническом обследовании и использовании ряда дополнительных диагностических методов до морфологического исследования правильно распознать характер опухоли обычно удается в 60—70 % случаев. Диагностические ошибки при распознавании опухолей шеи довольно типичны. Так, при первичном обращении у каждого пятого больного ошибочно диагностируется лимфаденит, что связано с редкостью внеор-ганных опухолей шеи и недостаточной осведомленностью врачей, мнимой связью обнаруженной опухоли с воспалительными явлениями (кариес, хронический тонзиллит, фарингит и др.). Общей для всех видов опухолей диагностической ошибкой является то, что злокачественные опухоли расценивают как доброкачественные и наоборот; такие ошибки наблюдаются в 20 % случаев. При обнаружении опухоли на шее, особенно солитарной, в зоне залегания лимфатических узлов в первую очередь необходимо предположить метастатическую ее природу. Для этого необходимо на основании клинического обследования исключить первичную опухоль главным образом в органах головы и шеи, а также поражение лимфатических узлов какой-либо формой гемобластоза. Острые лимфадениты редко являются поводом для дифференциальной диагностики. Чаще она необходима при хронических неспецифических и специфических лимфаденитах. Неспецифические лимфадениты чаще наблюдаются у детей при хронических воспалительных заболеваниях кожи лица и головы, слизистой оболочки рта, верхних дыхательных путей. Лимфатические узлы увеличены, плотноваты, множественны, безболезненны; признаки периаденита отсутствуют. Подобный процесс необходимо дифференцировать от метастазов в лимфатические узлы шеи и лимфоретикулярных поражений. Метастатические лимфатические узлы более плотные, округлые. Окончательный диагноз обычно ставят при цитологическом или гистологическом исследовании.
Рис. 9.14. Суперселективная катетеризация артериальной ветви бассейна НСА, кровоснабжающей опухоль. Рис. 9.15. Контрольная артериография, выполненная из ствола НСА после эмбо-лизации.
Специфический хронический лимфаденит наблюдается при туберкулезе и сифилисе. Туберкулезное поражение нередко двустороннее, изменены главным образом подчелюстные и яремные узлы. На ранних стадиях узлы плотные, подвижные, безболезненные, не спаяны между собой и с окружающими тканями. В дальнейшем они приобретают вид пакета, нарастают явления периаденита, могут возникать абсцессы и свищи. Хемодектомы шеи и невриномы, расположенные вблизи сонных артерий, в первую очередь следует отличать от аневризм сонных артерий. При аневризме определяются более четкая пульсация и систолический шум, для нее характерно отставание пульсовой волны на височной или лицевой артерии, чего при хемодек-томах не бывает. Хемодектомы также следует дифференцировать от неврином блуждающего или подъязычного нервов и соли-тарных метастазов. При неврино-мах, интимно прилежащих к сонным артериям, иногда можно пальпаторно ощутить пульсацию. Этот симптом часто встречается при расположении неврином позади сонных артерий, пульсация которых воспринимается как пульсация опухоли. Дифференциальной диагностике помогает попытка отведения опухоли от сосудов, которая возможна при невриномах. При хемодектомах опухоль смещается только с сосудом. Трудны для дифференциальной диагностики опухоли парафаринге-альной локализации. В первую очередь их следует дифференцировать от злокачественных опухолей ротоглотки, среди которых основными являются опухоли миндалин. Рак миндалин проявляется болями, неловкостью при глотании, ощущением инородного тела. Объективно определяется изъязвленная кровоточащая опухоль. Этим она отличается от парафарингеальных опухолей, при которых не бывает изъязвления слизистой. Сложности возникают при дифференциальной диагностике опухолей с парафарингеальным ростом и так на- зываемых смешанных опухолей, которые развиваются из малых слюнных желез ротоглотки или из глоточного отростка околоушной слюнной железы. Их клиническими проявлениями бывают глоточные симптомы (инородное тело, изменение тембра голоса, легкое затруднение глотания), медленный темп роста и сохранность слизистой оболочки — общие признаки для обеих форм опухолей. Отличие — опухоли из малых слюнных желез больше деформируют и расслаивают мягкое небо; внеорганные только оттесняют мягкое небо вперед и медиально. Значительно затруднена диагностика при наличии органной и внеор-ганной опухолевой патологии на шее в результате развития первично-множественных опухолей. Наиболее часто наблюдается сочетание опухолей щитовидной железы с хемодектома-ми, невриномами, лимфосаркомой. В этих ситуациях солитарные опухоли на шее могут быть расценены как метастазы рака щитовидной железы. В диагностике опухолей шеи большое значение имеет правильно собранный анамнез — длительность развития процесса, темп роста новообразования, указание на наличие опухоли в прошлом, метастазом или рецидивом которой может быть определяемая в настоящее время опухоль. Исследование групп лимфатических узлов следует проводить последовательно, осуществляя пальпацию со спины больного. В этом случае удается более четко определить все анатомические структуры в надключичной области и вдоль сосудистого пучка. При обследовании опухолей пара-фарингеальной локализации следует использовать бимануальную пальпацию. Пальпацию лимфатических узлов и опухолей необходимо проводить при расслаблении мышц шеи, когда голова больного наклонена вперед. Для лучшей ориентации в локализации, размерах, подвижности, взаимоотношении образования с ок- ружающими тканями целесообразно проводить пальпацию в положении больного лежа с валиком под плечами, при этом голова больного должна быть повернута в сторону. Это помогает определить локализацию и взаимоотношение опухоли с магистральными сосудами. Большое значение в дифференциальной диагностике внеорганных новообразований шеи имеет их локализация. Для неврином и ганглионевром типично расположение в парафарин-геальной зоне; нейрофибром — в боковых отделах шеи; липом — в боковом треугольнике или надключичной области; лимфангиом — наиболее часто вдоль кивательной мышцы или над ключицей; десмоида — вблизи мышечных массивов плечевого пояса и в нижнебоковых отделах шеи; срединной кисты и опухоли щитоязычно-го протока — строго по средней линии шеи, вблизи подъязычной кости. Таким образом, точная информация о локализации имеет большое значение в распознавании большинства опухолей шеи. Вместе с тем многие из опухолей шеи не имеют типичной локализации и могут располагаться в любых анатомических зонах, что затрудняет диагностику и требует дополнительных методов исследования. Из методов лабораторной диагностики важное значение при распознавании гемобластозов имеет клинический анализ крови. Обзорную рентгенографию в обязательном порядке проводят при пальпируемых плотных, неподвижных небольших образованиях надключичной области для исключения шейных ребер и вторичных поражений костей. Последние при опухолях шеи наблюдаются редко, и их подозревают в тех случаях, когда больные отмечают боли в шейном отделе позвоночника или имеется ограниченная подвижность опухоли. Рентгенологическое обследование также дает возможность выявить наличие известковых включений (симптом отсутствует при хемодектомах, метастазах рака, липомах). В дифференциальной диагностике различных внеорганных образований шеи ценная информация может быть получена с помощью ультразвукового исследования. В В-режиме метастазы в лимфатические узлы характеризуются неоднородной структурой и наличием капсулы толщиной до 2 мм; невриномы — изоэхогенной однородной структурой без выраженной капсулы; кисты имеют гипоэхо-генную структуру с наличием мелкодисперсного жидкого содержимого и капсулу толщиной до 1,5 мм. Кровоток по сонным артериям характеризуется отсутствием локального повышения скорости, что свидетельствует о неизменности гемодинамики. В 30 % случаев выявляется гемодинамичес-ки значимая компрессия яремной вены. Сосудистый рисунок неврином в большинстве случаев представлен множеством сосудов, преимущественно артериями, диаметром до 2,2 мм с коллатеральным типом кровотока; в шванноме преобладают сосуды с венозным характером кровотока; внутри кист сосудистый рисунок не выявляется. Ангиография помогает в дифференциальной диагностике внеорганных новообразований шеи. Ангио-графическая картина при метастатических опухолях характеризуется смещением оси сонных артерий в трех направлениях — кнутри, кпереди и кзади. Смещения сонных артерий кнаружи не бывает. Наиболее часто сонные артерии отклоняются медиально. В 20 % случаев может быть выявлено сдавление ОСА или ВСА. Метастатические узлы наиболее часто интимно предлежат к соным артериям в области бифуркации ОСА, значительно реже в начальных отделах ВСА и НСА. В литературе описаны единичные наблюдения циркулярного охватывания метастатической опухолью сонных артерий. Как правило, опухоль спаяна с наружной стенкой артерии. Для лимфоретикулярных образований шеи (лимфогранулематоз, рети-кулосаркоматоз) характерно расположение сонных артерий медиально по отношению к опухоли, поэтому на ангиограммах определить их ход на уровне несмещаемых опухолевых конгломератов в большинстве случаев не представляется возможным. Преимущественное поражение бифуркации ОСА при метастатических новообразованиях обусловлено несколькими факторами: расположенным вблизи так называемым бифуркационным лимфатическим узлом, в который наиболее часто метастази-руют опухоли головы и шеи; фиксацией развилки ОСА ветвями НСА. Опухоли черепных нервов проявляются на ангиограммах следующими признаками: • для неврином, исходящих из блуждающих нервов, в прямой проекции типично отдавливание сонных артерий кнаружи, в боковой — кпереди; • при опухолях симпатического ствола (невролейомиомы, неврофиб-ромы) в прямой проекции бифуркация ОСА, ВСА и НСА смещены новообразованием кнаружи в латеральном направлении, в боковой — ВСА смещена кзади, а НСА — кпереди; • опухоли из сосудов (ангиофибро-мы) в прямой проекции оттесняют ВСА кнаружи, а в боковой — кпереди; • синовиальная саркома характеризуется смещением в прямой проекции дистального отдела ОСА и начального отдела ВСА кпереди и в боковой — перечисленных артерий латерально. Лечение. Консервативное лечение хемодектом шеи неэффективно. Полное излечение при лучевой терапии отмечается только в 23 %, а частичное улучшение — в 54 % случаев [Valdagni R., Amichetti M., 1990; Dinges S. et al., 1993]. Радикальному удалению опухоли в связи с возможностью озлокачест-вления отдают предпочтение большинство хирургов [Матякин Е.Г., 1995; Kogel H. et al., 1991; Williams M. et al., 1992]. Активная хирургическая тактика, по данным литературы, дает хорошие результаты в 93—96 % случаев [Kraus D. et al., 1990; Van-der-Mey A. et al, 1992]. До середины 50-х годов XX в. смертность при хирургическом лечении каротидных хемодектом составляла более 30 %, а среди выживших больных инвалидность вследствие афазии, гемипарезов, параличей ка-удальной группы черепных нервов доходила до 50 %. Непосредственная связь хемодектом с сонными артериями обусловливает сложность и опасность оперативных вмешательств, что в 28—43 % случаев определяет необходимость реконструкции сонных артерий [Lee-lamanit V. et al, 1993]. Операцией выбора является удаление опухоли с сохранением проходимости внутренней сонной артерии. Важными условиями хирургического вмешательства являются: А определение толерантности больного к пережатию сонной артерии путем оценки функциональных возможностей виллизиева круга: в доопе-рационном периоде транскраниальная допплерография, тест на пережатие сонной артерии, в интраопераци-онном — транскраниальная допплерография, измерение ретроградного давления в общей сонной артерии; А эндотрахеальный наркоз; А широкий доступ: по внутреннему краю кивательной мышцы, при распространении в парафарингеаль-ное пространство — от сосцевидного отростка до края хрящей гортани (дугообразный) с пересечением двубрюшной мышцы в сухожильной части, при необходимости НСА; А по показаниям резекция, пластика или протезирование ВСА; техника операций не отличается от аналогичных на брахиоцефальных сосудах. Техника операции. Разрез кожи по внутреннему краю кивательной мышцы длиной не менее 10 см обеспечивает оптимальный доступ для широ- кого обнажения опухоли. После рассечения подкожной мышцы и выделения из фасциального футляра кивательной мышцы последнюю вместе с внутренней яремной веной отводят кнаружи. Общую лицевую вену у места впадения во внутреннюю яремную вену перевязывают и пересекают. При высоком расположении верхнего полюса опухоли двубрюшную мышцу пересекают у сухожильной части и заднее брюшко отводят кнаружи. После этого выделяют общую сонную артерию ниже бифуркации и подводят под нее держалку. По возможности выделяют внутреннюю и наружную сонные артерии выше опухоли и подводят под сосуды держалки. Только после этих подготовительных этапов приступают к выделению опухоли, соблюдая крайнюю осторожность, неторопливость и тщательность. Опухоль выделяют субадвентициально, максимально сохраняя адвентицию артерии, так как при значительном нарушении ее целости может произойти разрыв сосудистой стенки. Область бифуркации общей сонной артерии — место наиболее интимной связи опухоли с сонными артериями. Для безопасного выделения опухоли в зоне бифуркации и ее задней поверхности можно произвести резекцию наружной сонной артерии. При необходимости протезирования внутренней сонной артерии предварительно внутривенно вводят гепарин, в качестве пластического материала используют аутовену или синтетические сосудистые протезы. Технические особенности операции. Одним из обязательных этапов операции является выделение сонных артерий проксимальнее и дисталь-нее опухоли. Определенную сложность при этом представляют обнажение и мобилизация ВСА в глубине раны у основания черепа, если опухоль распространяется вдоль сосудистого пучка до шиловидной диафрагмы. Доступ к дистальному участку ВСА облегчается отсечением кивательной мышцы непосредствен- но у сосцевидного отростка и пересечением заднего брюшка двубрюшной мышцы. Сложность выделения хемодектом шеи обусловлена не только близостью жизненно важных органов, черепных и спинномозговых нервов. Трудность ориентирования в тканях обусловлена еще и тем, что по мере роста опухоли нарушается обычное топографическое расположение близлежащих структур. В связи с этим при выделении необходимо осторожное и тщательное отделение сосудисто-нервного пучка от капсулы новообразования. Рубцовые сращения после ранее проведенных операций значительно затрудняют мобилизацию опухоли. Во время повторных операций обычно имеются обширные рубцы, запаивающие опухоль, сонные артерии, внутреннюю яремную вену, блуждающий и подъязычный нервы и мышцы в единый конгломерат. При выделении опухоли, как правило, отмечается повышенная кровоточивость тканей. Наложение кровоостанавливающих зажимов травмирует ткань опухоли и усиливает ее кровоточивость. Прижатие горячими тампонами, электрокоагуляция, обкалывание отдельных сосудов также малоэффективны. Для обеспечения "сухого" операционного поля в процессе выделения новообразования требуется непрерывная аспирация крови электроотсосом. Кровоточивость хемодектом значительно уменьшается после лигирования НСА, однако оно не всегда возможно при циркулярном обрастании последней опухолью. Для значительного уменьшения кровопотери проводят предварительную окклюзию (эмболизацию) сосуда, питающего опухоль [LaMuraglia G., 1992; Rabl H., 1993; Higo R., 1994; Liapis С, 1995]. Отделение адвентиции целесообразно начинать со ствола ОСА, при этом важно правильно "попасть в слой" и препарировать сосуд между адвентициальной и средней оболочками. Введение раствора новокаина под адвентицию, осторожное подтя- гивание опухоли кверху облегчают мобилизацию артерии. При отрыве собственной артерии каротидного гломуса, отходящей обычно от НСА или развилки ОСА, кровотечение останавливают придав-ливанием тампоном или наложением одиночного шва (нить 6,0—7,0). Значительно сложнее и опаснее выделение сонных артерий при повторных вмешательствах или рецидивных опухолях, когда вследствие руб-цового процесса нахождение нужного слоя затруднено. В этих случаях наиболее целесообразно произвести краевую резекцию артерии с замещением дефекта заплатой из аутовены или синтетической ткани. Одно из возможных осложнений — кровотечение из вен глоточного сплетения. В этом случае при невозможности выполнить лигирование или прошивание сосудов для остановки кровотечения используют тампонаду кивательной мышцей. Послеоперационные осложнения. Парезы и параличи, обусловленные иссечением вместе с опухолью черепных нервов, встречаются (по данным литературы) в 40—65 % случаев. Клинические проявления характеризуются затруднением жевания и глотания пищи, охриплостью, тахикардией, одышкой, вздутием кишечника. У большинства больных компенсация утраченных функций наступает уже в первые недели после хирургического вмешательства. Отмечают также острое нарушение мозгового кровообращения (2—7 % случаев), вторичные кровотечения из сонных артерий, связанные с некрозом сосудистой стенки (до 3 % случаев), возникшие в результате вмешательства на сонных артериях. Отдаленные результаты, прогноз. Показатели 5-летней выживаемости после хирургического лечения каро-тидных и вагальных хемодектом составляют 93—99 %, атипичных (учитывая в 100 % случаев злокачественный вариант течения болезни) — 50-61 %. Дата добавления: 2015-02-06 | Просмотры: 1145 | Нарушение авторских прав |