|
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
I. Определение, классификация, этиология и
патогенез эмпием плевры. Эмпиема плевры (гнойный плеврит) – это ограниченное или диффузное воспаление висцеральной и париетальной плевры, протекающее с накоплением гноя в плевральной полости и сопровождающееся признаками гнойной интоксикации и нередко дыхательной недостаточности. Острая эмпиема плевры – полиэтиологическое заболевание. В зависимости от этиологии различают специфическую, неспецифическую и смешанную эмпиемы. Специфическая эмпиема плевры вызывается микобактериями туберкулеза, которые проникают в висцеральную или париетальную плевру контактным, лимфогенным или гематогенным путем из туберкулезных очагов в легких, лимфатических узлов, позвоночника. К специфическим относят так же грибковые эмпиемы (актиномикотические, кандидамикотические, аспергиллезные) и сифилитический плеврит. Неспецифическая эмпиема плевры, вызываемая различными гноеродными или гнилостными микроорганизмами, наблюдается чаще. В 77% случаев возбудителями являются стафилококки, в 30–45 % – грамотрицательные микроорганизмы. В 20–76 % случаев при специальном исследовании в гное из плевральной полости находят неклостридиальные анаэробные микроорганизмы (бактероиды, фузобактерии, пептококки, пептострептококки). Эмпиемы с полиморфной микробной флорой отличаются более тяжелым течением. Смешанная эмпиема – в плевральном экссудате находят и микобактерии туберкулеза, и какие-либо из бактерий или грибков. Патогенетически различают первичную и вторичную эмпиемы плевры. Первичная эмпиема возникает на фоне неизмененных, здоровых плевральных листков, в результате нарушения их барьерной функции с занесением микрофлоры. При первичной эмпиеме очаг воспаления с самого начала локализуется в плевральной полости. Это обычно бывает при открытой травме груди, после операций на легком, а также при наложении искусственного пневмоторакса. Развитие эмпиемы после ранений груди обусловлено тяжестью и характером повреждений органов и тканей грудной клетки, наличием инородных тел и гемотораксом. Патогенез острых послеоперационных эмпием плевры связан с инфицированием плевральной полости во время оперативных вмешательств при вскрытии полости абсцесса, выделении легкого из сращений, обработке культи бронха или наложении анастомозов при операциях на пищеводе. В отдельных случаях причиной эмпиемы является несостоятельность швов культи бронха, пищеводно-желудочного анастомоза. Различают также криптогенные первичные эмпиемы, когда источник инфекции плевры выявить не удается. Вторичная эмпиема плевры является осложнением какого-либо другого гнойно-воспалительного заболевания. В 80-90 % случаев вторичная эмпиема плевры является осложнением пневмонии, острых и хронических гнойных заболеваний легких. Пневмония может с самого начала протекать с развитием гнойного плеврита (пара- или синпневмоническая эмпиема), или же эмпиема развивается на исходе пневмонии и приобретает характер самостоятельного заболевания (метапневмоническая эмпиема). Воспаление легких осложняется эмпиемой плевры в 2–5 % случаев. При абсцессах легких эмпиема развивается у 8–11 % больных, а при гангрене легкого – у 55–90 % больных. Вторичная эмпиема плевры может развиваться как осложнение нагноившейся кисты легкого, распадающегося рака, спонтанного пневмоторакса. Контактные (переходные) эмпиемы плевры возникают в результате распространения воспалительного процесса на плевру из тканей грудной стенки и соседних органов (при нагноении ран груди, остеомиелите ребер, позвоночника, грудины, хондрите, лимфадените, медиастините, перикардите). Источником инфицирования плевры при симпатических (сочувственных, коллатеральных) эмпиемах являются острые воспалительные и гнойные заболевания органов брюшной полости. Проникновение микробов из брюшной полости на плевру происходит по лимфатическим сосудам и через щели в диафрагме. Гематогенный путь распространения инфекции возможен при тромбофлебите, остеомиелите, аборте, послеродовом сепсисе. По протяженности различают ограниченную, распространенную и тотальную эмпиемы плевры. В образовании ограниченных эмпием принимает участие одна стенка анатомической полости; в тех случаях, когда эмпиема вовлекала две и более стенок анатомической полости, она расценивалась как распространенная. «Тотальными» обозначаются эмпиемы, охватывающие всю плевральную полость и обязательно простирающиеся от диафрагмы до купола плевры. По расположению в плевральной полости выделяют свободные и осумкованные (апикальные, пристеночные, базальные, парамедиастинальные, междолевые) эмпиемы плевры. По характеру экссудата эмпиемы плевры бывают гнойные, гнилостные и гнойно-гнилостные. По срокам заболевания эмпиемы плевры подразделяют на острые (до 3 месяцев) и хронические (свыше 3 месяцев). Следует иметь в виду, что у каждого больного течение воспалительного процесса индивидуально и переход в хроническое воспаление не может быть ограничен какими-либо календарными сроками. Основными дифференциальными критериями являются морфологические изменения плевры, особенно висцерального листка, которые определяют возможность или невозможность расправления (реэкспансии) легкого и ликвидации эмпиемной полости. II. ПАТОЛОГИЧЕСКАЯ ФИЗИОЛОГИЯ И ПАТОЛОГИЧЕСКАЯ АНАТОМИЯ ЭМПИЕМЫ ПЛЕВРЫ. Острое гнойное воспаление плевры может возникнуть двумя путями: вследствие непосредственного перехода экссудативного воспаления с легкого на плевру и при прорыве субплевральных гнойников легкого в полость плевры. Первый путь (per continuitatem) характерен для парапневмонических плевритов, наблюдающихся при недеструктивных плевропневмониях пневмококковой природы. Второй путь наблюдается при пневмониях некротического или абсцедирующего типа, возбудителями которых являются стафилококки, стрептококки, диплобацилла Фридлендера. В этом случае развивается пиопневмоторакс, происходит раздражение огромного рецепторного поля неизмененной плевры и значительное всасывание токсинов. Воспалительные изменения в плевре проходят три стадии, нечетко разграниченные, а переходящие одна в другую: I стадия – стадия фибринозного плеврита (экссудативная). Она характеризуется тремя признаками: все слои плевры сохранены, на плевре располагается компактный фибринозный налет, наблюдается быстрое накопление стерильной жидкости в плевральной полости. Назначение этиотропной антибактериальной терапии на данной стадии позволяет ликвидировать воспалительный процесс без инвазивных вмешательств. II стадия – стадия фибринозно-гнойного плеврита. В плевральной полости отмечается накопление плевральной жидкости с большим количеством полиморфно-ядерных лейкоцитов, бактерий и детрита. III стадия – стадия организации (репаративная). Образуется плевральная шварта, которая покрывает легкое и мешает ему функционировать; экссудат становится густым; если не проводить лечение, то может произойти спонтанное опорожнение гнойной полости через грудную стенку (перфорирующая эмпиема) или в легкое с образованием бронхоплеврального свища. При острой эмпиеме образуется осумкованная полость с довольно тонкими стенками (2–6 мм толщиной), состоящими из двух слоев: поверхностного пиогенного из грануляционной ткани с фибринозно-гнойными наложениями и глубокого, образованного собственными воспалительно–инфильтрированными слоями плевры. Изменения легких, наблюдающиеся при острой эмпиеме плевры, обусловлены воздействием на легочную ткань двух факторов: - во-первых, воспалительные процессы вызывают реактивные изменения в респираторной ткани субплеврального слоя; - во-вторых, при скоплении жидкости и воздуха в плевральной полости возникает компрессионный ателектаз (коллапс) легкого; однако, если в легком не развиваются воспалительные склеротические изменения, то данный коллапс не ведет к значительным нарушениями бронхо-легочных структур и является обратимым; Патофизиологическая концепция. При эмпиеме плевры проявляются совокупно или доминируют в отдельности на разных этапах развития гнойного процесса три основополагающих компонента: фактор нагноения, фактор резорбции и фактор потерь. Первый обусловлен наличием в полости эмпиемы мертвых тканей, подвергающихся распаду под влиянием микрофлоры и ферментативных процессов. Второй неотделим от собственно нагноения. Всасывание продуктов деструкции тканей, гнойных масс, результатов жизнедеятельности микробов и их самих ведет к клеточным и гуморальным сдвигам, в основе которых лежат изменения в количестве и составе белков крови, электролитов, ферментов, дегенеративные изменения паренхиматозных органов, иммунологические сдвиги и т.д. К ним присоединяется или сопутствует третий фактор – фактор потерь. Так, выделение 5700 мл плеврального экссудата может быть приравнено к потере 358 г белка. Белок – основная, хотя и структурно неравномерная водоудерживающая сила: 1 г глобулина удерживает 7 г воды, в то время как 1 г альбумина способен связать 16 г воды. Диспротеинемия, развивающаяся в результате угнетения белоксинтезирующей функции печени и потерь белка, характеризуется снижением содержания альбуминов и повышением глобулинов. Тяжелая гнойная интоксикация ведет к нарушениям функций миокарда, почек, печени, эндокринных органов. В результате гнойной интоксикации, нарастающей гипо- и диспротеинемии понижаются активность защитных иммунных реакций и репаративные способности организма. Нарушения функции дыхания обусловлены не только воспалительным или деструктивным процессом в легком, но и сдавлением легкого накапливающейся в плевральной полости жидкостью. При значительном количестве жидкости происходит смещение средостения в здоровую сторону, и появляются гемодинамические расстройства. ВОПРОСЫ. 1. Что такое эмпиема плевры? 2. Какие виды эмпием плевры выделяют в зависимости от этиологии? 3. Перечислите основные причины первичной и вторичной эмпием плевры. 4. Какие виды эмпием плевры выделяют в зависимости от протяженности? 5. Перечислите основные критерии острой и хронической эмпием плевры. 6. В каких ситуациях острая эмпиема плевры развивается per continuitatem? 7. В каких ситуациях острая эмпиема плевры через пиопневмоторакс? 8. Какие три стадии проходят воспалительные изменения в плевре при острой эмпиеме? III. Клиническая картина эмпиемы плевры. Острая эмпиема плевры протекает обычно с выраженными клиническими симптомами, характерными для тяжелой гнойной инфекции. При парапневмоническом варианте течения наблюдается параллельное развитие пневмонии и образование гнойного экссудата в полости плевры. Метапневмоническая эмпиема плевры возникает вслед за кризисом, при уже начавшемся литическом падении температуры после разрешения пневмонического фокуса и первоначально может ошибочно трактоваться врачом как рецидив воспаления легкого. Клиническая картина острой эмпиемы плевры складывается из общих и местных симптомов. Среди общих симптомов, прежде всего, следует отметить повышение температуры тела и появление или усиление симптомов интоксикации. Температурные реакции на протяжении начального периода и далее, при отсутствии полноценного лечения, могут быть весьма значительными, протекая по ремитирующему типу, в виде неправильных волн с тенденцией к утреннему понижению, не достигающему, однако, нормальных или даже субнормальных цифр. При переходе в гнойное истощение происходит инверсия температурной кривой. При гнилостной эмпиеме лихорадка часто имеет гектический характер с суточными колебаниями около 3°С, сопровождается резкими ознобами, потливостью, тяжелым общим состоянием, иногда рвотой. Степень гнойной интоксикации зависит преимущественно от распространенности гнойного процесса, вирулентности микрофлоры и индивидуальной реактивности больного. Гнойная интоксикация проявляется в виде головной боли, слабости, понижения аппетита, прогрессирующего исхудания, утраты интереса к окружающему. У многих больных с острой эмпиемой плевры гнойная интоксикация проявляется нервно-психическими расстройствами различной степени выраженности: от головных болей, раздражительности, бессонницы, быстрой утомляемости до психомоторного возбуждения, делириозного синдрома, комы. Среди местных симптомов, встречающихся при острой эмпиеме плевры, наиболее частыми являются боли в грудной клетке, одышка и кашель. Боли в грудной клетке чаще обусловлены изменениями париетальной плевры, но при деструкции крупных легочных структур приобретают висцеральный характер. Они имеют постоянный ноющий характер, усиливаются при глубоком дыхании, кашле, наклоне туловища в здоровую сторону и надавливании на межреберные промежутки. При этом напряжены мышцы верхних конечностей, особенно при верхушечном плеврите (симптом Поттенджера – Воробьева). Нередко из-за болей больной принимает вынужденное положение на больном боку, так как в положении на здоровом функциональная нагрузка на больную половину грудной клетки усиливается. Накопление экссудата уменьшает площадь соприкосновения плевральных листков, поэтому уменьшается боль при всё еще имеющемся воспалении. Одышка при острой эмпиеме плевры обусловлена не только накоплением жидкости в плевральной полости и сдавлением легкого, но и гнойно-деструк-тивным процессом легочной паренхимы, шунтированием крови из коллабированных отделов легкого, нарушением гемодинамики и бронхоспастическими реакциями. Интенсивность одышки зависит от объема гидроторакса и от локализации эмпиемы. При большом гидротораксе она возникает в покое. При ограниченных эмпиемах одышка появляется при физической нагрузке. Но при базальном гнойном плеврите, когда дыхательные движения при глубоком дыхании заметно ограничены из-за резких болей, она может наблюдаться и при ограниченной эмпиеме. Кашель является постоянным симптомом при эмпиеме плевры. При изолированном поражении плевральной полости в начале заболевания наблюдается сухой кашель, который носит рефлекторный характер, что связанно с раздражением плевральных листков. По мере накопления выпота в плевральной полости кашель может исчезнуть и больше не появляться. В тех случаях, когда эмпиема плевры является осложнением гнойно-деструктивных заболеваний легких, кашель сопровождается выделением значительного количества гнойной мокроты. При наличии бронхоплеврального свища особенно много откашливается мокроты в положении больного на здоровом боку. Во время осмотра больного острой эмпиемой плевры со значительным скоплением гноя в плевральной полости в первую очередь обращает на себя внимание его вынужденное положение в постели: обычно больной избегает поворачиваться на здоровый бок, предпочитая лежать на пораженной стороне (этим предупреждается смещение средостения экссудатом и сдавление противоположного легкого), а при выраженной одышке он занимает полусидячее или сидячее положение, упираясь руками в постель (ортопноэ). Напротив, при базальном плеврите для уменьшения болей в области диафрагмы больной вынужден лежать большую части времени на животе. Осмотр грудной клетки позволяет отметить асимметрию грудной клетки за счет увеличения объема ее больной стороны, преимущественно в нижнебоковом отделе, и более высокое стояние плеча и соска на этой стороне. В большинстве случаев отмечается ограничение дыхательных движений пораженной половины грудной клетки. Лопатка немного приподнята кверху, отставая при дыхании по сравнению с противоположной. При тотальных и распространенных острых эмпиемах плевры нередко имеются сглаженность межреберных промежутков, местный отек кожи и подкожной клетчатки над областью скопления гноя в плевральной полости. При значительном скоплении экссудата возможно искривление позвоночника выпуклостью в больную сторону; нередко можно отметить также напряжение шейных вен на соответствующей стороне, а при правосторонне плеврите – смещение сердечного толчка влево. Пальпация грудной клетки у больных острой эмпиемой плевры часто обнаруживает некоторое утолщение покровов пораженной стороны (отечность кожи и подкожно-жировой клетчатки), а также их болезненность. Кожная складка на больной стороне оказывается значительно толще, чем на здоровой – признак Винтриха (М. A. Wintrich, 1864). В дальнейшем ткани грудной стенки в этой зоне становятся плотными, усиливается болезненность, появляется гиперемия кожи, что свидетельствует о гнойном расплавлении всех слоев грудной стенки и может быть предвестником empyema necessitatis. Голосовое дрожание (fremitus pectoralis) в области скопления гноя обычно отсутствует или резко ослаблено. При сравнительной перкуссии выявляется притупление звука на пораженной половине грудной клетки, усиливающееся книзу. При отсутствии воздуха и сращений в плевральной полости верхняя граница тупости соответствует линии Эллис–Дамуазо (1), верхняя точка которой расположена по задней подмышечной линии. По мере накопления, гнойный экссудат постепенно оттесняет кнаружи и вверх воздушное легкое, частично коллабируя его кортикальные отделы. Такое сдавление легкого выражается появлением над линией Эллис–Дамуазо при перкуссии зоны тимпанического звука – феномен Шкода.
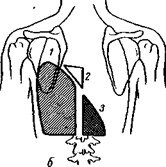
При тотальном заполнении плевральной полости гноем тупой перкуторный звук распространяется почти на всю половину грудной клетки, за исключением надлопаточной и подключичной зон, причем в последней при перкуссии можно выявить характерный тимпанит, нарастающий при открытии больным рта до звука разбитого горшка – трахеальный тон Вильямса. Этот звуковой феномен возникает вследствие проведения перкуторного звука над прижатой к крупным бронхам легочной тканью. Кроме линии Эллис–Дамуазо, при эмпиеме плевры перкуторно различают два треугольника. Первый – треугольник Гарленда (2), располагается на больной стороне и характеризуется притупленно-тимпаническим звуком. Он соответствует поджатому экссудатом легкому и расположен между позвоночником и линией Эллис–Дамуазо. Второй – треугольник Раухфуса–Грокко (3), располагается на здоровой стороне и как бы является продолжением тупости, определяемой на пораженной стороне. Катетами этого треугольника являются диафрагма и позвоночник, а гипотенузой – продолжение линии Эллис–Дамуазо. Появление этого треугольника обусловлено в основном смещением средостения на здоровую сторону. При эмпиеме плевры обычно не определяется подвижность нижнего края легкого на стороне поражения. Левосторонний гнойный плеврит характеризуется исчезновением пространства Траубе (левый плевральный синус заполняется жидкостью и вместо тимпанита, соответствующего газовому пузырю желудка, определяется притупление перкуторного звука). При прорыве в плевральную полость легочного абсцесса и формировании бронхоплевральных свищей верхняя граница располагается горизонтально, и выше нее определяется тимпанический звук. При аускультации отмечается ослабление везикулярного дыхания вплоть до полного отсутствия его над большим количеством жидкости в полости, что обусловлено как спадением альвеол в участках коллабированного легкого, так и наличием различной толщины прослойки экссудата между грудной стенкой и смещенным легким. В последнем варианте при ослаблении дыхания оно приобретает бронхиальный оттенок в связи с достаточно хорошей проводимостью густым гноем дыхательных шумов из крупных бронхов поджатого легкого. Выше зоны тупости (т.е. в области тимпанического тона) также выслушивается: 1) бронхиальное дыхание, переходящее над ней в нормальное легочное (везикулярное) дыхание; 2) иногда выслушиваются разнокалиберные влажные хрипы, указывающие на задержку мокроты в коллабированных участках легкого; 3) может быть слышен шум трения плевры из-за фибринозного плеврита вокруг полости эмпиемы; наиболее часто шум трения плевры выслушивается в ранних фазах экссудации или в периоде резорбции, когда количество жидкости не так велико, чтобы совершенно разобщить висцеральный и париетальный листки плевры. Бронхофония в области перкуторной тупости, как и голосовое дрожание, ослаблена. При наличии значительных количеств газа в замкнутой плевральной полости у больных тотальной эмпиемой плевры дыхание в области его распространения обычно не проводится, а при встряхивании корпуса больного нередко выявляется шум плеска (succussio Hippocratis). У больных эмпиемой плевры с бронхоплевральными свищами, напротив, последний симптом может не определяться при хорошем дренировании полости через бронх, но при этом аускультативно отмечается усиленное бронхиальное дыхание типа амфорического. При выраженной и длительно текущей гнойной интоксикации развивается дистрофия миокарда и энергодинамическая недостаточность сердца. Возникшая в результате этого сердечно-сосудистая недостаточность проявляется тахикардией, неприятными ощущениями в области сердца, сердцебиением, артериальной гипотензией и замедлением циркуляции, акроцианозом. При обследовании определяется глухость тонов сердца, иногда экстрасистолия, на верхушке сердца выслушивается систолический шум. В последующем при сохранении гнойной интоксикации развивается легочно-сердечная недостаточность с нарастающей декомпенсацией кровообращения и гипертензией в малом круге, о чем свидетельствуют акцент II тона на легочной артерии, надчревная пульсация в связи с гипертрофией правого желудочка, сдвиг электрической оси сердца вправо на электрокардиограмме. Как следствие гнойной интоксикации появляются признаки нарушений функций органов, богатых ретикулоэндотелиальной тканью (печень, почки, селезенка, костный мозг). При обследовании больных определяется увеличение печени, иногда небольшая иктеричность склер и кожных покровов. При крайних, на грани с истощением, формах гнойно-резорбтивной лихорадки у больных развиваются отеки нижних конечностей и асцит. Происхождение их обусловлено гипо- и диспротеинемией. В клинической картине некоторых форм острой эмпиемы плевры, кроме признаков дыхательной недостаточности, гнойной интоксикации и типичных данных физикального обследования, имеются дополнительные симптомы. При ограниченной эмпиеме клиника во многом определяется локализацией скопления гноя. При этом различают верхушечное, пристеночное, наддиафрагмальное, междолевое и парамедиастинальное расположение гнойника. При верхушечной эмпиеме могут наблюдаться отечность надключичной области и плеча, плексит, синдром Клода Бернара–Горнера (птоз, миоз, энофтальм, гиперемия лица на стороне поражения). Для пристеночных эмпием характерны выраженные болевые ощущения и ограничение амплитуды дыхательных движений на стороне поражения, сглаженность межреберных промежутков, отечность подкожной клетчатки, укорочение перкуторного звука и ослабление дыхания над областью скопления гноя. При базальной (наддиафрагмальной) эмпиеме боли чаще бывают в нижней части грудной клетки и в подреберье. Они усиливаются при глубоком вдохе, нередко иррадиируют в область шеи и плеча. В связи с этим, характерным клиническим признаком диафрагмального плеврита является грудной тип дыхания. Больной при этом дышит только верхней частью грудной клетки, нижняя остается неподвижной. Иногда развивается болевой диафрагмальный синдром, обусловленный раздражением диафрагмального нерва и париетального листка брюшины, выстилающего диафрагму со стороны брюшной полости и проявляющийся иррадиацией болей в надключичную ямку по ходу диафрагмального нерва на шее, в область надчревья с одновременным рефлекторным напряжением мышц передней брюшной стенки в этой зоне. В связи с этим может возникнуть необходимость в дифференциации с острыми заболеваниями брюшной полости. Парамедиастинальная эмпиема может проявляться синдромом сдавления верхней полой вены. Большие и даже средние по величине плевральные экссудаты могут вызвать дислокацию средостения и крупных сосудов в здоровую сторону, что при смещении влево может сопровождаться перегибом больших венозных сосудов, резким набуханием шейных вен, застоем в органах брюшной полости и уменьшением притока крови к сердцу. При смещении средостения вправо наблюдается смещение аорты и особенно легочной артерии, что также приводит к обеднению сердца артериальной кровью, к уменьшению систолического и минутного объема выбрасываемой крови. Большие смещения сердца и особенно крупных сосудов могут привести при резких движениях в кровати, при попытках сесть или встать к внезапной смерти. Клиническое течение острых посттравматических эмпием определяется, прежде всего, характером повреждения грудной стенки, легкого и других внутренних органов. При закрытых травмах груди, ранениях без повреждения легкого и с незначительным повреждением тканей грудной стенки эмпиема развивается как нагноение гемоторакса. Эмпиема плевры после ранений с повреждением легкого протекает более тяжело, что обусловлено степенью повреждения легкого, наличием и характером бронхоплевральных сообщений. Чаще всего гнойный процесс начинается в плевральной полости как нагноение инфицированного гемоторакса. Однако нагноение может развиваться и в плевре, и в поврежденном легком. Клиническая картина в таких случаях соответствует клинической картине эмпиемы, протекающей с деструкцией легкого. Наиболее тяжело протекают эмпиемы после ранений с широко открытым наружным пневмотораксом. Гнойный процесс в таких случаях характеризуется бурным клиническим течением по типу раневого сепсиса, переходит на грудную стенку с развитием флегмоны. Прогноз часто неблагоприятный. Клиническая симптоматика послеоперационных эмпием зависит не только от степени загрязнения плевральной полости, но и от характера перенесенного вмешательства. В связи с этим различают 4 группы послеоперационных эмпием плевры: 1) после пневмонэктомии; 2) после частичной резекции легкого; 3) после операций на пищеводе; 4) после кардиохирургических и других операций без повреждения легкого и других полых органов. Анаэробные эмпиемы плевры отличаются крайне тяжелым течением. Молниеносные и быстропрогрессирующие формы анаэробной эмпиемы протекают с резчайшей интоксикацией, тахикардией до 120—140 уд/мин, гектической температурой тела, психоэмоциональными расстройствами вплоть до коматозного состояния. Торпидные формы анаэробной эмпиемы тоже отличаются тяжелой общей интоксикацией. Отмечаются резкая бледность, желтушность склер и кожи, нарастающая одышка. При осмотре чаще выявляются отек подкожной клетчатки и кожи на пораженной стороне грудной клетки, усиление болезненности по ходу межреберий. При газообразующих формах анаэробных возбудителей можно уже в ранних стадиях обнаружить при пальпации характерный хруст газа в подкожной клетчатке грудной клетки. ВОПРОСЫ. 1. Перечислите основные общие симптомы, встречающиеся при острой эмпиеме плевры? 2. Перечислите основные местные симптомы, встречающиеся при острой эмпиеме плевры? 3. Что такое ортопноэ? 4. Перечислите характерные признаки, наблюдаемые при осмотре, пальпации, перкуссии и аускультации больного острой эмпиемой плевры. 5. Какие особенности в клиническом течении имеют различные формы осумкованной эмпиемы плевры? 6. В чем заключается угроза для жизни больного при большом гидротораксе? 7. Какие формы анаэробной эмпиемы Вы знаете?
IV. ПИОПНЕВМОТОРАКС. Пиопневмоторакс – острый гнойный процесс, развивающийся вследствие прорыва гнойника легкого в плевральную полость. Он может возникнуть чаще всего в результате прогрессирования гангрены легкого, реже – острого абсцесса и еще реже – при прорыве хронического гнойника легкого в стадии обострения. Прорыв абсцесса легкого в плевральную полость сопровождается поступлением в нее гноя и воздуха. При отсутствии сращений между париетальной и висцеральной плеврой развивается тотальный пиопневмоторакс с тяжелой клинической картиной за счет раздражения огромного рецепторного поля плевры и значительной всасываемости токсинов. При наличии плевральных спаек, что бывает чаще при хронических гнойно-деструктивных процессах в легких, может развиться ограниченный пиопневмоторакс. В зависимости от того, сохраняется ли сообщение вскрывшегося абсцесса с бронхом или оно прикрывается, различают пиопневмоторакс с бронхиальным свищом или без него. Если же сообщение бронха легкого с плевральной полостью имеет клапанный механизм, то развивается клапанный пиопневмоторакс. Клиническая картина пиопневмоторакса определяется распространенностью гнойного процесса в плевральной полости, степенью деструкции легкого и характером бронхоплевральных сообщений. По тяжести клинического течения различают острую, мягкую и стертую формы пиопневмоторакса. Острый пиопневмоторакс наступает при прорыве гнойно-деструктив- ного очага легкого в свободную плевральную полость. Перфорация абсцесса происходит нередко во время сильного кашля и проявляется острыми болями в груди, резчайшей одышкой, бледностью кожных покровов, липким потом, цианозом кожи и слизистых оболочек. Артериальное давление при этом снижается до 50–70 мм рт. ст., пульс становится нитевидным. Эти симптомы при пиопневмотораксе определяются: 1) рефлекторными явлениями, связанными с раздражением плевральных листков внезапно проникающими в плевральную полость воздухом и гноем; 2) расстройствами дыхания, обусловленными частичным или полным спадением легкого; 3) расстройствами гемодинамики в связи со смещением средостения и сдавлением крупных сосудов. Наиболее тяжело острый (молниеносный) пиопневмоторакс протекает при сочетании с напряженным пневмотораксом. Из-за нарастающей одышки положение больного становится вынужденным – обычно он сидит, оперевшись руками о край кровати. Одна половина грудной клетки меньше участвует в акте дыхания, межреберные промежутки расширены, голосовое дрожание ослаблено, перкуторно определяется коробочный звук, при аускультации – бронхиальное дыхание с амфорическим оттенком. Иногда объем шеи, верхней половины груди и лица резко увеличивается вследствие распространения воздуха из плевральной полости в средостение, подкожную и межмышечную клетчатку. При пальпации здесь определяется четкая крепитация, а перкуторно – высокий тимпанит. Давление в плевральной полости у этих больных постоянно повышается, что приводит к значительному смещению средостения и диафрагмы, вследствие чего сдавливаются крупные сосуды и затрудняется кровообращение. Перегиб сосудов влечет острое нарастание расстройств сердечной деятельности. Иногда шок и легочно-сердечная недостаточность нарастают так стремительно, что спасти больного может только экстренное хирургическое вмешательство. Если клапанного механизма нет, то состояние больного постепенно стабилизируется, гемодинамические нарушения и дыхательная недостаточность несколько уменьшаются. Мягкая форма пиопневмоторакса развивается при перфорации в плевральную полость небольшого периферического абсцесса легкого. Больные отмечают усиление болей в груди, одышки и кашля, повышение температуры тела и другие признаки умеренной гнойной интоксикации. Процесс локализуется в основном в зоне прорыва гнойника. Это ведет к ограниченному пиопневмотораксу. Стертая форма пиопневмоторакса может быть при прорыве небольшого деструктивного очага легкого в хорошо отграниченную спайками часть плевральной полости. Чаще это встречается при хронических нагноительных заболеваниях легких. Перфорация гнойника в полость может произойти незаметно для больного. Клиническая картина будет определяться в основном предшествующими изменениями в легком. Нередко ограниченный пиопневмоторакс диагностируется только при рентгенологическом обследовании. Дальнейшее течение заболевания в основном зависит от течения гнойно-деструктивного процесса в легком. Если острый пиопневмоторакс развился на фоне гангрены легкого, то она будет иметь тенденцию к ухудшению. Если же острый пиопневмоторакс явился осложнением острого абсцесса, то нередко после опорожнения гнойника в плевральную полость деструктивный процесс в легком стихает, а после эвакуации гноя из полости плевры наступает улучшение. В дальнейшем течение эмпиемы будет зависеть от характера сообщения плевральной полости с бронхом и возможности расправления легкого. ВОПРОСЫ. 1. Что такое пиопневмоторакс? 2. Какие формы пиопневмоторакса различают по тяжести клинического течения? 3. Дайте клиническую характеристику различным формам пиопневмоторакса. Дата добавления: 2015-01-18 | Просмотры: 3876 | Нарушение авторских прав |