|
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
ГИПЕРПЛАСТИЧЕСКИЕ ПРОЦЕССЫ В ЯИЧНИКАХПо классификации ВОЗ, гиперпластические процессы в яичниках отнесены к группе опухолевидных образований. Эту патологию часто трудно дифференцировать от гормонпродуцирующих опухолей яичников. К гиперпластическим процессам яичников относятся стро- мальная гиперплазия и текоматоз, который расценивается как вариант стромальной гиперплазии, а также гипертекоз. Стромальная гиперплазия — это пролиферация стромы яичников, которая может вызывать гиперэстрогению, что в свою очередь приводит к патологическим процессам в других органах с соответствующей симптоматикой. Стромальная гиперплазия и текоматоз могут возникнуть в любом возрасте, нередко в молодом. Они часто выявляются в сочетании с другой патологией внутренних половых органов: миомой матки, внутренним эндометриозом, злокачественными опухолями матки, феминизирующими опухолями яичников. Весьма вероятно, что сами по себе стромальная гиперплазия и текоматоз, которые, как правило, сопровождаются гиперэстро-генией, являются причинами возникновения этих заболеваний. Преморбидный фон у больных стромальной гиперплазией отягощен так же, как и у женщин с доброкачественными опухолями яичников. Часто имеют место нарушения менструальной функции: позднее или раннее менархе, болезненные или обильные менструации, нарушения цикла. Диагностировать гиперпластический процесс в яичниках до и во время операции трудно, так как он часто сочетается с другой патологией половых органов, по поводу чего больных подвергают хирургическому лечению, а отдельным клиническим проявлениям не уделяют должного внимания. Однако на основании анамнеза, характера менструальной функции (позднее или раннее менархе, болезненные и обильные менструации) и клинических проявлений (ациклические кровотечения) можно предположить наличие стромальной гиперплазии. Результаты гистологического исследования соскоба со слизистой оболочки тела матки (гиперплазия или полипоз эндометрия), цитологии вагинального мазка (высокий или относительно высокий кариопикнотический индекс) также подтверждают это предположение, особенно если не выявляются опухоли матки или придатков. Диагноз стромальной гиперплазии и текоматоза следует ставить методом исключения. В тех случаях, когда наблюдается картина гиперэстрогении и исключается феминизирующая опухоль, с большой долей вероятности можно думать о наличии стромальной гиперплазии или текоматозе яичников. Стромальной гиперплазии и текоматозу присущи симптомы, сходные с теми, которые отмечаются при феминизирующих опухолях. Более активный процесс имеет место при текоматозе яичников. Больные стромальной гиперплазией и текоматозом нуждаются в операции. Объем операции зависит от возраста и сопутствующей патологии. Гипертекоз является редким заболеванием. Как правило, при этой патологии в процесс вовлекаются и другие железы внутренней секреции. Гипертекоз вызывает симптомы вирилизации: гирсутизм, аме норею, бесплодие, прогрессирующее ожирение, гипертензию. Эти клинические проявления могут наблюдаться при ряде патологических состояний: склерокистозных яичниках, маскулинизирующих опухолях, патологии надпочечников, синдроме Иценко— Кушинга, нарушении половой дифференциации и т. д. Многообразие нозологических форм со сходными клиническими проявлениями усложняет диагностику. Особенно трудно распознать гипертекоз, потому что клиническое течение заболевания, по-видимому, связано с полигландулярной патологией. При исключении указанных патологических состояний можно подозревать гипертекоз яичников. Точный диагноз гипертекоза может быть поставлен на основании результатов гистологического исследования удаленного препарата. Молодым женщинам производят клиновидную резекцию или декортикацию яичников, больным в постменопаузе — надвлага-лищную ампутацию матки с придатками. Оперативное вмешательство оказывает некоторое нормализующее действие, однако полного излечения не наступает. По-видимому, это связано с тем, что при частичной резекции яичников не могут быть полностью удалены очаги гиперплазии текаткани. 8.3.7. ТЕХНИКА ОПЕРАЦИЙ Технически операция удаления доброкачественной опухоли яичника может быть простой, но в некоторых случаях ее осложняют многочисленные спайки. При затруднении выведения опухоли в рану можно использовать два тупфера на корнцанге и, подведя их под опухоль, осторожно вывести ее из брюшной полости. Образование очень больших размеров можно уменьшить, пунктируя его троакаром, соединенным с электроотсосом (рис. 8.13). Предварительно надо наложить кисетный шов, чтобы затянуть его после удаления троакара. Место пункции до введения троакара обкладывают марлевыми салфетками. Для извлечения опухолевых образований из брюшной полости можно пользоваться специальным вакуум-экстрактором. Его прикладывают к поверхности опухоли и, потягивая за него, выводят опухоль в рану. Опухоль яичника после удаления необходимо вскрыть в операционной, чтобы осмотреть внутреннюю' поверхность капсулы, так как в некоторых случаях на внутренней поверхности капсулы гладкостенных подвижных опухолей имеются сосочковые разрастания. По возможности надо производить срочное гистологическое исследование препарата. Наличие хрупких, легко кровоточащих сосочков подозрительно на злокачественное новообразование. Удаление придатков матки. После выведения опухоли в рану накладывают зажимы на воронко-тазовую связку. Пе-
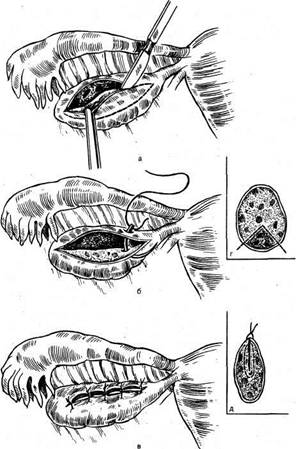
ред наложением зажимов маточная труба и яичник приподнимаются так, чтобы связка была натянута и хорошо видна на просвет. Затем по направлению к углу матки захватывают верхний отдел широкой связки вместе с маточной трубой и собственной связкой яичника (работает нижняя треть зажима). Связки пересекают и перевязывают. Перитонизацию производят с помощью круглой или широкой связок (рис. 8.14). При перекруте ножки опухоли яичника зажим накладывают ниже места перекрута. Раскручивать ножку опухоли не рекомендуется, так как тромбы, которые, как правило, имеются в просвете перекрученных сосудов, могут попасть в кровяное русло со всеми вытекающими отсюда последствиями (рис. 8.15). Клиновидная резекция яичника. После выведения яичника в рану он удерживается или рукой оператора, или марлевой полоской вокруг ворот яичника. Клиновидно иссекают ткань яичника почти до его ворот. Удаляют 2/з объема яичника. Целость его восстанавливают путем наложения тонких кетгуто-вых швов круглой крутой иглой. Первый вкол производят с захватом дна раны, второй поверхностно; при завязывании шва края яичника хорошо сопоставляют (рис. 8.16). Завязывать нити надо после наложения всех швов. Если завязать первые швы, то трудно захватить дно раны яичника. Для формирования яичника можно использовать биологический клей (см. главу 7). Вылущение опухоли или кисты яичника. После выведения яичника с опухолью в рану марлевыми салфетками отгораживают его от брюшной полости. Затем по краю здоровой ткани яичника скальпелем делают разрез (полулунный или циркулярный) таким образом, чтобы не ранить капсулу опухоли. Края разреза берут на зажимы Пеана. Острым и тупым путем
Рис. 8.16. Клиновидная резекция склерокистозных яичников. а — иссечение ткани яичника; б — наложение швов на яичник; в — яичник восстановлен; г, д — иссечение 2/з ткани яичников и наложение швов (схема). вылущивают опухоль. Швы накладывают так же, как при резекции яичника, или сначала накладывают погружные, а вторым рядом швов формируют яичник. Часто после операции он имеет форму сигары. Очень важно оставить неизмененную ткань яичника, даже если имеется только небольшой участок коркового слоя у ворот яичника. Удаление интралигментарно расположенной опухоли. Основная опасность заключается в том, чтобы не ранить мочеточник. В норме он располагается по заднему листку широкой связки, но при росте опухоли может быть смещен вбок и даже кпереди от опухоли. Во время удаления опухоли каждый плотный тяж следует осмотреть, чтобы исключить ранение мочеточника. После удаления опухоли обязательно найти мочеточник и проследить его ход. Мочеточник имеет следующие особенности. При ощупывании его двумя пальцами и соскальзывании их возникает ощущение «щелчка». Кроме того, при легком поколачивании тупфером мочеточник начинает сокращаться и появляются червеобразные движения его. Следовательно, его ранения не произошло. Для удаления опухоли рассекают передний листок широкой связки (только брюшину!). При необходимости пересекают круглую связку. Затем отслаивают брюшину от опухоли и вылущивают ее тупым и острым путем с теми предосторожностями, о которых сказано выше. Опухоль остается соединенной с собственной связкой и подвешивающей связкой яичника. Их пересекают и лигируют. Производят перитонизацию за счет листков широкой связки (можно кисетным швом). При наличии «пустого» пространства в параметрии надо наложить несколько погружных кетгутовых швов. Удаление псевдоинтралигаментарно расположенной опухоли. При наличии обширного спаечного процесса возникает псевдоинтралигаментарное расположение опухоли, при этом оба листка брюшины широкой связки окружают опухоль вместе со спайками. После разделения спаек острым и тупым путем и восстановления нормальных анатомических взаимоотношений операцию выполняют в зависимости от анатомической ситуации. При наличии папиллярных эвертирующих кистом яичника показано удаление придатков матки пораженной стороны. После разделения спаек и наложения зажимов на воронко-тазовую связку, собственную связку яичника и маточную трубу опухоль удаляется. Если при срочном гистологическом исследовании не выявляется злокачественный процесс, то операцию заканчивают. Сосочки, имеющиеся на брюшине при доброкачественной папиллярной кистоме, рассасываются. При наличии двусторонних эвертирующих папиллярных кистом показано удаление придатков матки. Если у молодой женщины есть неизмененная ткань яичника, то надо попытаться сохранить ее. 8.4. ОПУХОЛИ У ДЕТЕЙ И ПОДРОСТКОВ В литературе имеется немало работ, касающихся опухолей яичников у детей и подростков. Все авторы согласны с тем, что такие опухоли встречаются относительно редко. Согласно данным ВНИЦОЗМиР Минздрава СССР, опухоли наблюдаются примерно у 4 % больных в возрасте до 18 лет. Данные о характере и клиническом течении опухолей у детей и подростков имеют противоречивый характер и зависят от контингента больных, госпитализируемых в стационар. У девочек и подростков могут возникнуть опухоли различного строения, практически любая из перечисленных в Международной классификации. Герминогенные опухоли нередко обнаруживаются до полового созревания, но могут возникать и в начале его. По морфологическому строению среди опухолей, присущих молодому возрасту, различают доброкачественные (зрелые тератома — дермоидные кисты) и злокачественные (тератобластомы). Среди опухолей стромы полового тяжа нередки дисгерминомы. Заболевания, по поводу которых операции производят детям и подросткам, значительно отличаются от таковых у взрослых. Большинство девочек оперируют в связи с наличием опухолей и опухолевидных образований придатков матки, тогда как взрослых женщин — чаще всего по поводу опухолей матки, например миомы. Чаще встречаются доброкачественные опухоли, которые обычно выявляются в период полового созревания. Однако немало девочек со злокачественными опухолями яичников поступает в онкологические стационары. Следует помнить, что у девочки может возникнуть и злокачественная опухоль. Возникновение эпителиальной злокачественной опухоли является казуистикой. Некоторые авторы полагают, что в последние годы частота злокачественных опухолей половых органов у девочек и девушек увеличилась. Доброкачественные опухоли характеризуются быстрым ростом. Нередко опухоли и опухолевидные образования придатков матки сочетаются с аппендицитом. В отсутствие осложнений (перекрут ножки опухоли, нагноение) доброкачественные опухоли яичников у детей имеют более легкое течение, чем у взрослых. Боли, как правило, появляются при значительных размерах овариального образования. Спаечный процесс в малом тазе у детей наблюдается крайне редко. Кисты яичников у девочек и девушек встречаются реже, чем у взрослых. Возможно, фолликулярные кисты небольших размеров остаются нераспознанными. В связи с особенностями анатомического строения (длинная ножка) перекрут ножки опухоли яичника чаще всего происходит при наличии дермоидной кисты. Поскольку указанная опухоль имеет тератогенное происхождение, она может проявиться в любом возрасте. Описаны случаи перекрута ножки опухоли у девочек 4 и 5 лет, причем опухоли были уже значительных размеров. При этом возникают симптомы острого живота. Принцип, который обязателен при лечении женщины с опухолью яичника — незамедлительная операция, в полной мере применим и к детям. Гормонпродуцирующие опухоли редко наблюдаются у детей и подростков. Чаще других возникают гранулезоклеточные опухоли, реже текомы. Феминизирующие опухоли яичников у девочек, как правило, характеризуются яркими клиническими проявлениями, которые обусловлены тем, что опухоль в большом количестве продуцирует эстрогенные гормоны. У девочек возникают признаки преждевременного полового созревания: увеличиваются молочные железы, появляются вторичные половые признаки — рост волос на лобке, увеличение клитора и половых губ, маточные кровотечения, которым предшествуют менструальноподобные выделения. В пубертатном возрасте феминизирующие опухоли сопровождаются беспорядочными кровянистыми выделениями из половых путей — проявление нарушения гормональной регуляции менструальной функции в период полового созревания. Консервативная терапия при наличии опухоли не дает эффекта, и это может служить дифференциально-диагностическим признаком. Если кровотечение не останавливается, а нарушения гемостаза отсутствуют, то нельзя исключить феминизирующую опухоль яичника. Омужествляющие опухоли яичников у детей и подростков являются казуистикой. В литературе имеются сообщения лишь о единичных случаях. Если возникают симптомы вирилизации, то можно заподозрить наличие маскулинизирующей опухоли. Чрезвычайно редко происходит задержка полового развития как симптом развития маскулинизирующей опухоли. Дифференциальная диагностика в этих случаях трудна. Девочки нуждаются в обследовании в специализированном стационаре. Опухоли наружных половых органов, влагалища и матки встречаются в детском и юношеском возрасте редко (8 % по отношению ко всем опухолям и опухолевидным образованиям придатков матки). Как правило, это злокачественные новообразования: саркома влагалища, шейки или тела матки. При развитии злокачественного новообразования из половых путей появляются кровянистые выделения с неприятным запахом, которые являются ведущим симптомом заболевания. Позднее к ним присоединяются боли различной интенсивности. В случае появления кровянистых выделений из влагалища у девочек раннего возраста родители достаточно быстро обращаются к врачу. Девочки более старшего возраста (после наступления менархе) обычно длительное время не обращаются за медицинской помощью, и это нередко приводит к тому, что заболевание диагностируется в запущенной стадии. При наличии ювенильных кровотечений исключение органических опухолевых поражений внутренних половых органов обязательно. Следует помнить, что если образование исходит из яичника, то это скорее всего опухоль, а не киста. Если же опухоль возникает в области наружных половых органов, влагалища или тела матки, то надо предполагать злокачественное новообразование. Диагностика опухолей и опухолевидных образований матки и придатков у девочек часто представляет значительные трудности. В большой мере это объясняется недостаточным знакомством врачей с опухолями гениталий у детей и подростков. Нередко диагноз ставится несвоевременно потому, что врач забывает о возможности возникновения опухоли у девочек или девушки. Жалобы ребенка на боли внизу живота и изменение поведения должны заставить педиатра проконсультировать ребенка с гинекологом. Опухоль, как правило, легко пальпируется через брюшные покровы. Диагноз подтверждается во время ректального исследования. У девочки матка и придатки располагаются относительно высоко и лишь к концу полового созревания опускаются в малый таз и занимают такое же положение, как и у взрослых. Ограниченные размеры малого таза не позволяют опухолям располагаться в его полости даже при сравнительно небольших овариальных образованиях. Эти же анатомические особенности обусловливают отсутствие симптомов сдавления мочевого пузыря и прямой кишки. Для уточнения диагноза желательно провести ультразвуковое исследование или рентгенологическое исследование малого таза в условиях пневмоперитонеума (если ультразвуковое исследование невозможно). Нередко при опухоли яичника ставят ошибочный диагноз беременности и девочка по вине врача попадает в тяжелую моральную ситуацию. При подозрении на беременность, прежде чем поставить об этом в известность родителей и педагогов, необходимо подтвердить предположение (консультация гинеколога, ультразвуковое исследование, определение хорионического гона-дотропина). Дифференцировать опухоли и опухолевидные образования придатков матки у девочек приходится прежде всего от аппендицита, особенно при перекруте ножки опухоли. Ректальное исследование помогает уточнить диагноз. Сочетание опухоли яичника и аппендицита — нередкое явление. Желателен совместный осмотр больной педиатром, гинекологом и хирургом. Симулировать новообразование яичника могут дистопированная почка или ее опухоль, а также переполненный мочевой пузырь. Во избежание подобных ошибок ректальное исследование необходимо производить при опорожненном мочевом пузыре. При подозрении на патологию почки показана внутривенная пиелография. Для уточнения диагноза опухолей и опухолевидных образований половых органов у девочек рекомендуются дополнительные исследования: вагиноскопия, эндоскопия, ультразвуковое исследование, рентгенография органов малого таза в условиях пневмоперитонеума. Хирургическое лечение детей и подростков по поводу опухолей половых органов должно быть максимально консервативным (частичная резекция яичника или вылущивание опухоли). Удалять полностью придатки матки приходится при перекруте ножки опухоли, когда ткань яичника настолько изменена, что оставлять ее нельзя Особое значение имеет срочное гистологическое исследование удаленного препарата, так как от его результатов во многом зависит объем оперативного вмешательства. Если в климактерическом периоде или постменопаузе вопрос о расширении вмешательства нередко решается на основании визуального осмотра пораженного органа, то у детей проведение радикальной операции должно быть обосновано гистологически подтвержденной злокачественностью новообразования. Девочек и девушек необходимо направлять в специализированные стационары, где есть возможность применить дополнительные методы исследования и где работают высококвалифицированные специалисты. Осмотр червеобразного отростка во время операции обязателен, так как у большого числа девочек приходится одновременно производить аппендэктомию из-за хронического воспаления аппендикса. В равной степени необходим осмотр придатков во время аппендэктомии, так как бывают случаи удаления аппендикса и оставления овариального образования с перекрутом его ножки. Глава 9 Дата добавления: 2014-12-12 | Просмотры: 2626 | Нарушение авторских прав |