|
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
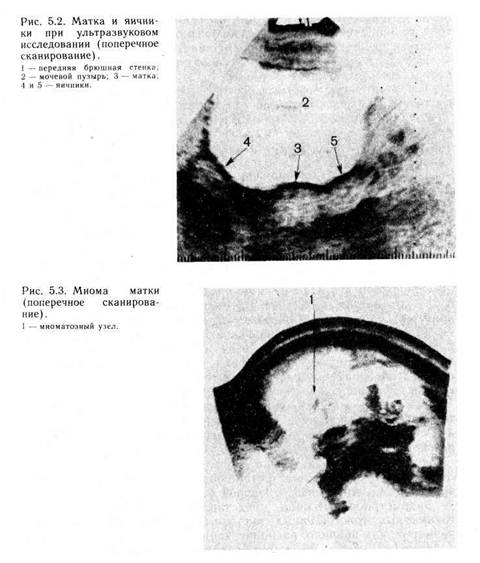
ДОПОЛНИТЕЛЬНЫЕ МЕТОДЫ ИССЛЕДОВАНИЯДополнительные методы обследования с целью диагностики и дифференциальной диагностики гинекологических заболеваний получили повсеместное признание. Для установления диагноза часто достаточно пальпаторного двуручного исследования, однако у ряда больных из-за метеоризма, тучности или других причин нет возможности составить правильное представление о состоянии органов малого таза. Иногда опухоли слишком малы и пальпировать их не представляется возможным. При осмотре больной врачу приходится решать, опухоль это или образование воспалительной этиологии, откуда она исходит (из матки, придатков) или она экстрагенитального происхождения и, наконец, доброкачественная она или злокачественная. Часто необходимо выяснить, есть ли жидкость в брюшной полости. Дополнительные методы исследования позволяют получить объективные данные о положении, размерах, соотношении и консистенции образований, расположенных в малом тазу. Следует помнить, что нельзя полностью основывать диагноз на результатах дополнительных исследований. Всегда необходимо сопоставлять эти данные с клиническим течением заболевания. 5.1. ПУНКЦИЯ БРЮШНОЙ ПОЛОСТИ ЧЕРЕЗ ЗАДНИЙ СВОД ВЛАГАЛИЩА Пункция брюшной полости через задний свод влагалища — широко распространенный и эффективный диагностический метод исследования, с помощью которого можно подтвердить наличие Рис. 5.1. Пункция брюшной полости через задний свод влагалища. внутрибрюшного кровотечения. Отсутствие крови в пунктате нельзя расценивать как признак, полностью исключающий вну-трибрюшное кровотечение, так как наличие спаек в малом тазе может создать такие условия, когда излившаяся в брюшную полость кровь не проникает в прямокишечно-маточное углубление. Если игла попадает в кровеносный сосуд или матку (обычно при резком оттягивании ее кзади), то в шприц насасывается такая же кровь, как при венепункции. При наличии внутрибрюшного кровотечения кровь темная, с мелкими сгустками, не свертывается. У больных гнойным параметритом в пунктате обнаруживают гной, что является показанием к кольпотомии. При промывании шприца кровь, полученная из брюшной полости, легко смывается с его стенок. Если кровь взята из сосуда, то она легко свертывается и смывание ее требует больших усилий. При наличии гноя в прямокишечно-маточном углублении в шприц насасывается гной, при наличии экссудата — экссудат. Техника пункции (рис. 5.1). Для проведения пункции через задний свод во влагалище вводят влагалищное зеркало. Заднюю губу шейки матки берут на пулевые щипцы и подтягивают к лону. При этом задний свод влагалища растягивается. В центр растянутого влагалищного свода перпендикулярно поверхности вводят длинную иглу диаметром не более 2 мм. При растянутом своде тазовая брюшина тесно прилегает к стенке влагалища, поэтому вполне достаточно продвинуть иглу в брюшную полость на 1 —1,5 см, чтобы получить пунктат, если он там имеется. При более глубоком продвижении игла может попасть в кишку или опухоль. Игла при продвижении должна легко преодолевать препятствие. Если ощущается сильное сопротивление, значит на ее пути есть препятствие, скорее всего матка. В таком случае надо изменить направление иглы или отказаться от пункции. 5.2. БИОПСИЯ ШЕЙКИ МАТКИ Биопсию шейки матки производят при подозрении на рак и другие заболевания шейки матки. Иссечение ткани шейки матки следует производить после кольпоскопического исследования, так как это позволяет точно определить участок шейки матки для биопсии. При ножевой биопсии скальпелем иссекают клиновидный участок ткани. Для этого шейку матки обнажают зеркалами, фиксируют пулевыми щипцами и подтягивают к области входа во влагалище. Скальпелем иссекают участок шейки матки с подлежащей тканью. На ранку при необходимости накладывают 1—2 кетгутовых шва. Биопсия может быть произведена также конхотомом или электродом в виде петли. Иссеченный кусочек ткани направляют на гистологическое исследование. До получения результатов исследования производить какие-либо операции на шейке матки (диатермокоагуляция, ампутация и т. д.) не следует. 5.3. ЗОНДИРОВАНИЕ ПОЛОСТИ МАТКИ Зондирование полости матки производят как диагностическую процедуру перед искусственным абортом, а также с целью определения длины полости матки перед диагностическим выскабливанием. Для выявления субмукозных миоматозных узлов зондирование имеет относительную ценность. Шейку матки обнажают зеркалами. Переднюю ее губу берут пулевыми щипцами и низводят. Через канал шейки матки вводят зонд. Продвигать его надо осторожно, чтобы не сделать ложный ход или не перфорировать стенку матки. 5.4. ДИАГНОСТИЧЕСКОЕ ВЫСКАБЛИВАНИЕ Диагностическое выскабливание широко применяется в гинекологической практике в основном для выявления состояния эндометрия. После зондирования матки расширяют канал шейки матки расширителями Гегара (как правило, до № 8). Затем средней кюреткой выскабливают слизистую оболочку передней и задней стенок матки, ее дна и трубных углов. При необходимости производят раздельное диагностическое выскабливание слизистой оболочки канала шейки и полости матки. Соскобы раздельно направляют на гистологическое исследование. 5.5. УЛЬТРАЗВУКОВОЕ ИССЛЕДОВАНИЕ Ультразвуковое исследование является наиболее простым и безопасным. В принципе было бы правильным каждой женщине с опухолевидным образованием проводить визуализацию органов малого таза с помощью ультразвука. Это значительно уменьшило бы число диагностических ошибок. Применение ультразвука с целью медицинской диагностики основано на том, что ткани различной плотности по-разному отражают и поглощают ультразвуковую энергию, причем ультразвук способен отразиться от границ раздела двух сред, отличающихся друг от друга по плотности на доли процента. С помощью ультразвука можно получить изображение таких образований, которые недоступны для рентгеновского исследования в силу небольшой плотности. Ультразвуковые диагностические аппараты представляют собой сложные электронные устройства. В настоящее время используются различные модели аппаратов, но принцип действия их один и тот же. Источником электрических колебаний высокой частоты (от 1 до 15 МГц) является генератор, питающийся от сети переменного тока. Пьезоэлектрический преобразователь аппарата из титаната бария превращает электрические колебания в ультразвуковые равнозначной частоты. Ультразвук проникает в исследуемые ткани, где происходит частичное его поглощение. Отраженный от тканей ультразвук попадает на преобразователь и вновь превращается в электрические колебания. На экранах электронно-лучевых трубок аппарата происходит регистрация отраженных импульсов. Показания электронно-лучевых трубок называются эхограммами. Двухмерные эхограммы (плоско-позиционное изображение на экране) получаются при использовании сканирующей техники. Современная ультразвуковая аппаратура позволяет исследовать органы малого таза с помощью различных датчиков: абдоминальных, влагалищных, ректальных. К ультразвуковому исследованию нет противопоказаний. Этот метод незаменим в тех случаях, когда тяжелое состояние не позволяет применить другие дополнительные методы исследования. Хорошо разработана ультразвуковая анатомия органов малого таза. Нормальные яичники имеют вид эллипсоидных структур, прилегающих к матке. Размеры нормальных яичников могут колебаться в зависимости от фазы цикла (рис. 5. 2). С помощью ультразвукового исследования оказалось возможным следить за ростом фолликула и выявлять гиперстимуляцию яичников. Разнообразное строение опухолей яичника нередко затрудняет их эхографическую оценку, но все же выявлена довольно четкая акустическая характеристика различных опухолей и опухолевидных образований яичников. Эхографию применяют с целью дифференциальной диагностики опухолей матки и яичника. Однако при ультразвуковом исследовании не всегда можно отличить плотную опухоль яичника от подбрюшинного миоматозного узла на ножке, так же как отечный миоматозный узел легко можно принять за овариаль-ное образование. Необходимым условием для исследования является напол нение мочевого пузыря, который, вытесняя из малого таза петли тонкого кишечника, создает своеобразное «акустическое окно», позволяющее четко визуализировать внутренние половые органы. Кроме того, мочевой пузырь используется в качестве эталона кистозного образования в малом тазе. На сопоставлении акустических структур мочевого пузыря и исследуемого образования построена эхографическая дифференциальная диагностика.
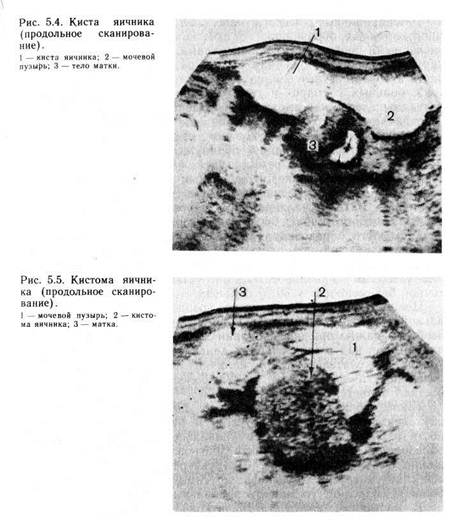
С целью выяснения внутреннего строения опухоли в ряде случаев прибегают к способу разночастотных датчиков (2,25 и 5 мГц), а также к одномерному А-методу. При сопоставлении данных ультразвукового сканирования и гистологического исследования выявляется ряд эхографических особенностей, присущих тем или иным патологическим процессам. Основными эхографическими признаками миомы матки (рис. 5. 3) являются увеличение размеров и изменение маточного контура, особенно характерные для множественной миомы матки. Некоторые трудности возникают у больных с миомой при подслизистом расположении узла или подбрюшинным узлом на ножке. Последние приобретают акустические признаки ки-стозных образований вследствие дегенеративных изменений, что снижает точность диагностики. При эхографии выявляются кисты, представляющие собой тонкостенные однокамерные кистозные образования. Особенность их заключается в высокой звукопроводимости и отсутствии в их структуре эховключений (рис. 5. 4). Паровариальные кисты на эхограммах ничем не отличаются от кист яичника. Их диагностика возможна лишь в случае визуализации яичника как отдельной структуры. Эндометриоидные кисты представляются в виде одно- и многокамерных толстостенных кистозных образований различных размеров, как правило, располагающихся позади матки, с многочисленными внутренними эхосигналами. При осмотре больных в динамике менструального цикла отмечается увеличение размеров этих образований перед менструацией, что способствует диагностике. Эхограммы дермоидных кист носят разнообразный характер. Часто такие кисты выявляются как кистозные образования со сниженной звукопроводимостью и более или менее выраженной эхогенной зоной, с характерной акустической тенью. Несколько затруднена диагностика гладкостенных серозных кистом яичника. Эхографически они могут мало отличаться от кист яичников. Большие размеры чаще свидетельствуют о кисто-ме. Выявление папиллярных разрастаний на внутренней или наружной поверхности капсулы подтверждает диагноз истинной опухоли яичника (рис. 5. 5). Муцинозные кистомы яичников имеют довольно характерный признак — перегородки внутри них. Установить диагноз злокачественной опухоли яичника только на основании ультразвукового исследования нельзя. Заподозрить наличие ее позволяет выявление образования с повышенной звукопроницаемостью, с беспорядочными эхоструктурами. Известно, что неизмененные маточные трубы не визуализируются. Эходиагностика заболеваний маточных труб возможна лишь при наличии содержимого в них гидро-, сакто- и гемато-сальпинкса диаметром более 2,5—3 см. Тубовариальные абсцессы чаще всего имеют вид кистозных многокамерных образований с нечеткими контурами и многочисленными внутренними эхосигналами. В отдельных случаях внутри выявляется линейная структура, разделяющая жидкую часть и более плотные элементы гнойного содержимого. У больных с гидро- и гематосальпинксом маточные трубы визуализируются как кистозные образования. От кист яичников их отличает вытянутая ретортообразная форма. Абсолютными ультразвуковыми признаками эктопической беременности являются лишь обнаружение плодного яйца вне матки с одновременной регистрацией жизнедеятельности плода (сердцебиение, шевеление). К вероятным эхографическим признакам внематочной беременности следует отнести незначительное увеличение матки с наличием в ее полости аморфных структур, исключающих маточную беременность, обнаружение около матки кистозного образования с плотными эховключениями и выявление в маточно-прямокишечном углублении свободной жидкости (при нарушенной внематочной беременности). На основании указанных признаков удается установить диагноз внематочной беременности у 30 % больных. Ценность метода значительно возрастает при дифференциальной диагностике маточной и внематочной беременности, что особенно важно при обследовании женщин, лечившихся от бесплодия, так как в этих случаях диагностическое выскабливание крайне нежелательно. При наличии ненарушенной маточной беременности сроком 3—4 нед и более ультразвуковая диагностика является достоверной. Таким образом, эхографическая диагностика опухолей и опухолевидных образований матки и придатков дает возможность в большинстве случаев правильно определить структуру образования, а иногда уточнить диагноз. Для клинициста очень важно иметь представление о структуре образования, так как сопоставление этих сведений с другими данными обследования больной позволяет установить правильный диагноз. В настоящее время ультразвуковое исследование используется для выявления аномалий развития половых органов, патологии эндометрия. В ряде случаев можно выявить гиперплазию, полипоз и рак эндометрия, которые имеют свои эхо-графические признаки, однако решающую роль играет морфологическое исследование. 5.6. РЕНТГЕНОЛОГИЧЕСКОЕ ИССЛЕДОВАНИЕ В настоящее время почти во всех стационарах имеется возможность проведения рентгенологических исследований: обзорной рентгенографии брюшной полости, гистеросальпингографии, рентгенографии органов малого таза в условиях пневмопери-тонеума. В крупных клинических учреждениях выполняют также вазографию. В зависимости от того, какую систему сосудов заполняют контрастным веществом, различают артерио-, вено-или лимфографию. 5.6.1. ОБЗОРНЫЙ СНИМОК БРЮШНОЙ ПОЛОСТИ Получение обзорного снимка брюшной полости является простейшим методом рентгенологического исследования. Он может быть полезным в том случае, если имеются опухоли, которые дают резкое контрастное изображение (например, петрифици-рованная миома матки, в редких случаях дермоидные кисты, в которых содержатся зубы, плотные ткани и др.). Большое значение обзорный рентгеновский снимок брюшной полости имеет при подозрении на перитонит или внутрибрюшное кровотечение (в брюшной полости выявляется свободная жидкость). При непроходимости кишечника выявляются чаши Клойбера. Если возникает подозрение на оставление в брюшной полости инструмента после операции, то обзорный снимок позволяет либо подтвердить это подозрение (тогда нужна операция), либо отвергнуть. 5.6.2. ГИСТЕРОСАЛЬПИНГОГРАФИЯ Гистеросальпингография является распространенным и весьма ценным методом исследования в тех случаях, когда необходимо получить представление о контурах матки и просветах маточных труб. Наиболее часто гистеросальпингографию проводят с целью определения проходимости маточных труб при бесплодии и у больных с подозрением на подслизистую миому матки или центрипетальный рост миоматозного узла (рис. 5.6). Метод используется также для диагностики внутреннего эндометриоза (рис. 5.7) и туберкулеза маточных труб. Более информативна рентгенотелевизионная гистеросальпингография, позволяющая оценить и функциональное состояние маточных труб. Полипы слизистой оболочки тела матки или мелкие подсли-зистые миоматозные узлы дают небольшие дефекты наполнения, при этом типичная треугольная форма полости матки может не изменяться. Применение гистеросальпингографии для диагностики трубной беременности с помощью водорастворимых контрастных веществ не получило распространения. 5.6.3. ПНЕВМОГИНЕКОГРАФИЯ Для выявления контуров внутренних половых органов необходимо ввести в брюшную полость газ (кислород, углекислый газ, закись азота), на фоне которого производится рентгеновский снимок. Этот метод исследования известен под разными
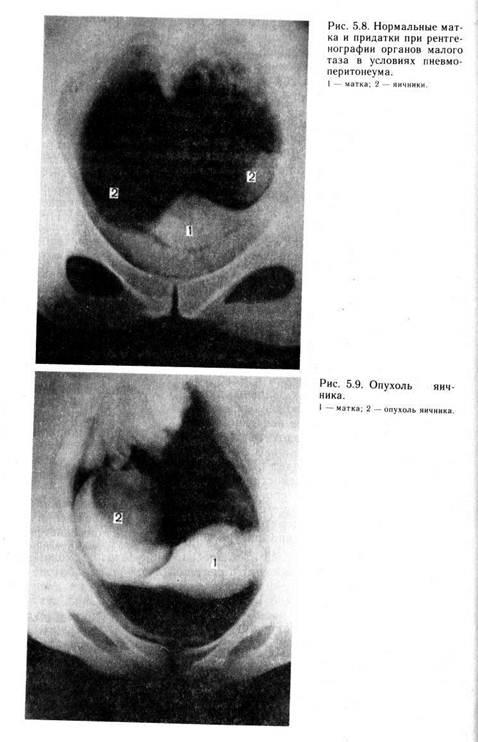
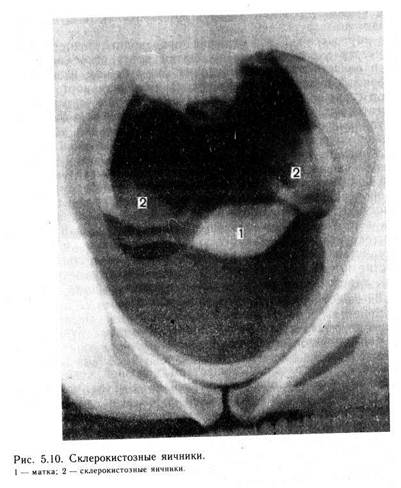
Противопоказаниями к применению пневмоперитонеума служат сердечно-сосудистые заболевания с декомпенсацией сердечной деятельности и нарушением кровообращения, острые и по-острые воспалительные процессы в брюшной полости, метеоризм, инкапсулированные гнойники в брюшной полости, грыжи, тяжелые экстрагенитальные заболевания. Не рекомендуется проводить процедуру во время менструации. Противопоказанием являются также начальные сроки беременности из-за опасности возникновения лучевых эмбриопатий. Обычно лучевая нагрузка в области внутренних половых органов при производстве одного рентгеновского снимка составляет 0,3—0,5 рад. Хотя эта доза мала, следует учитывать возможность вредного воздействия ее на функцию яичников. При наличии больших опухолей матки или яичников нет нужды производить рентгеновский снимок, поскольку больная все равно нуждается в операции. Техника пневмогинекографии. Чаще всего газ вводят в брюшную полость путем пункции брюшной полости. Подготовка больной заключается в следующем. Накануне и утром в день процедуры опорожняют с помощью клизмы кишечник, а непосредственно перед процедурой и мочевой пузырь. Если женщина тучная и страдает метеоризмом, то за 2 дня до исследования следует назначить диету, снижающую возможность избыточного образования газов (черный хлеб, квашеная капуста, молоко и т. д.). Больным с повышенной возбудимостью перед процедурой показана инъекция 1 мл 2 % раствора проме-дола под кожу. Газ вводят в положении больной на спине в перевязочной или малой операционной с помощью аппарата для наложения пневмоторакса или пневмоперитонеума, выпускаемого заводом «Красногвардеец». Действие аппарата основано на принципе двух сообщающихся сосудов, расположенных на разном уровне. Для наложения пневмоперитонеума применяют специальные иглы с тупо скошенным концом. В брюшную полость иглу вводят обязательно с мандреном, а затем его удаляют. Убедившись, что из иглы не показывается кровь, подключают аппарат и вводят газ в количестве 800—1500 мл в зависимости от массы тела. Газ вводят медленно под контролем манометра. Иглу вводят строго перпендикулярно к брюшной стенке на середине расстояния между пупком и передневерхней осью подвздошной кости по краю прямой мышцы живота. Местом введения иглы может быть область пупка, где кожа непосредственно сращена с брюшиной. При косом положении игла может располагаться забрюшинно, и тогда ввести газ в брюшную полость не удается. При правильном положении иглы прохождение газа в брюшную полость можно выслушать с помощью фонендоскопа. После введения газа больную перевозят на каталке в рентгеновский кабинет и делают снимки с расстояния 1 м. Рентгеновская трубка должна быть наклонена в каудальном направлении на 15 °. Больная лежит на животе. Головной конец стола опущен, угол наклона составляет 45 °. Газ можно вводить в брюшную полость путем пункции заднего свода влагалища, что показано очень тучным женщинам. Техника пункции описана выше. Как уже сказано, с помощью рентгенографии органов малого таза в условиях пневмоперитонеума отчетливо различаются контуры образований, имеющихся в малом тазе. Большую информацию получают при сочетании пневмоперитонеума с гисте-росальпингографией (биконтрастная гинекография), так как при этом видны наружные и внутренние контуры матки и маточных труб. Осложнения при наложении пневмоперитонеума редки и в основном связаны с техническими погрешностями при проведении процедуры. Они возможны также в тех случаях, когда не учитываются противопоказания. Наиболее тяжелым и опасным для жизни осложнением является газовая эмболия. Нередко воздушная эмболия протекает бессимптомно. Иногда появляющиеся симптомы ошибочно принимают за невротические или рефлекторные реакции на введение газа. При наложении пневмоперитонеума существует опасность воздушной эмболии. Однако при строгом соблюдении технических правил и учете противопоказаний она минимальна. Наложение пневмоперитонеума может осложниться эмфиземой. Вследствие технических погрешностей газ проникает в подкожную жировую клетчатку и может развиться медиасти-нальная эмфизема. При этом возникают боли за грудиной и в области шеи, голос становится хриплым, наблюдаются нарастающее удушье, затруднение движений шеи, глотания слюны, приема пищи. При осмотре больной определяются эмфизема области шеи (характерный хруст), цианоз лица и тахикардия. Покой, согревающие компрессы, введение обезболивающих и снотворных средств облегчают тягостные ощущения. Медиасти-нальная эмфизема проявляется через 2—3 ч после введения газа при вертикальном положении больной. Более легко протекает эмфизема предбрюшинной и подкожной жировой клетчатки (лечение симптоматическое). Возникновение эмфиземы любой локализации хотя и является осложнением, но неопасно и обычно через 2—3 дня проходит бесследно. Иногда образуется гематома передней брюшной стенки в месте введения иглы. В чрезвычайно редких случаях наблюдается внутрибрюшное кровотечение, «связанное с ранением крупного сосуда (в этом случае показана лапаротомия). При наложении пневмоперитонеума перфорация кишки иглой сравнительно легко может произойти при наличии метеоризма или обширных спаек в брюшной полости. Как уже отмечено, метеоризм является противопоказанием к наложению пневмоперитонеума. Ранение кишки иглой, как правило, не влечет за собой серьезных последствий. При наложении пневмоперитонеума пользуются тонкой иглой с тупым срезом. Произвести линейный разрез кишки такой иглой невозможно, а пункционное отверстие сразу же закрывается, чему способствует сокращение продольной и циркулярной мускулатуры кишки. В некоторых случаях, чтобы ускорить введение газа в брюшную полость, применяют иглы большого диаметра, а иногда и с заостренным концом, как у обычных игл. Это опасно, так как можно произвести линейный разрез кишки. При проколе игла большого диаметра нарушает герметичность ее стенки. Возможно также ранение сосуда. При наложении пневмоперитонеума можно пользоваться только специальными иглами. На рентгенограмме с неизмененными внутренними половыми органами хорошо видны костное кольцо таза и прилегающая к нему тень, которая соответствует мышцам, покрывающим стенки таза. В верхней части рентгенограммы заметна тень прямой кишки, а над лоном — полуовальная тень мочевого пузыря. Матка имеет вид плотной овальной тени, нижняя часть которой • интенсивнее верхней за счет наслаивающейся тени шейки матки. От матки отходят также тени, соответствующие широким и круглым связкам и маточным трубам. Яичники определяются в виде плотных овальных теней, составляющих примерно '/з тени матки, расположенных у стенок малого таза (рис. 5.8). Как правило, на фоне введенного газа хорошо видны патологические изменения в малом тазе: сращения в брюшной полости, смещения внутренних половых органов и др. Кроме того, можно определить, откуда исходит опухоль — из матки или из ее придатков (рис. 5.9), и диагностировать ряд других патологических состояний, например склерокистозные яичники (рис. 5.10). В настоящее время метод рентгенографии органов малого таза в условиях пневмоперитонеума в тех лечебных учреждениях, где есть ультразвуковая аппаратура, практически не применяется. Его заменил неинвазивный метод, а именно ультразвуковое исследование. 5.6.4. ВАЗОГРАФИЯ С помощью этого метода можно видеть строение сосудистой сети и выявлять патологические состояния. В качестве контрастных веществ используют водные растворы органических соединений йода. В зависимости от того, какую систему сосудов заполняют контрастным веществом, исследование называется артериографией, вено- или флебографией и лим-фоангиографией.
5.6.4.1. Артериография Артериография получила широкое распространение при исследовании сосудистых систем в общей хирургии. Для выявления артериальной системы внутренних половых органов этим методом чаще пользуются онкологи. Техника введения контрастного вещества. Через бедренную или плечевую артерию в брюшную аорту вводят зонд. При этом пунктируют бедренную или плечевую артерию, а затем накладывают сосудистый шов. Пользуются также специальной иглой, которая исключает необходимость наложения шва. Контрастное вещество можно вводить в бедренную артерию при сдавлении ее жгутом ниже места пункции, т. е. ретроградно. При этом методе введения сосуды матки обычно видны только с одной стороны, так как контрастное вещество, как правило, не доходит до бифуркации аорты. При внутривенной аортографии производят катетеризацию сердца через кубитальную вену. Затем контрастное вещество вводят в полость правого желудочка. За рубежом используют метод прямой пункции аорты — транслюмбальная аортография. При этом судят об архитектонике сосудов опухолей матки и яичников, маточных труб при внематочной беременности и определяют место прикрепления плаценты. Транслюмбальная аортография может сопровождаться опасными осложнениями, например повреждением почек. Артериография может быть вспомогательным методом исследования при диагностике опухолей и внематочной беременности. Противопоказанием к артериографии являются почечная недостаточность и гипертоническая болезнь. Точное толкование артериограммы маточных и овариальных сосудов требует от врача значительного опыта, так как и в норме эта сосудистая сеть обладает большой вариабельностью. Из-за сложности артериография не получила распространения. Как правило, удается установить диагноз, используя более простые методы исследования. 5.6.4.2. Венография Заполнение контрастным веществом венозной сети малого таза называется флебо- или венографией. Этот метод применяют для диагностики заболеваний нижней полой вены, тазовых вен и вен нижних конечностей. Он используется при дифференциации опухолей матки и придатков от опухолевидных образований воспалительной этиологии, а также с целью исключения урологических заболеваний. Для введения контрастного вещества в венозную систему таза можно использовать три пути: внутривенный, внутрикост-ный, внутриорганный. Используя внутривенный способ, контрастное вещество вводят путем пункции какого-либо венозного ствола: бедренной вены, геморроидальной вены или даже путем катетеризации или пункции нижней полой вены. При введении контраста в бедренную или нижнюю полую вену на рентгенограмме видны пристеночные вены таза и начальный отдел нижней полой вены. Первый рентгеновский снимок производят к концу введения контрастного вещества, затем через 2 с делают еще несколько снимков. При введении контрастного вещества через бедренную вену можно получить изображение пристеночных вен малого таза: наружной и общей подвздошной, нижней полой вен; иногда ретроградно может заполниться и внутренняя подвздошная вена. Можно диагностировать тромбы, венэктомии, деформации сосудистой сети опухолями и наличие лимфатических метастатических узлов. Внутрикостное введение контрастного вещества осуществляют путем пункции лобковых и седалищных костей, большого вертела бедра и крестца. Через иглу и губчатое вещество кости вводят контрастное вещество, а затем выполняют рентгенографию малого таза. Через костный мозг контрастное вещество всасывается быстро: уже через 1 с оно появляется в крупных венах малого таза. Контрастное вещество равномерно распределяется в венозной сети. Контрастное вещество можно ввести внутриорганным путем в толщу стенки матки. Венозная сеть малого таза отличается большой вариабельностью, однако можно различить париетальную и висцеральную системы вен. Париетальная система окружает стенки малого таза и состоит из подчревной и запирательной вен, санторини-ева сплетения и поперечного пресакрального анастомоза. К висцеральной системе относятся геморроидальные маточные, яичниковые и боковые пузырные вены. При внутривенном и внутрикостном введении контрастного вещества на рентгенограмме получается изображение париетальной системы вен, так как в месте впадения маточной вены в подчревную имеется клапан, который препятствует прохождению контрастного вещества в маточную вену. Вводя контраст внутри-органно, получают изображение висцеральной и париетальной систем вен. Противопоказаниями служат индивидуальная непереносимость контрастного вещества, поражения паренхиматозных органов, органические поражения сердечно-сосудистой системы с явлениями декомпенсации, кахексия, тяжелая раковая интоксикация и лихорадочное состояние. Метод эффективен при распознавании поражения венозной системы у больных с метастазами рака матки в лимфатические узлы, расположенные по ходу главных венозных пристеночных стволов. Тазовая флебография дает ценные сведения о стадии распространения злокачественного процесса половых органов, главным образом о степени инфильтрации клетчатки и поражении лимфатических узлов. В ряде случаев целесообразно сочетание газовой рентгенопельвиографии и тазовой флебографии, так как эти методы хорошо дополняют друг друга. 5.6.4.3. Лимфаденография Лимфатические сосуды гораздо уже вен и артерий, что создает ряд технических трудностей для введения в них контрастного вещества. В межпальцевую складку ноги подкожно вводят 0,5 мл 11 % раствора патент-сини, после чего кожа принимает серо-синий цвет. На подъеме ноги на расстоянии 4—5 см от места вкола делают разрез кожи и подкожной жировой клетчатки длиной 2—2,5 см. Окрашенные лимфатические сосуды лежат прямо под кожей. Сосуд освобождают от клетчатки, пунктируют и вводят в него 10—12 мл 75 % водного раствора йода. Затем производят серию рентгеновских снимков с промежутками в 30 с. Для наполнения лимфатической системы некоторые авторы отсепаровывают лимфатический сосуд под паховой связкой. Показанием к лимфоаденографии может служить необходимость определения поражения лимфатических узлов таза при раке шейпи матки, так как известно, что лимцатические сосуды, выносящие лимфу из шейки матки, впадают почти во все группы лимфатических узлов малого таза. В гинекологических стационарах методы вазографии в настоящее время используются редко. 5.7. РАДИОИЗОТОПНОЕ ИССЛЕДОВАНИЕ 5.7.1. ИССЛЕДОВАНИЕ ЭНДОМЕТРИЯ Одним из методов диагностики состояния эндометрия является радиометрический с использованием радиоактивного изотопа фосфора 32Р. Метод основан на свойстве злокачественных опухолей накапливать радиоактивный фосфор более интенсивно, чем окружающие непораженные ткани. Больная получает индикаторное количество радиоактивного фосфора (в среднем 100 мкКи) в виде раствора двузамещенного фосфата натрия (Na2HPO4). Через 24, 48 и 72 ч выполняют радиометрию. Для этого в полость матки вводят зонд-счетчик диаметром 2 мм с чувствительной областью, расположенной на конце его. При постепенном извлечении счетчика в направлении от дна матки до канала шейки матки на каждом сантиметре регистрируют накопление 32Р в слизистой оболочке матки. Результаты измерения выражают в импульсах в минуту. Диагностическим показателем является отношение радиоактивности в полости матки к радиоактивности в канале шейки матки, выраженное в процентах (процент накопления 32Р). Продолжительность радиометрии устанавливают в каждом случае индивидуально в зависимости от скорости счета импульсов. В среднем регистрируют по 300—400 импульсов на контрольном и исследуемых участках. Относительное накопление радиоактивного фосфора в эндометрии снижается в период угасания менструальной функции вплоть до глубокой постменопаузы. Максимальное накопление изотопа характерно для верхней трети тела матки, несколько ниже в средней трети и минимальное в нижней трети тела матки. Ю. Ю. Табакман изучил накопление 32Р в различных частях тела матки у больных разных возрастных групп (в детородном возрасте, климактерическом периоде и постменопаузе). Наиболее выраженные различия в величине накопления 32Р обнаружены при исследовании верхней трети полости матки у больных детородного возраста по сравнению с больными в постменопаузе. Накопление 32Р в детородном возрасте составляло 205 + 8,3%, в постменопаузе—140 ±9,2%. Различия между названными показателями весьма существенны (t = 5,2, р< 0,001). На основании этого при оценке данных радиометрии учитывают как состояние менструальной функции, так и уровень расположения предполагаемого патологического участка в полости матки. При радиоизотопной диагностике с помощью 32Р имеет значение не только величина относительного накопления изотопа, но также изменение показателя в динамике. Такая диагностика может быть проведена с одинаковым успехом через 24, 48 и 72 ч после введения изотопа. Однократность измерения и некоторая свобода в выборе интервала времени особенно удобны при исследовании в амбулаторных условиях. Следует отказаться от проведения радиоизотопного исследования матки в предменструальные дни, так как в это время наблюдается повышенное накопление изотопа. При раке эндометрия процент накопления 32Р зависит от локализации опухоли в матке. Максимальное значение показателя отмечено при локализации опухоли в верхней, минимальное — нижней трети матки. Следовательно, значение диагностического показателя необходимо оценивать в зависимости от того, на каком уровне в полости матки зарегистрирована максимальная скорость счета импульсов. 5.7.2. ИНТРАОПЕРАЦИО ИНАЯ ДИАГНОСТИКА Применение 32Р для диагностики опухолей внутренних органов основано на способности его быстро замещать нерадиоактивный фосфор в ДНК и РНК, синтез которых в опухолевой ткани усилен. Введенный радионуклид вначале равномерно распределяется в организме, а затем сосредоточивается в органах и тканях, отличающихся повышенными обменными процессами. 32Р в виде изотонического раствора двузамещенного фосфата натрия вводится больным перорально за 24 ч до оперативного вмешательства. Величина активности составляет 0,056 МБк на 1 кг массы тела, в среднем 4,44 МБк. Для регистрации накопления радионуклида в тканях применяется газоразрядный бета-зонд СБМ-11 и бета-радиометр «Комета-М». Измеряют радиоактивность обоих яичников и матки. При наличии опухоли или опухолевидного образования яичника регистрацию производят с поверхности его из 4—5 точек, а после удаления образования и вскрытия его — с внутренней поверхности капсулы или среза (при опухолях солидного строения) также из нескольких (5—6) точек. В случае пролиферирующих образований осуществляют радиометрию папиллярных разрастаний и участков капсулы с гладкой поверхностью. При наличии в яичнике зреющего фолликула или желтого тела прицельно определяют накопление 32Р этими образованиями. Применение радиофосфорной диагностики в гинекологической практике имеет особенности, которые связаны с гормональной зависимостью исследуемых органов. Циклические изменения в яичниках женщин детородного возраста, выражающиеся в закономерно повторяющемся созревании фолликулов, овуляции, образовании и функционировании желтого тела, обусловливают цикличность обменных процессов. С. С. Шифрин (1959) установил увеличение накопления 32Р в эндометрии в фазе секреции и в яичниках при наличии желтого тела. При радиометрии поверхности тела матки (в области дна) обнаруживается статистически достоверное повышение накопления Р в лютеиновой фазе менструального цикла. Радионуклид-ное исследование зрелых фолликулов и желтых тел выявило способность их к повышенному накоплению 32Р. Очевидно, высокий уровень обменных процессов, обусловленный биосинтезом стероидных гормонов в области фолликула и желтого тела, а также усиленная васкуляризация последнего являются причиной высокого накопления Р этими образованиями. Для оценки степени накопления 32Р опухолями и опухолевидными образованиями внутренних половых органов необходимо выбрать контрольный участок, с радиоактивностью которого, принятой за 100 %, предстоит сравнивать радиоактивность опухоли или кисты. И. М. Грязнова и соавт. (1977), К. В. Порай-Кошиц (1981) исчисляли накопление радионуклида в опухолях яичника по отношению к телу матки, а Ф. А. Сыроватко, А. А. Нестерова (1970) — по отношению к контралатеральному яичнику. С нашей точки зрения, такая методика расчета коэффициента накопления 32Р не должна применяться, поскольку накопление радионуклида в матке и яичниках, являющихся гормонально-зависимыми органами, зависит от фазы менструального цикла. Кроме того, сопутствующая миома матки и вовлечение в патологический процесс обоих яичников затрудняют исследование. Руководствуясь этими соображениями, мы в своей работе применили отличающийся от использованных ранее метод расчета коэффициента накопления радионуклида фосфора [Зорина Н. И., 1984]. Указанный коэффициент исчисляли по отношению к радиоактивности париетальной брюшины, которую принимали за 100 %. Исследование не назначали в дни, соответствующие овуляции, так как зрелый фолликул и желтое тело, обладающие способностью к высокому накоплению 32Р, могли повлиять на результаты радиометрии. Соблюдение указанных сроков приобретает особое значение в случае овариальных образований небольшого размера. Наиболее высоким накоплением 32Р характеризуются злокачественные опухоли. Следует отметить, что имеется существенная разница в радиоактивности поверхности опухоли и ее среза (коэффициент накопления), которая составляет соответственно 177,0 ± 25,6 и 731,0+130,0%. Такая же зависимость прослеживается при изучении гормонопродуцирующих и доброкачественных про-лиферирующих опухолей. 5.8. КОМПЬЮТЕРНАЯ ТОМОГРАФИЯ Внедрение в практику компьютерного томографического исследования является крупным достижением современной медицины. Сущность метода заключается в том, что во время остановок рентгеновского луча излучателя при его перемещении вокруг обследуемого тонкий коллимированный пучок рентгеновского излучения падает на исследуемый слой тела с многочисленных направлений. При прохождении через ткани различной плотности в процессе образования томограмм интенсивность первичного пучка ослабляется, что регистрируется высокочувствительными детекторами на каждом направлении. Полученный таким образом массив информации, состоящий из суммы коэффициентов поглощения лучей тканями, вводят в память ЭВМ, что позволяет оценивать местное значение поглощения в каждой точке исследуемого слоя. Различные органы и ткани человека в неравной степени поглощают рентгеновские лучи и, следовательно, имеют различные значения коэффициента поглощения. По соотношению этих коэффициентов нормальных и измененных тканей можно судить о наличии патологического процесса. За ноль принимают величину коэффициента поглощения водой. В настоящее время разработан коэффициент абсорбции для каждого органа и ткани в норме и при патологических изменениях, который измеряется в единицах Хаунсфильда. С помощью компьютерной томографии можно получать томограммы, т. е. продольное изображение исследуемой области, реконструировать срезы и исследовать тонкий срез в любой заданной плоскости. Компьютерная томография дает пространственное изображение или вернее представление об исследуемом органе или патологическом очаге. Полученные изображения не накладываются друг на друга, компьютерная томография дает лишь те детали, которые находятся в плоскости определенного слоя. Компьютерная томография дает количественную информацию о плотности определенного слоя, что позволяет судить относительно характера поражения. Даже при коэффициенте плотности, отличающемся на 1 %, компьютер определяет эту разницу, а последние модели компьютеров улавливают еще меньшую разницу плотностей ткани — до 0,1 %. Лучевая нагрузка при 90 срезах равна в области томогра-фирования всего лишь 0,07 рад, а на расстоянии 1 см за пределами сканируемой области — 0,001 рад. Лучевая нагрузка на пациента при проведении исследования практически не выше, чем при любом другом рентгенологическом исследовании. Для усиления изображения и увеличения разрешающей способности метода внутривенно вводят рентгеноконтрастные вещества, в результате чего плотность поглощения рентгеновских лучей возрастает. Методику усиления используют для дифференциации диагностики доброкачественных и злокачественных новообразований. Накануне исследования больной ставят очистительную клизму. За 2—3 ч до исследования больная выпивает 20 мл йодсо-держащего препарата (урографин, верографин) для обозначения терминальных отделов мочевого пузыря и толстой кишки, не следует мочиться в течение 3—4 ч. Непосредственно перед компьютерной томографией во влагалище вводят тампон для ориентировочного контурирования шейки матки, а в прямую кишку с помощью резиновой груши накачивают до 100 мл воздуха. Исследование проводят в положении больной на спине, послойно от нижнего края лонного сочленения до ости подвздошной кости. 5.9. ЭНДОСКОПИЧЕСКОЕ ИССЛЕДОВАНИЕ 5.9.1. ГИСТЕРОСКОПИЯ Впервые попытка осмотра внутренней поверхности матки была сделана в 1869 г. Pantaleoni с помощью прибора типа цистоскопа. В дальнейшем метод гистероскопии продолжал совершенствоваться. В последнее десятилетие с целью уточнения характера внутриматочной патологии и оперативных манипуляций во многих клиниках мира нашел широкое применение метод гистероскопии. Большинство авторов указывают на высокую диагностическую ценность этого метода для выявления злокачественных процессов слизистой оболочки матки, подслизистых миоматозных узлов, гиперплазии и полипов эндометрия, аномалий развития матки, остатков плодного яйца, внутриматочных синехий, аде-номиоза. Кроме того, гистероскопия является не только ценным высокоинформативным методом диагностики, но может быть использована и с лечебной целью для удаления этих образований. В настоящее время наиболее широко применяют контактную, газовую и жидкостную гистероскопию. При жидкостной гистероскопии растяжение полости матки осуществляется непрерывным введением изотонического раствора хлорида натрия, благодаря чему обеспечиваются хорошая видимость и возможность внутриматочных манипуляций, фотографирования гистероскопической картины. Устраняется такое осложнение, как газовая эмболия при использовании воздуха и углекислого газа. Оптимальные условия для проведения внутриматочных манипуляций имеются в фазе пролиферации, так как тонкий эндометрий не препятствует осмотру патологических образований и доступу к ним. 5.9.2. ДИАГНОСТИЧЕСКАЯ ЛАПАРОСКОПИЯ Лапароскопия — осмотр брюшной полости через переднюю брюшную стенку. Показаниями к лапароскопии являются необходимость дифференциальной диагностики опухолей матки и придатков, опухолей и опухолевидных образований придатков матки воспалительной этиологии, подозрение на склерокистозные яичники, внутренний эндометриоз, аномалию развития внутренних половых органов, а также уточнение причин бесплодия и болей неясной этиологии. Экстренными показаниями к лапароскопии считаются необходимость дифференциации острых хирургических и гинекологических заболеваний: острого аппендицита, подозрения на разрыв пиосальпинкса или кисты яичника, апоплексию яичника, трубную беременность (прогрессирующую или протекающую по типу трубного аборта), перфорацию матки. Противопоказаниями к лапароскопии служат декомпенсация сердечной деятельности, легочная недостаточность, инфекционные заболевания, общее тяжелое состояние, гипертония, метеоризм, тяжелые неврозы, менструации и беременность, обширные спайки в малом тазе. Если вопрос о необходимости оперативного вмешательства решен и лапароскопия не изменит лечебную тактику, то проводить ее нецелесообразно. Исследование может быть выполнено отечественным лапароскопом ЛВС-1, выпускаемым заводом «Красногвардеец», или лапароскопом любой другой фирмы. Современные лапароскопы, несмотря на различную форму и комплектацию, не имеют принципиальных различий. Источник света располагается в отдельном корпусе, и свет к оптической системе лапароскопа передается по фиброволоконным световодам. Лапароскопы могут быть смотровыми и операционными, предназначенными для эндоскопической хирургии. Лапароскоп ЛВС-1 используется с источником света ОС-100 мощностью 100 Вт и ОС-250 мощностью 250 Вт; последний позволяет производить эндофотографию. Оптическая система дает прямое изображение с пятикратным увеличением и точной светопередачей. Свет от источника поступает в оптическую систему по фиброволоконному световоду длиной 150 см, диаметром 3,5 мм. В лапароскопический набор входят приборы и инструменты (иглы, шприцы) для наложения пневмоперитонеума, троакар для пункции брюшной полости, оптические трубки с углом наклона объектива от 0 до 90° и углом зрения 135°. Эндоскопическое оборудование можно стерилизовать различными способами. В растворе диоцида концентрации 1:5000 стерилизуют металлические части лапароскопа — пинцеты, зажимы, шприцы, манипуляторы, скальпель и др. Оптические системы эндоскопов стерилизуют в термостате или колбе, заполненной диоцидом или 96 % этиловым спиртом. Стерилизацию можно проводить в герметичной камере, в которую помещен открытый сосуд со смесью 40 % раствора формалина и сухого хлорамина в соотношении 1:1; экспозиция 30 мин. К лапароскопии больную готовят так же, как к чревосечению. Исследование проводят в операционной под различными видами обезболивания. Для проведения процедуры больную укладывают на операционный стол. Переднюю брюшную стенку обрабатывают так же, как перед полостной операцией, и обкладывают стерильными простынями. Перед лапароскопией показано наложение пневмоперитоне-ума, так как прежде всего необходимо создать пространство для обзора. В брюшную полость вводят около 2 л кислорода, углекислого газа или закиси азота. Введение газа сопровождается заметным увеличением объема живота, складка на талии сглаживается. Брюшная полость должна быть так сильно заполнена газом, чтобы при введении троакара исключалась опасность ранения органов брюшной полости вследствие сжатия их между брюшной стенкой и позвоночником. Затем больную переводят в положение Тренделенбурга. Скальпелем делают надрез кожи длиной 0,5 см, через который в брюшную полость вводят троакар. Его направляют косо кпереди по направлению к лону. Значительным препятствием для троакара является апоневроз, особенно у молодых женщин, занимающихся спортом и физическим трудом. Второе менее выраженное препятствие на пути движения троакара — париетальная брюшина. В настоящее время прокол брюшной стенки чаще производят через пупок, где, как известно, кожа непосредственно сращена с брюшиной. Манипулятор вводят через дополнительное отверстие на передней брюшной стенке. При удалении стилета через гильзу троакара с характерным шипящим звуком выходит газ. Это является признаком того, что троакар находится в брюшной полости. Через гильзу троакара вводят оптический прибор, после чего включают осветительную систему и производят осмотр органов малого таза. Перед исследованием в полость матки вводят полый зонд, фиксируемый на шейке матки вакуумным колпачком. При помощи этого зонда матка во время осмотра смещается во фронтальной и сагиттальной плоскостях. Канал внутри зонда может служить для введения красителя, т. е. хромосальпингоскопии. В отсутствие зонда возможно смещение матки рукой, введенной во влагалище. Для введения зонда ноги больной укрепляют на ногодержателях. Женщине придают такое же положение, как для влагалищной операции. Изменение положения матки с помощью зонда, введенного в ее полость, позволяет осмотреть маточно-прямокишечное и ма-точно-пузырное пространства, крестцово-маточные связки, нижние полюсы яичников и маточные трубы на всем протяжении. При наличии спаечного процесса в малом тазе, затрудняющего осмотр внутренних половых органов, необходимо использовать манипулятор, который вводят через операционный канал лапароскопа или дополнительный троакар. С его помощью можно сместить петли кишечника, сальник, маточные трубы, червеобразный отросток, что улучшает условия обзора органов малого таза и брюшной полости. Для правильной ориентации в брюшной полости прежде всего находят матку. Затем, поворачивая прибор в стороны, можно хорошо рассмотреть яичники и маточные трубы на всем их протяжении. Наряду с этим хорошо видны спайки, аномалии развития матки и придатков, миомы, кистомы и другие патологические изменения, червеобразный отросток. Эндоскопическое исследование весьма эффективно при дифференциальной диагностике опухолей матки и придатков. Во время осмотра при подбрюшинных миоматозных узлах видны матка с гладкой ярко-розовой поверхностью и множественные миома-тозные узлы, которые несколько бледнее, чем матка. При наличии кисты яичника обычно хорошо видно образование серого или голубоватого цвета с прозрачным содержимым, круглой или овальной формы, располагающееся в области придатков матки. Паровариальная киста представляет собой образование голубоватого цвета, с распластанной на нем маточной трубой, рядом обычно виден неизмененный яичник. Большое значение приобрела эндоскопия в диагностике эн-дометриоидных кист и малых форм эндометриоза. При последнем заболевании можно видеть характерные сине-багровые точки. Эндометриоидные кисты выявляются как плотные образования с неровной поверхностью и коричневатыми наложениями. С помощью эндоскопии можно диагностировать опухоли яичников небольших размеров, не определяемые пальпаторно. При склерокистозных яичниках изредка обнаруживаются спайки в малом тазе, затрудняющие осмотр. Обычно в таких случаях хорошо видна матка ярко-розового цвета, занимающая срединное положение. Яичники с обеих сторон увеличены до размеров крупной сливы или куриного яйца, имеют белесоватую блестящую поверхность и характерный перламутровый оттенок. Эндоскопическое исследование весьма эффективно при уточнении диагноза трубной беременности. При этом видна расширенная маточная труба сине-багрового цвета, нередко с участками кровоизлияний. После осмотра органов малого таза проводится ревизия всех доступных осмотру органов брюшной полости: печени, желудка, сальника, кишечника. После окончания осмотра прибор удаляют. Газ через гильзутроакара выходит из брюшной полости. На разрез кожи накладывают шов. Осложнения при лапароскопии могут быть связаны с наркозом, наложением пневмоперитонеума, введением троакара в брюшную полость, манипуляцией во время самого исследования и инфекцией брюшной полости. При введении троакара в брюшную полость может произойти ранение сосудов передней брюшной стенки (что исключается при введении троакара через пупок), сальника, брыжейки кишечника и стенки кишки (при наличии спаек ее с передней брюшной стенкой). В этих случаях показаны операция и устранение дефекта. Осложнения при лапароскопии связаны, как правило, с техническими погрешностями в проведении процедуры. 5.9.3. КУЛЬДОСКОПИЯ Кульдоскопия — осмотр органов малого таза эндоскопом, введенным через задний свод влагалища. Показания те же, что и к лапароскопии. К противопоказаниям, которые указаны выше, следует добавить расположение опухолей низко в прямокишечно-маточном углублении, наличие там спаек и сращений, а также вагиниты и изменения влагалища в пожилом возрасте. Кульдоскопию производят с помощью смотрового лапароскопа. Исследование выполняют в коленно-грудном положении больной. При таком положении таз приподнимается над бедрами, живот расслаблен и висит, органы брюшной полости располагаются ближе к диафрагме. Внутрибрюшное давление под диафрагмой увеличивается, а в малом тазе уменьшается. При этом положении влагалище растягивается и его слизистая оболочка утрачивает складчатость. Давление в желудке и верхней половине брюшной полости увеличивается, в то время как в прямой и сигмовидной кишке снижается. Слизистая оболочка заднего свода влагалища и брюшина прямокишечно-маточного углубления близко прилегают друг к другу, что создает оптимальные условия для пункции заднего свода. Во время пункции в брюшную полость в силу возникшего там отрицательного давления засасывается воздух (до 1500 мл). При коленно-грудном положении больной осматривают органы малого таза. Кульдоскопию проводят в перевязочной или малой операционной с соблюдением правил асептики и антисептики. Вначале в положении больной на спине обрабатывают наружные половые органы и влагалище. Шейку матки обнажают в зеркалах и захватывают заднюю губу пулевыми щипцами. В боковые влагалищные своды вводят по 10—20 мл 0,25 % раствора новокаина. Затем больную переводят в коленно-грудное положение (пулевые щипцы с шейки матки не снимают). Зеркалом, введенным во влагалище со стороны промежности, обнажают задний свод. Подтягиванием за пулевые щипцы несколько низводят шейку матки. При этом в центре заднего свода появляется ладьевидная ямка, через которую в брюшную полость вводят толстую иглу. Можно пользоваться иглой для переливания крови, захватив ее корнцангом таким образом, чтобы он вместе с иглой составлял прямую линию. При прохождении иглы в брюшную полость туда с характерным свистом проникает атмосферный воздух. По ходу иглы скальпелем надрезают задний свод влагалища. Через надрез в брюшную полость вводят троакар, а затем оптический прибор. При осмотре органов малого таза прежде всего находят заднюю поверхность матки, которая имеет характерную шаровидную форму и ярко-розовую поверхность. После этого, вращая прибор, отыскивают трубные углы и яичники. Вид образований, которые можно видеть при кульдоскопии, тот же, что и при лапароскопии. После окончания осмотра прибор удаляют. Положив больную на спину, ее просят сделать глубокий вдох и потужиться, чтобы из брюшной полости вышло больше воздуха. Затем извлекают троакар. Зашивать разрез в заднем своде влагалища нет необходимости. По показаниям после окончания эндоскопического исследования осуществляют рентгенографию органов малого таза в условиях пневмоперитонеума. Для этого в брюшную полость дополнительно вводят около 500 мл газа. Неудачи и осложнения при кульдоскопии часто зависят от технических погрешностей. Как уже было указано, место пункции заднего свода влагалища должно находиться примерно посредине между шейкой матки и прямой кишкой. Троакар может пройти через слизистую оболочку и фасцию влагалища, а затем скользить вдоль брюшины кзади или (чаще) кпереди. Если пункцию заднего свода производить ближе к шейке матки из опасения перфорировать прямую кишку, то конец троакара попадает в ретроцервикальное пространство. Если прямая кишка, фиксированная спайками к задней поверхности матки, оказывается на пути вводимого в брюшную полость троакара, то она может быть ранена. Ранения прямой кишки обычно располагаются эк-страперитонеально и заживают самопроизвольно. При наличии кровотечения из влагалищной ранки на нее следует наложить шов. Осложнения, которые могут возникнуть при лапароскопии и кульдоскопии, свидетельствует о том, что эти процедуры должны выполнять только опытные специалисты в условиях стационара. Врач, проводящий эндоскопическое исследование, должен быть хорошо знаком с техникой, показаниями и противопоказаниями к его проведению. В настоящее время большинство исследователей предпочитают кульдоскопии лапароскопию. Использование лапароскопов с манипуляторами и операционными приставками значительно расширило возможности этого исследования. 5.10. МОРФОМЕТРИЯ С целью ретроспективной оценки особенностей гормональных соотношений в периоде полового созревания и более полной характеристики преморбидного фона используется морфометричес-кое исследование по методике Декура и Думика (1950). С помощью ростомера, тазомера и сантиметровой ленты определяют пять размеров: А — окружность грудной клетки (во время выдоха) под молочными железами, на уровне сочленения грудины и мечевидного отростка; В — высоту большого вертела бедра от пола; С — рост; D — расстояние между большими вертелами бедер; Е — расстояние между плечевыми костями (плечами) на уровне больших бугорков. После нанесения полученных значений всех пяти параметров на специальную шкалу вычерчивают морфограмму, характеризующую особенности телосложения больной. Можно пользоваться так называемой женской шкалой, на которой идеальная морфограмма женщины ростом 161 см представляет собой прямую линию. Эта шкала наиболее удобна, так как дает возможность регистрировать любые отклонения мор-фотипа от нормы. При трактовке морфограмм необходимо руководствоваться следующими положениями: 1. Соотношение роста и высоты большого вертела бедра от пола определяет в известной степени возрастную принадлежность (короткие ноги при детских пропорциях). При обследовании взрослых женщин соотношение этих параметров приобретает иное значение. Увеличение длины нижних конечностей (параметр В) при высоком росте свидетельствует о замедлении процесса окостенения эпифизов длинных трубчатых костей вследствие эстрогенного дефицита — «евнухоидный» тип телосложения. 2. Относительное уменьшение параметра В свидетельствует о раннем закрытии зон роста в длинных трубчатых костях вследствие избытка андрогенных или эстрогенных гормонов. 3. Соотношение битрохантерного и бигумерального диаметров определяет половую дифференциацию индивидуума (на морфог- рамме ход отрезка DE). Преобладание битрохантерного диаметра над бигумеральным указывает на преобладание эстрогенных влияний, обратные соотношения — на преобладание андрогенных влияний. Вычисляют битрохантерно-бигумеральный коэффициент (D/E). При идеальном морфотипе он приближается к 0,87. Увеличение коэффициента свидетельствует о гиперэстрогении, уменьшение — о гиперандрогении. Соотношение между окружностью грудной клетки (А) бигумеральным (Е) диаметром говорит о наличии или отсутствии инфантилизма. Если точка А выше точки Е, но та и другая ниже точки роста, то наблюдаются детские (инфантильные) пропорции. 5. Одновременное увеличение окружности груди и битрохантерного диаметра свидетельствует об ожирении. 6. Увеличение окружности грудной клетки и уменьшение битрохантерного диаметра дают основание думать о вирилизации. При трактовке морфограмм сопоставляют все пять параметров, учитывают массу тела, вычисляют битрохантерно-бигумеральный коэффициент. Морфометрия может иметь значение при подозрении на наличие гормонопродуцирующей опухоли, особенно у девушек и молодых женщин. Наличие гиперэстрогенных влияний может косвенно свидетельствовать о феминизирующей опухоли, андрогенный тип морфограммы — о маскулинизирующей опухоли. Глава 6 Дата добавления: 2014-12-12 | Просмотры: 2451 | Нарушение авторских прав |
 Техникаультразвуковогоисследования. Переднюю брюшную стенку смазывают вазелиновым маслом. Датчик ультразвукового аппарата прикладывают к передней брюшной стенке и продвигают в различных направлениях для получения необходимого изображения.
Техникаультразвуковогоисследования. Переднюю брюшную стенку смазывают вазелиновым маслом. Датчик ультразвукового аппарата прикладывают к передней брюшной стенке и продвигают в различных направлениях для получения необходимого изображения.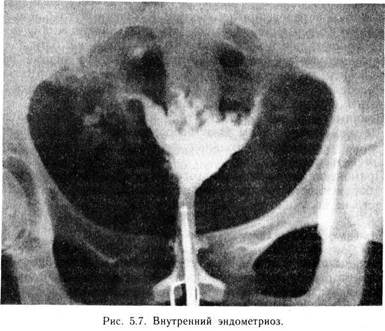 названиями: гинекография, пневмогинекография, пневмопельвио-графия, газовая пельвиграфия, газовая гинекография и др.
названиями: гинекография, пневмогинекография, пневмопельвио-графия, газовая пельвиграфия, газовая гинекография и др.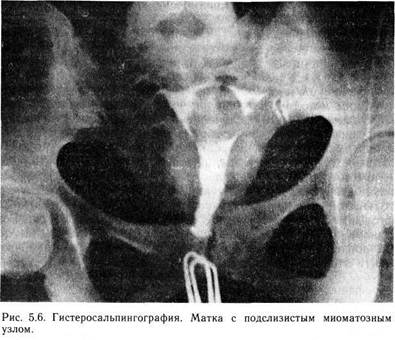 Показаниями к исследованию является необходимость уточнения диагноза при опухолях в малом тазе, дифференциальная диагностика опухолей матки и придатков, истинных опухолей и опухолевидных образований воспалительной этиологии, подозрение на аномалии развития внутренних половых органов.
Показаниями к исследованию является необходимость уточнения диагноза при опухолях в малом тазе, дифференциальная диагностика опухолей матки и придатков, истинных опухолей и опухолевидных образований воспалительной этиологии, подозрение на аномалии развития внутренних половых органов.