|
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
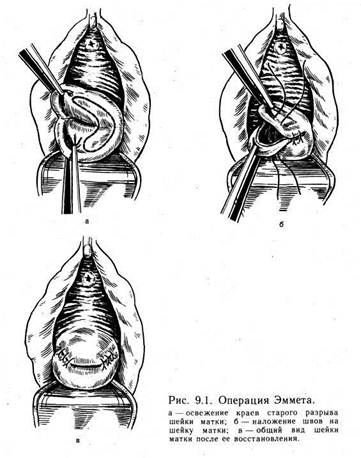
И НАРУЖНЫХ ПОЛОВЫХ ОРГАНОВ9.1. ПЛАСТИЧЕСКИЕ ОПЕРАЦИИ НА ШЕЙКЕ МАТКИ Пластические операции на шейке матки производят при наличии разрывов и деформаций, возникающих, как правило, после травмы, происходящей во время родов или абортов. Деформации шейки матки могут носить разнообразный характер и обусловливать ряд патологических состояний, которые нельзя ликвидировать без восстановления анатомически правильных взаимоотношений слоев шейки матки. Операции позволяют восстановить не только эктоцервикс, но и правильную веретенообразную форму канала шейки матки, что имеет большое значение для восстановления его нормального содержимого и репродуктивной функции. 9.1.1. УСЛОВИЯ ДЛЯ ПРОВЕДЕНИЯ ОПЕРАЦИЙ НА ШЕЙКЕ МАТКИ Необходимым условием является отсутствие воспалительного процесса половых органов. При наличии эндоцервицита и кольпита проводят предварительную санацию путем спринцеваний дезинфицирующими растворами. Перед операцией чистота влагалища должна быть I—II степени. Для проведения любой операции на шейке матки больную укладывают на гинекологическое кресло. Шейку матки обнажают в зеркалах, влагалище и шейку матки обрабатывают йодона-том и этиловым спиртом, шейку матки берут на пулевые щипцы и низводят к области входа во влагалище. Длинные зеркала заменяют короткими широкими, поскольку они не дают возможности достаточно свободно низвести шейку матки. Достаточно одного короткого широкого зеркала, введенного со стороны промежности. С боковых сторон вводят подъемники, которые ассистенты разводят в стороны и таким образом дают оператору возможность работать свободно. При необходимости вводят также подъемник со стороны лона. После того как шейка матки оказывается доступной, приступают к операции. После операции на шейке матки больная может встать на 2-й день, а на 3—4-й день ее можно выписать. Осмотр в зеркалах перед выпиской не производят. Контрольный осмотр назначают через 4—6 нед. Женщину следует предупредить, что до контрольного осмотра половую жизнь вести нельзя. В случае появления кровянистых выделений показано немедленное обращение в тот стационар, где проводилась операция. 9.1.2. ОПЕРАЦИЯ ЭММЕТА Это наиболее распространенная операция при наличии старых боковых разрывов шейки матки. Техника операции заключается в следующем. Шейку матки обнажают в зеркалах. Переднюю и заднюю ее губы берут на пулевые щипцы. Производят разрез по краю слизистой оболочки цервикального канала. Разрез должен быть глубиной до 1 см, при необходимости с иссечением рубцовой ткани. После этого накладывают швы таким образом, что первый ряд формирует канал шейки матки, а второй располагается на шейке матки со стороны влагалища (рис. 9.1). При двустороннем разрыве операцию производят с обеих сторон. 9.1.3. АМПУТАЦИЯ ШЕЙКИ МАТКИ Как правило, операцию выполняют при элонгации шейки матки, ее Рубцовых изменениях или гипертрофии. Шейку матки берут на пулевые щипцы и низводят до входа во влагалище. Канал шейки матки расширяют с помощью расширителей Гегара до № 8—10. Затем делают круговой разрез на границе перехода слизистой оболочки шейки матки в слизистую влагалища. Тупым и острым путем стенки влагалища отсе-паровывают кверху на протяжении 1 —1,5 см. На ветви маточной артерии, проходящие по боковым стенкам шейки матки, с обеих сторон накладывают зажимы. Ветви пересекают и лигируют. За-
тем отсекают переднюю и заднюю губы шейки матки. Чтобы облегчить проведение операции, можно рассечь шейку матки по боковым ее сторонам до уровня намеченного разреза. Затем накладывают швы таким образом, что нить проводят через стенку влагалища, а затем через слизистую оболочку канала шейки матки. При необходимости на боковые стенки шейки матки накладывают дополнительные швы. 9.1.4. ДИАТЕРМОКОНИЗАЦИЯ ШЕЙКИ МАТКИ Диатермоконизацию производят по тем же показаниям, что и конусовидную ампутацию шейки матки. Вместо ножа используют электрод-конизатор или ланцетовидный электрод. С помощью электродов выполняют конусовидную ампутацию шейки матки. Кровоточащие участки коагулируют пуговчатым электродом. Швы не накладывают. Заживление происходит под струпом, после чего он отторгается. Полная эпителизация происходит через 5—6 нед. Начиная с 6—7-го дня после диатермоконизации, для скорейшего отторжения струпа можно вводить тампон с жировыми эмульсиями. При работе с диатермоконизатором следует соблюдать осторожность, чтобы не допустить ожога окружающих тканей. 9.1.5. КЛИНОВИДНАЯ АМПУТАЦИЯ ВЛАГАЛИЩНОЙ ЧАСТИ ШЕЙКИ МАТКИ (ОПЕРАЦИЯ ШРЕДЕРА) Больную укладывают в положение для влагалищной операции. После соответствующей обработки шейку матки обнажают в зеркалах, захватывают пулевыми щипцами переднюю и заднюю губы и низводят шейку до входа во влагалище. Перед низведением шейки длинное заднее зеркало заменяют коротким, так как длинное отодвигает шейку матки вглубь влагалища, что мешает манипуляциям хирурга. Боковые стенки влагалища также лучше защитить подъемниками. Измеряют длину полости матки по зонду и намечают часть шейки матки, которую следует удалить. Затем скальпелем симметрично рассекают поперек влагалищную часть шейки матки. Разрез проводят из шеечного канала в обе стороны кнаружи до боковых сводов. Влагалищная часть шейки матки оказывается разделенной на две части. Переднюю половину шейки клиновидно отсекают с таким расчетом, чтобы разрез слизистой оболочки шеечного канала проходил на 1,5—2 мм глубже, чем наружная часть клина, и несколько отсепаровывают слизистую оболочку влагалища кверху. Благодаря этому легко формируется наружный зев и в дальнейшем не образуется эктропион. После клиновидного сечения передней губы шейки матки с помощью трех отдельных кетгутовых швов ткань шейки матки подшивают к области внутреннего зева. Первый шов накладывают по средней линии, вкалывая иглу со стороны слизистой оболочки влагалищного свода и выкалывая через слизистую шеечного канала. Шов не завязывают, а берут на зажим. Пользуясь этим швом как держалкой, накладывают по бокам от него два шва несколько радиально, вкалывая иглу со стороны слизистой оболочки свода влагалища. Затем клиновидно отсекают заднюю губу. Кровотечение останавливают. Швы накладывают так же, как на переднюю губу шейки матки, вводя иглу со стороны канала шейки матки и выкалывая ее в области заднего свода. Наложив все швы, их завязывают и берут на зажим. Затем зашивают боковые участки разреза. На наружный угол раны накладывают зажим Кохера и, растянув рану с помощью этого зажима и центральных швов, накладывают и завязывают боковые швы с одной и другой сто-
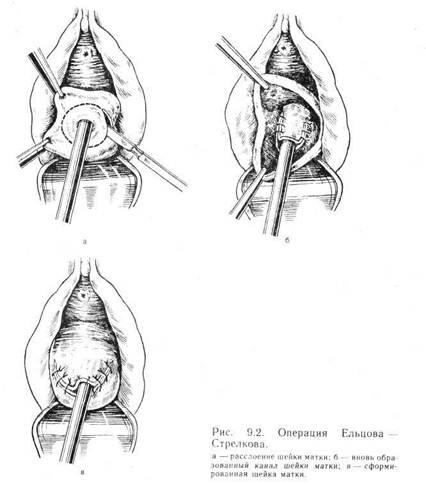
роны. При необходимости накладывают добавочный шов или лигируют кровоточащий сосуд. Лигатуры отрезают, выпускают мочу по катетеру, осушают влагалище марлевым тупфером. 9.1.6. ВЫСОКАЯ АМПУТАЦИЯ ШЕЙКИ МАТКИ После соответствующей подготовки шейку матки обнажают в зеркалах и производят зондирование матки. Затем шейку матки захватывают пулевыми щипцами и низводят. Для того чтобы удобно было накладывать швы, канал шейки матки расширяют с помощью расширителей Гегара до № 10. Производят круговой разрез стенки влагалища на уровне перехода влагалищных сводов на шейку матки. Мочевой пузырь отслаивают от шейки матки. Перпендикулярно левому ребру шейки матки накладывают зажим, которым захватывают клетчатку и обнаженную нисходящую веточку маточной артерии вместе с той же веной. Клетчатку вместе с кровеносными сосудами рассекают и лигируют кетгутом путем обкалывания. Те же манипуляции выполняют справа. Сбоку и несколько сзади пересекают между зажимами и лигируют часть удлиненных крестцово-маточных связок. Шейку матки рассекают в обе стороны до намеченного уровня ампутации. Затем отсекают переднюю губу скальпелем, проводя разрез со стороны канала шейки матки косо и кнаружи по направлению к переднему своду. Наружный край передней губы несколько нависает над каналом шейки матки. Затем сзади от-сепаровывают стенку влагалища от шейки матки на протяжении 1,5—2 см. Заднюю губу шейки матки отсекают от шеечного канала также косо, чтобы обеспечить возможность хорошего соединения стенки влагалища с тканями шейки матки. Швы накладывают так же, как и на переднюю половину шейки, затем зашивают боковые части разреза таким же образом, как и при клиновидной ампутации шейки матки. Проверяют тщательность гемостаза и проходимость канала шейки матки зондом. Выпускают мочу по катетеру. 9.1.7. КОНУСОВИДНАЯ АМПУТАЦИЯ ШЕЙКИ МАТКИ ПО ШТУРМДОРФУ Пулевыми щипцами шейку матки низводят до входа во влагалище. Скальпелем делают круговой разрез слизистой оболочки влагалища на 1 см выше границы пораженного участка. Остроконечным скальпелем иссекают в виде конуса по направлению к внутреннему зеву и удаляют часть пораженной шейки, слизистую оболочку шейки матки, мышечную ткань и значительную часть канала шейки матки. Слизистую оболочку влагалищной части шейки матки отсепа-ровывают от мышечной ткани скальпелем на протяжении 1,5— 2 см или больше, чтобы ее край можно было натянуть и соединить с краем слизистой оболочки шеечного канала. Первый шов проводят через передний край разреза влагалищной части шейки матки, отступя от него 1 см. Оба конца нити продевают в отдельные иглы, которые выкалывают из шеечного канала через толщу мышечной стенки в образовавшейся воронке наружу и через слизистую оболочку влагалищной части, отступя 2—2,5 см от края ее разреза. При необходимости мочевой пузырь отсепаровывают кверху на нужное расстояние. При завязывании шва отсепарованная слизистая оболочка влагалища должна покрыть раневую поверхность и спереди и сзади. Преимущество конусовидной ампутации шейки матки заключается в том, что вместе с частью шейки удаляется почти вся слизистая оболочка шеечного канала. После операции шейка матки имеет правильную форму. 9.1.8. СКАРИФИКАЦИЯ ШЕЙКИ МАТКИ При наличии яйцевидных кисточек на шейке матки (набото-вы кисты) рекомендуется прокалывать их острым скальпелем или толстой иглой. При этом кисты опорожняются и шейка матки принимает нормальную форму. 9.1.9. ОПЕРАЦИЯ ЕЛЬЦОВ А—СТРЕЛКОВА Шейку матки обнажают при помощи зеркал, фиксируют ее за переднюю и заднюю губы пулевыми щипцами и низводят. Острым путем производят расслоение шейки матки от границы наружного зева до верхнего края рубца параллельно продольной оси (наружный и внутренний лоскут). Лоскуты отсепа-ровывают таким образом, чтобы толщина слизистой оболочки канала шейки матки вместе с мышечным слоем составляла не менее 5—6 мм (более тонкий слой может некротизироваться из-за нарушения питания). Ближе к внутреннему зеву расслоение тканей нужно производить очень осторожно, так как на уровне его располагаются веточки артерий, питающих шейку матки. Затем иссекают рубцово-измененные ткани (рис. 9.2). Внутренний лоскут, т. е. лоскут слизистой оболочки канала шейки матки с мышечным слоем, соединяют отдельными кетгуто-выми швами таким образом, чтобы узлы были погружены в просвет канала (при двустороннем разрыве зашивают сначала одну, а затем другую сторону). Далее маточным зондом проверяют проходимость вновь образованного канала шейки матки. Просвет канала приобретает грушевидную форму. Диаметр его 3—4 мм. Слизистую оболочку вновь образованного канала шейки матки отдельными кетгутовыми швами, располагающимися ра-диально, соединяют с наружным лоскутом, т. е. со слизистой оболочкой влагалищной части шейки матки, в результате чего наружный зев шейки матки становится округлым (диаметр 2—3 мм). Затем накладывают отдельные кетгутовые швы на боковые края раны слизисто-мышечного лоскута влагалищной части шейки матки. Шейка матки приобретает коническую форму с округлым наружным зевом. 9.1.10. ОПЕРАЦИЯ ЕЛЬЦОВ А—СТРЕЛКОВА ПРИ ЗАРАЩЕНИИ КАНАЛА ШЕЙКИ МАТКИ Для предупреждения рецидива атрезии канала шейки матки автор предложил использовать аллопластический каркас. Перед операцией подготавливают трубчатый каркас из айво-лона (капрона). Из айволона вырезают полоску шириной 30 мм и толщиной 1 мм, которую наматывают на расширитель Гегара № 5 или 6 на протяжении 8—10 см. Витки полоски должны заходить один на другой на 5—10 мм. Полоску закрепляют марлей, намотанной на айволон в один ряд на всем протяжении. Затем расширитель с намотанным на него айволоном опускают в кипящую воду на 20—30 мин, где он и «сваривается», превращаясь в трубку. После извлечения из воды айволон снимают с расширителя, трубку обрезают до длины 6—7 см. Внутренний диаметр трубки 5—б мм, толщина стенки 1,5—2 мм. Стерильную трубку надевают на расширитель несколько меньшего диаметра. После восстановления проходимости шеечного канала его расширяют, пользуясь расширителями Гегара до № 10. В канал вводят трубку-каркас, надетую на металлический расширитель или маточный зонд, который затем извлекают, оставляя трубку-каркас в канале шейки. Конец трубки должен выступать на 1 — 1,5 см в полость матки, а другой — из наружного зева. Выступающую из наружного зева матки часть трубки рассекают двумя боковыми разрезами и отрезки рассеченной трубки отдельными капроновыми швами фиксируют к передней и задней губе шейки матки. Каркас извлекают через 4 нед. Есть и другие методы профилактики заращения канала шейки матки с использованием аллопластических протезов. 9.1.11. ОПЕРАЦИИ ЗАКРЫТИЯ ШЕЕЧНО-ВЛАГАЛИЩНЫХ СВИЩЕЙ Шеечно-влагалищные свищи возникают чаще всего при абортах, когда изгнание плода происходит через разрыв в задней стенке шейки матки. Они создают условия для возникновения различных патологических процессов на шейке матки. Принцип ушивания шеечно-влагалищных свищей заключается в расщеплении краев свища и послойном соединении тканей (модификация Вачнадзе). При больших размерах свища более целесообразно накладывать швы в поперечном направлении. Это не создает натяжения, и ткани лучше заживают. Техника операции в модификации Вачнадзе. Шейку матки обнажают в зеркалах. Края свища берут тонкими зажимами и острым скальпелем расщепляют ткани таким образом, чтобы внутренний мышечный лоскут был не тоньше 5—6 мм. Перед началом расщепления свища расширяют канал шейки матки, пользуясь расширителями Гегара до № 7. После того, как создалась достаточная подвижность тканей, на мышечный слой накладывают узловые кетгутовые швы, не прокалывая слизистую оболочку канала шейки матки. При завязывании каждого шва слизистую оболочку вворачивают внутрь канала. Второй ряд швов накладывают на слизистую оболочку влагалищной части шейки матки. При обширных свищах, расположенных вблизи заднего свода, И. К. Вачнадзе применяет лоскутный метод операции: после расщепления рубца и выделения мышечного слоя на последний накладывают швы в продольном направлении по отношению к оси шейки матки, а над ним создают второй ряд швов за счет мобилизованной слизистой оболочки заднего свода влагалища. Наиболее благоприятный исход бывает в тех случаях, когда швы можно наложить в поперечном направлении. При этом удается избежать нежелательного натяжения тканей и редко наблюдается сужение канала шейки матки. В послеоперационном периоде в канал шейки матки вводят на 7 дней тонкую поливиниловую трубку для постоянного дренирования. Техника операции по Ельцову-Стрелкову. Шейку матки захватывают пулевыми щипцами за переднюю губу, максимально низводят ко входу во влагалище и отводят к лону. Шеечный канал между свищом и наружным маточным зевом расширяют дилататорами Гегара до № 8 или 9. Затем перемычку рассекают скальпелем или ножницами по средней линии. С помощью скальпеля осторожно расслаивают шейку матки от наружного зева до верхнего края свищевого отверстия. Внутренний слой тканей шейки при этом состоит из слизистой шеечного канала и части мышечной оболочки. Продолжают расслоение тканей шейки на 1—2 см выше верхнего края свища, но не заходя выше внутреннего зева матки. Отсепарованный лоскут из внутренних слоев тканей шейки матки должен быть толщиной не менее 6 мм; более тонкий может подвергнуться некрозу. На расширителе Гегара с помощью отдельных кетгутовых швов, не прокалывая слизистую оболочку шеечного канала, формируют из отсепарованного лоскута канал шейки матки. Затем на вновь образованную ч*асть шейки матки, окружающую канал, накладывают капроновую сетку и фиксируют к подлежащим тканям отдельными капроновыми швами. У наружного зева слизистую оболочку вновь образованного канала соединяют со слизистой оболочкой влагалищной части шейки матки отдельными кетгутовыми швами, расположенными радиально. Края раны задней поверхности шейки матки соединяют отдельными кетгутовыми швами. Капроновая сетка, полностью изолированная от внешней среды, прочно удерживает швы внутреннего слоя, принимая на себя эластическое противодействие, препятствует натяжению швов и расхождению краев ран внутреннего зева. При свищах больших размеров во время формирования канала шейки матки из-за дефекта тканей накладывают дополнительные поперечные швы. В случае резкого сужения шеечного канала с целью дренирования полости матки применяют хлорвиниловую трубку. 9.2. КИСТА ГАРТНЕРОВА ХОДА Это кистозное образование, как правило, располагается на боковой стенке влагалища. Имеет эмбриональное происхождение и развивается из остатков продольного прохода придатка яичника (гартнерова хода). Как правило, киста не достигает больших размеров, имеет диаметр 3—4 см, иногда туго-, иногда мягкоэла-стическую консистенцию. В редких случаях она располагается на передней стенке влагалища непосредственно под уретрой. Небольшие кисты гартнерова хода протекают бессимптомно и не вызывают жалоб. В этих случаях больная нуждается только в наблюдении. При увеличении кисты показано оперативное удаление ее. В редких случаях кисту приходится дифференцировать от саркомы влагалища, а при расположении ее под уретрой — от дивертикула уретры. Техника операции. Влагалище обнажают в зеркалах. В наиболее выпуклой части кисты делают надрез стенки влагалища, а затем тупым и острым путем вылущивают кисту. Производят гемостаз. На стенку влагалища накладываются узловые кет-гутовые швы. При расположении кисты под уретрой надо следить за тем, чтобы не ранить ее. После вылущивания кисты необходимо проверить целость задней стенки уретры. 9.3. КИСТА БОЛЬШОЙ ЖЕЛЕЗЫ ПРЕДДВЕРИЯ ВЛАГАЛИЩА Киста большой железы преддверия влагалища образуется вследствие закупорки ее выводного протока. Чаще всего она располагается в нижней трети большой половой губы. Как правило, не достигает больших размеров, имеет диаметр 2—3 см. При таких размерах киста, которая нередко имеет эластическую консистенцию, не беспокоит женщину. Частым осложнением кисты большой железы преддверия влагалища является нагноение. В этих случаях появляются симптомы острого воспаления (боли, отек, гиперемия, инфильтрация тканей вокруг воспаленной железы), повышается температура тела. Показаны вскрытие и дренирование абсцесса, а после стихания воспаления вылущивание железы. Вылущивание железы производят следующим образом. Над наибольшей выпуклостью делают разрез кожи на протяжении 2—3 см. Затем тупым и острым путем железу вылущивают и удаляют. Производят гемостаз, накладывают сначала погружные швы, а затем тонкие кетгутовые на кожу. Область шва желательно обработать инфузолом или даже смазать клеолом. В некоторых случаях заболевание приобретает рецидивирующий характер. После вскрытия абсцесса железы воспаление стихает и она перестает пальпироваться. В этих случаях мы производим поперечный разрез кожи большой половой губы в области расположения железы. При этом капсула ее становится видна и ее можно вылущить. Можно ввести в спавшуюся полость изотонический раствор хлорида натрия, и тогда границы ее становятся более отчетливыми, что облегчает 9.4. ДОБРОКАЧЕСТВЕННЫЕ ОПУХОЛИ И ОПУХОЛЕВИДНЫЕ ОБРАЗОВАНИЯ НАРУЖНЫХ ПОЛОВЫХ ОРГАНОВ Доброкачественные опухоли вульвы встречаются редко. Они могут появиться в любом возрасте. 9.4.1. ДОБРОКАЧЕСТВЕННЫЕ ОПУХОЛИ ВУЛЬВЫ Фиброма развивается из соединительной ткани больших половых губ, реже из фасции таза и параметральной клетчатки. Миома и фиброма — опухоли из мышечных волокон круглой связки, заканчивающейся в больших половых губах. Липома и фиброли-пома — опухоли из жировой и соединительной тканей в силу своей тяжести почти всегда имеют ножки. В исключительно редких случаях встречаются миксомы, ангиофибробластомы и сосудистые опухоли вульвы. Распознавание доброкачественных опухолей наружных половых органов не представляет трудностей. Узлы опухоли на широком основании или на ножке могут достигать значительных размеров, а в некоторых случаях свисают между бедрами. При нарушении кровообращения развиваются отек, кровоизлияния, некроз, присоединяется вторичная инфекция. Операции при этих опухолях не представляют трудности. На ножку опухоли накладывают зажимы, пересекают и лигируют ее, лучше хромированным кетгутом. Следует обратить внимание на тщательность гемостаза, учитывая хорошую васкуляризацию области вульвы. При сосудистой опухоли (ангиома, лимфангиома) рекомендуется эмболизация сосудов опухоли во избежание обильного кровотечения, тем более что опухоль часто располагается в области клитора и больших половых губ. Гидроаденома развивается из потовых желез. Располагается под кожей в толще больших половых губ в виде одиночных или множественных узелков. Редко достигает диаметра 1 см и, как правило, не беспокоит женщину. При необходимости операции делают разрез кожи над гидроаденомой и вылущивают ее. 9.4.2. СЛОНОВОСТЬ Слоновость — заболевание, при котором происходят гипертрофия и отек больших и малых половых губ, а также клитора, области уретры, промежности. Иногда наружные половые органы увеличиваются в несколько раз, что мешает женщине при ходьбе и половой жизни. Лечение заключается в проведении простой вульвэктомии. 9.4.3. КОНДИЛОМЫ При этом заболевании возникают множественные папиллома-тозные разрастания. Иногда вся вульва имеет вид цветной капусты. Сосочки образованы соединительнотканной основой, окруженной многослойным кератинизированным плоским эпителием. В настоящее время большое значение придается папиллома-вирусной инфекции. При электронной микроскопии почти в 50 % случаев выявлена ДНК человеческого вируса — папилломавиру-са в клетках папиллом. В последние годы значительное число исследований свидетельствует о том, что папилломавирус человека имеет значение как этиологический фактор не только для возникновения различного вида папиллом, но и как причина развития рака шейки матки. Установить диагноз не трудно. Клинически кондиломы проявляются зудом, чувством жжения. При инфицировании появляются выделения с неприятным запахом. Кондиломатозным разрастаниям часто сопутствуют кольпит, диабет, гонорея. Если консервативная терапия неэффективна, то используют электрокоагуляцию, лазерную терапию, электроэксцизию. Проводят также иммунокорригирующую терапию. В отсутствие необходимой аппаратуры кондиломы удаляют скальпелем. 9.4.4. КРАУРОЗ И ЛЕЙКОПЛАКИЯ Крауроз и лейкоплакия наружных половых органов — заболевания, которые встречаются нечасто. Клинические проявления заболеваний зависят от давности процесса, степени его распространения, наличия сопутствующих заболеваний, а также от того, какими методами и как долго проводилось лечение больной. Основным симптомом заболевания является зуд в области наружных половых органов. Интенсивность его возрастает при физической нагрузке, перегреве и даже прикосновении белья к пораженным участкам. В ночное время зуд усиливается. Заболевание имеет длительный затяжной характер, истощает нервную систему. Иногда зуд сопровождается болевыми ощущениями. При длительном течении заболевания возникает чувство стягивания, напряжения кожно-слизистых покровов. Причиной возникновения всех этих симптомов является нарушение трофики тканей. Происходят разрастание свободных окончаний чувствительных нервов и общее раздражение нервных структур в сочетании с дисфункцией системы ацетилхолин — хо-линэстераза, являющейся источником пуритогенных протеиназ. Для крауроза вульвы характерны прогрессирующая атрофия и сморщивание наружных половых органов. М. И. Штемберг различает две стадии распространения процесса — стадию атрофии и стадию склероза. В стадии атрофии патологический процесс симметрично поражает малые половые губы и клитор. В дальнейшем возможно распространение его на промежность, перианальную область, очень редко на паховые складки. Наружная поверхность больших половых губ обычно в процесс не вовлекается. Сморщивание происходит постепенно. В раннем периоде происходит депигментация пораженных участков. По мере прогрессирования болезни уменьшается оволосение в области лобка и больших половых губ. Кожнослизистые покровы сглаживаются, нарушается их эластичность, они истончаются, становятся сухими, легко ранимыми, хотя местами эпидермис утолщен. Легко появляются ссадины и трещины. Покровы приобретают белесовато-серый либо бледно-розовый с желтоватым оттенком цвет, встречаются эритематозные пятна и телеангиэктазии. Постепенно стенозируется вход во влагалище. Все эти симптомы мучительны и сопровождаются психоэмоциональными расстройствами. В стадии склероза ткани еще более изменяются. Клитор и малые половые губы могут полностью атрофироваться. Кроме стенозирования входа во влагалище, может иметь место сужение наружного отверстия уретры. Кожа и слизистые покровы приобретают вид пергамента. Крауроз вульвы наружных половых органов нередко сопровождается ее лейкоплакией; при этом имеет место гиперкератоз. По степени выраженности лейкоплакии различают ограниченную, диффузную и сливную ее формы. Лейкоплакия может быть плоской (простая форма), гипертрофической (гиперкератозная форма) и бородавчатой. При каждой из этих форм может иметь место изъязвление тканей. Заболевание может продолжаться десятилетиями. Диагноз устанавливают на основании анамнеза, осмотра и, что весьма важно, проведения расширенной вульвоскопии с помощью кольпоскопа. Кроме того, следует произвести цитологическое исследование соскоба с вульвы, а при необходимости биопсию пораженных участков вульвы. Все эти исследования должны проводиться для подтверждения диагноза, а также для исключения злокачественного поражения вульвы, которому нередко предшествуют крауроз и лейкоплакия. Крауроз и лейкоплакию необходимо дифференцировать от ряда заболеваний: эссенциального зуда, нейродермита, старческой атрофии вульвы, красного плоского лишая, склеротического ли-хена, витилиго, вульвита при диабете, кандидоза. Перечень заболеваний, от которых приходится дифференцировать крауроз и лейкоплакию вульвы, свидетельствует о том, что больные нуждаются в консультации эндокринолога, дерматолога, невропатолога и других специалистов. Установить точный диагноз необходимо не только для назначения правильной терапии, но и для исключения злокачественного поражения вульвы. Крауроз и лейкоплакия наружных половых органов чаще возникают у женщин пожилого возраста. Именно у этих больных чаще наблюдаются злокачественные процессы, причем малигни-зируются в основном очаги лейкоплакии. М. И. Штемберг, детально обследовавший большое число больных с краурозом и лейкоплакией вульвы, установил у них снижение функции коры надпочечников, яичников, щитовидной железы в совокупности с нарушением углеводного и некоторых других видов обмена. Кроме того, крауроз и лейкоплакия вульвы постоянно сопровождаются нарушениями функций центральной нервной системы, особенно ее гипоталамических отделов и ретикулярной формации ствола мозга, что дает основание думать о существенном участии межуточного мозга в происхождении крауроза и лейкоплакии. Лечение крауроза и лейкоплакии наружных половых органов трудно и представляет неблагодарную задачу для врача. Известно большое число консервативных методов лечения этой патологии, приводить которые нет необходимости. Однако в отсутствие эффекта консервативного лечения нужно прибегать к хирургическому, т. е. к вульвэктомии, которая при этом заболевании, во-первых, избавляет женщину от страдания и, во-вторых, ликвидирует предраковый очаг. Однако вульвэктомия не всегда дает полный эффект. Нередко процесс рецидивирует, поэтому оперативное вмешательство показано в тех случаях, когда есть подозрение на злокачественный процесс или наблюдается выраженный предраковый процесс. Предпочтение следует отдавать консервативному лечению, а хирургическое проводить по строгим показаниям. В настоящее время для лечения крауроза и лейкоплакии вульвы с успехом используется СОг-лазер. Глава 10 Дата добавления: 2014-12-12 | Просмотры: 2242 | Нарушение авторских прав |