|
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
ГЕНИТАЛЬНЫЕ СВИЩИ И ПОСТТРАВМАТИЧЕСКИЕ ИЗМЕНЕНИЯ ПОЛОВЫХ ОРГАНОВ15.1. ОБЩИЕ ПОЛОЖЕНИЯ Благодаря организации родовспоможения и гинекологической помощи за годы Советской власти резко снизилось число больных с генитальными свищами. В настоящее время они составляют сотые и тысячные доли процента по отношению к больным с заболеваниями половой системы, находящимся в стационарах. Наличие генитального свища приводит женщину, нередко находящуюся в расцвете лет, к нетрудоспособности. Нарушаются менструальная и детородная функции, создается сложная обстановка в быту, что угнетающе действует на психику. У всех этих больных в той или иной степени выражены воспалительные процессы в мочеполовых органах, которые обусловлены непосредственным сообщением мочевых путей с влагалищем. Рубцовые изменения и нарушение функции мочевого пузыря приводят к стриктуре или зиянию устьев мочеточников, что влечет за собой расширение верхних отделов мочевой системы. Изменения в мочевых путях и бактериурия являются благоприятными факторами для возникновения мочекаменной болезни. Все вместе взятое в конечном итоге ведет к снижению функции почек, поэтому наличие мочеаолового свища представляет серьезную угрозу здоровью женщины. Основным этиологическим фактором возникновения свищей является родовая травма. На втором месте среди причин стоит операционная травма при гинекологических операциях. Другие причины (гнойные воспалительные процессы в органах малого таза, лучевое повреждение тканей при лечении рака шейки матки, бытовые травмы и др.) составляют 10 %. Эти данные свидетельствуют о том, что узкий таз имеет большое значение в возникновении акушерской патологии, обусловливающей образование свища, особенно в тех случаях, когда не оказывается своевременно квалифицированная медицинская помощь в родах. При правильном ведении родов у женщин с узким тазом подобные осложнения сравнительно редки. Основной жалобой больных с мочеполовыми свищами является полное или частичное недержание мочи. Нередко нарушается менструальный цикл, что обусловливается сопутствующим воспалительным процессом в матке и придатках или психической депрессией. 15.2. КЛАССИФИКАЦИЯ Д. В. Кан (1978) предлагает следующую клиническую классификацию свищей (рис. 15.1 —15.5). Пузырные свищи: пузырно-влагалищные, пузырно-маточные, пузырно-при-датковые. Мочеточниковые свищи: мочеточниковые, мочеточниково-влагалищные, моче-точниково-маточные. Уретровлагалищные и уретропузырно-влагалищные свищи. Комбинированные свищи: мочеполовые, мочекишечные. Сложные мочеполовые свищи. Мы попытаемся изложить сведения о генитальных свищах согласно этой классификации. Добавлением к ней могут служить переднебрюшностеночные маточные и придатково-переднебрюш-ностеночные свищи. 15.3. ПУЗЫРНО-ВЛАГАЛИЩНЫЕ СВИЩИ Эта патология наиболее часто встречается в гинекологических стационарах. 15.3.1. ОСНОВНЫЕ РАЗНОВИДНОСТИ Встречаются три основные разновидности пузырно-влагалищ-ных свищей: 1) с локализацией в треугольнике мочевого пузыря, открывающиеся в центре передней стенки влагалища; 2) открывающиеся в переднем своде влагалища над шейкой матки (у 50 % больных высокорасположенные); 3) открывающиеся в культе влагалища, образовавшиеся после экстирпации матки (как правило, высокорасположенные) [Савицкая Л. К., 1966]. Доступы. Известны следующие доступы для ушивания пу-зырно-влагалищных свищей: трансвагинальный, трансвезикаль-ный, трансперитонеальный, брюшностеночно-экстраперитонеаль-ный, комбинированный (вагинально-трансперитонеальный, ва-гинально-трансвезикальный, вагинально-брюшностеночно-экс-траперитонеальный, абдоминально-внутрипузырный и др.). Доступ к операционному полю должен обеспечивать максимально благоприятное условие для мобилизации краев свищевого отверстия и наложения швов.
Показаниями к чреспузырному пути ушивания свища являются: 1) высокое расположение свища во влагалище; 2) пу-зырно-шеечные свищи; 3) пузырно-влагалищные послеопераци онные свищи, открывающиеся в культе влагалища; 4) стеноз влагалища; 5) близость расположения свища к устью мочеточника. К недостаткам трансвезикального доступа относятся невозможность тщательного восстановления стенки влагалища. Кроме того, межтканевые щели и надлобковый дренаж могут быть источниками развития инфекции. 15.3.2. ПРЕДОПЕРАЦИОННОЕ ОБСЛЕДОВАНИЕ И ПОДГОТОВКА К ОПЕРАЦИИ Больные с пузырно-влагалищными свищами нуждаются в тщательном предоперационном обследовании и подготовке, от которых в большой мере зависит успех хирургического лечения этих больных. Помимо общеклинического обследования, проводят биохимическое исследование крови (содержание белка, остаточного азота крови, мочевины, креатинина); анализ выделений из влагалища и шейки матки, бактериологическое исследование мочи, определение чувствительности высеянной микрофлоры к антибиотикам, исследование функции почек по Зимницкому, цистоскопию, хромоцистоскопию, катетеризацию мочеточников (по показаниям перед операцией); обзорную и экскреторную урогра- фию. При необходимости применяют наполнение мочевого пузыря красящими растворами, цистоскопическое исследование, диафаноскопию и рентгенологическое исследование мочевыводя-щих путей. Предоперационная подготовка включает в себя изучение анатомо-топографических особенностей свища и функций мочевой системы, выявление возбудителя и ликвидацию воспалительных заболеваний в мочеполовой системе (в результате чего моча приобретает кислую реакцию), повышение защитных сил организма; психопрофилактическую подготовку. Выяснение анатомо-топографических особенностей свищей и дефектов, изучение функции мочевой системы и состояния половых органов должно идти параллельно с санацией мочеполовых путей и общеукрепляющим лечением. При наличии выраженных воспалительных изменений слизистой оболочки влагалища назначают спринцевания с дезинфицирующим раствором: 2 % раствором борной кислоты, 0,1 % раствором перманганата калия (раствор перманганата калия является сильным окислителем, а кислая среда неблагоприятна для развития бактерий), реже раствором молочной кислоты (1 столовая ложка 40 % раствора на 1 л воды). При значительных слизистых выделениях и некротических налетах на стенках влагалища перед спринцеванием дезинфицирующими средствами влагалище промывают 2 % раствором гидрокарбоната натрия, который легко отторгает слизь. После спринцевания во влагалище вводят 2—5 % эмульсию синтомицина, стрептоцида, 10 % 324 мазь алоэ, а наружные половые органы смазывают цинковой пастой или эмульсиями, которые вводят также во влагалище. При инкрустации слизистой оболочки мочевого пузыря солями при затяжных циститах благоприятные результаты дает инстилляция мочевого пузыря 2—3 % раствором колларгола по 10 мл или раствором нитрата серебра 1:5000—1:3000 через 1 — 2 дня; на курс 5—7 процедур. Чтобы ускорить переход реакции мочи из щелочной в кислую, назначают салол, уротропин внутрь по 0,5 г 3 раза в сутки. При стойкой инфекции мочевых путей (циститы, цистопие-лонефриты) наряду с местным лечением показано лечение антибиотиками, нитрофуранамн или сульфаниламидными препаратами с учетом чувствительности к ним микрофлоры. 15.3.3. ОБЩИЕ ПРИНЦИПЫ УШИВАНИЯ ПУЗЫРНО-ВЛАГАЛИЩНЫХ СВИЩЕЙ Освежение краев свищевого отверстия производят методом расщепления. Иссечение края свища допускается в единичных случаях при наличии явно нежизнеспособных тканей и рубцов, которые могут препятствовать заживлению раны. При этом учитывают, достаточно ли ткани мочевого пузыря останется после иссечения, чтобы соединить края раны без натяжения. Очень важным моментом при проведении расщепления тканей является мобилизация стенок мочевого пузыря. Для наложения швов используют кетгутовые или синтетические нити. Как правило, швы накладывают в два этажа, узловые, лучше атравматичными иглами. В отдельных случаях, при недостаточном количестве тканей, рану мочевого пузыря или уретры ушивают одним рядом швов. При ушивании свищей пользуются специальными инструментами: зондами и катетерами для уточнения локализации •свищей, острыми скальпелями и ножницами, чтобы не травмировать ткани во время операции. При наложении швов на пузырь надо применять хромированный кетгут, так как вокруг него не кристаллизуются соли. 15.3.3.1. Ушивание пузырно-влагалищного свища чрезвлагалищным доступом Больную укладывают на столе в положении для влагалищных операций. С помощью влагалищных зеркал создают доступ к операционному полю. Стенку влагалища рассекают круговым разрезом, отступя 1 см от края свища, или крестообразным разрезом. Острым путем края свища и стенку мочевого пузыря отсепаровывают от стенки влагалища. Иногда для удобства отсепаровки тканей их инфильтрируют 0,25 % раствором новокаина. Стенки мочевого пузыря должны быть отсе-парованы таким образом, чтобы их можно было соединить
без натяжения. В ВНИЦОЗМиР края свища, как правило, не иссекают. Однако Д. В. Кан считает, что омозолелые края лучше иссечь, так как это должно обеспечить хорошее сопоставление краев раны мочевого пузыря. Затем на стенку мочевого пузыря накладывают отдельные швы. Влагалище восстанавлива-: ют наложением узловых кетгутовых швов. 15.3.3.2. Операция закрытия высокорасположенных пузырно-влагалищных свищей, открывающихся в культе влагалища, по Савицкой Влагалище раскрывают зеркалами. Послеоперационный рубец в культе влагалища по бокам от свищевого отверстия захватывают длинными зажимами, чтобы приблизить свищ ко входу во влагалище. Производят горизонтальный разрез по рубцу культи влагалища под задним краем свища. Последний освобождают и захватывают нетравмирующим зажимом.
Рис. 15.7. Зашивание пу-зырно-влагалищного свища, открытого в культе влагалища, абдоминальным путем. Влагалище оставлено открытым. разом, чтобы ее можно было ушить без натяжения. Дефект в мочевом пузыре ушивают двумя рядами узловых швов. Брюшину малого таза используют для перитонизации швов мочевого пузыря. Края влагалищной раны (передняя и задняя стенки) соединяют узловыми кетгутовыми швами. Чтобы не ушить устья мочеточника, открывающегося по краю свища, разрез стенки влагалища производят, отступя от рубца 0,8—1 см (рис. 15.6). Чревосечению подвергают больных, у которых дефекты мочевого пузыря недостижимы со стороны влагалища. Операцию производят по следующей методике. После чревосечения рассекают брюшину пузырно-маточной складки в области культи влагалища. Дно мочевого пузыря с краями свищевого отверстия отсепаровывают от передней стенки влагалища. Края свищевого отверстия захватывают нежными зажимами. Мобилизуют стенку мочевого пузыря. Свищевое отверстие в мочевом пузыре ушивают двумя рядами узловых швов: первый ряд — кетгу-товые швы, второй — капроновые или кетгутовые. Влагалище оставляют открытым для дренирования брюшной полости. Культю влагалища перитонизируют: к краю передней стенки влагалища кетгутовыми швами подшивают край брюшины пузырно-маточной складки, а к краю задней стенки влагалища — брюшину позадиматочно-прямокишечного углубления. Брюшную стенку зашивают наглухо (рис. 15.7). 15.3.3.3. Операция ушивания высокорасположенного пузырно-влагалищного свища при сохраненной матке Влагалище открывают с помощью зеркал. Переднюю губу шейки матки, а в ее отсутствие или в случае разрыва заднюю захватывают пулевыми щипцами и низводят до входа во влагалище. Края свища захватывают зажимами. Производят якорный разрез стенки влагалища. Сначала делают горизонтальный разрез на границе прикрепления влагалищного свода и заднего края свища к шейке матки. Затем отслаивают заднюю стенку мочевого пузыря от шейки матки так же, как при операции влагалищной экстирпации матки. Только после этого приступают к расщеплению переднего края свища. Такая очередность необходима для того, чтобы кровь не заливала операционное поле. Степень отсепаровки заднего края свища от шейки матки зависит от размеров и положения свища, но всегда должна быть достаточной, чтобы соединить края свища без натяжения тканей. В ряде случаев, особенно при обширных рубцах, отсепаров-ку мочевого пузыря от шейки матки необходимо производить до брюшины пузырно-маточной складки и последнюю рассекать. Только при этих условиях удается низвести задний край свища и сообщить ему надлежащую подвижность. От тщательности выполнения этого этапа операции в большинстве случаев зависит исход операции. Расщепление переднего края свища и отсепаровка стенки мочевого пузыря от стенки влагалища обычно не представляют трудностей. Почти во всех случаях сближение краев свища производят двумя рядами узловых кетгутовых швов. Третьим рядом швов соединяют края влагалищной раны и переднюю стенку влагалища подшивают к шейке матки. При наличии пузырно-шеечного свища после восстановления целости мочевого пузыря зашивают отверстие в шейке матки, а затем соединяют края влагалищной раны между собой и с шейкой матки. 15.4. ПУЗЫРНО-МАТОЧНЫЕ СВИЩИ Эта редко встречающаяся патология, как правило, развивается после незамеченного ранения мочевого пузыря во время кесарева сечения в нижнематочном сегменте. Она может возникнуть также после разрыва матки и ранения мочевого пузыря при перфорации матки во время аборта. Пузырно-маточный свищ сопровождается истечением мочи из шейки матки и примесью крови в моче во время менструации. Если свищ имеет значительные размеры, диагностика его не представляет трудностей. При точечных свищах выделение мочи может быть незначительным и женщина этого не замечает, воспринимая их как бели. При цистоскопии выявляется участок, из которого выделяется кровь во время менструации. Для уточнения диагноза производят гистеросальпингографию, контрастное вещество проникает в мочевой пузырь, и диагноз становится очевидным. Лечение, как правило, хирургическое. При низкорасположенном свище влагалище обнажают в зеркалах, шейку матки низводят пулевыми щипцами. Полуовальным разрезом рассекают передний свод влагалища. Мочевой пузырь отсепаровывают кверху до полного освобождения свища. Края свища отсепаровывают от матки, мобилизуют их и затем накладывают узловые швы на дефект мочевого пузыря и матки. Стенку влагалища также ушивают узловыми кетгутовыми швами. При высокорасположенном свище Д. В. Кан отдает предпочтение чреспузырному доступу. Производят нижнесрединный разрез, стенку мочевого пузыря обнажают и фиксируют двумя провизорными лигатурами. Мочевой пузырь вскрывают в поперечном направлении зеркалами, введенными в пузырь, обнажают область свища. При необходимости катетеризируют мочеточники. Иссекают острым скальпелем рубцовую ткань по краям свища. Мочевой пузырь отсепаровывают от матки. Ушивают дефект матки и затем уже дефект мочевого пузыря. Рану на мочевом пузыре ушивают наглухо. В мочевом пузыре оставляется катетер Фолея. В некоторых случаях при наличии значительных рубцовых изменений приходится вскрывать брюшную полость. Отсепаровывают матку от мочевого пузыря и ушивают по отдельности оба органа. В мочевом пузыре оставляют катетер Фолея на 8— 10 сут. Брюшную стенку зашивают наглухо. 15.5. ПУЗЫРНО-ПРИДАТКОВЫЕ СВИЩИ Пузырно-придатковые свищи возникают при прорыве гнойника из придатков в мочевой пузырь или в результате несвоевременной операции по поводу гнойных образований в придатках матки. В редких случаях после опорожнения гнойника происходит самоизлечение. Прорыв гнойника в мочевой пузырь сопровождается пиурией. В этих случаях для диагностики наиболее информативна цистоскопия, при которой хорошо видно истечение гноя из фистулы в мочевом пузыре. Больные нуждаются в операции. Производят чревосечение, удаляют гнойно-пораженные придатки. Фистула в мочевом пузыре, если она точечная и имеет извитой ход, может закрыться самостоятельно. Если же отверстие в мочевом пузыре значительных размеров, то в дальнейшем производят операцию вскрытия мочевого пузыря по его передней стенке. Края фистулы иссекают в пределах здоровой ткани. Целость пузыря восстанавливают наложением узловых кетгутовых швов. В мочевом пузыре оставляют катетер Фолея. 15.6. МОЧЕТОЧНИКОВЫЕ СВИЩИ К мочеточниковым относятся мочеточниково-влагалищные и мочеточниково-маточные свищи. Иногда довольно трудно дифференцировать эти свищи от пузырно-влагалищных. Наиболее простым диагностическим приемом является введение в мочевой пузырь метиленового синего. Тампон, введенный во влагалище, при этом не окрашивается. При осмотре влагалища выявляется фистула, часто в виде воронкообразного углубления. При хромоцистоскопии моча из пораженного мочеточника не выделяется. Катетеризация пораженного мочеточника затруднена или невозможна. Экскреторная урография дает возможность составить представление о месте поражения мочеточника. Если при ушивании пузырно-влагалищных фистул необходимо 3—4 мес для ликвидации воспалительного процесса и эпи-телизации свища, то мочеточниковые свищи требуют более быстрого вмешательства, так как сопровождаются поражением почки и длительное выжидание может привести к полному выключению ее функции. Как только диагностирован мочеточни-ковый свищ, ликвидированы явления воспаления и больная подготовлена, надо производить оперативное вмешательство (лучше в специализированном стационаре). Самопроизвольное излечение мочеточниково-влагалищных свищей чаще всего связано с выключением функции почки. Постепенное ее угасание вследствие воспалительных и рубцовых процессов часто происходит без выраженных клинических проявлений. Этот факт следует иметь в виду при определении времени хирургического лечения свищей. Самопроизвольное заживление может происходить при неполных свищах (мочеточник ранен на каком-то участке, но не перерезан). В этих случаях Д. В. Кан рекомендует катетеризацию мочеточника. Катетер должен оставаться в мочеточнике 6—8 дней. В отсутствие эффекта показана операция. Приводим краткое описание операций с целью ликвидации мочеточниково-влагалищных свищей (более подробное описание читатель может найти в специальном руководстве Д. В. Кана, 1986). Операцию Боари выполняют в тех случаях, когда поражение мочеточника распространяется на весь тазовый отдел. Она -состоит из нескольких этапов: мобилизации мочеточника, иссечении лоскута из мочевого пузыря, формирования артифи-циального отдела мочеточника, наложения мочеточниково-пузыр-ного анастомоза. Вот как описывает эту операцию Д. В. Кан. После мобилизации мочеточника обнажают мочевой пузырь и вытягивают его в рану с помощью окончатых щипцов. Затем частично острым, частично тупым путем выделяют переднюю и. боковую стенки мочевого пузыря вплоть до его шейки. Из перед-небоковой поверхности иссекают стебель шириной 2—2,5 см и длиной 10—12 см. Основание стебля располагается у дна пузыря и в 1,5 раза шире дистального отдела. Стебель отворачивают вверх и моделируют из него трубку, калибр которой превышает диаметр мочеточника. Культю мочеточника погружают в новообразованную трубку на глубину 1 —1,5 см и фиксируют к дему-козированной поверхности. Слизистые оболочки следует точно сопоставлять. Возможно наложение анастомоза конец в конец на косо срезанные участки мочеточника и пузырной трубки. Для анастомоза используют узловые кетгутовые швы. Мочевой пузырь ушивают. Осуществляют дренирование и в область анастомоза через мочеиспускательный канал вводят протез. Основой успеха являются хорошее кровоснабжение лоскута мочевого пузыря, отсутствие натяжения и достаточная ширина анастомоза. Операция дает хорошие результаты. Уретероцистоанастомоз производят при наличии свища в юкставезикальном отделе мочеточника. После вскрытия брюшной полости выделяют из сращений мочеточник по направлению в мочевому пузырю. Затем его пересекают поперечно в пределах здоровой ткани. В проксимальный отдел мочеточника на глубину 10—12 см вводят трубку с боковыми отверстиями и фиксируют ее к мочеточнику тонким кетгутом. Мочеточник отводят кверху нетравмирующими зажимами. Брюшину зашивают. Мочевой пузырь выделяют экстраперитоне-ально. Накладывают шелковые лигатуры на стенку мочевого пузыря в качестве держалок, между которыми широко вскрывают пузырь. Затем перфорируют его стенку в месте будущего анастомоза. Надо стремиться как можно меньше травмировать мышцы мочевого пузыря, чтобы в дальнейшем обеспечить функцию устья мочеточника. Мочеточник надо имплантировать в дно мочевого пузыря, где менее мощные мышечные пласты не будут мешать его приживлению. Мочеточник вытягивают через отверстие в стенке пузыря (без натяжения!) на глубину 2—3 см и рассекают его продольно на два лоскута, которые подшивают к стенке мочевого пузыря. Известны и другие способы фиксации мочеточника к стенке мочевого пузыря. Снаружи мочеточник фиксируют к стенке мочевого пузыря 2—3 Z-образными швами. Трубку выводят наружу по уретре. Мочевой пузырь ушивают. Рану в области анастомоза дренируют, брюшную стенку зашивают. В мочевой пузырь вводят катетер Фолея на 10—12 дней. Послеоперационное ведение больной такое же, как после ушивания пузырно-влагалищных свищей, т. е. 7—8 сут она должна оставаться в постели. Необходимо применение антибиотиков широкого спектра действия, сердечных препаратов по показаниям, общеукрепляющая терапия. Мы не описываем операцию, при которой производят пересадку мочеточника в кишку. Этим занимаются хирурги-урологи. 15.7. СЛОЖНЫЕ МОЧЕПОЛОВЫЕ СВИЩИ К таким свищам относят повреждения мочевого пузыря и уретры, а также мочеточника. Повреждения возникают при тяжелых затяжных родах или сложных гинекологических операциях. Обширные фистулы пытаются закрыть с помощью тканей шейки и тела матки, стенки влагалища, промежности, кожи половых губ, кожи бедра, лоскутов тазовой фасции и др. Операции дают большой процент рецидивов. При возникновении мочеполового свища очень важно направлять больную в стационар, где постоянно проводятся операции по ликвидации свищей. В случае отсутствия опыта производить эти операции нельзя. 15.7.1. АЛЛОПЛАСТИКА ПРИ УШИВАНИИ СВИЩЕЙ Накоплен значительный опыт использования синтетических полимеров для пластических целей. Техника операции. После обработки наружных половых органов и влагалища, освежения и мобилизации краев свищевого отверстия края свища соединяют 1—2 рядами узловых швов. Первый ряд накладывают кетгутом. Если удается наложить второй ряд, то следует использовать капрон. На область ушитой раны мочевого пузыря с целью укрепления линии швов накладывают сетчатый протез из растворимых аллопластиков, который фиксируют к стенке мочевого пузыря кетгутовыми лигатурами так, чтобы он плотно прилегал к мочевому пузырю и выходил за края ушитой раны не менее чем на 1,5 см. Края влагалищной раны над протезом соединяются узловыми кетгутовыми швами. Во влагалище на 1 сут вводят тампон для обеспечения плотного прилегания стенки влагалища к протезу. 15.7.2. ФОРМИРОВАНИЕ УРЕТРЫ Изолированное повреждение задней стенки уретры в виде свищей встречается редко. Чаще травма распространяется на всю уретру или с задней стенки уретры переходит на шейку и треугольник мочевого пузыря. При полных разрушениях задней стенки уретры Д. О. Отт (1894) одним из первых предложил операцию восстановления уретры и сфинктера мочевого пузыря. Отступя 0,5 см от краев нарушенной уретры, производят два параллельных разреза, имеющих форму подковы. Полоску ткани влагалища между разрезами шириною не менее 1 см срезают, а освеженные поверхности сшивают двумя рядами узловатых кетгутовых швов, посредством которых не только формируют мочеиспускательный канал, но и соединяют остатки мышечных элементов. Для формирования уретры Д. Н. Атабеков (1927) использовал стенку мочевого пузыря. Он выкраивал лоскут из основания мочевого пузыря и подшивал его к краям дефекта или отсепаро-вывал остатки передней стенки уретры от лонных костей и соединял края дефекта в продольном направлении. Восстановленную часть мочевого пузыря и небольшую трубку уретры проводил под мостовидный лоскут, созданный из тканей области лона, и фиксировал к нему. Так он формировал наружное отверстие мочеиспускательного канала. В более легких случаях при сохранившихся хотя бы частично мышечных элементах замыкающей системы мочевого пузыря остатки мышц в области шейки мочевого пузыря соединяют узловыми швами, накладывая их в продольном или поперечном направлении или создавая мышечную складку на месте соединения уретры с мочевым пузырем наложением Z-образного шва. Использование мышечных и мышечно-фасциальных лоскутов для усиления сфинктера мочевого пузыря нашло довольно широкое распространение. При неудержании, мочи наиболее оправданы оперативные методы усиления сфинктера мочевого пузыря. При этом соединяют под уретрой близлежащие мышцы без отсечения их от места фиксации или используют с этой целью фиброзно-фасииальные лоскуты, взятые из апоневроза прямых мышц живота. 15.7.3. СФИНКТЕРОМЕТРИЯ Основным критерием излеченное™ у больных, перенесших операцию по поводу уретропузырно-влагалищных свищей, является восстановление функции замыкающего аппарата мочевого пузыря — удержания мочи. Средние показатели тонуса гладкомышечного сфинктера у здоровых женщин равны 51 — 75 мм рт. ст., а поперечнополосатого — 62—100 мм рт. ст. У женщин с частичным неудержанием мочи тонус сфинктеров одинаков и, как правило, ниже 60 мм рт. ст., составляя в среднем 42 мм рт. ст. Сфинктерометрия является объективным тестом, позволяющим судить о тонусе замыкающей системы мочевого пузыря после операции. Техника сфинктерометрии. Больная находится на гинекологическом кресле в положении на спине, с опорожненным мочевым пузырем. В нижнюю треть уретры вводят канюлю, соединенную с.резиновым баллоном и сфигмоманометром. При накачивании воздуха в уретру через канюлю или катетер Скене следят за уровнем давления с помощью манометра. При раскрытии сфинктера мочевого пузыря оно падает. Максимальный уровень давления до его падения позволяет судить о тонусе гладких мышц замыкающего аппарата мочевого пузыря. Во второй фазе исследования женщине предлагают сократить мышцы тазового дна, так как это делают для удержания мочи. Повторное повышение давления характеризует тонус поперечнополосатых мышц, участвующих в замыкании мочевого пузыря. Наконечник аппарата (производства завода «Красногвардеец») вводят в нижнюю треть уретры. Регулировочный кран устанавливают на первое деление дозирующей шкалы, и воздух, находящийся в воздушном резервуаре, с постоянной скоростью начинает поступать в уретру. Давление газа в воздушном резервуаре измеряется манометром; одновременно на кимографе регистрируется давление, под которым воздух вводят в уретру. После повышения давления в «системе на 30 мм рт. ст. подачу воздуха прекращают на 15 с. Этот прием позволяет определить, удерживает ли сфинктер данное давление при непроизвольном сокращении. Затем введение воздуха продолжают. Наконец, наступает момент, когда давление в системе падает. Следовательно, сила давления в системе преодолела силу тонуса глад-комышечного сфинктера. Максимальное давление в миллиметрах ртутного столба, отмеченное до его падения, соответствует силе гладкомышечного сфинктера. Исследование повторяют при напряжении мышц тазового дна: второе падение ртутного столба указывает на силу поперечнополосатого сфинктера. 15.7.4. ВЕДЕНИЕ БОЛЬНЫХ В ПОСЛЕОПЕРАЦИОННОМ ПЕРИОДЕ После операции ушивания пузырно-влагалищных свищей показано лечение антибиотиками, нитрофуранами или сульфаниламидными препаратами на протяжении 7—10 дней. В течение 5—6 дней рекомендуются жидкая пища и постельный режим. Необходимо промывание мочевого пузыря, так как свертки крови препятствуют поступлению мочи по катетеру. Кроме того, при промывании происходит выделение в большом количестве солей из мочевого пузыря. В мочевом пузыре постоянный катетер оставляют на 2—3 дня. При обширных вмешательствах, а также при пластических операциях на уретре катетер следует держать 7—10 дней. В мочевой пузырь по катетеру вводят раствор антибиотиков, после чего катетер зажимают на 30 мин. Осуществляют инстилляции диоксидина, раствора фурацилина 1:5000 по 30 мл. В отсутствие постоянного катетера больная должна мочиться через 2—3 ч (ночью будить). При необходимости катетеризацию мочевого пузыря производят через 4—6 ч. Поднимать больную, как правило, можно на 5—6-е сутки после операции, разрешить ей садиться — через 7—8 дней. Цистоскопию и контрольное рентгенологическое исследование проводят по показаниям. После трансвезикального ушивания свища больная должна лежать 8—10 сут. Показано обильное питье. Постоянный катетер из мочевого пузыря удаляют на 10-е -сутки. После пластических операций на мочеточнике катетер должен находиться в мочеточнике 8—10 дней. Дренажи из забрюшинного пространства удаляют через 4—5 дней. 15.8. ПЕРЕДНЕБРЮШНОСТЕНОЧНЫЕ МАТОЧНЫЕ СВИЩИ Такие свищи возникают вследствие осложнений после операции кесарева сечения, при заживлении вторичным натяжением рубца тела матки и передней брюшной стенки. При этом женщина часто менструирует через свищевое отверстие. Нередко в свищевом ходе возникает нагноение. Во время операции края свища захватывают инструментом и приподнимают. Свищ иссекают. Для наилучшей ориентации. можно ввести в него метиленовый синий. У молодых женщин после иссечения участка передней стенки матки со свищевым отверстием ее можно сохранить, т. е. восстановить целость стенки матки. В послеоперационном периоде обязательна антибактериальная терапия, так как наличие свища всегда сопровождается инфекцией. 15.9. ПЕРЕДНЕБРЮШНОСТЕНОЧНЫЕ ПРИДАТКОВЫЕ СВИЩИ Эти свищи возникают в редких случаях, как правило, после опорожнения гнойника в области придатков и оставления источника инфекции. В результате после дренирования возникают свищевые ходы в направлении передней брюшной стенки. Удаляют такие свищи следующим образом. В область свища вводят 0,4 % раствор метиленового синего. Свищевой ход при этом хорошо обозначается. Брюшную стенку вскрывают прямым разрезом, обходя область свища. Затем последовательно освобождают свищевой ход в виде длинной трубки. Операция всегда сложная, нетипичная. Нередко стенка свищевого хода захватывает и кишку. Выделяя свищевой ход и разделяя спайки, доходят до гнойно-пораженных придатков и удаляют их. Если источник инфекции удален, то рецидивов, как правило, не бывает. 15.10. ПРЯМОКИШЕЧНО-ВЛАГАЛИЩНЫЕ СВИЩИ И СТАРЫЕ РАЗРЫВЫ ПРОМЕЖНОСТИ III СТЕПЕНИ Прямокишечно-влагалищные свищи и старые разрывы промежности III степени являются тяжелой патологией, часто приводящей к потере трудоспособности и конфликтам в семейной жизни. Операция у таких больных в ряде случаев представляет собой сложную задачу и не всегда приводит к полному излечению. Помимо физических и моральных страданий, связанных с этой патологией, неоднократные оперативные вмешательства вызывают выраженные рубцовые изменения тканей, что усложняет очередное вмешательство и неблагоприятно сказывается на его исходе. Основной причиной возникновения таких свищей является травма промежности и ректовагинальной перегородки в родах. Разрывам промежности в родах способствуют крупные размеры плода, неправильное вставление головки плода или быстрое ее прорезывание, высокая промежность, рубцовые изменения и функциональная неполноценность промежности, травмы при оперативном вмешательстве в родах. Прямокишечно-влагалищные свищи в акушерской практике возникают, как правило, в результате несостоятельности швов на прямой кишке после зашивания разрыва промежности III степени. Клинические проявления расхождения швов на прямой кишке (недержание газов и кала) чаще наступают в 1-ю неделю после родов. Причиной появления указанных свищей могут быть бытовые травмы, а также травмы при акушерских операциях, оперативных вмешательствах на половых органах и прямой кишке, криминальных абортах, половых сношениях. Иногда прямокишечно-влагалищные свищи формируются при парапроктите, болезни Крона, неспецифическом язвенном колите, при прорастании в ректовагинальную перегородку опухолей, исходящих из половых органов и прямой кишки, после лучевого лечения при раке шейки матки. Отдельную группу составляют врожденные прямокишечно-вагинальные свищи при нормально функционирующем анальном жоме и свищевые формы атрезии прямой кишки. 15.10.1. СТАРЫЕ РАЗРЫВЫ ПРОМЕЖНОСТИ III СТЕПЕНИ Старые разрывы промежности III степени бывают неполные (нарушается целость сфинктера прямой кишки, сама кишка остается неповрежденной) и полные (помимо разрыва сфинктера прямой кишки, имеется линейный разрыв передней стенки прямой кишки или разрыв передней стенки прямой кишки с формированием свища). В последних случаях в области разрыва передней стенки прямой кишки определяется перемычка, которая отделяет вход в кишку от расположенного выше свища. Старые разрывы промежности III степени значительно отличаются от свежих. Они характеризуются образованием на месте травмы рубца, включающего разошедшиеся в сторону и ушедшие вглубь концы разорванного анального жома. Промежность полностью разрушена. Передняя стенка прямой кишки в месте разрыва переходит в рубец, в котором срастаются края задней стенки влагалища и кишки. При этом иногда отмечается выпячивание или выпадение слизистой оболочки прямой кишки. Под влиянием раздражающего действия кишечного содержимого, а также грубых анатомических нарушений наружных половых органов, приводящих к зиянию половой щели, кожные покровы и слизистая оболочка влагалища обычно воспалены. Типичными методами операций старого разрыва промежности являются расщепление или иссечение рубца. Освежение краев тканей в области старого разрыва промежности III степени методом расщепления является наиболее щадящим и в случае неудачи не приводит к увеличению дефекта тканей. Операционные доступы могут быть различными: влагалищный, прямокишечный. Следует избрать такой доступ, который обеспечивает максимально благоприятные условия для мобилизации краев раны и наложения швов. Старые разрывы промежности III степени ликвидируют влагалищным доступом. При неполных разрывах промежности III степени операция заключается в мобилизации стенки влагалища, выделении леваторов, краев анального жома и последовательном восстановлении этих анатомических образований. При полном разрыве промежности III степени операцию выполняют следующим образом. Больную кладут на операционный стол в положении для влагалищной операции. Операционное поле обнажают введением боковых подъемников и подъемника со стороны лона. После этого становится доступен верхний угол раны. Нетравмирующими зажимами берут стенку влагалища, отступя 0,5 см от края рубца в верхнем углу раны и по боковым поверхностям ее. Острым скальпелем рассекают рубцовую ткань. Острие скальпеля следует располагать параллельно стенке влагалища, чтобы не поранить прямую кишку. После рассечения рубца и иссечения наиболее грубых его краев стенку влагалища отсепаровывают от стенки прямой кишки до достижения полной ее подвижности. После этого на стенку прямой кишки, начиная с верхнего угла раны, накладывают швы. Стенку прямой кишки восстанавливают двумя рядами отдельных узловых швов. Для наложения швов пользуются капроновыми, шелковыми или синтетическими нитями. Наибольшее распространение получили последние (полиэстер, дексон, полиолефин, полиамид) на атравматических иглах. Они причиняют наименьшие разрушения в прокольном канале, не разбухают, гибки, обладают достаточной растяжимостью и не поддерживают воспалительный процесс в ране. Прямую кишку зашивают в направлении от верхнего угла раны до нижнего ее края. Первый ряд швов подслизисто-мышечный, второй — мышечно-мышечный. Этот ряд швов перекрывает первый, в результате чего при завязывании лигатур тот оказывается погруженным внутрь. Швы можно накладывать тонкими синтетическими нитями таким образом, что вкол и выкол производят со стороны кишки. Узел завязывают со стороны кишки, и срезанные концы нитей свисают в просвет кишки. Можно, не прокалывая слизистую оболочку кишки, наложить швы со стороны промежности и коротко обрезать нити. После того как на кишку наложены швы, необходимо сменить перчатки и инструмент, обработать края раны и сменить операционное белье, окружающее рану. После ушивания кишки наиболее ответственным является соединение волокон сфинктера анального отверстия. Для этого круто изогнутой маленькой иглой с крепкой нитью захватывают сфинктер с обеих сторон и сшивают. После первого шва, когда волокна соединены, накладывают еще 1—2 шва. Затем приступают к восстановлению целости промежности. Отыскивают ножки леватора. Для этого боковым крючком сильно отводят в сторону края раны и захватывают брюшко мышцы круто изогнутой иглой с крепкой нитью (лучше всего хромированным кетгутом). Достаточно наложить на леваторы три нити. Нити не завязываются. Затем накладывают непрерывный кетгутовый шов на стенку влагалища, начиная с верхнего угла. Шов доводят до области задней спайки. После этого затягивают нити на левато-рах и накладывают швы на поверхностные мышцы промежности (тонкий хромированный кетгут). На промежность накладывают внутрикожный кетгутовый шов. 15.10.2. ПРЯМОКИШЕЧНО-ВЛАГАЛИЩНЫЕ СВИЩИ Прямокишечно-влагалищные'свищи разделяются: 1) по этиологии — врожденные и приобретенные (травматические, воспалительно-инфекционные, онкологические, лучевые); 2) по локализации наружного свищевого отверстия во влагалище и в области наружных половых органов — в нижней, средней и верхней трети влагалища, прямокишечно-промежностные, прямокишечно-вестибулярные; 3) по отношению к сфинктеру прямой кишки — интрасфинктерные, чрессфинктерные, экстрасфинктер-ные; 4) по степени сложности: I степени — прямой свищевой ход без выраженных Рубцовых изменений с диаметром отверстия в прямой кишке менее 0,5 см и в отсутствие недостаточности сфинктера прямой кишки; II степени — прямой, извитый или разветвленный свищевой ход с выраженным Рубцовым процессом, диаметром свищевого отверстия 0,5—2,5 см; отмечается недостаточность сфинктера прямой кишки; III степени — прямой или разветвленный свищевой ход с наличием гнойных полостей и затеков, выраженными Рубцовыми изменениями, диаметром более 2,5 см и недостаточностью сфинктера прямой кишки; IV степени— свищи в верхней трети влагалища, открывающиеся в верх: ней трети прямой или в сигмовидной кишке. Акушеры-гинекологи имеют дело, как правило, с приобретенными травматическими прямокишечно-влагалищными свищами, локализующимися в области промежности, преддверии влагалища, нижней и средней трети его (I—II степень сложности). Распознавание прямокишечно-влагалищных свищей не представляет особых трудностей. Больные жалуются в основном на непроизвольное выделение из влагалища газов, гноя, кишечного содержимого. У 70—80 % женщин свищевой ход открывается в преддверии или нижней трети влагалища. Осмотр наружных половых органов, влагалища в зеркалах, пальпация, зондирование свищевого хода со стороны влагалища, ректальное исследование позволяют выявить свищ или разрыв промежности III степени. Осмотр и пальпация места повреждения дают возможность определить локализацию и размеры дефекта, состояние тканей на границе со свищевым отверстием или в области разрыва промежности III степени, а также установить сопутствующую патологию. При гинекологическом осмотре во влагалище обнаруживают свищевое отверстие различного диаметра с ярко-красной каймой, которая представляет собой выпячивающуюся слизистую оболочку прямой кишки. Часто прямокишечно-влагалищные свищи сочетаются с кольпитом, рубцовой деформацией шейки матки, эндоцервици-том, эктропионом. При зондировании свищевого отверстия определяют направление и уровень свищевого хода, оценивают его отношение к сфинктеру прямой кишки. На основании результатов ректального пальцевого исследования уточняют локализацию и размер свища, судят о степени подвижности передней стенки кишки, тонусе анального жома, а также степени замещения его рубцовой тканью. При пальцевом исследовании прямой кишки в большинстве случаев свищевое отверстие на передней стенке кишки выявляется в виде воронки, окруженной Рубцовыми тканями. Трудности в диагностике свищей возникают при точечных их размерах или расположении в верхней трети влагалища. В таких ситуациях помогает клизма с красителями (индигокармин, ме-тиленовый синий). По окрашиванию тампона, предварительно введенного во влагалище, по инъецированию тканей красителями можно судить о наличии и расположении свища. Большое значение в диагностике прямокишечно-влагалищных свищей, особенно неакушерской этиологии, имеет ректороманос-копия. Она позволяет обнаружить не только анатомо-топогра-фические особенности свища, но и сопутствующую патологию, которая может быть причиной его образования (заболевания толстого кишечника). Одним из условий выполнения этого исследования служит отсутствие стриктуры анального отверстия или прямой кишки. При необходимости проводят фистулографию, при которой выявляют характер свищевого хода, наличие гнойных полостей, уровень сообщения свища с прямой кишкой. Кроме того, можно использовать также ирригоскопию и фиброколоно-скопию (по показаниям). Прямокишечно-влагалищные свищи подлежат хирургическому лечению. Лишь иногда наблюдается самопроизвольное заживление свищей- небольшого диаметра. Оперативное вмешательство возможно только после исчезновения некротических изменений и стихания воспалительных явлений в области свища, или травмы промежности. Успех операции во многом зависит от тщательности предоперационной подготовки, правильного выбора метода и рационального ведения больных в послеоперационном периоде. Техника опер а ц и и. При расположении свища в нижней трети, преддверии влагалища, на промежности и недостаточности сфинктера заднего прохода, а также при прохождении свищевого хода через последний рассекают стенку прямой кишки, сфинктер и промежность, начиная от свищевого отверстия. Рассечение выполняют по желобоватому зонду, проведенному через свищевое отверстие во влагалище наружу через задний проход. Влагалище и прямую кишку выделяют из рубцов острым путем до тех пор, пока они не получат полную подвижность, что необходимо для соединения краев дефекта в кишке без натяжения. Надо выделить из рубцов и разошедшиеся концы анального жома. Затем рану послойно зашивают так же, как при разрыве промежности III степени. Тактика оперативных вмешательств при наличии перемычки в области разрыва кишки с образованием прямокишечно-влагалищного свища следующая. Если перемычка 2 см и более, а свищ небольшого диаметра, то перемычку надо сохранять, так как рассечение ее в случае плохого заживления ведет к увеличению дефекта в кишке. При зашивании прямокишечно-влагалищных свищей, расположенных в средней трети влагалища, их обнажают путем введения боковых подъемников и зеркала со стороны лона. Производят разрез стенки влагалища в области свища (он может быть продольным на 1—2 см выше и ниже свищевого отверстия с охватом его краев, Т- или Х-образным). Затем расщепляют края рубца и отделяют стенки влагалища от стенки прямой кишки.-Здесь тоже надо держать лезвие скальпеля параллельно стенке влагалища, чтобы не нанести дополнительную травму кишке, которая при наличии свища часто истончена и воспалена. После разреза стенки влагалища перед расщеплением тканей края влагалищной раны и свищевого отверстия берут на нетравмирую-щие зажимы. Расщепление тканей производится до полной подвижности кишки. После того как стенка кишки станет достаточно подвижной, приступают к наложению двух рядов узловых швов на кишку (первый ряд без прокалывания слизистой оболочки прямой кишки). Лучше использовать синтетические нити на атравматических иглах. Затем на стенку влагалища накладывают отдельные узловые кетгутовые швы. При недостаточности сфинктера заднего прохода дополнительно осуществляют сфинктеролеваторопластику. В некоторых случаях при дефекте в кишке, граничащем со сфинктером заднего прохода, мобилизация краев свища со стороны влагалища затруднена, поэтому его зашивают со стороны прямой кишки. Хорошие результаты дает операция низведения слизистой оболочки прямой кишки. По передней полуокружности заднего прохода производят разрез. Расщепление тканей продолжают в подслизистом слое прямой кишки с пересечением свищевого хода до достижения достаточной подвижности лоскута. Со стороны влагалища выделяют свищевой ход, экономно иссекают рубцово-измененные ткани. Дефект стенки влагалища зашивают со стороны влагалища 2 рядами узловатых кетгутр-вых швов. Мобилизованную слизистую оболочку прямой кишки со свищевым отверстием низводят за пределы заднего прохода. Участок слизистой оболочки со свищевым отверстием отсекают и узловыми кетгутовыми швами подшивают слизистую к коже заднепроходного отверстия. 15.10.3. ПРЕДОПЕРАЦИОННАЯ ПОДГОТОВКА БОЛЬНЫХ С ПРЯМОКИШЕЧНО-ВЛАГАЛИЩНЫМИ СВИЩАМИ И СТАРЫМИ РАЗРЫВАМИ ПРОМЕЖНОСТИ III СТЕПЕНИ Предоперационная подготовка при обоих заболеваниях одинакова и заключается в общеукрепляющем лечении, местной подготовке операционного поля и подготовке желудочно-кишеч- ного тракта. Кроме того, целесообразно назначение седативных и психотропных препаратов (бромид натрия, настойка валерианы, настойка пустырника, рудотель, триоксазин, фенаЗепам и др.). Для повышения иммунологической резистентное™ проводят витаминотерапию (витамины группы В, С, РР), применяют биогенные стимуляторы (алоэ). Эти препараты, активно влияя на различные функции организма, повышают защитные силы организма и ускоряют процессы регенерации тканей. В предоперационном периоде необходимо в динамике бак-териоскопически и бактериологически исследовать влагалищное содержимое. Как правило, возбудителями воспалительных процессов являются кишечная палочка, энтерококк, реже протей или ассоциации этих бактерий. Следует определять и флору кишечника. Особое внимание при изучении посевов должно привлекать выявление протея. Несмотря на то что этот микроорганизм является условно-патогенным, в ряде случаев он может быть причиной развития раневой инфекции, расхождения швов и возникновения рецидива заболевания. Наличие протея требует проведения антибактериальной терапии до полного его исчезновения. Оперативное вмешательство можно производить только при I—II степени чистоты влагалища. Для санации влагалища производят спринцевание дезинфицирующими растворами (0,1 % раствором перманганата калия или 10 % раствором борной кислоты) ежедневно в течение 1 нед до операции. Целесообразно воздействие на слизистую оболочку влагалища коротковолновыми ультрафиолетовыми лучами, обладающими бактерицидными свойствами. Под влиянием последних происходит ускорение обмена веществ, усиление крово- и лимфообращения, что способствует мобилизации барьерной функции тканей.влагалища. Облучение коротковолновыми УФ-лучами применяют ежедневно; на курс 10—15 процедур. Последнее облучение можно проводить накануне операции. В дни облучения другие виды местного лечения исключаются. Больаюе внимание следует уделять предоперационной подготовке желудочно-кишечного тракта. Она включает назначение бесшлаковой диеты (стол № 0), механическую очистку кишечника (очистительные клизмы через день) и воздействие антисептическими растворами на слизистую оболочку прямой кишки (микроклизмы с 3 % раствором протаргола или колларгола 2 раза в день) за 5—б дней до операции. Препараты серебра при местном применении оказывают выраженное противомикроб-ное действие, обусловленное способностью ионов серебра вызывать гибель микроорганизмов путем инактивации их ферментных систем. Умеренный противовоспалительный эффект связан также с вяжущими свойствами этих препаратов.
Сразу после операции назначают наркотические обезболивающие средства (в 1-е сутки 4 раза, на 2-е — 2 раза), затем переходят на ненаркотические анальгетики. В течение 7 дней больные должны соблюдать строгий постельный режим. Подъем разрешается на 8-е сутки после операции. С 1-го дня соблюдается бесшлаковая диета (стол № 0), питьевой режим не ограничивается (2—3 л жидкости в день). Стул задерживается в течение 8 дней, что достигается предоперационной подготовкой желудочно-кишечного тракта, бесшлаковой диетой и приемом сульгина в дозах 1 г 6 раз в 1-е сутки, 1 г 5 раз — на 2-е и 3-й, 1 г 4 раза — на 4-е, 1 г 3 раза — на 5-е, затем 1 г 3 раза до 7-х суток после операции. Сульгин является эффективным средством профилактики послеоперационных осложнений при хирургических вмешательствах на кишечнике. Основное количество его задерживается в кишечнике и выделяется с калом. Принимают сульгин с витаминами группы В, так как угнетение роста кишечной палочки снижает синтез в кишечнике витаминов этого.комплекса. Одновременно с сульгином, отличающимся медленным всасыванием из кишечника, назначаются хорошо всасывающиеся сульфаниламидные препараты (сульфадимезин, этанол). В течение 8 дней после операции не должно быть самостоятельного стула; затем препараты, задерживающие стул, отменяют. На 9—10-й день, если нет самостоятельною стула, ставят очистительную клизму. В последующие 4—5 дней кишечное содержимое эвакуируют также с помощью клизмы. Сразу по окончании операции целесообразно ввести постоянный мочевой катетер, который оставляют на весь период постельного режима. Необходимо ежедневно промывать мочевой пузырь раствором фурацилина. Уросептики назначают по показаниям. Мочевой катетер предупреждает орошение мочой операционного поля, позволяет контролировать выделяемое количество мочи и избавляет от частой катетеризации мочевого пузыря, так как у большинства больных, находящихся на постельном режиме, отсутствует самостоятельное мочеиспускание. Начиная со 2-х суток после операции, производят туалет наружных половых органов. Линии швов на промежности подвергают только сухой обработке 5 % раствором перманганата калия. Послеоперационные швы на промежности осматривают ежедневно, во влагалище — на 8—9-е сутки после операции. При первичном заживлении операционной раны больных выписывают на 14—16-е сутки. Осложненное течение послеоперационного периода (4— 8 % случаев) зависит от многих факторов: возраста больных, длительности заболевания, числа предшествующих операций по поводу данной патологии, защитных сил организма, тщательности пред- и послеоперационного ведения больных, метода и техники операции, квалификации хирурга. После выписки в течение 2—3 мес рекомендуется ограничение физической нагрузки. Половая жизнь разрешается через 2— 3 мес. При наступлении в дальнейшем беременности родоразре-шение производят путем кесарева сечения. 15.11. ХИРУРГИЧЕСКОЕ ЛЕЧЕНИЕ НЕДЕРЖАНИЯ МОЧИ ПРИ НАПРЯЖЕНИИ Наиболее частыми причинами недержания мочи при напряжении являются закрытая травма мочепузырного треугольника и шейки мочевого пузыря в родах, опущения и выпадения влагалища и матки, ослабление сфинктерного аппарата мочевого пузыря в связи с гормональными нарушениями. Показаниями к оперативному лечению являются выраженные уретро- и цистоцеле и увеличение заднего пузырно-уретрального угла свыше 120°, отсутствие эффекта консервативной терапии. Известно большое число различных модификаций оперативного лечения недержания мочи. Однако следует отметить, что не всегда удается добиться полного успеха при хирургической коррекции этой патологии. Ниже описаны наиболее распространенные операции. Операция Штеккеля — прямая пластика дефекта мышц пузырно-уретральной области. Шейку матки захватывают пулевыми щипцами и низводят. По средней линии передней стенки влагалища производят продольный разрез, начиная его на 1 см ниже наружного отверстия уретры и оканчивая у места прикрепления влагалищного свода к шейке матки. Стенки влагалища широко мобилизуют в стороны, обнажают уретру и шейку мочевого пузыря. Разорванные и разошедшиеся мышечные волокна в области уретры и сфинктера сшивают тонкими капроновыми нитями слева направо. При наличии цистоцеле накладывают отдельные швы на пузырно-влагалищную фасцию и восстанавливают стенку влагалища. Операция Келли отличается тем, что в области пузырно-уретрального сегмента накладывают матрацные швы по два-три с каждой стороны уретры и таким образом приподнимают ее кверху. Операция Мажбица. Автор дополняет операцию укреплением пузырно-маточных связок, сшивая их по средней линии. Операция Кеннеди. После укрепления уретропузырной области накладывают еще провизорные швы через стенку влагалища и лобково-копчиковые мышцы. Провизорные лигатуры завязывают после наложения швов на влагалище. Операция Ельцова-Стрелкова. На переднюю стенку влагалища накладывают 4 зажима Кохера: один — на 0,5 см ниже наружного отверстия уретры, другой — на уровне перехода слизистой оболочки передней стенки влагалища на влагалищную порцию шейки матки, два боковых — в 3—5 см друг от друга на равном расстоянии от верхнего и нижнего зажимов. В границах зажимов иссекают ромбовидный лоскут слизистой оболочки передней стенки влагалища. Предпузырную фасцию рассекают продольно по средней линии, тупым путем отслаивают ее вправо и влево от мочевого пузыря и уретры. Мочевой пузырь и уретру рассекают продольно по средней линии в пределах операционной раны. Тупо, с помощью анатомического пинцета, удаляют лоскут слизистой оболочки уретры и шейки мочевого пузыря шириной 0,5—1 см (в зависимости от степени дилатации уретры). Оставшаяся часть с неповрежденной слизистой оболочки должна быть достаточной величины для формирования уретры и шейки мочевого пузыря (диаметром не менее 4—5 мм). Отдельными швами формируют уретру и шейку пузыря на эластичном катетере '№ 12. Свободный демукозированный лоскут задней стенки уретры и шейки пузыря используют для дупликатуры задней стенки вновь сформированной уретры. Предпузырную фасцию зашивают отдельными швами методом дупликатуры. На слизистую оболочку передней стенки влагалища накладывают непрерывный кетгутовый шов. В результате такой операции восстанавливаются нормальный диаметр уретры и длина ее, что является важным фактором в нормализации функции сфинктерного механизма пузыря. Операция Атабекова заключается в перемещении дна мочевого пузыря кпереди. Производят срединный разрез передней стенки влагалища, края влагалищной стенки широко мобилизуют в стороны, обнажают уретру и дно мочевого пузыря. Последний тупым и острым путем отслаивают от шейки матки до пузырно-маточной складки брюшины. Спереди назад на заднюю часть уретры и стенку мочевого пузыря накладывают 3— 4 узловых кетгутовых или тонких капроновых шва и завязывают. При этом дно мочевого пузыря перемещается кпереди, а его стенка прилегает к области внутреннего сфинктера. Затем складку ушитой стенки мочевого пузыря несколькими швами прикрепляют к уретре. Восстанавливают стенку влагалища. Операция Фигурнова. Автор предложил одновременно с ушиванием разошедшихся волокон сфинктера мочевого пузыря и ликвидацией цистоцеле исправлять положение мочевого пузыря поднятием его за счет фиксации передней стенки влагалища к задней поверхности лобковых костей. Переднюю стенку влагалища рассекают по средней линии. Широко мобилизуются края ее в стороны, обнажая уретру, шейку и дно мочевого пузыря. Уретру и шейку мочевого пузыря отсепаровывают с боков и тупым путем проходят до задней поверхности симфиза, где нащупывают валик сухожильной арки таза. Через последний круто изогнутой иглой проводят шелковую лигатуру, концы которой выводят через переднюю стенку влагалища сбоку от шейки мочевого пузыря. После соединения разошедшихся мышечных волокон шейки мочевого пузыря и стенки его избыток стенки влага- лища удаляют, края сшивают узловыми или непрерывным кет-гутовым швом. Шелковые лигатуры завязывают и таким образом переднюю стенку влагалища плотно фиксируют к задней поверхности симфиза. При неуспехе влагалищных операций по поводу недержания мочи ряд авторов предложили абдоминальные или комбинированные пути вмешательства и использование мышечно-фасци-альных лоскутов. Операция Маршалла — Марчетти — Крантца. V. Marchall, A. Marchetti и К. Kranz (1949) предложили абдоминальную везико-уретральную суспензию, которая в настоящее время имеет большое число сторонников. Операция повторяет идею К. М. Фигурнова. Производят разрез по Пфанненштилю через кожу, подкожную жировую клетчатку и апоневроз. Прямые и пирамидальные мышцы раздвигают. Проксимальную часть уретры, шейку мочевого пузыря тупым путем отслаивают от задней поверхности лона. Накладывают по 3 кетгутовых шва с каждой стороны уретры и по одному шву с медиальной и латеральной стороны шейки мочевого пузыря. Круто изогнутой иглой концы нитей проводят через надкостницу так, чтобы при их завязывании шейка мочевого пузыря смещалась кверху и кзади. Дополнительными швами фиксируют нижнелобковые поверхности мочевого пузыря к задней поверхности прямых мышц живота. Операция Олдриджа. Первый этап операции выполняют влагалищным путем (см. операции Фигурнова, Кеннеди). Надлобковым поперечным разрезом рассекают кожу и подкожную жировую клетчатку. Апоневроз освобождают от клетчатки и в обе стороны из него выкраивают полоски размером 2X8 см. В центре на протяжении 2 см от средней линии апоневроз остается интактным. Со стороны влагалища длинный изогнутый корнцанг вводят в ход, заранее проделанный в предпузырной клетчатке. После прободения прямой мышцы живота браншами корнцанга захватывают конец апоневротической полоски соответствующей стороны, который низводят во влагалищную рану. Низведенные апоневротические полоски с достаточным напряжением сшивают над сфинктером уретры. Восстанавливают переднюю стенку влагалища, зашивают разрез брюшной стенки. Этой операции аналогична операция Гебель—Штек-кел я. Мышечно-апоневротические лоскуты выкраивают из пирамидальных и прямых мышц живота и после предварительного перекрещивания выводят их во влагалище. Над уретрой во влагалище лоскуты перекрещивают еще раз и подшивают кетгутом к сфинктеру мочевого пузыря. Авторы рассчитывают на то, что мышечно-апоневротические лоскуты возьмут на себя роль внутреннего сфинктера мочевого пузыря, а эффект операции будет обеспечен подтягиванием уретры к симфизу и образованием перегиба мочеиспускательного канала.
Операция Кана. Д. В. Кан в качестве петлевого материала использует кожные лоскуты. Здесь мы осветили операции, лишь наиболее легкие в техническом отношении и дающие, по нашему мнению, вполне удовлетворительные результаты. Интересующихся этой проблемой мы адресуем к специальной литературе. При выраженном опущении шейки мочевого пузыря и цистоцеле, как правило, имеет место несостоятельность мышц тазового дна. В связи с этим наряду с коррекцией сфинктерного аппарата мочевого пузыря при недержании мочи необходимо производить пластику мышц тазового дна. Глава 16 ХИРУРГИЧЕСКИЕ ВМЕШАТЕЛЬСТВА ПРИ БЕРЕМЕННОСТИ 16.1. АБОРТ Аборт —. прерывание беременности в сроки до 28 нед. Прерывание беременности в сроки до 12 нед носит название аборта, в сроки более 12 нед — поздний аборт, или поздний выкидыш. Аборты делят на две группы — искусственные и самопроизвольные. В свою очередь искусственный аборт может быть произведен в больнице и во внебольничных условиях (тогда его так и называют внебольничным). Неблагоприятные последствия аборта для организма женщины отмечены большинством гинекологов. Он способствует возникновению или обострению воспалительных процессов внутренних женских половых органов, нередко на почве плацентарных полипов, дисфункции яичников, является одной из причин невынашивания беременности, бесплодия. 16.1.1. ИСКУССТВЕННЫЙ АБОРТ В настоящее время операция искусственного аборта весьма распространена и, по данным ВОЗ, не намечается тенденции к снижению числа таких абортов. В большинстве случаев прерывание производится при незапланированной беременности и нежелании женщины иметь ребенка. Противопоказанием к прерыванию беременности является наличие инфекционного заболевания женщины, когда оперативное вмешательство грозит тяжелыми осложнениями. Прерывать беременность по желанию женщины разрешено в сроки до 12 нед. Для того чтобы сделать это в более поздние сроки, должны быть установлены медицинские показания. Перечень показаний к прерыванию беременности имеется в приказах Министерства здравоохранения СССР № 234 от 16.03.82 г. № 1342 от 31.12.87 г. Производство аборта требует от хирурга определенных навыков. Операция включает два этапа — расширение канала шейки матки, а затем разрушение и удаление плодного яйца. Перед искусственным абортом производят бимануальное исследование и зондирование полости матки.
Расширение шейки матки должно быть достаточным для того, чтобы без затруднений удалить плодное яйцо. У первоберемен-ных расширение шейки матки производить значительно труднее, чем у рожавших женщин. Как правило, даже при пограничных сроках беременности нет необходимости расширять шейку матки более, чем до размеров, соответствующих- расширителю Гегара № 12. Затем плодное яйцо разрушают кюреткой и удаляют. Не рекомендуется сразу пользоваться абортцангом, что при перфорации матки может привести к тяжелым повреждениям внутренних органов. Более безопасно разрушать плодное яйцо кюреткой, а затем удалять его абортцангом. Аборт может сопровождаться значительным кровотечением, но это не должно служить причиной остановки операции. При опорожнении матка сокращается и кровотечение прекращается. Во время контрольного выскабливания опорожненной матки при соприкосновении кюретки со стенками матки слышится характерный «хруст», свидетельствующий о том, что матка опорожнена полностью. При выскабливании вводить кюретку в полость матки надо очень осторожно, так как беременную матку легко перфорировать. При обратном
Рис. 16.2. Расширение канала шейки матки расширителями Гегара. движении кюретки можно прилагать определенную силу, но при очень сильном надавливании на кюретку можно удалить всю слизистую оболочку матки вместе с базальным слоем, что впоследствии явится причиной облитерации полости матки и вторичной аменореи или внутриматочных синехий. Обязательно выскабливание трубных углов матки, так как там могут остаться части плодного яйца. Необходима определенная последовательность действий оператора: выскабливание передней стенки матки, задней, ее дно и трубные углы. Иногда при аномалиях развития матки приходится удалять плодное яйцо под контролем ультразвука. При плотном прикреплении плодного яйца в одном из углов матки оператор не может разрушить плодное яйцо и естественно не прилагает больших усилий, опасаясь перфорировать матку. В этих случаях ультразвук дает возможность визуализировать плодное яйцо и проконтролировать правильность направления инструмента, вводимого в матку. Дата добавления: 2014-12-12 | Просмотры: 3410 | Нарушение авторских прав |


 Трансвагинальный доступ к области свища более физиологичен и, как правило, обеспечивает условия, необходимые для производства операции. Кроме того, он связан с меньшим риском для больной.
Трансвагинальный доступ к области свища более физиологичен и, как правило, обеспечивает условия, необходимые для производства операции. Кроме того, он связан с меньшим риском для больной.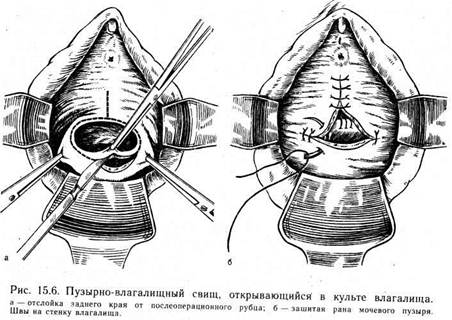 Для полноценной мобилизации заднего края свища мочевого пузыря рассекают брюшину позадиматочного углубления, предварительно длинными ножницами разъединив сращение прямой кишки с мочевым пузырем. После мобилизации заднего края свища расщепляют пузырно-влагалищную перегородку. В зависимости от величины дефекта и состояния окружающих тканей производят окаймляющий или якорный разрез. Стенку мочевого пузыря отсепаровывают от окружающих тканей таким об-
Для полноценной мобилизации заднего края свища мочевого пузыря рассекают брюшину позадиматочного углубления, предварительно длинными ножницами разъединив сращение прямой кишки с мочевым пузырем. После мобилизации заднего края свища расщепляют пузырно-влагалищную перегородку. В зависимости от величины дефекта и состояния окружающих тканей производят окаймляющий или якорный разрез. Стенку мочевого пузыря отсепаровывают от окружающих тканей таким об-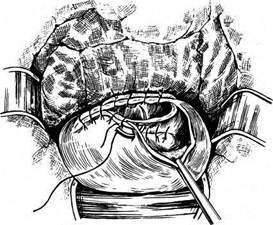
 15.10.4. ВЕДЕНИЕ БОЛЬНЫХ В ПОСЛЕОПЕРАЦИОННОМ ПЕРИОДЕ
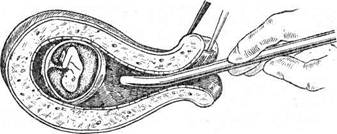
15.10.4. ВЕДЕНИЕ БОЛЬНЫХ В ПОСЛЕОПЕРАЦИОННОМ ПЕРИОДЕ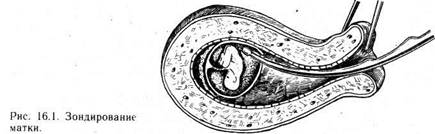 Женщину укладывают на операционном столе в положении для гинекологических операций. Шейку матки обнажают в зеркалах. Переднюю губу шейки матки берут на пулевые щипцы и низводят до области входа во влагалище. При этом угол между шейкой и телом матки значительно уменьшается. Затем маточным зондом определяют длину полости матки и направление для введения расширителей (рис. 16.1). Только после этого начинают расширять шейку матки последовательным введением расширителей Гегара (рис. 16.2). Во время расширения канала шейки матки могут происходить надрывы его слизистой оболочки в области внутреннего зева, что в дальнейшем может проявиться патологией шейки матки — истмико-цервикальной недостаточностью, или стриктурой.
Женщину укладывают на операционном столе в положении для гинекологических операций. Шейку матки обнажают в зеркалах. Переднюю губу шейки матки берут на пулевые щипцы и низводят до области входа во влагалище. При этом угол между шейкой и телом матки значительно уменьшается. Затем маточным зондом определяют длину полости матки и направление для введения расширителей (рис. 16.1). Только после этого начинают расширять шейку матки последовательным введением расширителей Гегара (рис. 16.2). Во время расширения канала шейки матки могут происходить надрывы его слизистой оболочки в области внутреннего зева, что в дальнейшем может проявиться патологией шейки матки — истмико-цервикальной недостаточностью, или стриктурой.