|
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
Алгоритм обследованияАлгоритм обследования пациенток с подозрением на опухоль яичников можно сформулировать следующим образом: 1) обязательное ректо-вагинальное исследование; 2) ультразвуковое исследование органов малого таза (с трансвагинальной эхографией); 3) ультразвуковое исследование органов брюшной полости (с подробным описанием на только структуры паренхиматозных органов, но и описанием лимфатических коллекторов малого таза и брюшной полости и забрюшинного пространства; 4) рентренография органов грудной полости (или флюорографическое исследование); 5) исследование желудочно-кишечного тракта: - фиброгастродуоденоскопия, - колоноскопия (или ирригоскопия с предшествующей ректороманоскопией); 6) цитологическое исследование материала, полученного при пункции через задний свод влагалища (через переднюю брюшную стенку при наличии асцита); 7) цитологическое исследование материала из цервикального канала и аспирационная биопсия эндометрия; 8) определение концентрации опухолевых маркёров - Са125, Са19,9.
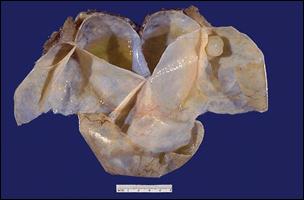
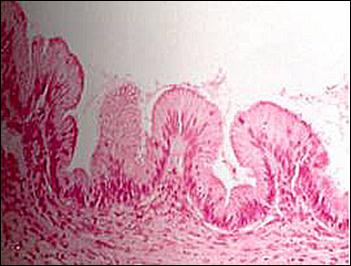
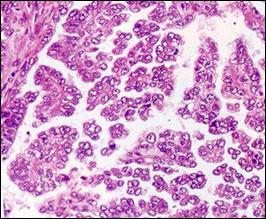
3.7. Патоморфологическая верификация опухолей яичников Опухоли яичников составляют один из труднейших разделов частной онкоморфологии. Объясняется это их чрезвычайным разнообразием и, с другой стороны, предельной запутанностью вопросов гистогенеза, по поводу которых были высказаны самые противоречивые мнения. Приводимое далее описание некоторых гистологических вариантов опухолей помогает взглянуть на доброкачественную, пролиферирующую и малигнизированную опухоли как на естественные этапы канцерогенеза. Сецернирующая серозная кистома. Однокамерная или многокамерная, с очень тонкими стенками, в просвете находится прозрачная слегка желтоватая жидкость. Внутренняя поверхность стенки кисты гладкая (рис. 33).
Рис. 33. Цилиоэпителиальная кистома яичника, множественная цистаденома яичника. Эпителиальная выстилка обладает удивительным сходством с эпителием маточных труб (рис. 34).
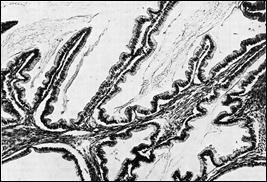
Рис. 34. Сецернирующая серозная киста яичника, грубые сосочковые структуры в сецернирующей серозной кисте. Д.И.Головин Ошибки и трудности гистологической диагностики опухолей. –Л. 1982. -304с.
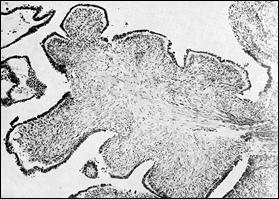
Создается впечатление, что трубный эпителий как бы пересажен в яичник. В стенке кисты видны те же клеточные формы, которые обнаруживаются в трубах половозрелой женщины. Это реснитчатые клетки, затем клетки, вырабатывающие слизь, - функция тех и других ясна. Не менее характерны и другие клеточные формы, функциональные обязанности которых еще пока не известны. Имеются в виду штифтиковые клетки с узким гиперхромным ядром. Они могут производить впечатление пикнотизированных, но это вполне жизнеспособные клетки. Это же следует сказать о так называемых клетках-пузырях округлой формы, с крупным, светлым, цитоплазматическим телом. Все эти клетки располагаются в один слой, сосочки отсутствуют. Правда, в просвет простой серозной кисты могут вдаваться крупные грубые фиброзные выступы (рис. 34), покрытые таким же эпителием, что и в остальных участках кисты, или вовсе лишенные эпителиальной выстилки. Такие грубые фиброзные сосочки ничего общего не имеют со следующей формой, пролиферирующей серозной кистой. Кисты с грубыми сосочками являются разновидностью сецернирующей серозной кисты. Если эпителий кисты подвергается атрофии, то он не только уплощается, но и становится индифферентным. Тогда установлению диагноза могут помочь мелкие известковые тельца – в стенке серозных кист они встречаются почему-то часто, а муцинозных – редко. Пролиферирующая серозная кистома. Согласно классификации ВОЗ, папиллярные серозные опухоли могут быть как доброкачественными, так и пограничными. Думается, что это неверно. Пограничные опухоли есть не что иное, как пролиферирующие. Но уже само появление множественных, сильно ветвящихся, мелких сосочков свидетельствует о наличии пролиферации. Размножающийся эпителий уже не умещается на ровной поверхности стенки кисты, как это имеет место в простых серозных кистах, и начинает заполнять просвет кисты в виде упомянутых сосочков (рис. 35). Поэтому сосочковая киста не может быть простой, то есть сецернирующей, она всегда является пролиферирующей. Эпителиальный покров ворсинок, располагающийся в один слой, может сохранить цитологические особенности трубного эпителия (реснитчатые, штифтиковые, клетки-пузыри и т. д.) или оказаться индифферентным (рис. 35).
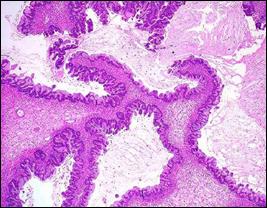
Рис.35. Пограничная серозная кистома. World health organization classification of tumors of the breast and female genital organs, IARS Press Lyon, 2003 Клиническое поведение пролиферирующих серозных кист часто оказывается непредсказуемым, быть может, потому, что всю кисту разложить на серию срезов невозможно и участки малигнизации могут оказаться просмотренными (многослойность, митозы, полиморфизм). Удивительно, что эвертирующий рост с образованием сосочков на наружной поверхности кисты и даже обсеменение брюшины пролиферирующими кистомами некоторыми авторами не рассматриваются как признак их озлокачествления. Сецернирующая муцинозная кистома. Обычно односторонняя. Может достигать очень больших размеров. Чаще многокамерная. Содержимое в типичных случаях напоминает желе. Внутренняя поверхность кисты выстлана одним слоем клеток, не отличимых от клеток цервикального канала – с четкими клеточными границами, ядрами, имеющими форму чашек и расположенными базально, и слизью в апикальных отделах (рис. 36). Иногда отмечается сходство с покровными клетками эпителия желудка (слизь ШИК-положительна, но дает отрицательные реакции с муцикармином) или клетками кишечника (слизь окрашивается муцикармином и коллоидальным железом). Иногда эпителий выстилает не только свободную поверхность стенки кисты, но и содержащиеся в ней щели, создавая гландулярные или подобие сосочковых структур. Во избежание путаницы важно подчеркнуть, что никакого отношения к пролиферации эти псевдожелезы и псевдососочки не имеют.
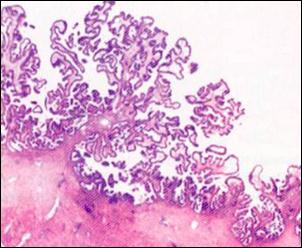
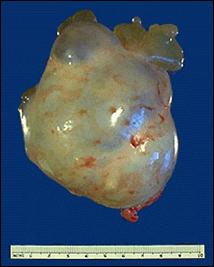
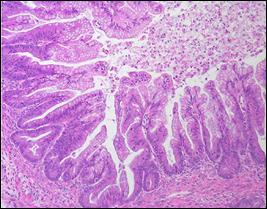
Рис. 36. Сецернирующая муцинозная киста. а - муцинозная кистома яичника; б - муцинозная цистаденома яичника. World health organization classification of tumors of the breast and female genital organs, IARS Press Lyon, 2003 Пролиферирующая муцинозная кистома. Главное ее отличие от простой – наличие сосочков, выступающих в просвет кисты. Сосочковые муцинозные кисты, равно как и серозные, вопреки классификации ВОЗ, не могут быть «простыми», т. е. вполне доброкачественными, иначе сецернирующими. Само наличие сосочков служит свидетельством пролиферации, состояния пограничного между доброкачественностью и злокачественностью. Сосочки обычно нежные, с тонкой соединительнотканой ножкой. Они покрыты, как и при простых муцинозных кистах, однослойным эпителием. Последний местами сохраняет цитологические особенности эпителия шейки матки, местами их утрачивает и становится просто кубическим или цилиндрическим (рис. 37).
Рис. 37. Пролиферирующая муцинозная киста. World health organization classification of tumors of the breast and female genital organs, IARS Press Lyon, 2003 Малигнизированные кистомы. Их сосочки, если они еще сохранены, выстланы уже не однослойным эпителием, как в пролиферирующих кистомах, а многослойным, появляются митозы, нарастает полиморфизм. В раковых пластах иногда удается найти клетки, характерные для серозных или муцинозных кист (рис. 38), но часто по раковым структурам установить их гистогенез не удается. Они уже не несут в себе никаких признаков цилиоэпителиального или муцинозного происхождения. Догадаться об этом можно, лишь изучая ранние стадии процесса, наименее измененные участки кисты, так называемый фон.
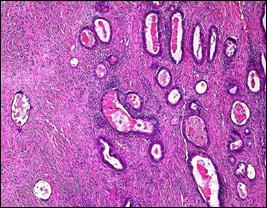
Рис. 38. Малигнизированная муцинозная киста. Серозная аденокарцинома. World health organization classification of tumors of the breast and female genital organs, IARS Press Lyon, 2003 Все серозные кисты встречаются значительно чаще, чем муцинозные. Но динамика малигнизации остается одной и той же. Сецернирующие кисты выстланы однослойным трубным или эндоцервикальным эпителием. Сосочков нет. Пролиферирующие кисты отличаются от сецернирующих образованием сосочков; эпителий остается однослойным, трубным или эндоцервикальным. В малигнизированных кистах сосочки обычно сохраняются, но выстланы они уже эпителием многослойным, атипичным и полиморфным, появляются гигантские клетки и митозы. Аденофиброма (аденокистозная фиброма). Очень редкий вариант серозных или муцинозных опухолей. Представляет собой фиброму (или текому), в составе которой находятся эпителиальные трубки или кисты, выстланные эпителием типа трубного или эндоцервикального (рис. 39). В литературе сообщения о малигнизации аденофибром очень малочисленные.
Рис. 39. Эндометриоидная цистаденофиброма. World health organization classification of tumors of the breast and female genital organs, IARS Press Lyon, 2003 Опухоль Бреннера. По М.Ф.Глазунову (1961), аденофиброма (аденокистозная фиброма) и опухоль Бреннера являются, собственно говоря, вариантами одной и той же формы, отличаясь друг от друга лишь вторичными деталями строения эпителиальных структур. Основу опухоли составляет своеобразная плотная волокнистая ткань. Если на этом фиброзном фоне видны железистые или микрокистозные структуры, выстланные эпителием типа трубного или эндоцервикального, то это аденофиброма (или аденокистозная фиброма). Если эпителиальные гнезда становятся многослойными, образуя солидные островки, то это опухоль Бреннера (рис. 40).
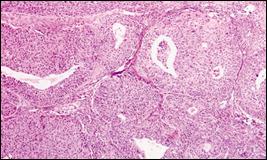
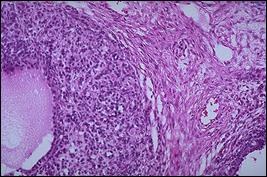
Рис. 40. Опухоль Бреннера. World health organization classification of tumors of the breast and female genital organs, IARS Press Lyon, 2003 Мезонефрома. Под этим названием объединены опухоли различного происхождения, неодинаковой структуры и очень отличающиеся друг от друга по клиническому поведению. Дело в том, что мезонефромами называют по крайней мере три различные опухоли: истинную мезонефрому Шиллера, парвилокулярную кистому Шиллера и мезонефрому Сафира и Лакнера. Истинная мезонефрома Шиллера, по современным представлениям, представляет собой герминогенную опухоль. Место этой опухоли – среди тератоидных опухолей яичника. Парвилокулярная кистома Шиллера - не что иное, как вариант аденофибромы или, точнее, аденокистозной фибромы, отличающейся от своего прототипа тем, что эпителиальная выстилка микрокист не дифференцируется в направлении эндоцервикального или трубного эпителия. Вариант Сафира и Лакнера резко отличается от только что описанных мезонефром. Это кистозно-сосочковый светлоклеточный рак. Опухоли подобного строения встречаются не только в яичниках, но и в самых различных участках женского полового тракта: матке, эндоцервиксе и влагалище. Опухоли из гормонпродуцирующих компонентов яичника. Если опухоли с явно мюллеровой дифференцировкой эпителия (серозные и муцинозные кисты с их вариантами в виде аденофибром, опухоли Бреннера, эндометриоидных кист) свойственны только яичникам, то в отношении гормонпродуцирующих новообразований дело обстоит иначе. Чем больше увеличивается число наблюдений этих редких опухолей, тем яснее становится морфологическая идентичность гормонпродуцирующих опухолей яичников и яичек. Ответственны за выработку гормонов, как известно, специализированные ткани гонад - гранулеза, тека, сертолиевы и лейдиговы клетки (рис. 41). Среди гормонпродуцирующих новообразований яичников следует различать опухоли типа элементов женской части гонады (гинобластомы) и типа элементов мужской части гонады (андробластомы).
Рис.41. Опухоль из клеток Сертоли-Лейдига. World health organization classification of tumors of the breast and female genital organs, IARS Press Lyon, 2003
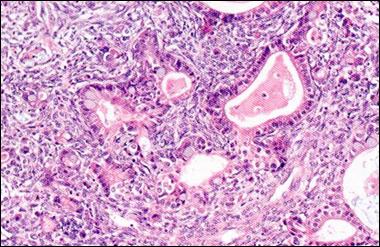
Клинический эффект гормонпродуцирующих опухолей имеет необычайно сложный механизм и зависит не только от численного преобладания тех или иных клеточных форм, но и степени их функциональной активности, возможности выработки не свойственных им гормонов. В результате этого, например, при гранулёзоклеточных опухолях (рис. 42) может иметь место как избыток эстрогенов, так и избыток андрогенов. Это же следует сказать и об андробластомах и текомах.
Рис. 42. Гранулёзоклеточная опухоль яичника.
3.8. Классификация рака яичников Стадирование основано на знании этапов метастазирования рака яичников. Основным путем диссеминации при злокачественных эпителиальных опухолях яичников является имплантация по париетальной и висцеральной брюшине и несколько реже – в забрюшинные лимфоузлы (парааортальные и тазовые). При хирургическом стадировании необходимо учитывать все возможные места метастазирования. Достаточно полный обзор брюшной полости может обеспечить только срединная лапаротомия. По вскрытии брюшной полости при наличии асцитической жидкости последняя отправляется для цитологического исследования. При отсутствии свободной жидкости необходимо сделать смывы физиологическим раствором с брюшины дугласова пространства или взять мазки-отпечатки с париетальной брюшины. Кроме того, производится биопсия брюшины дугласова пространства и латеральных каналов брюшной полости, диафрагмы даже при отсутствии макроскопических признаков канцероматоза брюшины. Отсутствие информации о состоянии париетальной брюшины может привести к неправильному стадированию, а значит и к неадекватному лечению. Ниже приведена классификация TNM 6-го пересмотра, рекомендованная к использованию в настоящее время. Для удобства приведена классификация по стадиям FIGO. Правила классификации. Должно быть гистологическое подтверждение диагноза, позволяющее выделить гистологические подвиды опухолей. По согласованию с FIGO, рекомендуется использование гистологической классификации эпителиальных опухолей ВОЗ (1973). Должна фиксироваться степень дифференцировки опухолевых клеток. Для оценки категорий Т, N и М применяются физикальный осмотр, методы визуализации, лапароскопия и/или хирургические методы. Регионарные лимфатические узлы. Регионарными лимфатическими узлами являются подчревные (запирательные), общие и наружные подвздошные, боковые крестцовые, парааортальные и паховые (рис.43). В целом, для опухолей яичников регионом считается всё пространство, ограниченное сверху диафрагмой, а снизу паховыми областями.
Т – первичная опухоль Дата добавления: 2015-02-05 | Просмотры: 1137 | Нарушение авторских прав |