 |
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
Местные признаки острой гнойной хирургической инфекции.· Боль, отёк, гиперемия, уплотнение, флюктуация (размягчение ткани). · Местное повышение температуры, нарушение функции органа. Результатом местной реакции организма на проникновение в него гнойной инфекции является развитие защитных барьеров. Первым образуется лейкоцитарный вал, отграничивающий очаг от внутренней среды организма. Затем образуется грануляционный вал. Защитными барьерами организма от проникновения в него инфекции являются также лимфатические узлы и сосуды. При наличии высоковирулентной инфекции и слабой реакции организма защитные барьеры развиваются медленно, что нередко приводит к прорыву инфекции через лимфатические пути в кровяное русло. В таких случаях развивается общая гнойная инфекция – сепсис. Любой местный гнойный процесс (абсцесс, фурункул, карбункул, панариций и т. д.) сопровождается общей реакцией организма, то есть признаками общей интоксикации. Это: · Повышение общей температуры тела, лихорадка, озноб, недомогание, разбитость. · Головная боль, головокружение, бессонница или сонливость, затемнение или потеря сознания. · Учащение пульса и дыхания, снижение или потеря аппетита, тошнота, рвота, иногда в тяжёлых случаях отмечается увеличение селезёнки, печени, желтушная окраска склер. Степень выраженности общей реакции организма зависит от: 1.Количества бактерий, бактериальных токсинов, продуктов распада тканей, проникших в организм из очага повреждения. 2.Вирулентности микроорганизмов. 3Сопротивляемости организма. Местная гнойная инфекция:
Сопутствующий тромбоз вен лица приводит к распространению воспаления на венозный синус и оболочки головного мозга, то есть к развитию септикопиемии и менингита. При тромбофлебите вен лица возникает отёк вокруг глазницы, отекают веки, появляется экзофтальм. Температура тела повышается до 39-40*, возникает сильная головная боль, бред, рвота – признаки общей интоксикации организма. Лечение: не осложнённые фурункулы лечат амбулаторно. При тромбофлебите вен лица больного госпитализируют в отделение гнойной хирургии.
Признаки: отёк, боль, покраснение, повышение местной температуры тела, уплотнение, в центре уплотнения несколько некротических стержней. Температура тела повышается до 39-40*С. При локализации карбункула на лице, особенно на верхней губе, воспаление может распространяться на вены и оболочки мозга. Некроз тканей при карбункуле достигает значительных размеров, отмечается омертвение окружающих кожных покровов, подкожной клетчатки, мышечной ткани. Лечение: оперативное – иссечение некротической ткани + противовоспалительная терапия. Осложнения: флегмона, сепсис, при локализации на шее – опасность менингита.
Признаки: отёк, боль, покраснение, уплотнение, повышение местной температуры тела, а затем размягчение. Воспаление распространяется на соседние потовые железы, в результате возникает массивный конгломерат. При прорыве гнойника из нескольких мест начинает выделяться гнойное содержимое. Гидраденит имеет длительное течение, часто рецидивирует.
Осложнения: флегмона, лимфаденит, лимфангит, сепсис.
Признаки: отёк, боль, покраснение, повышение местной температуры тела, размягчение - флюктуация. Общая реакция организма проявляется ознобами, проливным потом, слабостью, то есть признаками общей интоксикации организма. Лечение: вскрытие гнойника, опорожнение, дренирование + консервативная противовоспалительная терапия. Осложнения: флегмона, лимфаденит, лимфангит, сепсис.
Клиническая картина проявляется вначале признаками общей интоксикации – озноб, повышение общей температуры тела, головная боль, общая слабость. Выраженность симптомов зависит от характера распространённости процесса. Местно наблюдаются: отёк, болезненность, покраснение, повышение местной температуры, флюктуация. Флегмоны часто сопровождаются лимфангитом и лимфаденитом, тромбозом сосудов. Поверхностные флегмоны могут прорываться наружу через кожу.
Лечение: вскрытие гнойника, опорожнение, дренирование + антибиотикотерапия. Осложнения: флегмона, лимфаденит, лимфангит, сепсис, тромбофлебит, остеомиелит. 6.ЛИМФАДЕНИТ – воспаление лимфатических узлов. Лимфаденит может быть первичным, если инфекция в лимфатический узел проникла через кожу, слизистые оболочки и вызвала воспаление. Чаще лимфаденит возникает вторично, иногда к моменту развития лимфаденита местный гнойник-причина лимфаденита ликвидируется. Если в гнойный процесс вовлекается окружающая подкожная клетчатка, то говорят об аденофлегмоне. Течение лимфаденитов может осложняться тромбофлебитом, сепсис
Лечение начинают с ликвидации местного очага. Гнойник вскрывают, опорожняют, дренируют и лечат по общим правилам. Конечность иммобилизуют. Проводят общую противовоспалительную терапию. Если гнойная полость невелика, её опорожняют пункцией с последующим введением антибиотиков. Осложнения: абсцедирование, тромбофлебит, сепсис.
Лечение: ликвидация основного воспалительного очага, иммобилизация конечности, назначение антибиотиков и сульфамидов. Осложнения: абсцедирование, сепсис, тромбофлебит. 8.ФЛЕБИТ – воспаление стенок вен без образования тромба. Дата добавления: 2015-12-15 | Просмотры: 1812 | Нарушение авторских прав |
 1.ФУРУНКУЛ - это острое гнойное воспаление волосяного мешочка или сальной железы. Фурункул может быть в любом месте, где есть сальные железы. Чаще всего он бывает на шее, спине, ягодицах, пояснице, лице.
1.ФУРУНКУЛ - это острое гнойное воспаление волосяного мешочка или сальной железы. Фурункул может быть в любом месте, где есть сальные железы. Чаще всего он бывает на шее, спине, ягодицах, пояснице, лице. Признаки: отёк, боль, покраснение, повышение местной температуры тела, уплотнение - в центре уплотнения-инфильтрата образуется гнойный стержень с некротической головкой. После отторжения стержня полость постепенно заполняется грануляционной тканью. Длительность заболевания около двух недель. Осложнённое течение фурункула может наблюдаться при высокой вирулентности флоры и ослаблении организма. Некротический очаг увеличивается в размере, в процесс вовлекаются лимфатические узлы, вены, артерии. Особенно опасен фурункул на лице – в области носа и верхней губы.
Признаки: отёк, боль, покраснение, повышение местной температуры тела, уплотнение - в центре уплотнения-инфильтрата образуется гнойный стержень с некротической головкой. После отторжения стержня полость постепенно заполняется грануляционной тканью. Длительность заболевания около двух недель. Осложнённое течение фурункула может наблюдаться при высокой вирулентности флоры и ослаблении организма. Некротический очаг увеличивается в размере, в процесс вовлекаются лимфатические узлы, вены, артерии. Особенно опасен фурункул на лице – в области носа и верхней губы.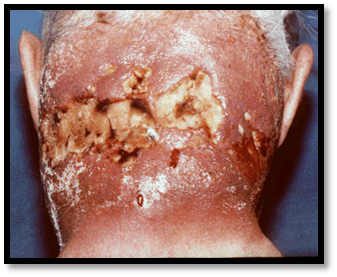 Осложнения: абсцедирование, флегмона, фурункулёз, распространение инфекции в полость черепа при локализации фурункула на лице, генерализация инфекции – сепсис. 2. КАРБУНКУЛ – сливное, гнойное воспаление нескольких сальных желез или волосяных мешочков. Типичная локализация карбункула – затылок, лицо, спина.
Осложнения: абсцедирование, флегмона, фурункулёз, распространение инфекции в полость черепа при локализации фурункула на лице, генерализация инфекции – сепсис. 2. КАРБУНКУЛ – сливное, гнойное воспаление нескольких сальных желез или волосяных мешочков. Типичная локализация карбункула – затылок, лицо, спина.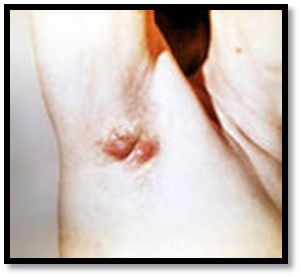 3.ГИДРАДЕНИТ – гнойное воспаление потовых желез.
3.ГИДРАДЕНИТ – гнойное воспаление потовых желез. Лечение: В начальной стадии консервативное – назначают физиотерапевтические процедуры, производят тщательную обработку кожи подмышечной области. Эффективна блокада инфильтрата растворами антибиотиков. При образовании гнойника его вскрывают.
Лечение: В начальной стадии консервативное – назначают физиотерапевтические процедуры, производят тщательную обработку кожи подмышечной области. Эффективна блокада инфильтрата растворами антибиотиков. При образовании гнойника его вскрывают. 4.АБСЦЕСС – это отграниченное капсулой скопление гноя в тканях и различных органах.
4.АБСЦЕСС – это отграниченное капсулой скопление гноя в тканях и различных органах. 5.ФЛЕГМОНА – это разлитое гнойное воспаление жировой клетчатки. Флегмона может возникнуть в любом месте, где имеется жировая клетчатка (межмышечная, подкожная, околопочечная, околопрямокишечная). Флегмона может быть ограниченной и распространённой. Прогрессирующие формы возникают при высокой вирулентности возбудителя и снижении иммунитета организма.
5.ФЛЕГМОНА – это разлитое гнойное воспаление жировой клетчатки. Флегмона может возникнуть в любом месте, где имеется жировая клетчатка (межмышечная, подкожная, околопочечная, околопрямокишечная). Флегмона может быть ограниченной и распространённой. Прогрессирующие формы возникают при высокой вирулентности возбудителя и снижении иммунитета организма.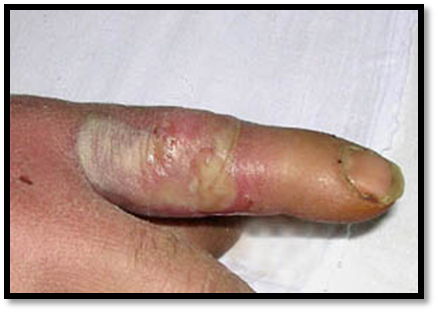 Прогноз: при флегмоне всегда серьёзный.
Прогноз: при флегмоне всегда серьёзный.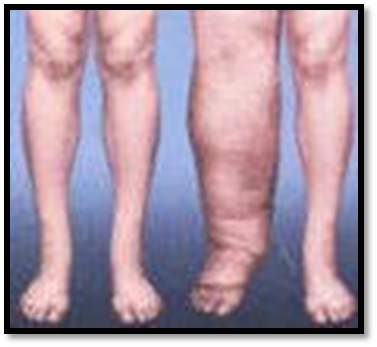 ом. При повторных обострениях развивается хроническая форма воспаления с нарушением лимфооттока и развитием слоновости соответствующей конечности (см. иллюстрацию).
ом. При повторных обострениях развивается хроническая форма воспаления с нарушением лимфооттока и развитием слоновости соответствующей конечности (см. иллюстрацию).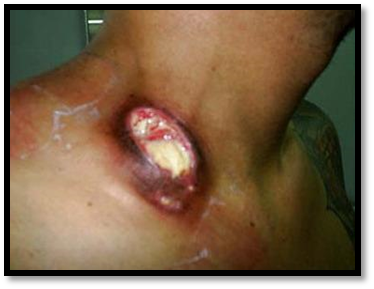 Клиническая картина острого лимфаденита зависит от локализации поражения, характера инфекции и других причин. Вначале наблюдается увеличение лимфатических узлов, болезненность + признаки общей интоксикации организма. При гнойном поражении пакет лимфатических узлов плотный, кожа над ним гиперемирована, затем в центре инфильт рата появляется флюктуация. Гнойник может самостоятельно вскрыться наружу через кожу. Чаще поражаются паховые, подмышечные и локтевые лимфатические узлы.
Клиническая картина острого лимфаденита зависит от локализации поражения, характера инфекции и других причин. Вначале наблюдается увеличение лимфатических узлов, болезненность + признаки общей интоксикации организма. При гнойном поражении пакет лимфатических узлов плотный, кожа над ним гиперемирована, затем в центре инфильт рата появляется флюктуация. Гнойник может самостоятельно вскрыться наружу через кожу. Чаще поражаются паховые, подмышечные и локтевые лимфатические узлы. 7.ЛИМФАНГИТ – воспаление лимфатических сосудов, возникает при первичном попадании кокковой инфекции в лимфатические пути или как осложнение при фурункулах, панарициях и других гнойно-воспалительных заболеваниях. Различают стволовой лимфангит, при котором поражаются стволовые сосуды и сетчатый – поражаются мелкие сосуды, расположенные в коже.
7.ЛИМФАНГИТ – воспаление лимфатических сосудов, возникает при первичном попадании кокковой инфекции в лимфатические пути или как осложнение при фурункулах, панарициях и других гнойно-воспалительных заболеваниях. Различают стволовой лимфангит, при котором поражаются стволовые сосуды и сетчатый – поражаются мелкие сосуды, расположенные в коже.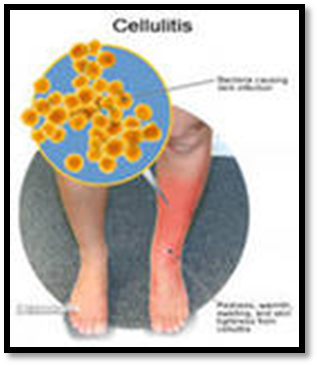 Клиническая картина: для стволового лимфангита характерно появление на коже красных полос, идущих от очага инфекции к ближайшим регионарным узлам. При сетчатом лимфангите возникает гиперемия с сетчатым рисунком без чётких границ. Больного беспокоит жжение и зуд в поражённых участках. При лимфангите глубоких сосудов местных явлений может не быть, больной испытывает боль в глубине тканей, иногда наблюдается отёк. Обычно в воспаление вовлекаются лимфатические узлы – лимфаденит. Общая реакция организма в значительной степени зависит от основного очага поражения.
Клиническая картина: для стволового лимфангита характерно появление на коже красных полос, идущих от очага инфекции к ближайшим регионарным узлам. При сетчатом лимфангите возникает гиперемия с сетчатым рисунком без чётких границ. Больного беспокоит жжение и зуд в поражённых участках. При лимфангите глубоких сосудов местных явлений может не быть, больной испытывает боль в глубине тканей, иногда наблюдается отёк. Обычно в воспаление вовлекаются лимфатические узлы – лимфаденит. Общая реакция организма в значительной степени зависит от основного очага поражения.