|
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
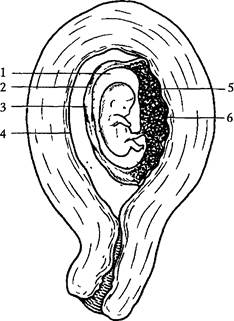
Трофэктодерма; 2 — внутренняя клеточная масса; 3 — полость бластоцистыа головка сперматозоида — в ядро, носящее название мужского пронуклеуса. При формировании мужского пронуклеуса происходит разрушение оболочки ядра сперматозоида, набухание и деконденсация хроматина, а затем образование вокруг него новой ядерной оболочки. В дальнейшем происходит объединение родительских наборов хромосом в систему единого клеточного ядра и вступление зиготы в дробление, в ходе которого она разделяется на бластомеры. В ранних стадиях развития бластомеры полипотентны, и зародыши обладают высокой регулятивной способностью: каждый из первых двух или четырех бла-стомеров, если их изолировать, способен развиваться в полноценный зародыш. После третьего деления осуществляются процессы, предопределяющие пути дифференциации бластомеров. В результате последующих делений дробления формируется морула (рис. 16, а), представляющая собой шаровидное скопление бластомеров. Для последующей стадии (бластоцисты) характерно формирование полости, заполненной жидкостью, секретируемой бластомерами (рис. 16, б). При преобразовании морулы в бластоцисту происходит реорганизация бластомеров, и они подразделяются на две субпопуляции — наружную и внутреннюю. Внутренние клетки формируют внутреннюю клеточную массу (эмриобласт), из которой впоследствии развивается зародышевый узелок, внезародышевая мезенхима, амнион и желточный мешок, а наружные — трофобласт (трофэктодерма), необходимый для имплантации (см. рис. 16). В период дробления зародыш продвигается по маточной трубе к матке. Миграция продолжается 6—7 дней, после чего зародыш попадает в полость матки и внедряется в слизистую оболочку ее стенки. Этот процесс называют и м п л а н -т а ц и е й. Перед началом имплантации происходит выход бластоцисты из блестящей оболочки, который связан как с механическими воздействиями пульсации самой бластоцисты, так и с тем, что матка вырабатывает ряд факторов, вызывающих лизис этой оболочки. После выхода из блестящей оболочки бла-стоциста ориентируется в крипте матки, что важно как для процесса имплантации, так и для дальнейшего развития зародыша. Раздел 1 Физиология беременности В ходе имплантации происходит изменение физических и биохимических свойств поверхности трофэктодермы и эпителия матки. Во время фазы адгезии исчезают микроворсинки клеток эндометрия, поверхности клеток трофэктодер-мы и клеток эпителия матки тесно прилегают друг к другу. К моменту имплантации слизистая оболочка матки находится в фазе секреции: эпителий желез начинает выделять секрет, содержащий гликоген и муцин, просвет желез расширяется, клетки стромы поверхностной части функционального слоя преобразуются в децидуальные клетки, имеющие большие размеры и содержащие крупное ядро. После прикрепления бластоцисты к стенке матки покровный эпителий слизистой оболочки матки под действием трофобласта разрушается, и зародыш постепенно погружается в глубь функционального слоя эндометрия. Процесс инкапсуляции зародыша заканчивается восстановлением слизистой оболочки над местом его внедрения. После имплантации функциональный слой слизистой оболочки утолщается, находящиеся в нем железы еще более наполняются секретом. Клетки стромы увеличиваются, количество гликогена в них возрастает. Эти клетки называют децидуальными клетками беременности. В процессе имплантации происходит разрастание трофобласта и формирование из него хориона, дающего отростки (ворсинки) в глубь функционального слоя эндометрия матки, разрушающие поверхностную сеть капилляров эндометрия, что приводит к излитию крови и образованию лакун. Тяжи трофобласта, разделяющие лакуны, носят название первичных ворсинок. С их появлением бластоцисту называют плодным пузырем. В полости бластоцисты (плодного пузыря) разрастается внезародышевая мезенхима. Внезародышевая мезенхима, выстилающая трофобласт, образует вместе с ним хориальную пластину. Врастание соединительной ткани (мезодермы) в первичные ворсины ведет к превращению их во вторичные. Соединительнотканная основа таких ворсин является их стромой, а трофобласт — эпителиальным покровом. В ранние сроки беременности трофобластический эпителий представлен двумя слоями. Клетки внутреннего слоя состоят из шаровидных клеток Лангханса и называются цитотрофобла-стом. Клетки наружного слоя представляют собой синцитий, который не имеет клеточных элементов, представляя собой слой цитоплазмы с большим количеством ядер. В ранние сроки беременности синцитий образует цитоплазматиче-ские выросты, позже — почки, а в III триместре беременности — синцитиальные узлы (участки утолщения цитоплазмы со скоплением ядер). Имплантация завершается к 12—13-му дню внутриутробного развития. Одновременно с трофобластом развивается и эмбриобласт. Параллельно процессу имплантации из клеток эмбриобласта происходит формирование эк-тобластического и энтобластического пузырьков, окруженных мезобластом. В дальнейшем из эктобластического пузырька образуется амниотическая полость и ее стенка — амниотическая оболочка (амнион). Энтобластический пузырек превращается в желточную полость. Из клеток эктобласта, мезобласта и энтобласта формируются 3 зародышевых листка (эктодерма, мезодерма и энтодерма), из которых образуются все ткани и органы плода. По мере увеличения амнио-тической полости желточный пузырь подвергается атрофии. Из заднего конца первичной кишки зародыша образуется вырост — аллантоис, по которому в дальнейшем из тела зародыша к ворсинам хориона идут сосуды. После завершения имплантации вокруг зародыша формируется децидуальная оболочка, которая представляет собой видоизмененный в связи с беременностью функциональный слой слизистой оболочки матки. Децидуальную оболочку ЧАСТЬ ФИЗИОЛОГИЧЕСКОЕ АКУШЕРСТВО
можно подразделить на следующие отделы (рис. 17): decidua basalis — участок между зародышем и миометрием, decidua capsularis — участок оболочки, покрывающий зародыш сверху, и deci-dua parietalis — вся остальная часть оболочки. В ходе дальнейшего развития из d. basalis формируется материнская часть плаценты.
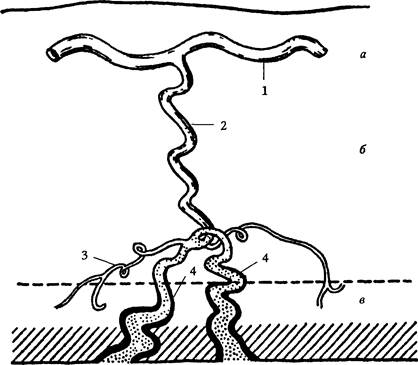
П л а ц е н т а ц и я начинается с 3-й недели беременности. Она характеризуется развитием сосудистой сети ворсин с превращением вторичных (бессосудистых) ворсин в третичные. Сосудистая сеть формируется из местных зачатков (ангиобластов) и пупочных сосудов зародыша, растущих из аллантоиса. Крупные ветви пупочных сосудов (артерии и вены) проникают в хориальную пластину и в отходящие от нее ворсины. По мере ветвления ворсин диаметр сосудов уменьшается, и в концевых ворсинах они представлены лишь капиллярами. При соединении сети пупочных сосудов с местной сосудистой сетью устанавливается плодово-плацентарный кровоток. Синцитий ворсин омывается материнской кровью, которая изливается в межворсинчатое пространство при вскрытии спиральных артерий эндометрия (начало 6-й недели беременности). К концу 8-й недели беременности часть ворсинок, decidua capsularis, прекращает свой рост и постепенно атрофируется. в decidua basalis, образует плодную часть плаценты. С ПЛАЦЕНТА Плацента (placenta — детское место). Плацента является чрезвычайно важным органом, объединяющим функциональные системы матери и плода. По внешнему виду плацента похожа на круглый плоский диск. К началу родов масса плаценты составляет 500—600 г, диаметр — 15—18 см, толщина — Раздел 1. Физиология беременности 2—3 см. В плаценте различают две поверхности: материнскую, прилегающую к стенке матки, и плодовую, обращенную в полость амниона. Основной структурно-функциональной единицей плаценты считают котиледон (плацентой) — дольку плаценты, образованную стволовой ворсиной I порядка с отходящими от нее ветвями — ворсинами И и III порядка (рис. 18). Таких долек в плаценте насчитывается от 40 до 70. В каждом котиледоне часть ворсин, называемых якорными, прикрепляется к децидуальной оболочке; большинство — свободно плавает в материнской крови, циркулирующей в межворсинчатом пространстве. В межворсинчатом пространстве различают 3 отдела: артериальный (в центральной части котиледона), капиллярный (при основании котиледона), венозный (соответствует субхориальному и междолевому пространствам). Из спиральных артерий матки кровь под большим давлением впадает в центральную часть котиледона, проникая через капиллярную сеть в субхориальный и междолевой отделы, откуда поступает в вены, расположенные у основания котиледона и по периферии плаценты. Материнский и плодовый кровоток не сообщаются друг с другом. Их разделяет плацентарный барьер. Плацентарный
Рис. 18. Схема снабжения плаценты кровью при доношенной беременности: a — брюшина; 6 — миометрий; в — децидуальная оболочка; 1 — дуговая артерия; 2 — радиальная артерия; 3 — артерия децидуальной оболочки; Дата добавления: 2015-12-15 | Просмотры: 857 | Нарушение авторских прав |