 |
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
ВИРАЗКОВА ХВОРОБА, ЇЇ УСКЛАДНЕННЯ: ШЛУНКОВО-КИШКОВІ КРОВОТЕЧІ, РУБЦЕВІ ДЕФОРМАЦІЇ ШЛУНКУ ТА ДПК. ПОРУШЕННЯ ВОДНО-СОЛЬОВОГО ОБМІНУ ПРИ ВИРАЗКОВОМУ СТЕНОЗІВиразкова хвороба шлунка та ДПК є однією з головних проблем гастроентерології. З часу, коли Крювальє вперше описав клінічну картину виразки шлунку минуло більше 160 років, однак ще до цього часу, не дивлячись на велику кількість досліджень в цій галузі, не стихають суперечки відносно етіології та лікування виразкової хвороби та її ускладнень. Оскільки етіологію, патогенез, клініку та методи консервативного лікування неускладненої виразкової хвороби викладаються на курсі факультетської терапії, ми зупинимося на причинах та клінічному перебігу ускладненої гастродуоденальної виразки. Ускладненнями виразкової хвороби є: - підсилені проліферативно-склеротичні процеси сполучної тканини в виразці – кальозна виразка; - пенентруючі виразка. Така виразка, як правило, локалізується по задній стінці ДПК та малій кривині шлунку і пенентрує у підшлункову залозу, печінку, брижу, стінку поперечно-обвідної кишки, малий та великий чепець, жовчний міхур, діафрагму, селезінку, передню та задню черевну стінку; - перфоративна (проривна) виразка ДПК та шлунку; - кровоточива виразка шлунку та ДПК; - малігнізована виразка шлунку; - виразка, ускладнена стенозом воротаря, виходу з шлунка та деформацією його з порушенням евакуації шлункового вмісту. Кровоточива виразка шлунка та ДПК. Діагностика виразкової кровотечі при наявності в анамнезі виразки шлунку чи ДПК зазвичай не викликає великих труднощів. Однак слід пам'ятати, що не всі гастродуоденальні та кишкові кровотечі мають виразкову природу. За етіологією шлунково-кишкові кровотечі поділяються на дві великі групи: виразкові (53-60 % всіх шлунково-кишкових кровотеч) та невиразкові (40-47 %). Виразкові кровотечі спричинені: виразкою ДПК, виразкою шлунку, пептичною виразкою анастомозу. Невиразкові кровотечі виникають на фоні багатьох захворювань шлунково-кишкового тракту та інших органів і систем. Відомо більше 100 різних захворювань, які можуть спричинити шлунково-кишкову кровотечу. Ю.Березов розподіляє дає всі захворювання, які можуть ускладнитися шлунково-кишковою кровотечею на наступні групи: - Хвороби шлунку та ДПК: виразкова хвороба шлунку та ДПК (53-60 %), пухлини шлунку (13-15 %), пептичні виразки анастомозу (1,5-3 %), дивертикули шлунку та ДПК, ерозивний гастрит та дуоденіт (16-18 %), туберкульоз або сифіліс шлунку та ДПК, виразка Дьєлафруа, травми та опіки слизової шлунку та ДПК, синдром Меллорі-Вейса. Синдром Меллорі-Вейса вперше був описаний в 1929 році. Ця патологія характеризується масивною шлунковою кровотечею, яка викликана розривами слизової оболонки кардіальної частини шлунку, що поширюються на термінальну частину стравоходу. Причиною розривів, як правило, є багаторазове форсоване блювання, внаслідок переповнення шлунку на фоні атрофічного гастриту. Тріщини розміщуються вздовж від кардії і можуть за глибиною досягати м'язового шару шлунку. Основний симптом – криваве блювання. - Загальні захворювання організму, які супроводжуються утворенням гострих виразок шлунку та ДПК: опікова хвороба, інфекційні захворювання (лептоспіроз, хвороба Боткіна, висипний тиф, чума та ін.), післяопераційні виразки (стресові, септичні, на ґрунті перитоніту), гострі виразки при ураженні нервової системи (геморагічний інсульт, енцефаліт та ін.), гострі виразки при захворюваннях серцево-судинної системи (інфаркт міокарду, гіпертонія), гострі виразки при ускладненні медикаментозної (аспірин, аналгетики, саліцилова кислота та інші), гормональної (преднізолон - глюкокортикоїди) терапії, отруєння ядами, в тому числі: уремія, холемія, рентгентерапія, променева хвороба. - Хвороби органів, які знаходяться в анатомічній близькості до шлунку та ДПК і викликають їхнє ураження: грижа стравохідного отвору діафрагми, абсцеси, що проникають в шлунок або ДПК, пухлини черевної порожнини, які проростають в шлунок або ДПК (на першому місці – рак підшлункової залози), гострий холецистопанкреатит. - Хвороби печінки, селезінки та ворітної вени, які спричиняють портальну гіпертензію та флебектазію стравоходу чи шлунку: цироз печінки, тромбоз селезінкової та ворітної вен, вен чи артерій брижі тонкої кишки. - Судинні захворювання: розрив склерозованих судин шлунку та ДПК, аневризми великих судин, що проникають в шлунок та ДПК, хвороба Рандю-Ослера, вузликовий периартеріїт. Хвороба Рандю-Ослера – це спадкова телеангектазія (передається по домінантному типу), яка характеризується розширенням венул та артеріол у підслизовій оболонці носа, губ, шлунково-кишкового тракту. Клінічно патологія проявляється у віці 40-50 років носовими, та шлунково-кишковими кровотечами. - Геморагічні діатези та захворювання крові: хвороба Шенляйн-Геноха, гемофілія, лейкоз, тромбоцитопенічна пурпура (хвороба Верльгофа). Хвороба Шенляйн-Геноха (геморагічна пурпура, абдомінальна пурпура, алергічна пурпура, мікротромбоваскуліт, анафілактлоїдна пурпура). В основі патології лежить пошкодження стінок судин за рахунок фіксації імунних комплексів “антиген-антитіло” до ендотелію, активація системи комплементу та згортальної системи крові з виділенням гістаміноподібних речовин, активізацєю калікреїн-кінінової системи з розширенням судин та порушенням мікроциркуляції. На цьому фоні виникає місцевий некроз стінки судини, що може проявитись шлунково-кишковою кровотечею. Поряд з кровотечею виявляють ураження внутрішніх органів (нирок, печінки, кишечника, головного мозку) та суглобів. Хвороба Верльгофа може бути гострою (наслідок різних інфекційних захворювань) та хронічною (характеризується руйнуванням тромбоцитів та збільшенням селезінки, у зв'язку з чим виникають крововиливи та шлунково-кишкові кровотечі. За локалізацією джерела кровотечі розрізняють: - кровотечі із стравоходу, шлунку та 12-палої кишки (становлять 85 % від усіх кровотеч верхнього відділу шлунково-кишкового тракту); - кровотечі з тонкої та товстої кишки (інвагінація, поліпи, гемангіоми, лейоміоми, злоякісні пухлини, ворсинчасті пухлини, виразковий неспецифічний коліт, бактеріальний коліт (дизентерійний, амебіазний), інфекційні захворювання (черевний та висипний тиф), гемороїдальні кровотечі, кровотечі із анальних тріщин); - поєднані кровотечі (одночасно з різних відділів шлунково-кишкового тракту). Патогенез. Шлунково-кишкова кровотеча супроводжується крововтратою різного ступеня і викликає значні патофізіологічні та патоморфологічні зміни в організмі, тяжкість яких залежить від швидкості кровотечі та об'єму крововтрати. При дефіциті ОЦК більше 30% знижується артеріальний і центральний венозний тиск, сповільнюється швидкість кровотоку, наростає такіхардія, виникає гіпоксія міокарду і головного мозку. Розвиваються функціональні та морфологічні зміни печінки (знижується кількість білка плазми, переважно за рахунок альбумінів, відносно збільшується кількість глобулінових фракцій). Знижується протромбінова активність плазми крові і кількість фібриногену, вмісту кальцію, калію, натрію та хлоридів в крові. Все це зумовлює порушення мікроциркуляції в печінці, серці та нирках і призводить до пригнічення їхньої функції, проявляючись оліго- і анурією. Тяжкість клінічного перебігу кровотечі залежить також і від інтоксикації, яка є результатом всмоктування продуктів розпаду крові з кишечника. Розрізняють наступні фази крововтрати: спазм судин та централізація кровообігу (до 6 годин), аутогемодилюція (1-2 доби) та фаза постгеморагічної анемії (2-3 тижні). Клінічна картина шлунково-кишкової кровотечі складається з двох періодів: прихованого та періоду зовнішніх проявів кровотечі. Прихований період відповідає початковим проявам шлунково-кишкової кровотечі та характеризується загальними ознаками крововтрати: слабкістю, короткочасним запамороченням, головокружінням, холодним потом, появою "мушок" та “кругів” перед очима, шумом в голові, вухах, нудотою. Ці ознаки є клінічними проявами гіпоксії головного мозку та гіповолемії. Об'єктивними ознаками прихованого періоду є: блідість шкіри і слизових, воскоподібний відтінок шкіри, ціаноз губ, акроціаноз, зниження АТ та ЦВТ, тахікардія, зниження наповнення пульсу. При огляді пацієнта слід звертати увагу на наявність розширення вен передньої черевної стінки, телеангіектазії (синдром Рандю-Ослера) чи плями Верльгофа. Період зовніх проявів кровотечі характеризується: кривавим блюванням (hematomesis) та дьогтеподібним (чорним) стільцем (melena). За характером блювотних мас можна діагностувати локалізацію джерела кровотечі: - блювання незміненою кров'ю свідчить про значну кровотечу в шлунку (виразка, пухлина, геморагічний гастрит, синдром Меллорі-Вейса); - блювання рідиною типу "кавової гущі" найчастіше зустрічається при виразці ДПК. Чорний колір блювотних мас зумовлений наявністю солянокислого гематину – хімічного продукту, в який перетворюється гемоглобін під вплив соляної кислоти; - блювання “повним ротом” згустками вишневого кольору є характерним для варикозно поширених вен стравоходу або кардіального відділу шлунку. Якщо криваве блювання при шлунково-кишкових кровотечах (особливо при виразках ДПК) може і не спостерігатись, то чорний чи дьогтеподібний стілець є постійною клінічною ознакою кровотечі з верхніх відділів шлунково-кишкового тракту. Чорний колір стільця зумовлений розпадом крові в кишечнику з утворенням сірчаного заліза. Для визначення кольору калових мас всі хворі з підозрою на шлунково-кишкову кровотечу підлягають пальцевому ректальному дослідженню. За характером калових мас можна встановити інтенсивність і приблизну локалізацію джерела кровотечі: - добре оформлений чорний стілець свідчить про помірну кровотечу з шлунку чи ДПК; - дьогтеподібний кількаразовий стілець свідчить про інтенсивну кровотечу верхніх відділів шлунково-кишкового тракту; - темно-вишневий колір стільця – результат швидкого просування крові по кишечнику (профузна масивна кровотеча) або кровотечі з нижніх відділів кишечника; - наявність у калі "малинового желе" з слизом – ознака виразкового коліту. Для шлунково-кишкових кровотеч характерні симптоми Бергмана – зникнення болю з початком кровотечі, та Тейлора – підсилення кишкової перистальтики. За ступенем тяжкості шлунково-кишково кровотечі поділяють на - І ступінь (легкий) – крововтрата до 20 % ОЦК (1000 мл крові при масі тіла хворого 70 кг). Характеризується блідістю шкірних покривів, холодним потом. Пульс – 90-100 уд. за хвилину, систолічний АТ 100-110 мм.рт.ст. Хворий дещо загальмований, свідомість ясна. В загальному аналізі крові – кількість еритроцитів 3,5х1012/л, Ht – 30, Hb – 100 мг/л. - ІІ ступінь (середній) – крововтрата 20-30 % ОЦК (1000-1500 мл). Хворий загальмований, виражена блідість шкірних покривів, липкий піт, пульс 120-130 уд. за хвилину, слабкого наповнення, систолічний АТ 90-80 мм.рт.ст., дихання часте і поверхневе. В загальному аналізі крові – кількість еритроцитів 2,5-3,5х1012/л, Ht – 25-30, Hb – 80-100 мг/л. - ІІІ ступінь (тяжкий) – крововтрата 30-50 % ОЦК (1500-2500 мл). Стан хворого тяжкий або вкрай тяжкий. Хворий нерухомий, часто без свідомості, шкіра та слизові ціанотичні. Пульс ниткоподібний, частотою 130-140 уд. за хвилину, систолічний АТ 70-50 мм.рт.ст., дихання поверхневе, температура тіла знижена, наявна олігурія, яка закінчується анурією. В загальному аналізі крові – кількість еритроцитів 2,5х1012/л, Ht 25, Hb 25-30 мг/л. Часто для визначення тяжкості крововтрати використовують шоковий індекс Алговера – співвідношення частоти пульсу до систолічного АТ. В нормі воно становить 0,5-0,6, при легкому ступені – 0,9-1,2, при середньому – 1,3-1,4, при тяжкому – 1,5 і вище. Діагностика. При підозрі на шлунково-кишкову кровотечу діагностичні і лікувальні заходи проводять паралельно. В приймальному відділенні пацієнту встановлюють назогастральний зонд, через який промивають шлунок льодяним ізотонічним розчином натрію хлориду чи 5 % розчином ε-амінокапронової кислоти. Оцінюють характер промивних вод. Проводять пальцеве ректальне дослідження. Призначають загальний аналіз крові (Ht, Hb, кількість еритроцитів, в’язкість), визначення групи крові і Rh-фактора. При стабілізації стану хворого проводять ЕГДФС. Цей діагностично-лікувальний метод є ефективним у 93-96 % випадків. ЕГДФС дозволяє встановити локалізацію виразки за Джонсоном, інтенсивність кровотечі за Форестом, доповнити предиктори рецидиву кровотечі та провести ендоскопічну зупинку кровотечі. Класифікація Джонсона: - І тип – виразка тіла дна та дна шлунку; - ІІ тип – виразка тіла, дна шлунку та ДПК; - ІІІ тип – виразка антрального відділу шлунку; - ІV тип – виразка ДПК. Класифікація Фореста: - Форест-1 – активна кровотеча з виразки: 1а – струменева кровотеча; 1b – кровотеча з-під згустка; 1с – капілярна кровотеча. - Форест-2 – кровотеча зупинилась: 2а – тромбована судина; 2b – фіксований згусток; 2с – дрібні тромбовані судини (чорне дно виразки). - Форест-3 – виразка вкрита фібрином, ознак кровотечі на момент обстеження немає. Методи ендоскопічної зупинки кровотечі: - прицільне зрошення джерела кровотечі гемостатичними середниками (ε-амінокапроновою кислотою, 1 % р-ном азотнокислого срібла); - ін’єкції в ділянку джерела кровотечі інгібіторів фібринолізу (тромбін); - введення склерозувальних речовин у розширені вени стравоходу; - аплікації плівкоутворювальних речовин на кровоточиву ділянку – ліфузоль; - діатермокоагуляція; - кріокоагуляція; - електровидалення поліпу чи дрібної кровоточивої пухлини; - кліпування судини в дні виразки кліпаплікатором; - лазерна коагуляція. Предиктори рецидиву кровотечі: - видима некровоточива судина на дні виразки, вкрита згустком або тромбом; - виразка великих розмірів; - виразка задньої стінки ДПК; - виразка кута шлунку; - геморагічний шок на момент госпіталізації; - блювання незміненою кров'ю та дефекація калом вишневого кольору; - тяжкий ступінь крововтрати; - тяжка супутня патологія; - літній та старечий вік пацієнта. Лікування. Всі хворі підлягають негайній госпіталізації в хірургічне відділення. В відділенні - спокій, строгий ліжковий режим, холод на епігастральну ділянку, налагодження інфузійної гемостатичної терапії через катетер, встановлений в центральній вені (підключичній), місцеві гемостатичні заходи. У об’єм довенних інфузій включають: - 5 % розчин ε-амінокапронової кислоти (100-300 мл); - 10 % розчин хлориду кальцію (10-20 мл); - 1 % розчин вікасолу, 12,5 % етамзилату натрію (діцинону); - інгібітори протеаз – контрікал, гордокс, трасилол; - H2-блокатори (квамател 40-80 мг) та блокатори протонної помпи (омез 40-80 мг); - введення сольових розчинів, гемодинамічних препаратів, свіжозамороженої плазми, альбуміну в співвідношенні до еритроцитарної маси 4:1. - переливання еритроцитарної маси. При кровотечі з варикозно поширених вен стравоходу в комплекс довенних інфузій включають вводимо 20 од пітуїтрину або 200-300 мг сандостатину. Через ніс встановлюють зонд Блейкмора. Він забезпечує балонну тампонаду варикозно поширених вен. Це тимчасовий спосіб зупинки кровотечі: після видалення зонду кровотеча може відновитися. При гемофілії вводять антигемофільну плазму, глобулін, кріопреципітат, свіжоцитратну кров, пряме переливання крові. До місцевих гемостатичних заходів відносять введення через назогастральний зонд 5 % розчину охолодженої ε-амінокапронової кислоти через кожні 30 хвилин впродовж 6-8 годин та дієтотерапію – дієта Мейленграхта (пюреподібна калорійна охолоджена їжа), яку замінюють дієтою 1а, і поступово – дієтою 1. Для визначення тактики і методу оперативного лікування всіх хворих поділяють на три групи До першої групи відносять пацієнтів, які підлягають негайному оперативному втручанню: - хворі, які поступили з профузною кровотечею; - хворі, які поступили в стаціонар до 2-х діб з моменту початку помірної кровотечі; - хворі з тяжкою постгеморагічною анемією (Hb 40 г/). В цій групі хірургічне лікування спрямоване на врятування життя хворого. Якщо стан хворого вкрай тяжкий проводять гастродуоденотомію з: - прошиванням кровоточивої судини та ПП по Гейнеке-Мікуличем, Фіннеєм, Жабулє; - висіканням кровоточивої виразки та ПП; - екстеріоризацією кровоточивої виразки з прошиванням судини та ПП. Якщо дозволяє загальний стан пацієнта, то операцію доповнюють СПВ. При кровоточивій виразці шлунку проводять клиноподібне висікання кровоточивої виразки. Якщо дозволяє стан хворого – резекцію шлунку. До другої групи відносять пацієнтів, яким показана консервативна терапія: - хворі з тяжкою супутньою патологією (високий ризик оперативного втручання); - хворі з шлунково-кишковою кровотечею, яка виникла вперше і припинилась на момент поступлення в стаціонар. До третьої групи відносять хворих: - у яких кровотечу консервативними чи ендоскопічними заходами зупинити не вдається – підлягають оперативному втручанню; - у яких виразкова кровотеча зупинилась, однак наявні абсолютні та відносні показання до хірургічного лікування виразкової хвороби – планова операція через 2-3 тижні, після нормалізації показників крові. Об’єм операції залежить від локалізації виразки: органозберігаюча (висікання виразки+ПП+СПВ) або резекція шлунку за Більрот-I чи Більрот-II. - у яких кровотеча зупинилась, показань до оперативного лікування немає або є протипоказання – ці хворі підлягають лікуванню в гастроентерологічному відділенні. Рубцеві деформації шлунку чи ДПК. Найбільш частою причиною стенозу воротаря є: - виразкова хвороба ДПК та антрального відділу шлунку; - злоякісні пухлини пілоричного відділу шлунку; - післяопікові рубці; - доброякісні пухлини (поліпи); - туберкульоз та сифіліс. Виникнення механічної перешкоди в пілородуоденальній ділянці призводить до порушення моторно-евакуаторної функції шлунку. При незначному звуженні проходження шлункового вмісту компенсується за допомогою підсилення перистальтики та гіпертрофії м'язового апарату шлунку. При прогресуванні стенозу наступає декомпенсація, гіпертрофія переходить у гіпотрофію, що викликає застій і бродіння їжі в шлунку. При рубцевому стенозі: - біль є тупим, постійним і досягає свого максимуму у вечірні години. Зригування кислим поступово змінюються гірким та затхлим; - з'являється відчуття тяжкості в епігастральній ділянці, відчуття переходу їжі із шлунку ("ходіння валіз", "шлунок стає дибки"); - нудота та блювання їжею, вжитої напередодні. Часто хворі викликають блювання самостійно з метою полегшення; - як наслідок постійного блювання і голодування пацієнти втрачають вагу, виникає кахексія, спрага, зниження тургору шкіри, зменшення добового діурезу; - закрепи, які характерні для компенсації і субкомпенсації, переходить в проноси. Внаслідок частих блювань та хронічного голодування розвивається порушення водно-сольового обміну та гіповолемія, що приводить до згущення крові, зниження кількості хлоридів в крові, алкалозу, азотемії і гіпопротеїнемії (клінічно характеризується шлунковою тетанією позитивними симптомами "рука акушера", Хвостека та ін.). При огляді – живіт здутий у верхньому відділі, часто видно перистальтичні рухи шлунку, особливо після вживання їжі, аускультативно визначається "шум плеску" натще. Класичною тріадою клінічних ознак пілородуоденального стенозу є: - блювання їжею вжитою напередодні; - видима перистальтика шлунку; - "шум плеску" в шлунку. У функціональному відношенні розрізняють ІІІ стадії стенозу: - компенсований стеноз характеризується інтенсивним та тривалим болем, відчуттям тяжкості в епігастральній ділянці після вживання їжі, кислим зригуванням, печією, блюванням кислим вмістом (деколи з домішками їжі). "Шум плеску" та видима перистальтика відсутні. Об'єм шлунку не збільшений, тонус його підвищений, перистальтика посилена. Загальний стан хворого порушується незначно. За висловом А.Рибінського: "хворі живуть содою". Рентгенологічно: евакуація рентгенконтрасної речовини з шлунку не сповільнена (евакуюється до 2 годин, може затримуватись до 5 годин), гіпертонічна форма шлунку, дещо підвищена його перистальтика. При ЕГДФС виявляють ендоскопічне звуження І-ІІ ступеня. - субкомпенсований стеноз – клінічні симптоми більш виражені. Посилюється нападоподібний біль, є відчуття тяжкості в епігастрії, зригування затхлим, часто виникає блювання значною кількістю недавно вжитої їжі. Відмічається видима перистальтика та "шум плеску" в шлунку. Тонус шлунку знижений, його об’єм збільшений, перистальтика в'яла, періодично напружена. Погіршується загальний стан хворих, виникає слабкість, швидка втомлюваність, схуднення, порушення водно-сольового обміну. Евакуація рентгенконтрастної речовини сповільнена до 6-12 годин. ЕГДФС неможливо пройти у ДПК. - декомпенсований стеноз – гіпертрофований м'язовий апарат шлунку не може забезпечити просування їжі в кишківник. Шлунок розтягується, його м'язова оболонка атрофується і склерозується. У хворого є постійне зригування затхлим, часте блювання їжею, вжитою напередодні. Для покращення стану хворі штучно викликають блювання або самостійно промивають шлунок через зонд. Відчуття тяжкості та розпирання в епігастральній ділянці наявні постійно. Чітко виражені порушення водно-сольового обміну: спрага, сухість шкіри, зниження її тургору, зниження кількості хлоридів в крові та сечі, олігурія, різка слабкість, кахексія, аліментарні набряки, тетанія. Визначається "шум плеску", видима перистальтика відсутня. Рентгенологічно: розширений опущений аж до малого тазу шлунок, з різким зниженням тонусу, в'яла поверхнева перистальтика, затримка евакуації контрасту більше 24 годин. Диференціальний діагноз проводять: з стенозом, викликаним злоякісною пухлиною (позитивні "малі ознаки" за Савицьким + асцит + метастази); з спастичним пілоростенозом (при введенні атропіну чи платифіліну явища стенозу минають); з стенозом після опіків (анамнез); з стенозом, зумовленим стисненням ззовні (рак головки підшлункової залози, кісти, тератоми тощо). В диференціальній діагностиці допомагають дані УЗД, КТГ. Лікування. Хворі з декомпенсованим стенозом підлягають оперативному лікуванню. В передопераційному періоді проводять інфузійну терапію водно-електролітного обміну з введенням складних сольових розчинів, альбуміну, плазми крові. Об’єм добової інфузії розраховують за формулою Рандала:
При субкомпенсованому стенозі проводять висікання пілоростенозу + ПП + СПВ або резекцію шлунку. При декомпенсованому стенозі – резекція шлунку або гастроентероанастомоз (якщо стеноз на ґрунті неоперабельного раку шлунку).
ГРИЖІ ЖИВОТА Грижі є одним з найбільш поширених хірургічних захворювань, часто призводять до тимчасової втрати працездатності, інвалідизації, або навіть – летального наслідку. За частотою виконання операцій грижі займають друге місце в абдомінальній хірургії після апендектомії. Хірургічне лікування гриж нараховує трохи більше 100 років. В розвиток герніології внесли великий вклад Бассіні, Жирар, Бобров, Мартинов, Напалков, Кримов та ін. Монографія Кримова "Вчення про грижі" є настільною книгою для багатьох молодих та й досвідчених хірургів. Грижа – це виходження внутрішнього органа разом із парієтальною очеревиною (грижовим мішком) через природний або штучний отвір в черевній стінці. Слід відрізняти грижу від евентрації та випадіння органа. Евентерація – вихід нутрощів з черевної порожнини через пошкоджену черевну стінку. Грижевий мішок при цьому відсутній. Випадіння органа – вивертання органа зсередини назовні своєю слизовою оболонкою (випадіння прямої кишки, матки, сечового міхура). Складові частини (елементи грижі): - грижові ворота; - грижовий мішок; - грижовий вміст. При так званих, "ковзних грижах" грижовий мішок відсутній, а, розташований мезоперитонеально (вкритий очеревиною спереду та збоку) орган, ковзає вниз і проникає через грижові ворота своєю нижньо-задньою стінкою, яка не вкрита очеревиною. Такі грижі нерідко викликають неприємні хвилювання у молодих недосвідчених хірургів, а інколи ставлять їх у дуже скрутну ситуацію. "Підступність" такої грижі полягає в тому, що стінка випинаючого через грижові ворота органа може бути розцінена як очеревина грижового мішка і пошкоджена. Якщо хірург в цьому випадку не виправить своєї помилки, можуть виникнути тяжкі ускладнення. Етіологія і патогенез гриж. Основні фактори: загальні (конституційна схильність, недостатній фізичний розвиток) та місцеві (анатомічна слабість певних ділянок черевної стінки). Сприяючі фактори: - причини, що викликають підвищення внутрішньоочеревинного тиску (тяжка фізична праця, повторні та тяжкі пологи, хронічні закрепи, сильний кашель); - фактори, що ослаблюють передню черевну стінку (тяжкі тривалі хвороби, схуднення, вікові зміни, пошкодження нервів черевної стінки). Грижі можуть виникати поступово і раптово. Класифікація гриж: За походженням: природжені (природжена коса пахова грижа при незарощенні пахового відростка очеревини) та набуті (внаслідок підвищення внутрішньочеревного тиску, травматичні, післяопераційні, штучні). За місцем виникнення: зовнішні (випинання органу через отвори в стінці живота і тазу) та внутрішні (проникнення органу в нормально існуючий або патологічно утворений отвір – так звану "очеревинну кишеню": стравохідний отвір діафрагми, отвір Вінсльові, кишеню в ділянці зв'язки Трейца та ін.). За локалізацією: пахові, стегнові, пупкові, білої лінії живота, післяопераційні, мечоподібного відростка, бокові (спігелевої лінії), поперекові (трикутника Петіт, чотирикутника Лесгафта), промежинні, затульного отвору діафрагми тазу. За стадіями розвитку: початкова (проникає через внутрішнє кільце грижевого каналу); неповна (канальна); повна (виходить через зовнішнє кільце каналу); велика. За клінічним перебігом: вправимі; невправимі; ускладненні. Пахові грижі. Розрізняють косу і пряму пахові грижі. Диференціальний діагноз пахової грижі проводять з: - водянкою оболонок яєчок; - водянкою сім'яного канатика; - лімфаденітом; - пухлинами яєчка, сім'яного канатика, калитки; - напливним абсцесом; - кістою круглої зв'язки матки. Лікування гриж тільки хірургічне. Етапи оперативного втручання: доступ до пахового каналу → виділення та видалення грижевого мішка → ушивання глибокого пахового кільця (до 0,6-0,8см). Види операцій: - пластика передньої стінки пахового каналу (Боброва, Жирара, Спасокукоцького, Мартинова, Кімборовського, Ру-Опеля, Ферарі, Герцена, Гаккенбруха) – ефективна при косих пахових грижах; - пластика задньої стінки пахового каналу (Кукуджанова, Мак-Вея) – ефективна при прямих пахових грижах; - пластика з ліквідацією пахового каналу (Постемського, Кримова) – використовується і при прямих і при косих пахових грижах; - пластика “free tension” – “без натягу” (Ліхтенштейна, Стоппа) за допомогою сітчастого трансплантанту – використовується щораз ширше, через добрі безпосередні і віддалені результати та швидку післяопераційну реабілітацію хворих; - лапароскопічна пластика (трансабдомінальна преперитонеальна пластика і екстраперитонеальна пластика) – є доброю альтернативою пластики “free tension”. Стегнові грижі. Розрізняють: - судинно-лакунарна; - через лакунарну (жінбернатову зв'язку) – грижа Лож'є; - через lacuna musulorum – грижа Гессельбаха. Диференціальний діагноз стегнової грижі проводять з: - паховою грижою; - ліпомою; - лімфаденітом; - метастазами у паховий лімфовузол; - розширенням аневризми cisterne v. saphena magnа; - напливним абсцесом. Оперативне лікування: зі сторони стегна (Локвуда, Басіні), паховий доступ, лапароскопічна пластика Пупкові грижі: умбілікальні та параумбілікальні. Диференціальний діагноз проводять з кістою урахуса, метастазами пухлини, пухлинами черевної порожнини. Операції: Лекснера, Мейо, Сапежко. Грижі білої лінії живота: надпупкова, біляпупкова, підпупкова, передочеревна ліпома. Оперативне лікування (Лекснера, Сапежко, Мартинова, Мейо, алопластика “onlay” та “sublay”). Клінічна картина гриж. В початкових стадіях розвитку грижі типових симптомів, як правило, немає. Поступово з’являються скарги, пов'язані з фізичними навантаженнями. Хворий відчуває невеликий тягнучий біль, поколювання в ділянці грижі при підвищенні внутрішньоочеревинного тиску (при піднятті вантажу, бігу, підстрибуваннях, акті дефекації та ін.). Через деякий час з’являється випинання при напруженні передньої черевної стінки, яке зникає в горизонтальному положенні хворого, пальпуються грижові ворота або розширене зовнішнє пахове кільце та позитивний симптом кашлевого поштовху. В початкових стадіях біль є більш інтенсивним, і при збільшенні грижі стає менш вираженим або зникає. Діагностика гриж є нескладною. При вправимій грижі у хворого при напруженні з’являється випинання, яке зникає в спокої або в горизонтальному положенні. Огляд хворого необхідно починати у вертикальному положенні. При невправимій грижі випинання не зникає, не змінюється його конфігурація в горизонталному положенні, а при натискуванні не вправляється в черевну порожнину. При великих грижах шкіра над випинанням розтягується, стоншується, розширюється венозна стінка. На шкірі можна бачити опрілість, садна, трофічні зміни, звиразкування. При пахових грижах пальцем досліджують ступінь розширення зовнішнього пахового кільця грижового каналу, напрямок, довжину каналу, визначають наявність симптому кашльового поштовху. Якщо вмістом грижового мішка є петлі кишківника, то наявне характерне вурчання, перистальтичні рухи, перкуторно визначається тимпаніт. Якщо вмістом є великий чепець – характерним є щільність при пальпації та тупий звук при перкусії. Якщо вмістом є сечовий міхур або грижа є ковзна – хворий подає скарги на розлади сечопуску при випинанні грижі. Ускладнення інтраопераційні та раннього післяопераційного періоду: - пошкодження магістральних судин (стегнової вени, артерії) з кровотечею; - пошкодження судин сім'яного каналу; - операційні та післяопераційні кровотечі в черевну порожнину із судин чепця, органів, при роз'єднанні злук; - гематоми в ділянці операційної рани чи калитки; - пошкодження сечового міхура; - стиснення сім'яного канатика, набряк яєчка чи калитки; - нагноєння післяопераційної рани; - післяопераційні епідідіміти, орхіти, рання атрофія яєчка; - післяопераційні неврити, невралгії з ірадіацією болю в калитку і стегно; - післяопераційні пневмонії, тромбоемболічні ускладнення. Рецидиви гриж: - в перший рік – 1-3 %; - через 5 років – 5-12 %; - при невеликих грижах – 2-85 %; - при великих і гігантських – 15-35 %; - прямі грижі – 6-37 %. Фактори, що спричиняють рецидив грижі: - неправильний вибір типу оперативного втручання (при пластиці “free tension” частота рецидивів нижча); - помилки в оперативній техніці; - ускладнення в ранньому післяопераційному періоді; - недотримання рекомендацій лікаря; - раннє або систематичне підвищення внутрішньочеревного тиску.
Дата добавления: 2015-12-15 | Просмотры: 1029 | Нарушение авторских прав |
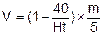 , де:
, де: