|
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
Методи пренатальної діагностикиБільшість ПД в Україні, як і в усьому світі, проводиться після 10 тижнів, переважно у ІІ -му (15-25 тижнів) триместрі вагітності, який зветься “золотим періодом”. Саме в цей період проводяться основні маніпуляції по забору плідного матеріалу для наступного дослідження. У ІІІ-му триместрі пренатальна діагностика проводиться тільки в залежності від можливих ускладнень вагітності, необхідністю вирішення питання про тактику нагляду за вагітною і ведення пологів у зв’язку з захворюванням плода. Дослідження з метою пренатальної діагностики проводяться за допомогою непрямих (об’єктом обстеження є вагітна) та прямих (проводиться обстеження плода) методів. До непрямих методів (обстеження вагітної) відносяться: - клінічне (акушерсько-гінекологічне); - мікробіологічне; - медико-генетичне (клініко-генетичне, генеалогічне, цитогенетичне, молекулярно-генетичне); - аналіз ембріоспецифічних білків (альфа-фетопротеїн, хоріонічний гонадотропін, естріол та ін.); - аналіз плодових еритробластів із крові вагітних жінок та їх ДНК-аналіз. Прямі методи ПД поділяються на неінвазивні та інвазивні. До неінвазивних методі відносяться: - ультразвукове обстеження; - обмежене застосування мають електрокардіографія, рентгенографія. Інвазивні методи ПД: - хоріонбіопсія (І триместр) (рис 2,3); - плацентобіопсія (ІІ триместр); - амніоцентез – ранній (13-14 тижнів), звичайний (15-22 тижня) (рис. 4); - кордоцентез (ІІ-ІІІ триместр) (рис. 5); - фетоскопія (ІІ-ІІІ триместр);
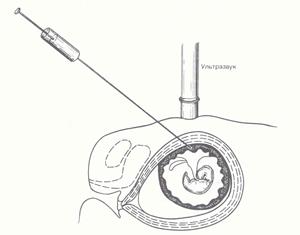
Рис. 2 – Трансабдомінальна хоріон- або плаценто біопсія
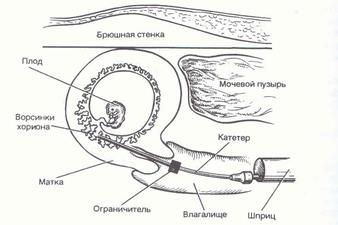
Рис. 3– Транцервікальна хоріон- або плацентобіопсія
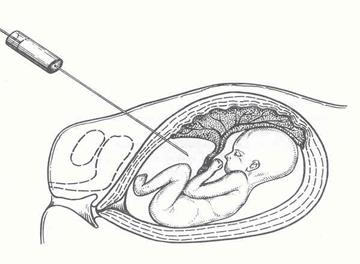
Рис. 4 – Амніоцентез
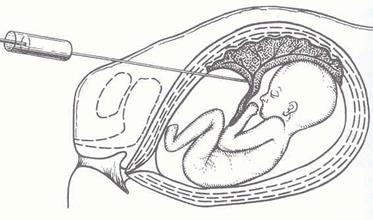
Рис. 5 - Кордоцентез
Отриманий при інвазивній ПД матеріал досліджують за допомогою лабораторних методів (цитогенетичних, молекулярно-генетичних, біохімічних, імуноцитохімічних). При застосуванні непрямих методів ПД стан плода оцінюють по біохімічним показникам у крові та сечі вагітної, даним акушерсько-гінекологічного анамнезу. Бажаним, а для жінок високого ризику обов’язковим, є медико-генетичне консультування, яке доповнене результатами мікробіологічного, імунологічного, ендокринного обстеження. Пренатальне дослідження здійснюється у відповідності з трьома етапами: 1 етап включає комбінований тест в 10 тижнів вагітності – ранній пренатальний скринінг (визначення рівня РАРР і ХГЧ) для виявлення хромосомних хвороб і вад нервової трубки; ультразвукове дослідження в 10 тижнів вагітності з оцінкою комірцевого простору, носових кісток та швидкості кровоплину у венозній протоці, що є високоінформативними ознаками, пошук плодових еритробластів із крові вагітних жінок та їх ДНК-аналіз. 2 етап – потрійний тест в терміні 16-20 тижнів вагітності включає дослідження крові на альфафетопротеїн, хоріонічний гонадотропін і незв’язаний естріол. В 18-24 тижні ультразвукове дослідження з оцінкою морфогенетичної структури всіх органів плоду. Термін вагітності для подальшого ультразвукового слідкування за розвитком плоду визначається індивідуально. Амніоцентез проводиться в 14-21 тиждень, кордоцентез – починаючи з 21 тижня. 3 етап – ультразвукове дослідження в 32-36 тижнів з обов’язковою доплерографією системи “плід-плацента-мати”. Отримані під час інвазивних процедур біологічних зразків плода підлягають дослідженню за допомогою спеціальних лабораторних методів. Серед них, перш за все, цитогенетичне дослідження – вивчення хромосомного набору (каріотипу) клітин отриманого зразка на всіх етапах ембріогенезу. В залежності від терміну вагітності досліджуються клітини хоріону, плаценти, лімфоцити пуповиної крові, всі вони мають плодове походження і відповідають його генетичним характеристикам. Молекулярні методи використовуються для діагностики генних хвороб. Вони поділяються на прямі і непрямі в залежності від того, що досліджується мутантний ген чи поліморфні сайти рестрикції, так звані молекулярні маркери. При проведенні молекулярної пренатальної діагностики необхідно: · точний клінічний діагноз; · адекватно розрахований ризик захворювання плода; · визначення оптимального терміну ПД; · забезпечення можливості отримати біологічні зразки плода; · розробка чітких рекомендацій після проведення ПД; · наявність скринуючих програм ДНК-діагностики. За допомогою вказаних методів клініко-генетичної і молекулярної діагностики можна пренатально встановити діагнози таких моногенних хвороб (табл.4): Таблиця 4. Дата добавления: 2015-12-16 | Просмотры: 660 | Нарушение авторских прав |
 - біопсія тканин плода – шкіра, м’язи, печінка, селезінка та ін. (ІІ-ІІІ триместр).
- біопсія тканин плода – шкіра, м’язи, печінка, селезінка та ін. (ІІ-ІІІ триместр).