 |
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
Обширная декомпрессияПри некупируемой другими методами внутричерепной гипертензии возможно выполнение обширной декомпрессивной трепанации черепа с одной или двух сторон. Техника вмешательства описана выше. Назальная ликворея Назальная ликворея, т.е. истечение спинномозговой жидкости из носа, встречается в 2-3% случаев ЧМТ. В 2/3 случаев ликворея возникает в 1-е сутки, реже - в первые дни и недели после ЧМТ, но в 5% случаев может появляться в отдаленные сроки - через 3 мес и позже. Самая частая причина назальной ликвореи - перелом передних отделов основания черепа, распространяющийся на решетчатую кость. Костные структуры здесь тонкие, а ТМО дополнительно фиксирована к продырявленной пластинке в области воронок обонятельных нервов (или обонятельных нитей), что обусловливает высокую частоту одновременного повреждения кости и ТМО. Реже источником назальной ликвореи является перелом лобной пазухи или сосцевидного отростка (в последнем случае спинномозговая жидкость попадает в полость носа через слуховую - евстахиеву - трубу). Главное клиническое проявление назальной ликвореи - истечение прозрачной бесцветной жидкости из одной или обеих половин полости носа, усиливающееся при наклоне головы вперед. Лежачий больной может жаловаться на чувство стекания жидкости по задней стенке глотки. У больных в бессознательном состоянии диагностика назальной ликвореи затруднена, при подозрении на ликворею выполняют фиброскопию носоглотки и другие объективные исследования (см. ниже). Могут также выявляться локальные симптомы: нарушение обоняния при переломе решетчатой кости, нарушение слуха - при переломе височной кости. Диагностика. Явная назальная ликворея выявляется оториноларингологом при осмотре полости носа, при необходимости - с проведением специальных проб, вызывающих повышение внутричерепного давления (натуживание, внешнее сдавление яремных вен и др.). Дифференциально-диагностическим признаком, позволяющим отличить спинно-мозговую жидкость от носового секрета и слезы, является наличие в первой глюкозы в концентрации обычно 2/3 от таковой в крови, в носовом секрете концентрация глюкозы не превышает 1/8 от глюкозы в крови. Исследование собранной жидкости следует проводить ускоренно, чтобы исключить ферментацию глюкозы микроорганизмами. При отсутствии явных признаков истечения спинно-мозговой жидкости обращают внимание на различную влажность слизистой оболочки носа справа и слева. Точная локализация ликворной фистулы устанавливается при КТ-цистернографии. Водорастворимое контрастное вещество вводят при люмбальной пункции, после чего больного укладывают лицом вниз и опускают головной конец кровати. После распространения контрастного вещества в полость черепа производят КТ, при которой выявляют как костные изменения, так и место истечения спинно-мозговой жидкости. КТ-цистернографию производят, когда минует острый период ЧМТ, при отсутствии отека и дислокации мозга. При незначительной ликворее иногда проводят радионуклидную цистернографию. Радиофармпрепарат вводится при люмбальной пункции, после чего определяют активность в ватниках, помещенных в каждую половину полости носа, или непосредственно в полости носа при использовании методики однофотонной эмиссионной КТ. Лечебная тактика. При отсутствии лечения травматическая назальная ликворея прекращается у 2/3 больных в течение 1 нед и почти у всех остальных - в течение нескольких недель или месяцев после травмы. Основное осложнение назальной ликвореи - менингит, вероятность которого возрастает с увеличением продолжительности ликвореи. Чаще всего менингит вызывается пневмококком. Принципы консервативного лечения изложены в главе 7 «Инфекционные заболевания центральной нервной системы». Лечение менингита на фоне сохраняющейся ликвореи менее эффективно: для успеха лечения необходимо консервативное или хирургическое закрытие ликворной фистулы. Таким образом, задачей лечения травматической назальной ликвореи в остром периоде ЧМТ является создание условий для самостоятельного закрытия ликворной фистулы. Цель лечебных мероприятий - снижение внутричерепного давления. Для этого пострадавшим в нетяжелом состоянии назначают постельный режим, умеренно ограничивают жидкость, назначают ацетазоламид (взрослым - по 250 мг 3-4 раза в день), диету, способствующую профилактике запоров, при необходимости - слабительные средства. При отсутствии внутричерепной гипертензии и признаков дислокации мозга по данным КТ производят люмбальную пункцию с выведением ликвора. Имеет значение не только объем выведения, но и продолжающееся после пункции истечение ликвора через прокол ТМО в перидуральную клетчатку. При необходимости пункции повторяют 1-2 раза в сут. При неэффективности вышеперечисленных мероприятий на протяжении 4-5 сут устанавливают наружный люмбальный дренаж. Антибактериальные средства при назальной ликворе профилактически не назначают - это не уменьшает риск менингита, но способствует выработке устойчивости флоры полости носа к антибиотикам. У пострадавших с тяжелой ЧМТ назальная ликворея не является фактором, определяющим тяжесть состояния. Поэтому первоочередное значение придают лечению наиболее опасной патологии, а целенаправленное лечение назальной ликвореи откладывают до стабилизации состояния больного. При сохранении травматической назальной ликвореи в течение 2 нед возникают показания к хирургическому лечению. Операции по поводу назальной ликвореи подразделяют на прямые вмешательства на ликворной фистуле и ликворошунтирующие. Прямые вмешательства на ликворной фистуле. Поскольку большинство случаев травматической назальной ликвореи обусловлено переломом продырявленной пластинки, самый распространенный на сегодня вид вмешательства - эндоскопическое закрытие фистулы со стороны полости носа фрагментом слизистой оболочки носовой раковины или жировой клетчатки, который фиксируют клеевой композицией. При массивных дефектах основания передней черепной ямки, часто сочетающихся с деформацией лица, предпочтительно прямое вмешательство - закрытие ликворной фистулы со стороны полости черепа. Обычно производят трепанацию в лобной области, вскрывают ТМО, приподнимают лобную долю и, сопоставляя интраоперационную картину с данными КТ-цистернографии, обнаруживают дефект основания передней черепной ямки. Дефект закрывают обычно лоскутом надкостницы на питающей ножке, фрагментом жировой ткани или другими аутотканями, которые фиксируют клеевой композицией. При косметической деформации одновременно производят ее устранение. В случае локализации фистулы в лобной пазухе предпринимают прямое вмешательство - трепанацию черепа, после чего обнаруживают и герметично закрывают дефект ТМО в области перелома. При истечении ликвора через слуховую трубу обычно тампонируют пещеру сосцевидного отростка фрагментом жировой ткани, взятым с передней брюшной стенки. Вмешательства на ликворной системе. При ЧМТ, особенно после перенесенного менингита, часто развиваются нарушения всасывания спинно-мозговой жидкости. В этих случаях ликворея носит компенсаторный характер и закрытие ликворной фистулы ведет к повышению внутричерепного давления и рецидиву ликвореи. Поэтому при нарушениях резорбции ликвора его избыток отводят за пределы краниоспинального пространства. Чаще выполняют люмбоперитонеостомию как самостоятельное вмешательство, либо в сочетании с прямым вмешательством на ликворной фистуле. Помимо травматической и ятрогенной встречается и так называемая спонтанная назальная ликворея. Основными причинами ее возникновения являются агенезия костных структур основания передней черепной ямки и длительно существующая внутричерепная гипертензия. В последнем случае на фоне исходно повышенного внутричерепного давления развивается атрофия продырявленной пластинки и возникает истечение ликвора по ходу волокон обонятельного нерва (чаще через один, больший дефект). В этих ситуациях вероятность спонтанного прекращения ликвореи - около 30% и возникают показания к хирургическому лечению. Если патогенез спонтанной назальной ликвореи обусловлен исходной внутричерепной гипертензией, всегда выполняют разгрузочную операцию на ликворной системе (чаще люмбоперитонеостомию); нередко после этого ликворея прекращается и вмешательства на фистуле не требуется. При необходимости выполняют и прямые вмешательства, аналогичные таковым при травматической назальной ликворее. Пневмоцефалия Пневмоцефалия, т.е. попадание воздуха в полость черепа (рис. 11.20), возможна только при наличии ликворной фистулы. Чаще всего пневмоцефалия при ЧМТ бывает незначительной и самостоятельного клинического значения не имеет. Однако всегда следует учитывать, что сохраняющаяся пневмоцефалия даже при
отсутствии явной назальной ликвореи указывает на негерметичность внутричерепного пространства, что требует принятия мер по восстановлению целостности ТМО. Значительную опасность для жизни больного представляет так называемая напряженная пневмоцефалия, когда скопление воздуха в полости черепа достигает больших размеров и ведет себя как объемное образование, вызывающее повышение внутричерепного давления и дислокацию мозга. Существуют 2 механизма развития напряженной пневмоцефалии. Первый - когда при повышении давления в верхних дыхательных путях при кашле, чихании, несинхронности с респиратором и так далее воздух попадает через дефект структур основания в полость черепа и по клапанному механизму удерживается там. Второй - преимущественно ятрогенный, когда при сниженном внутричерепном давлении на фоне люмбального дренажа, или имплантированного ликворного шунта, или при профузной ликворее происходит всасывание воздуха в полость черепа ex vacuo через незакрытую ликворную фистулу. В обоих случаях воздух, попадая в полость черепа, нагревается и расширяется; в области воздушного пузыря нарушается также всасывание оболочками мозга спинно-мозговой жидкости. В ре- зультате довольно быстро может развиться значительное повышение внутричерепного давления. Кроме того, воздушный пузырь вызывает смещение мозга с вклинением на уровне отверстия мозжечкового намета и большого затылочного отверстия, что усугубляет внутричерепную гипертензию вследствие нарушений ликвороциркуляции и создает опасную для жизни ситуацию. Клиническая картина. При развитии напряженной пневмоцефалии состояние больного прогрессивно ухудшается, общемозговые симптомы преобладают над очаговыми. Лечебная тактика. Если диагноз напряженной пневмоцефалии подтвержден (с помощью КТ или краниографии), накладывают отверстие над областью воздушного пузыря и устанавливают в него катетер, который соединяют с приемным резервуаром, сообщающимся с атмосферой через бактериальный фильтр. Состояние больного после своевременной установки дренажа сразу улучшается, после чего уточняют локализацию ликворного свища и в плановом порядке осуществляют прямое вмешательство на фистуле. Питание Энергетические потребности у пострадавших с тяжелой ЧМТ возрастают, поэтому правильное питание играет большую роль в лечении таких больных. Не менее 15% энергетических потребностей должно обеспечиваться за счет белков. Существует общее правило: при отсутствии двигательного возбуждения и при изолированной ЧМТ энергетические потребности больного в коме составляют 140% основного обмена, у больного в барбитуровой коме или при использовании миорелаксантов - 100% основного обмена. Основной обмен рассчитывается по формулам: для мужчин: 66,47 + 13,75 х Вес + 5 х Рост - 6,76 х Возр.; для женщин: 65,51 + 9,56 хВес + 1,85 х Рост - 4,68 хВозр. для детей: 22,1 + 31,05 х Вес + 1,16 х Рост, где Вес - масса тела, кг; Рост - рост, см; Возр. - возраст, годы: При сочетанной и комбинированной ЧМТ у больных с лихорадкой энергетические потребности еще больше, иногда они достигают 250% основного обмена. Обычно в первые 2-3 сут неясно, насколько ЧМТ, особенно сочетанная, сказалась на моторике желудочно-кишечного тракта и возможно ли энтеральное кормление. Поэтому в 1-2-е сут после тяжелой ЧМТ больных кормят парентерально. При отсутствии противопоказаний с 3-х сут больных с тяжелой ЧМТ переводят на энтеральное питание специальными смесями, содержащими, помимо основных нутриентов, полный комплекс витаминов, микроэлементов и достаточное количество неперевариваемой клетчатки. При восстановлении сознания и глотания больных переводят на кормление через рот. Если больной не может съесть достаточное количество пищи, его докармливают порционно через назогастральный зонд. Уход Исключительное значение имеет уход за обычно обездвиженными больными. С первых часов после тяжелой ЧМТ, даже при использовании специального противопролежневого матраса или специальной кровати, не реже чем каждые 4 ч следует менять положение больного в постели, ежедневно обтирать все тело специальными гигиеническими средствами, предназначенными для ухода за тяжелыми больными, проводить гигиеническую обработку после стула и т.д. При адекватном уходе за больным пролежни не развиваются. Реабилитация Методы реабилитации условно подразделяют на общие, применяемые в комплексном лечении всех больных в тяжелом состоянии, и специальные, направленные на коррекцию наиболее выраженных неврологических нарушений. Общая реабилитация начинается по выводе больного из критического состояния, т.е. при стабилизации витальных функций, в том числе на фоне ИВЛ, и включает пассивные движения в конечностях, общий массаж, вибрационный массаж грудной клетки. Большое значение для ускорения восстановления сознания у коматозного больного имеют доступ к нему родственников, разговоры с ним, чтение вслух книг, писем, новостей, прослушивание через наушники любимой музыки, наличие в палате фотографий родных и близких, рисунков, игрушек и т.д. По мере улучшения состояния больного сажают в постели, затем постепенно приучают к вертикальному положению, помогают вставать с постели и ходить. После выписки из клиники целесообразно продолжение восстановительного лечения в специализированных реабилитационных центрах, включающее психологическую и социальную реабилитацию, в том числе переобучение другой профессии при стойком неврологическом дефиците. Корректирующие вмешательства Корректирующие вмешательства выполняют по показаниям в отдаленном периоде ЧМТ. Их подразделяют на корректирующие те или иные неврологические последствия ЧМТ (боль, спастичность и т.д.), описанные в разделе «Функциональная нейрохирургия», и косметические. Косметические вмешательства выполняют по поводу костного дефекта (если по каким-то причинам производилась резекционная трепанация черепа) и восстановления скулоорбитального комплекса. Пластическое закрытие костного дефекта в отдаленном периоде ЧМТ вызывает определенные сложности, обусловленные уже завершившимся рубцовым процессом. Для обнажения краев костного дефекта приходится выполнять тщательную микропрепаровку мягких тканей, обязательно обращая внимание на сохранение адекватного кровообращения в кожном лоскуте. Для закрытия костного дефекта применяют различные материалы, но чаще всего полиметилметакрилатные композиции, представляющие собой после смешивания компонентов пластическую массу, которую моделируют по форме костного дефекта. Трансплантат твердеет в течение нескольких минут, после чего его фиксируют к краям костного дефекта швами или специальными пластинами; кожу обычно зашивают наглухо. При костных дефектах сложной формы используют метод стереолитографического моделирования трансплантата (рис. 11.21). Вначале выполняют спиральную КТ с трехмерной реконструкцией черепа. Затем в специальной программе рассчитывают форму трансплантата, соответствующую краям дефекта и нормальной форме черепа в этом месте. После этого на специальной установке методом полимеризации лучом лазера в прозрачной среде формируют матрицу для изготовления трансплантата. Матрицу стерилизуют, и в ней непосредственно в операционной формируют из полиметилметакрилата трансплантат, практически не требующий
дополнительного моделирования и обеспечивающий оптимальный косметический эффект. Особую сложность представляют вмешательства по поводу травматических деформаций скулоорбитального комплекса. Эти операции, иногда многоэтапные, выполняются бригадой с участием пластических, челюстно-лицевых, офтальмо- и нейрохирургов. Консервативное лечение последствий черепно-мозговой травмы У больных, перенесших ЧМТ, может встречаться так называемый постконкуссионный синдром. Для него характерны в разном сочетании жалобы на головную боль, тошноту, затуманивание зрения, нарушения обоняния, шум в ушах, трудности концентрации внимания, снижение памяти, колебания настроения и др. Происхождение указанного синдрома неясно, методов патогенетического лечения не существует. Задача нейрохирурга в данной ситуации - исключение органической патологии, например, посттравматической гидроцефалии, внутричерепной гипертензии и т.д. Лечение больных при отсутствии изменений на КТ, ЭЭГ при нормальной картине глазного дна является симптоматическим и проводится психологом, психиатром, невропатологом. При сохраняющихся неврологических нарушениях после ЧМТ назначают препараты, конкретно влияющие на эти нарушения. Так, при посттравматической эпилепсии назначают антиконвульсанты; при повышенном тонусе мышц - препараты, снижающие тонус; при экстрапирамидных расстройствах - антипаркинсонические средства; при депрессии - антидепрессанты и т.д. «Метаболические», «ноотропные», «сосудистые» средства, препараты витаминов в лечении ЧМТ сегодня не используют из-за их недоказанной эффективности или доказанной неэффективности. Прогноз при ЧМТ определяется тяжестью травмы, адекватностью оказания медицинской помощи на этапах эвакуации и в стационаре. ЧМТ у детей протекает более благоприятно, чем у взрослых. Несколько лучше исходы ЧМТ у лиц, получивших травму в состоянии алкогольного опьянения. Выявлены некоторые генетические факторы, влияющие на тяжесть протекания ЧМТ. Однако достоверных методов прогнозирования течения ЧМТ у конкретного больного на сегодня не существует. Применение в полном объеме вышеприведенного алгоритма лечебно-диагностических мероприятий при ЧМТ обеспечивает снижение летальности и степени инвалидизации пострадавших. Однако важнее всего предупредить травматизм. Соответствующие программы на государственном уровне осуществляются во многих странах, в том числе и в России.
Дата добавления: 2015-12-16 | Просмотры: 883 | Нарушение авторских прав |
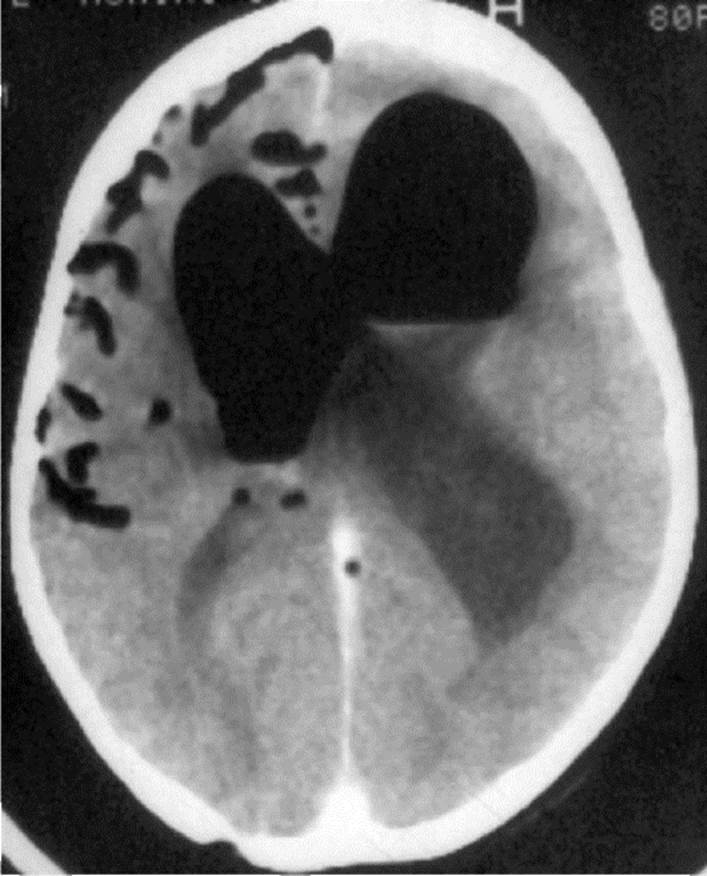 Рис. 11.20. Пневмоцефалия: воздух в боковых желудочках, межполушарной щели и в правой лобно-теменной области: КТ
Рис. 11.20. Пневмоцефалия: воздух в боковых желудочках, межполушарной щели и в правой лобно-теменной области: КТ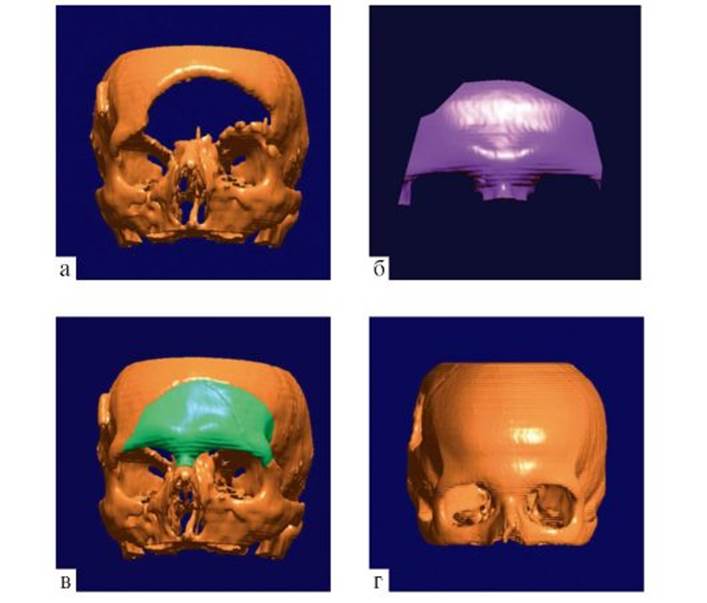 Рис. 11.21. Стереолитографическое моделирование костного трансплантата: а - трехмерная КТ-реконструкция черепа, виден костный дефект; б - моделирование трансплантата; в - проверка соответствия модели форме и размерам дефекта; г - трехмерная КТ-реконструкция черепа после операции
Рис. 11.21. Стереолитографическое моделирование костного трансплантата: а - трехмерная КТ-реконструкция черепа, виден костный дефект; б - моделирование трансплантата; в - проверка соответствия модели форме и размерам дефекта; г - трехмерная КТ-реконструкция черепа после операции