 |
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
Диагностическая и лечебная тактика при ЧМТВ первую очередь необходимо оценить состояние жизненных функций, наличие и характер внешних повреждений и уровень сознания больного по ШКГ. При сочетанной ЧМТ следует установить, какое из повреждений представляет наибольшую угрозу для жизни и здоровья пострадавшего и в первую очередь заняться его лечением. Такой алгоритм действий относится к случаям, когда ЧМТ является изолированной или лидирует в клинической картине сочетанной травмы. Легкая черепно-мозговая травма При легкой ЧМТ уровень сознания по ШКГ составляет от 15 до 14 баллов и отсутствует очаговая неврологическая симптоматика. В эту группу входят пострадавшие с сотрясением и ушибом головного мозга легкой степени (около 80% всех случаев ЧМТ). Основное клиническое проявление сотрясения и ушиба головного мозга легкой степени - выключение сознания на период до 5 мин после травмы. По восстановлении сознания типичны жалобы на головную боль, головокружение, тошноту, бывает рвота (чаще однократная, реже - повторная). Как правило, отмечается ретро-, кон-, антероградная амнезия. Может наблюдаться умеренная бради- или тахикардия, иногда артериальная гипертензия. Неврологическая симптоматика чаще отсутствует, но иногда возможны спонтанный горизонтальный нистагм, симметричное оживление глубоких рефлексов и, при сопровождающем ушиб мозга субарахноидальном кровоизлиянии, менингеальные симптомы. Эти явления регрессируют в срок от нескольких часов до 2-3 нед. При ушибе мозга встречаются переломы костей черепа. Специфическое лечение не требуется. По показаниям назначают анальгетики (парацетамол, метамизол натрия, но не нестероидные противовоспалительные средства), бетагистина дигидрохлорид при головокружении, противорвотные средства. В первые 24 ч не рекомендуется применять седативные препараты и наркотические анальгетики. Следует иметь в виду, что примерно у 15% больных, состояние которых в момент обращения за медицинской помощью было вполне удовлетворительным, в последующем появляются симптомы более тяжелой ЧМТ. Для своевременного выявления таких случаев всем больным с уровнем сознания 14 баллов по ШКГ необходимы выполнение КТ и даже при отсутствии внутричерепной патологии - госпитализация в стационар по крайней мере на 2-3 сут. Естественно, в случае ухудшения состояния пострадавшего КТ повторяют и лечение осуществляют по принципам, изложенным в нижеследующих разделах. У пострадавших с уровнем сознания 15 баллов по ШКГ КТ не обязательно, но желательно наблюдение в стационаре на протяжении хотя бы одних суток. Поскольку большинство таких больных отказываются от госпитализации, необходимо обеспечить амбула- торное наблюдение за ними и предупредить их и их родственников о необходимости срочного обращения к врачу в случае какоголибо ухудшения состояния. Среднетяжелая черепно-мозговая травма При среднетяжелой ЧМТ уровень сознания больных по ШКГ составляет от 13 до 9 баллов. К этой группе относят ушиб мозга средней степени тяжести, подострое и хроническое сдавление мозга и иногда среднетяжелую форму диффузного аксонального повреждения. Составляет около 10% всех случаев ЧМТ. Ушиб мозга средней степени тяжести клинически характеризуется выключением сознания после травмы на период свыше 5 мин (до нескольких часов). Выражена кон-, ретро-, антероградная амнезия. Головная боль нередко сильная. Может наблюдаться многократная рвота. Встречаются нарушения психики. Возможны преходящие брадикардия или тахикардия, повышение артериального давления, тахипноэ без нарушений ритма дыхания и проходимости трахеобронхиального дерева, субфебрилитет. Часто выражены менингеальные симптомы. Отмечаются и стволовые симптомы: нистагм, диссоциация мышечного тонуса и сухожильных рефлексов по оси тела, двусторонние патологические рефлексы. Отчетливо проявляется очаговая симптоматика, определяемая локализацией ушиба мозга: зрачковые и глазодвигательные нарушения, парезы конечностей, расстройства чувствительности, речи и т.д. Эти очаговые симптомы постепенно (в течение 2-5 нед) сглаживаются, но могут держаться и более длительное время. Обычно наблюдаются переломы костей свода или основания черепа, а также значительное субарахноидальное кровоизлияние. Подострое сдавление мозга вызывается чаще всего подострой субдуральной гематомой, реже - гигромой (скоплением спинномозговой жидкости в субдуральном пространстве, поступающей туда во время систолы через играющий роль клапана дефект паутинной оболочки). Характеризуется появлением через несколько суток после ЧМТ признаков повышения внутричерепного давления, нарушений психики (чаще в виде психомоторного возбуждения) и симптомов дислокации мозга в тенториальное отверстие (гомолатеральный мидриаз, гомолатеральный гемипарез - развитие последнего обусловлено придавливанием противоположной ножки мозга к краю мозжечкового намета со своей стороны). Симптомы непосредственного сдавления полушария мозга подострой гематомой или гигромой обычно выражены очень мягко. Среднетяжелую форму диффузного аксонального повреждения выделяют не все авторы. Эта патология будет рассмотрена в следующем разделе. Стационирование больного со среднетяжелой ЧМТ обязательно. При поступлении (и в случае ухудшения состояния больного в динамике) необходимо выполнение КТ. Ушиб мозга средней тяжести на КТ выглядит как зона умеренного понижения плотности вещества мозга, часто с небольшими гиперинтенсивными очагами геморрагий (см. рис. 11.8, 11.9). Подострая субдуральная гематома выглядит как зона повышения плотности, обычно полулунной формы, вызывающая дислокацию полушария мозга и срединных структур (см. рис. 11.12) Субдуральная гигрома имеет примерно ту же форму, но плотность ее понижена, соответствует спинно-мозговой жидкости. Лечение при ушибе головного мозга средней степени консервативное. Назначают палатный или постельный режим, симптоматические средства, при эпилептических припадках - противосудорожные средства, профилактическое их применение неоправданно. При психомоторном возбуждении оправдано назначение бензодиазепинов или нейролептиков, но в этом случае требуется более частая оценка неврологического статуса. Пища должна содержать достаточное количество клетчатки для профилактики запоров. При подострой субдуральной гематоме и гигроме объемом менее 50 мл, если состояние больного не ухудшается и смещение срединных структур не превышает 5 мм, показано динамическое наблюдение. В противном случае выполняют хирургическое вмешательство - дренирование гематомы или гигромы через фрезевое отверстие. Если гематома содержит сгустки, в нее может быть установлен микроирригатор для введения фибринолитика (обычно рекомбинантного активатора тканевого плазминогена) и катетер большего диаметра для удаления продуктов лизиса кровяного сгустка. Тяжелая черепно-мозговая травма Критерий отнесения ЧМТ к тяжелой - уровень сознания больных 8 баллов и менее (до 3) по ШКГ. К этому виду ЧМТ относят ушиб мозга тяжелой степени, острое сдавление и диффузное аксональное повреждение мозга. При этом наиболее угрожающем жизни и здоровью пострадавшего виде ЧМТ требуется особый алгоритм диагностических и лечебных мероприятий. Повторим, что основной причиной летальности у выживших на месте происшествия является вторичное поражение мозга, которое в большой степени может быть предупреждено адекватным и своевременным врачебным пособием. Первая помощь на месте происшествия и транспортировка Поскольку эпизоды гиповентиляции и артериальной гипотензии имеют критическое значение в патогенезе вторичных повреждений головного мозга, основное правило оказания первой помощи пострадавшим с тяжелой ЧМТ, сформулированное на Западе, - «DrABC» (Danger remove-Airway-Breathing-Circulation). Другими словами: • первой задачей является устранение риска повторных повреждений - вынос пострадавшего с места максимальной опасности (возгорания автомобиля после дорожно-транспортного происшествия, зоны возможного обрушения, обстрела и т.д.). Одновременно (по мере возможности) производится внешняя иммобилизация шеи с помощью жесткого или полужесткого ортеза («воротника»), поскольку примерно в 5% случаев тяжелая ЧМТ сочетается с переломом шейных позвонков и движения шеи могут привести к дополнительной травматизации спинного мозга; • вторая задача - обеспечение проходимости верхних дыхательных путей. При сохранности и адекватности самостоятельного дыхания пострадавшего укладывают в «позу спасения» - на правый бок с согнутыми в коленях ногами. Салфеткой, тупфером, при наличии - вакуумным отсосом осуществляют санацию верхних дыхательных путей с удалением слюны и, возможно, крови, рвотных масс; • при отсутствии самостоятельного адекватного дыхания, и/или также сознания (8 баллов и менее по ШКГ) необходима экстренная интубация трахеи, а если после интубации трахеи адекватное самостоятельное дыхание отсутствует - искусственная вентиляция легких (ИВЛ). После интубации возможна более глубокая санация трахеобронхиального дерева от рвотных масс, слюны и слизи; • обеспечение адекватной гемодинамики. При наличии внешнего кровотечения необходимо срочно его остановить любым способом (тампонадой, наложением жгута, зажима и т.д.). Даже при отсутствии внешнего и внутреннего кровотечения при тяжелой ЧМТ всегда развивается гиповолемия вследствие перераспределения крови в тканях и внутренних органах. Поэтому критически необходимо восполнение дефицита объема циркулирующей крови коллоидными и кристаллоидными растворами. Оптимальные результаты достигаются при введении гипертонических растворов - 7,5% раствора натрия хлорида или ГиперХЕС (гидроксиэтилкрахмала в 7,5% растворе натрия хлорида), инфузия которых в меньшей степени повышает внутричерепное давление. Рекомендуемые дозы гипертонических растворов - 4-6 мл на 1 кг массы тела. Помимо гипертонических (и при их отсутствии) могут применяться любые кровезамещающие препараты. Если эффективность инфузионной терапии недостаточна, оправдано применение вазопрессоров. Ориентиром при оказании врачебной помощи на месте происшествия и транспортировке пострадавшего должны быть нормальные или немного повышенные цифры артериального давления и нормальные показатели оксигенации артериальной крови. Установка точного диагноза ЧМТ и даже детальная (за рамками ШКГ) оценка неврологического статуса пострадавшего не входит в задачи врача или фельдшера «скорой помощи». Их задача - обеспечение адекватной вентиляции легких, стабильной гемодинамики, иммобилизации шеи, оценка сопутствующих повреждений, необходимая помощь при них и оперативная доставка пострадавшего в специализированный стационар. Этап специализированной медицинской помощи Из приемного покоя пострадавшего с тяжелой ЧМТ сразу переводят в отделение реанимации, где продолжается интенсивная терапия, направленная на коррекцию жизненно важных функций. Всем больным обязательно устанавливают мочевой катетер и назогастральный зонд, которые соединяют с приемными резервуарами и держат открытыми. Одновременно бригада специалистов оценивает характер, тяжесть ЧМТ и сочетанных повреждений (грудной клетки, органов брюшной полости, малого таза, позвоночника и конечностей). Если ЧМТ является изолированной или основной причиной тяжести состояния больного, производится срочная КТ головного мозга (в противном случае нейровизуализационные исследования откладывают до коррекции других, наиболее угрожающих жизни состояний). Существует правило: больной с тяжелой ЧМТ считается имеющим перелом шейного отдела позвоночника, если не доказано обратное. Поэтому, если компьютерный томограф не позволяет выполнить исследование шейного отдела позвоночника, сразу производится шейная спондилография по крайней мере в боковой проекции; I и II шейные позвонки лучше визуализируются в прямой проекции при снимках через открытый рот (что несложно выполнить у интубированных через рот больных). При отсутствии признаков перелома шейных позвонков наружный шейный ортез («воротник») снимают; тактика лечения в противном случае описана в главе 12 «Травма позвоночника и спинного мозга». При отсутствии КТ производятся краниография и эхоэнцефалоскопия. Выявление перелома височной кости на краниограммах в сочетании с тяжелым состоянием больного, расширением зрачка и наличием смещения в противоположную сторону срединных структур по данным эхоэнцефалоскопии делает весьма вероятным диагноз внутричерепной гематомы на стороне перелома. В этом случае, а также в ситуации прогредиентного ухудшения состояния больного, не допускающего траты времени на проведение КТ, возникают показания к экстренной операции - наложению поисковых фрезевых отверстий. Поисковые фрезевые отверстия (рис. 11.17) накладывают таким образом, чтобы при необходимости имелась возможность сформировать из них один костный лоскут. Такой лоскут называют гемикраниотомическим (хотя он не захватывает всю половину черепа) или trauma flap. Разрез кожи в этом случае начинают на 1 см кпереди от козелка со стороны перелома (или расширенного зрачка) и продолжают вверх и кзади на 2-3 см над верхним краем ушной раковины. После отсепаровывания от кости мягких тканей здесь, на чешуе височной кости, накладывают фрезевое отверстие. В случае обнаружения эпидуральной гематомы (что бывает более чем в 80% случаев при адекватной клинической диагностике) ее объем уменьшают с помощью вакуумного отсоса. Если полное удаление гематомы таким способом невозможно или возникает повторное
кровотечение за пределами видимости хирурга, разрез кожи расширяют и производят костно-пластическую (или, при отсутствии возможности, резекционную) трепанацию височной кости и удаляют эпидуральную гематому. ТМО при отсутствии напряжения последней не вскрывают, коагулируют кровоточившую среднюю оболочечную артерию (при кровотечении из костного канала артерии его замазывают хирургическим воском) и останавливают обычно имеющее место диффузное кровотечение с наружной поверхности ТМО доступными средствами (тампонами с 3% раствором перекиси водорода, гемостатической губкой, оксицеллюлозой, Тахокомбом и т.д.). Костный лоскут после гемостаза укладывают на место (при наличии перелома его части фиксируют пластинами или костными швами) и рану ушивают либо наглухо, либо с оставлением под кожей активного дренажа. Если гематома со стороны расширенного зрачка и перелома не обнаружена, 2-е поисковое фрезевое отверстие накладывают симметрично с противоположной стороны. Если гематома не обнаружена и здесь, то 3-е фрезевое отверстие накладывают в заднелобной области вновь со стороны расширенного зрачка. При обнажении ТМО последняя рассекается для выявления субдуральной гематомы. Если таковая обнаружена, ее либо удаляют через фрезевое отверстие (при жидкой консистенции), либо производится костно-пластическая трепанация. Если субдуральная гематома не обнаружена, следующее поисковое отверстие накладывают на 4-6 см выше верхней точки ушной раковины (в англоязычной литературе - pinna). Если субдуральная гематома не выявлена и здесь, 5-е поисковое фрезевое отверстие накладывают в затылочной области с этой же стороны, в точке, расположенной в 1-2 см латерально от средней линии и на 3-4 см ниже наружной бугристости затылочной кости. Если и здесь при вскрытие ТМО гематома не обнаружена, возможно наложение фрезевых отверстий аналогично с противоположной стороны, но шансы на обнаружение гематомы в этом случае минимальны. Поисковые фрезевые отверстия в экстренной ситуации могут быть наложены не в операционной, а на койке в отделении реанимации (естественно, с соблюдением правил асептики). Мониторинг внутричерепного давления Нормальные цифры внутричерепного давления в положении лежа: для взрослого - 10-15 мм рт.ст., для ребенка - 4-8 мм рт.ст., для новорожденного - 1-6 мм рт.ст. При отсутствии техники, откалиброванной в мм рт.ст., пересчет производят по формулам: 1 мм рт.ст. = 13,6 мм вод.ст.; 1 см вод.ст. = 0,735 мм рт.ст. Как уже подчеркивалось, целью лечения (консервативного, хирургического) пострадавшего в остром периоде тяжелой ЧМТ является поддержание церебрального перфузионного давления на уровне выше 50 мм рт.ст. (желательно - выше 60 мм рт.ст.). Снижение церебрального перфузионного давления ниже 40 мм рт.ст. прогностически неблагоприятно. Церебральное перфузионное давление представляет собой разность (в мм рт.ст.) между средним артериальным и внутричереп- ным. Если больной лежит не горизонтально, для расчета церебрального перфузионного давления необходимо определять не среднее артериальное (на уровне сердца), а среднее каротидное давление (на уровне наружного слухового прохода). Артериальное давление измеряется прямым способом. Катетер обычно устанавливают в лучевую артерию, трансдьюсер обнуляют на уровне наружного слухового прохода. При отсутствии соответствующей техники артериальное давление можно измерять непрямым методом (по Короткову) в плечевой артерии, автоматически или вручную, и ориентировочно в зависимости от положения больного рассчитывать среднее каротидное давление. Внутричерепное давление измеряют с помощью катетера, устанавливаемого в полость бокового желудочка мозга, или с помощью специального датчика, устанавливаемого в желудочек или ткань мозга. Перед установкой датчик обнуляют на уровне отверстий Монро. Чаще используют вентрикулярный катетер, позволяющий при необходимости выводить ликвор. При наличии соответствующей техники датчик давления вводят через вентрикулярный катетер, что обеспечивает наибольшую точность измерений. При небольших размерах боковых желудочков мозга катетер устанавливают с использованием стереотаксической технологии. Для предупреждения инфекционных осложнений катетер после установки проводят в туннеле под кожей на расстояние не менее 8-10 см (при установке катетера в передний рог бокового желудочка его выводят через кожу в затылочной области, и наоборот). Современные многофункциональные мониторы позволяют объединять показания датчиков артериального и внутричерепного давления и выдают показатель церебрального перфузионного давления в реальном времени. При отсутствии соответствующей техники показатель рассчитывается по приведенной выше формуле. Дата добавления: 2015-12-16 | Просмотры: 1291 | Нарушение авторских прав |
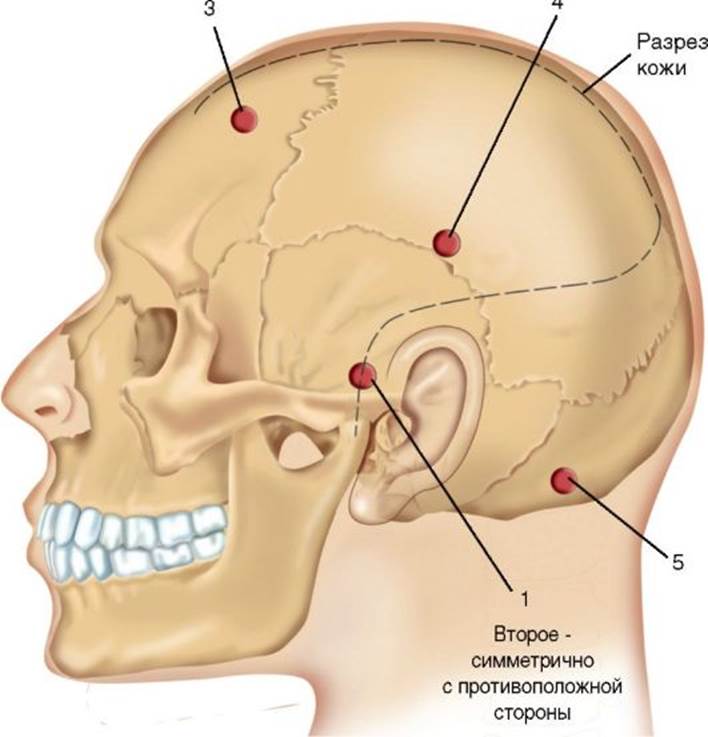 Рис. 11.17. Схема наложения поисковых фрезевых отверстий (пояснения в тексте)
Рис. 11.17. Схема наложения поисковых фрезевых отверстий (пояснения в тексте)