|
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
Патологическая анатомия.Одним из важных механизмов в патогенезе остеомиелита, возникновении некроза кости является нарушение кровообращения. В. М. Уваров на основании сопоставления зон васкуляризации нижней челюсти пришел к выводу о том, что нарушение кровообращения той или иной артерии приводит к деструкции соответствующего участка челюсти (рис.1).
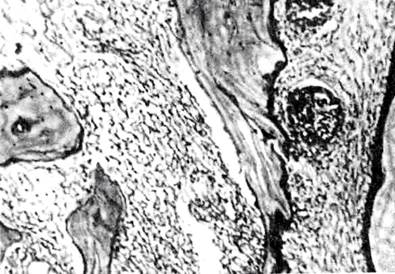
Рис. 1. Схема зон кровоснабжения нижней челюсти по В. М. Уварову 1 - челюстная артерия; 2 - артерия крыловидного канала; 3 - поперечная артерия лица; 4 - жевательная артерия; 5 - нижняя альвеолярная артерия; 6 - челюстно-подъязычная ветвь; 7 - лицевая артерия; 8- язычная артерия. Скопление в кости воспалительного экссудата ведет к повышению внутрикостного давления, нарушению микроциркуляции. Этому содействуют также ухудшение реологических свойств крови и замедление скорости объемного кровотока, что может быть причиной внутрисосудистого свертывания крови. Эти два фактора и являются основной причиной некроза кости с освобождением медиаторов воспаления. Микроскопически в начальных стадиях острого гнойного остеомиелита отдельные участки костного мозга отличаются своей темно-красной окраской. В дальнейшем при наступившем гнойном расплавлении костного мозга среди этих темно-красных участков появляются желтоватые очажки, постепенно сливающиеся друг с другом и распространяющиеся на другие прилежащие отделы кости. Микроскопически в костном мозге обнаруживаются множественные, различных размеров очаги гнойной инфильтрации и гнойного расплавления тканей, содержащие значительное число микроорганизмов. Постепенно гнойные очаги сливаются между собой. В участках пораженной кости обнаруживаются значительные изменения сосудов: расширение, стаз, тромбоз и гнойное расплавление тромбов. В окружности пораженного участка кости наблюдаются расширение сосудов, многочисленные кровоизлияния. Костный мозг находится в стадии инфильтрации серозным экссудатом. Воспалительные изменения из костного мозга переходят на содержимое питательных каналов кости, где также наблюдаются расширение сосудов, их стаз и тромбоз с последующим гнойным их расплавлением. В окружности сосудов ткани пропитываются серозным, а затем гнойным экссудатом. Содержимое питательных каналов подвергается гнойному расплавлению и затем гибнет вместе со стенками сосудов. Усиливающаяся инфильтрация лейкоцитами костного мозга, костных балочек создает обширные гнойные очаги. Находящаяся внутри их костная ткань гибнет (рис. 2).
Рис. 2. Острый остеомиелит челюсти. Омертвевшие участки кости, гнойная инфильтрация костного мозга, инъекционный тромбоз сосудов. Микрофотография
В зависимости от характера микрофлоры и иммунобиологического состояния организма, а также местных особенностей при развитии заболевания процесс может распространяться на небольшой участок кости - развивается ограниченный остеомиелит челюсти. При прогрессирующем распространении воспалительных явлений в кости поражаются все новые участки ее, возникает картина диффузного остеомиелита челюсти. При ограниченном и диффузном остеомиелите челюсти возникают воспалительные изменения в окружающих кость тканях: надкостнице, околочелюстных мягких тканях, лимфатических узлах. Появляется коллатеральный отек как проявление реактивного воспаления. При поражении надкостницы соответственно пораженному участку кости наблюдаются ее отек, гиперемия, она утолщается, разволокняется. Серозный экссудат, пропитываясь нейтрофильными лейкоцитами, переходит в гнойный, расслаивается и отслаивает надкостницу по обе стороны кости, возникают поднадкостничные гнойники. При выходе гнойного экссудата от тела верхней, нижней челюсти, ее ветви происходит распространение инфекции на околочелюстные мягкие ткани, где образуются абсцессы и флегмоны. Иногда гной прорывается в мягкие ткани через поднадкостничный очаг. Развитие абсцессов и флегмон утяжеляет течение острого остеомиелита челюсти. Усугубляются сосудистые изменения. Кроме интраоссальных и периоссальных нарушений гемодинамики и свертывающей системы крови, возникают изменения сосудов надкостницы и околочелюстных мягких тканей. Это ведет к нарушению питания больших участков кости и увеличению объема омертвения костной ткани. Нарушение кровоснабжения кости в центре гнойно-некротического процесса и других участках влияет на характер секвестрации. Могут образовываться центральные или поверхностные секвестры, значительные полости или мелкие очаги в кости. После некроза кости, выхода гнойного экссудата из нее острые воспалительные явления стихают, процесс переходит в подострую стадию. Она характеризуется разрастанием богатой сосудами грануляционной ткани в окружности омертвевших участков кости. Последние подвергаются частичному рассасыванию. Все это создает постепенное отеление омертвевших участков кости от неповрежденных ее отделов. Начинается секвестрация. Одновременно со стороны надкостницы и частично от кости образуется новая костная ткань. При переходе процесса в хроническую стадию происходит дальнейшее отграничение воспалительных очагов, отторжение секвестров. Продолжается новообразование костной ткани, постепенно утолщающейся и по мере кальцификации приобретающей значительную плотность. Единственно уменьшаются и ограничиваются воспалительные изменения окружающих тканей. Отделившиеся секвестры становятся подвижными. Новообразованная костная ткань в окружности остеомиелитического очага представляет собой секвестральную коробку, у молодых здоровых людей происходит избыточное образование кости. Самопроизвольно отторгшийся или удаленный оперативным путем секвестр имеет грязно-серую окраску и неровные края: На месте бывшего секвестра полость в кости постепенно заполняется разрастающейся грануляционной и остеоидной тканью, превращающейся в дальнейшем в кость. В отдельных участках челюсти могут остаться воспалительные очаги, выполненные грануляционной тканью, а иногда содержащие небольшие или точечные секвестры. Эти очаги нередко являются причиной обострения воспалительного процесса и могут длительно его поддерживать. Мелкие и особенно точечные секвестры в них могут полностью рассасываться. Полость, заполненная грануляциями и содержащая микробы, создает хронический очаг, который отрицательно влияет как на общие защитные, так и на местные факторы. Клеточная реакция в очаге, будучи проявлением аллергии и непосредственно отражая повышенную чувствительность замедленного типа, одновременно создает в организме аутоиммунный процесс. Все это способствует длительному течению хронического остеомиелита, поражению новых участков кости, бессек-вестральному течению процесса. ВЕРХНЯЯ ЧЕЛЮСТЬ содержит небольшое количество губчатого вещества, костные балки тонкие, широкие костномозговые пространства. Компактная пластинка тонкая, имеется большое количество отверстий. Верхняя челюсть обильно кровоснабжается внутрикостными и периостальными анастомозирующими между собой сосудами. Отсутствуют толстые мышечнофасциальные слои, непосредственно прилегающие к кости. Это способствует тому, что гнойный экссудат быстро находит себе путь из кости под надкостницу. Ослабевает напряжение кости, уменьшаются боли, улучшается питание тканей кости, процесс ограничивается. На верхней челюсти чаще встречаются ограниченные формы воспаления, и большая часть больных проходит лечение в условиях поликлиники. Наличие верхнечелюстной пазухи, связь задних отделов верхней челюсти сподвисочной, крылонёбной ямками и глазницей способствует тому, что остеомиелит задних отделов верхней челюсти, а также распространенные формы остеомиелита, протекают крайне тяжело и могут сопровождаться эмпиемой гайморовой пазухи, флегмоной подвисочно-височного пространства, крылонёбной ямки, глазницы. Возможны внутричерепные осложнения: абсцессы мозга, менингиты, тромбоз вен глазницы, кавернозного синуса. НИЖНЯЯ ЧЕЛЮСТЬ имеет плотные компактные пластинки, большое количество губчатого вещества, более узкие костномозговые пространства. Имеется канал нижнелуночкового нерва и плотные мышечнофасциальные образования, прикрепляющиеся к нижней челюсти. Это способствует тому, что гной длительное время находится в кости и распространяется на значительные участки челюсти. Кровоснабжение нижней челюсти осуществляется за счёт 8 ветвей наружной артерии, однако в общем нижняя челюсть кровоснабжается значительно беднее верхней челюсти. Воспалительные процессы нижней челюсти также чаще протекают по типу ограниченны, однако разлитые формы и формы, требующие стационарного лечения, наблюдаются на нижней челюсти значительно чаще, чем на верхней. Остеомиелиты нижней челюсти в большинстве случаев сопровождаются абсцессами и флегмонами лица и шеи. Поэтому в стоматологических отделениях преобладают больные с остеомиелитом нижней челюсти и флегмонами, развившимися от зубов нижней челюсти (от 60% до 80%). Дата добавления: 2015-12-15 | Просмотры: 942 | Нарушение авторских прав |