|
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
Додаткові ознаки клінічної смерті 8 страница14.11. Чому в осередку запалення розвиваються гіперосмія й гіперон кія? Збільшення осмотичного тиску у вогнищі запалення (гіперосмія) зумовлене насамперед виходом іонів калію з ушкоджених клітин, а також вивільненням калію зі зв'язаного з внутрішньоклітинними білками стану. Останнє є результатом протеолізу, що відбувається в клітинах за умов їхнього ушкодження. Збільшення онкотичного тиску (гіперонкія) обумовлене: 1) надходженням білків у тканину із крові в процесі ексудації (плазмове джерело); 2) розщепленням великих білкових молекул на дрібніші під дією лізосомних ферментів (тканинне джерело). 54. Зміни місцевого кровообігу при запаленні (за Ю. Конгеймом). Патогенез окремих стадій судинної реакції у вогнищі гострого запалення. Назвіть стадії порушень місцевого кровообігу у вогнищі запалення. Хто їх уперше описав? I. Короткочасна ішемія (тривалість від 10—20 с до кількох хвилин). II. Артеріальна гіперемія (триває 20—30 хв, максимум до 1 год). III. Венозна гіперемія. IV. Стаз. Уперше зазначені зміни описав Ю. Конгейм (1867), вивчаючи кровообіг у брижі жаби під час запалення. 14.23. Який механізм лежить в основі короткочасної ішемії на початку запалення? Короткочасну ішемію на початку запалення обумовлює рефлекторний спазм артеріол. Він пов'язаний зі збудженням судинозвужувальних адренергічних нервів і виділенням їхніми закінченнями катехоламінів. Останні, діючи на а-адренорецепто-ри, викликають скорочення гладких м'язів судинної стінки. Ішемія, що виникає, є короткочасна, тому що швидко настає виснаження катехо-ламінових депо в нервових закінченнях і відбувається руйнування вивільнених медіаторів відповідними ферментами, зокрема, моноаміноксидазою. Крім того, вазокон-стрикція в деяких тканинах може перекриватися судинорозширювальним впливом холінергічних нервів, що реалізується за типом аксон-рефлексу. 14.24. Назвіть механізми розвитку артеріальної гіперемії у вогнищі запалення. 1. Нейрогенні механізми (нейротонічний і нейропаралітичний) (див. розд. 13). Вони мають значення в перші хвилини розвитку артеріальної гіперемії. 2. Вплив фізично-хімічних факторів: ацидозу, збільшення вмісту іонів калію в тканині, гіпоксії та ін. 3. Вплив продуктів метаболізму: молочної кислоти, АДФ, АМФ, аденозину. 4. Дія медіаторів запалення: а) гістаміну і серотоніну; б) кінінів (брадикініну і калідину); в) простагландинів і простациклінів. 14.25. Які фактори викликають перехід артеріальної гіперемії у венозну в процесі розвитку запалення? Можна виділити дві групи таких факторів. І. Внутрішньосудинні фактори: 1) збільшення в'язкості крові; 2) мікротромбоутворення; 3) зсідання крові; 4) крайове стояння лейкоцитів; 5) агрегація еритроцитів; 6) набрякання ендотеліальних клітин. II. Позасудинні фактори: 1) здавлювання венозних судин набряковою рідиною; 2) втрата венулами еластичних властивостей внаслідок розщеплення колагену і еластину лізосомними ферментами (В. В. Воронін). 55. Ексудація в осередку запалення, її причини і механізми. Фази підвищення проникності судинної стінки. Види ексудатів. Що таке ексудація? Які механізми лежать в основі виходу рідкої частини крові з судин у запалену тканину? Ексудація - це вихід рідини й розчинених у ній компонентів плазми крові із кровоносних судин у тканину. У широкому значенні слова це поняття включає й еміграцію лейкоцитів. В основі ексудації лежать такі механізми: 1) підвищення проникності судинної стінки; 2) збільшення гідростатичного тиску в судинах; 3) збільшення осмотичного і онкотичного тиску в тканині. 14.27. Назвіть механізми підвищення проникності судинної стінки при запаленні. 1. Активація мікровезикулярного транспорту через ендотеліальні клітини. 2. Утворення наскрізних трансклітшних каналів в ендотеліоцитах (є наслідком значного посилення мікровезикулярного транспорту). 3. Збільшення просвіту міжендотеліальних щілин (відбувається в результаті скорочення й округлення ендотеліоцитів). 4. Десквамація (злущування) ендотелію. Є проявом первинної й вторинної альтерації. 5. Деполімеризація речовин, що з'єднують ендотеліальні клітини і є компонентами базальної мембрани судинної стінки. 14.28. Що є причиною підвищення проникності судинної стінки у вогнищі запалення? До основних причин підвищення проникності судин відносять: а) продукти дегрануляції тканинних базофілів (гістамін і серотонін); б) кініни (брадикінін і калідин); в) простагландини й деякі лейкотрієни; г) лізосомні ферменти (еластаза, колагеназа, гіалуронідаза) і неферментні катіонні білки; ґ) фібринопептиди й продукти деградації фібрину; д) ацидоз. 14.29. Яка динаміка підвищення проникності судин при запаленні? Виділяють дві фази підвищення проникності судин. Пік першої (ранньої) фази припадає на 10-15 хв від початку запалення. Основною причиною її розвитку є гістамін. Друга (пізня) фаза починається через 1 год від початку запалення й триває кілька діб. До її розвитку причетні всі інші медіатори запалення, що підвищують проникність судин. 56. Еміграція лейкоцитів в осередку запалення. Послідовність, причини і механізми еміграції лейкоцитів. Роль лейкоцитів у розвитку місцевих та загальних проявів запалення. Механізми знешкодження мікробів лейкоцитами. Що таке еміграція лейкоцитів? Які лейкоцити і в якій послідовності емігрують у вогнище запалення? Еміграція — це перехід лейкоцитів крові із кровоносних судин у тканину. Уперше послідовність еміграції лейкоцитів описав І. Мечніков. Спочатку в запалену тканину виходять полінуклеарні фагоцити, зокрема нейтрофіли. Вони знищують мікробів, що стали причиною ушкодження тканини. Потім у вогнище виходять мононуклеарні фагоцити - моноцити. Вони фагоцитують загиблі клітини, тканинний детрит, розчищаючи тим самим "поле бою". На кінцевих етапах, особливо при імунному запаленні, у тканину надходять лімфоцити. 14.31. Що таке крайове стояння лейкоцитів? Які його механізми? Крайове стояння лейкоцитів (маргінація) — це перехід лейкоцитів із циркулюючого пулу в пристінковий (маргінальний). Воно триває від кількох хвилин до 1 години. В основі цього явища лежать такі механізми. 1. При уповільненні течії крові (венозна гіперемія) лейкоцити як найлегші формені елементи відкидаються за законами фізики на периферію. 2. Відбувається випадання ниток фібрину на поверхні ендотелію. Гладка в нормі поверхня ендотелію стає шорсткою. "Бахрома", що утворилася, затримує лейкоцити. 3. Має місце електростатична взаємодія лейкоцитів з ендотеліальними клітинами, її пояснюють втратою лейкоцитами поверхневого негативного заряду і утворенням "кальцієвих містків" між лейкоцитами й ендотеліоцитами. 4. На поверхні лейкоцитів і ендотеліальних клітин з'являються так звані "адгезивні білки ", які специфічно взаємодіють один з одним Що таке адгезивні білки лейкоцитів і ендотеліальних клітин? Що викликає їхню появу? Адгезивні білки синтезуються в лейкоцитах та ендотеліальних клітинах і зберігаються у внутрішньоклітинних везикулах. При активації клітин відбувається злиття везикул з плазматичною мембраною, у результаті чого зазначені білки виявляються вмонтованими в цю мембрану. Специфічні ділянки молекул розташовуються зовні і можуть взаємодіяти з відповідними структурами адгезивних білків інших клітин. Активаторами утворення і включення адгезивних білків у мембрану лейкоцитів є: а) побічний продукт активації комплементу С5а; б) лейкотрієни В4; в) фактор активації тромбоцитів (ФАТ). Аналогічні процеси в ендотеліальних клітинах викликають: а) ендотоксини бактерій; б) інтерлейкін-1; в) фактор некрозу пухлин. 14.33. Яким чином лейкоцити долають судинну стінку, емігруючи в запалену тканину? Емігруючи в тканину, лейкоцити долають два бар'єри капілярної стінки: ендотелій і базальну мембрану. Нейтрофіли і макрофаги проходять крізь ендотелій через міжендотеліальні щілини. Вони випускають свої псевдоподії в простір між ендотелі-оцитами і "розсовують" клітини. Подолання базальної мембрани може бути обумовлено двома механізмами. Перший з них полягає в явищі тиксотропії -при контакті нейтрофіла з базальною мембраною її колоїди переходять зі стану гелю в стан золю (відбувається розрідження мембрани). Нейтрофіл легко проходить через золь, після чого золь знову перетворюється на щільний гель. Другий механізм полягає у виділенні нейтрофілами нейтральних протеаз (еластази, колагенази), які розщеплюють волокнисті компоненти базальної мембрани. 57. Порушення обміну речовин в осередку запалення. Які порушення обміну речовин закономірно виникають у вогнищі запалення? Запалення завжди починається з посилення обміну речовин. У гострому періоді запалення переважають процеси розпаду, катаболізму. Відбувається збільшення інтенсивності споживання кисню й активація процесів гліколізу. Під дією лізосомних гідролаз великі молекули розщеплюються на дрібні. Це все характеризують терміном "пожежа обміну". Аналогія полягає не тільки в тому, що обмін речовин у вогнищі запалення різко підвищений, але й у тому, що "горіння" іде не до кінця, а з утворенням недоокиснених продуктів. Пізніше відбувається активація анаболічних процесів, що забезпечують явища відновлення (репарації). Збільшується синтез нуклеїнових кислот, різко зростає утворення глікозаміногліканів, глікопротеїнів, колагену й інших компонентів сполучної тканини. Велике значення у вивченні біохімічних змін у вогнищі запалення мали роботи Менкіна і Альперна. 58. Медіатори запалення, їх класифікація. Механізми утворення та біологічної дії плазмових медіаторів запалення. Медіатори запалення — це біологічно активні сполуки, які утворюються у вогнищі запалення і визначають його патогенез. Розрізняють медіатори клітинного (утворюються в клітинах) і плазмового (утворюються й надходять із плазми крові) походження. До медіаторів клітинного походження відносять лізосомні фактори, продукти вільнорадикального окиснення, продукти тканинних базофілів, похідні арахідонової кислоти, цитокіни, фактори росту. Медіаторами плазмового походження є кініни, продукти активації комплементу, продукти активації системи зсідання крові і фібринолітичної системи. 14.20. Яке значення має комплемент і продукти його активації в патогенезі запалення? Активований комплемент здатний викликати вторинну альтерацію у вогнищі імунного запалення. Побічні продукти його активації- СЗа й С5а- викликають дегрануляцію тканинних базофілів і є сильними хемотаксинами для нейтрофілів. Проміжні продукти, зокрема СЗЬ, мають властивості опсонінів, тобто полегшують фагоцитоз бактерій. Крім того, проміжні продукти, що виявляють протеазну активність, можуть активувати калікреїн-кінінову систему і систему зсідання крові. 14.21. Які продукти активації системи зсідання крові і фібринолітичної системи можуть впливати на патогенез запалення? У розвитку запалення можуть мати значення: 1) фібршопептиди (відщеплюються від фібриногену при перетворенні його у фібрин) - збільшують проникність судин і активують хемотаксис лейкоцитів; 2) продукти деградації фібрину — збільшують проникність судин; 3) активні протеази (тромбін, плазмін) — активують калікреїн-кінінову систему й систему комплементу 59.Медіатори запалення клітинного походження; характеристика їх біологічних ефектів. Яку роль відіграють лізосомні фактори в патогенезі запалення? До лізосомних факторів відносять: лізосомні ферменти (кислі й нейтральні гід-ролази) і неферментні катіонні білки. Роль лізосомних ферментів, основним джерелом яких є лейкоцити, полягає в ініціюванні таких змін. 1. Вони викликають вторинну альтерацію. 2. Беруть участь в утворенні і активації інших медіаторів запалення: стимулюють дегрануляцію тканинних базофілів, активують калікреїн-кінінову систему, систему комплементу; вивільнюють арахідонову кислоту з фосфоліпідів клітинних мембран. 3. Безпосередньо підвищують проникність капілярів завдяки дії еластази, колагена-зи і гіалуронідази на компоненти базальної мембрани судинної стінки. 4. Викликають розвиток фізико-хімічних і метаболічних змін у вогнищі запалення: активують гідролітичне розщеплення речовин, чим сприяють розвитку місцевого ацидозу й гіперонкії. Неферментні катіонні білки лізосом викликають вторинну альтерацію, підвищують проникність судин, активують хемотаксис лейкоцитів. 14.15. Які фактори можуть викликати дегрануляцію тканинних базофілів у вогнищі запалення? 1. Безпосередня дія флогогенного агента на тканинні базофіли (механічне ушкодження, температура, продукти бактерій, хімічні речовини - лібератори гістаміну). 2. Комплекси антиген-антитіло. 3. Активні протеази, зокрема, лізосомні. 4. Побічні продукти активації комплементу - СЗа, С5а. 14.16. Які медіатори запалення вивільняються при дегрануляції тканинних базофілів? Яку вони мають дію у вогнищі запалення? 1. Біогенні аміни — гістамін і в деяких видів тварин (зокрема щурів) - серотонін. Основні ефекти гістаміну, що мають важливе значення в патогенезі запалення: а) розширення артеріол, що веде до розвитку артеріальної гіперемії в осередку запалення; б) підвищення проникності мікросуцин (венул) - одна з причин запального набряку; в) подразнення нервових закінчень, що зумовлює розвиток болю; г) спазм гладких м'язів бронхів, матки, кишок. Цим, зокрема, пояснюють порушення функції зазначених органів при їхньому запаленні. 2. Гепарин. Другий основний компонент гранул тканинних базофілів є глікозаміно-гліканом. Його вважають протизапальним медіатором, оскільки він (1) має антикоагулянту дію, (2) гальмує адгезію і агрегацію тромбоцитів, (3) зв'язує біогенні аміни, (4) пригнічує активацію комплементу та калікреїн-кінінової системи. 3. Фактори, що впливають на клітини крові. До них можна віднести поліпептиди: (1) фактор еміграції еозинофілів, (2) фактор еміграції нейтрофілів, а також сполуку фосфоліпідного походження — (3) фактор*агрегації тромбоцитів (ФАТ). Останній відіграє особливо важливу роль у патогенезі запалення. Утворюючись одразу після стимуляції тканинних базофілів, ФАТ зумовлює такі ефекти у вогнищі запалення: а) активує процеси агрегації тромбоцитів та вивільнення їхніх гранул. Як наслідок, з тромбоцитів в осередок запалення виходять серотонін адреналін, аденінові нуклеотиди (АТФ, АДФ, АМФ), арахідонова кислота та тромбок-сани, тромбоцитарний фактор росту та інші; б) навіть у дуже низьких концентраціях зумовлює розширення артеріол (артеріальну гіперемію) і збільшення проникності венул. Кількісно ці ефекти ФАТ відповідно в 100 і 10000 разів сильніші за дію гістаміну; в) значно посилює адгезію лейкоцитів до ендотелію судин (крайове стояння) і стимулює хемотаксис нейтрофілів та макрофагів у вогнищі запалення. Крім наведених вище медіаторів запалення під час дегрануляції тканинних базофілів вивільнюються лейкотрієни (повільно реагуюча субстанція анафілаксії), гідролітичні ферменти, катіонні білки. 14.17. Як відбувається активація калікреїн-кінінової системи? Назвіть основні функціональні ефекти кінінів. У плазмі крові є неактивний протеолітичний фермент колікреїноген. З появою в крові активних протеаз (лізосомні ферменти, фактор Хагемана, трипсин, тромбін, плазмін та ін.) відбувається відщеплення ділянки молекули калікреїногену, в результаті чого він перетворюється на активний фермент — калікреїн. . Під дією калікреїну відбувається відщеплення від а2-глобуліну плазми крові (кі-ніногену) пептидів, які отримали назву кініни. Найважливішими кінінами є калідин і брадикінін, що складаються відповідно з 9 і 10 амінокислотних залишків (рис. 41). У вогнищі запалення кініни викликають: 1) розширення артеріол (артеріальну гіперемію); 2) підвищення проникності судинної стінки; 3) подразнення нервових закінчень (біль). 14.18. Які медіатори запалення є похідними арахідонової кислоти? Як вони утворюються і як діють? Похідними арахідонової кислоти є простагландини, тромбоксани, простациклі-ни, лейкотрієни (рис. 42).
Рис. 41. Механізми активації калікреїн-кінінової системи
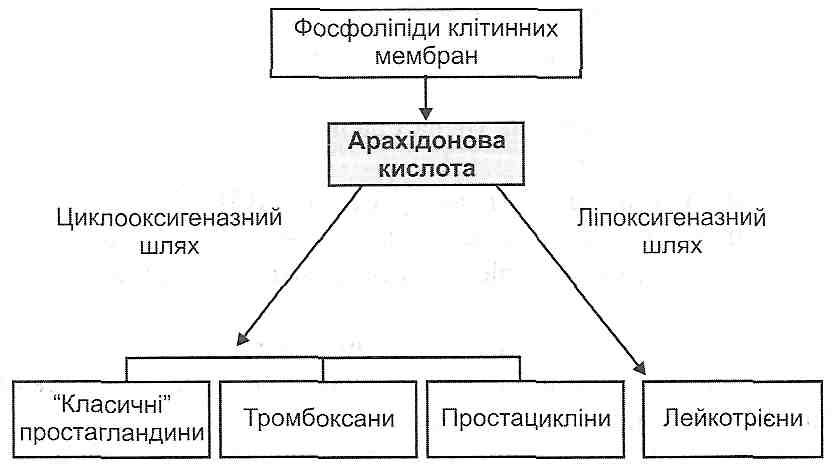
Рис. 42. Похідні арахідонової кислоти - медіатори запалення Під дією ферменту фосфоліпази А2 (активується іонами кальцію) відбувається вивільнення арахідонової кислоти з фосфоліпідів клітинних мембран. Далі можливі два шляхи її перетворення: циклооксигеназний і ліпоксигеназний. У результаті активації першого утворюються "класичні" простагландини Е2, D2, F2, тромбоксани й простацикліни, при активації другого - лейкотрієни С4, D4, E4. Простагландини утворюються практично у всіх клітинах. Вони мають властивість розширювати артеріоли, звужувати венули, підвищувати проникність судинної стінки, зменшувати поріг больової чутливості нервових закінчень. Тромбоксани утворюються в тромбоцитах. Вони викликають звуження артеріол і агрегацію тромбоцитів. Простацикліни переважно вивільняються ендотеліальними клітинами судин і є антагоністами тромбоксанів. З їх дією пов'язано розширення артеріол і пригнічення агрегації тромбоцитів. Місцем утворення лейкотрієнів є лейкоцити і тканинні базофіли. У вогнищі запалення вони стимулюють хемотаксис лейкоцитів і підвищують проникність кровоносних судин. 14.19. Що таке цитокіни? Яку роль вони відіграють у патогенезі запалення? Цитокіни - це збірне поняття для позначення великої групи біологічно активних речовин білково-пептидної природи, що регулюють взаємодію між різними типами клітин. Цитокіни синтезуються (1) активованими лімфоцитами (лшфокіни);2) моноцитами і макрофагами (монокіни), а також (3) багатьма іншими клітинами (нейтрофілами, фібробластами, ендотеліальними клітинами, тканинними базофілами, клітинами нейроглії та ін.). На сьогодні описано понад 50 різних цитокінів. Залежно від функціональних ефектів їх поділяють на чотири групи. I. Інтерлейкіни (ІЛ). Це сполуки, що регулюють взаємодію між різними видами лейкоцитів. Відомі нині 18 видів інтерлейкінів беруть участь у здійсненні імунних реакцій, у патогенезі алергії. II. Інтерферони (ІНФ). Зазначена група білків здійснює природний неспецифічний противірусний захист. III. Гемопоетичні колонієстимулятивні фактори (КСФ). Ці сполуки (гемопоети-ни) здійснюють регуляцію кровотворення в червоному кістковому мозку. IV. Фактори, що пригнічують ріст пухлин, зокрема, фактор некрозу пухлин (ФНП) За участю в патогенезі запалення цитокіни поділяють на (1) прозапсиїьні і (2) протизапальні. Спричинювані ними ефекти виявляють себе на місцевому рівні (в осередку запалення) і на рівні організму (системна дія). Цитокіни є причетними до розвитку основних подій, що складають суть запального процесу, а саме: а) вторинної альтерації. З-поміж інших цитокінів прямий стосунок до ушкодження клітин і позаклітинних компонентів має ФНП-р (лімфотоксин) — продукт активації макрофагів і Т-лімфоцитів. Високі його концентрації (1) спричинюють цитоліз (т.зв. кілінг-ефект), (2) посилюють генерацію вільних радикалів у вогнищі запалення; (3) індукують синтез колагеназ і, як наслідок, сприяють деградації колагену; б) еміграції лейкоцитів. Ряд цитокінів (ІЛ-1, ФНП, ІНФ-у) індукують синтез адге-зивних білків в ендотеліальних клітинах, що сприяє розвиткові крайового стояння (прилипання до поверхні ендотелію) нейтрофілів, моноцитів і лімфоцитів. Крім того, деякі інтерлейкіни (ІЛ-6, ІЛ-8) значно посилюють хемотаксис лейкоцитів у вогнищі запалення; в) проліферації. Однією з властивостей багатьох цитокінів є їхня мітогенна активність, що виявляє себе посиленням процесів проліферації в осередку запалення. Водночас, деякі цитокіни (ІЛ-1, ФНП) стимулюють синтез колагену і новоутворення кровоносних судин (ангіогенез); г) загальних проявів запалення (див. запит. 14.37). У розвитку таких змін особливо велике значення має інтерлейкін-1 (ІЛ-1) (рис. 43).
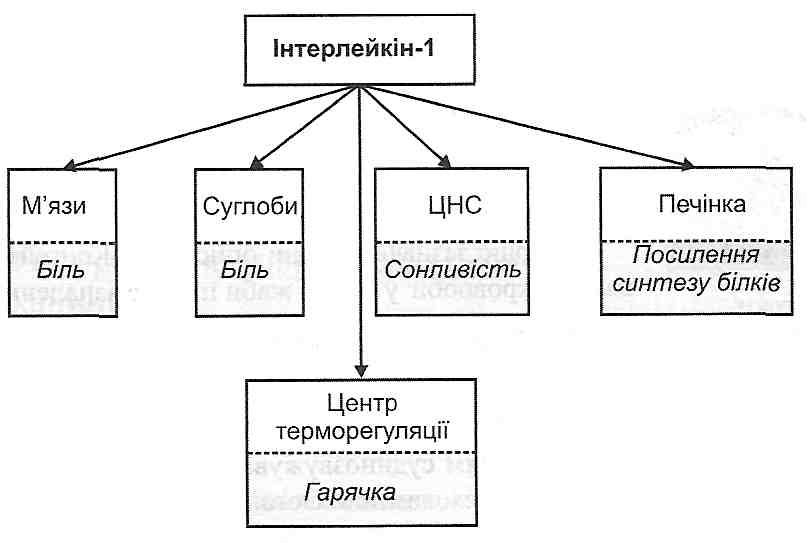
Рис. 43. Деякі системні ефекти інтерлейкіну-1 Серед відомих сьогодні цитокінів є й протизапальні медіатори, зокрема ІЛ-10, який пригнічує синтез лейкоцитами багатьох біологічно активних сполук — активних учасників запального процесу. 60.Проліферація клітин в осередку запалення, її механізми. Механізми мітогенної дії факторів росту і цитокінів. Регенерація та фіброплазія як способи заживлення. У чому полягає сутність стадії проліферації в патогенезі запалення? Стадія проліферації охоплює: 1) розмноження клітин, тобто власне проліферацію; 2) синтез позаклітинних компонентів сполучної тканини - колагену, еластину, про-теогліканів, глікопротеїнів. Ці події супроводжуються значним посиленням ана-болічних процесів. 14.35. Які фактори викликають активацію розмноження клітин у вогнищі запалення? I. Зменшення концентрації в тканині кейлонів. Кейлоїш — це речовини білкової природи, які утворюються зрілими клітинами. Вони є інгібіторами клітинного поділу. При ушкодженні і загибелі клітин у вогнищі запалення концентрація кейлонів у тканині зменшується, а отже, знімається гальмівний вплив кейлонів на малодиференційовані (камбіальні) клітини. Вони починають ділитися. Поділ триває доти, доки концентрація кейлонів не збільшиться до рівня, що існував у неушкодженій тканині. II. Збільшення концентрації в тканині стимуляторів проліферації— факторів росту. Фактори росту надходять у тканину з плазми крові або є продуктами клітин, що перебувають в осередку запалення. Прикладами можуть бути фактор росту епідермісу, фактор росту фібробластів, фактор росту тромбоцитарного походження, фактор росту нервів, фактор некрозу пухлин, інсуліноподібні фактори росту (соматомедини), лімфокіни (мітогенні фактори). Дія зазначених регуляторів здійснюється через активацію внутрішньоклітинних протеїнкіназ (протеїнкі-нази С і тирозинових протеїнкіназ). 61.Гарячка: визначення поняття, принципи класифікації. Зв'язок між гарячкою і запаленням. Види пірогенів. Утворення пірогенів при інфекції, асептичному ушкодженні та імунних реакціях. Хімічна природа і походження вторинних пірогенів, механізм їх дії. Гарячка - це типовий патологічний процес, який характерезується підвищенням темп тіла у відповідь на дію пірогенів та перебудови центру терморегуляціі. Існує тільки у вищих теплокровних організмів та людини. Які речовини називають пірогенними (пірогенами)? Як їх класифікують? Шрогени — це речовини, які є причиною розвитку гарячки. їх поділяють на: а) інфекційні й неінфекційні; б) природні й штучні; в) екзогенні й ендогенні; г) первинні й вторинні. 15.3. Наведіть приклади інфекційних і неінфекційних пірогенів. До інфекційних пірогенів відносять: 1) ендотоксини грамнегативних бактерій (пірогенну дію має фрагмент токсину — ліпоїд А); 2) екзотоксини грампозитивних бактерій (дифтерійний, правцевий); 3) продукти діяльності патогенних грибків; 4) рикетсії; 5) віруси. Неінфекційними пірогенами є: 1) компоненти несумісної за групами перелитої крові (трансфузійна гарячка); 2) екзогенні білки (білки молока при парентеральному його введенні); 3) продукти розпаду тканин. 15.4. Що таке природні і штучні пірогени? Природними називають пірогени, які існують у природі або утворюються природно з непірогенних речовин. Штучні пірогени отримують шляхом обробки нативних бактеріальних токсинів і використовують з лікувальною метою (піротерапія). Найвідомішими є пірогенал, отриманий із Pseudomonas aeruginosa, і пірексаль, виділений із Salmonella abortus equi. 15.5. Що називають екзогенними й ендогенними пірогенами? Екзогенні пірогени надходять або їх вводять ззовні. При введенні екзогенного пірогену парентерально гарячка виникає через 45-90 хв. Ендогенні пірогени утворюються в самому організмі. До них відносять: 1) продукти первинної і вторинної альтерації, що утворилися у вогнищі запалення; 2) продукти, які надходять у кров з осередків некрозу (наприклад, при інфаркті міокарда); 3) метаболіти стероїдних гормонів; 4) комплекси антиген-антитіло; 5) лейкоцитарні пірогени - продукти діяльності нейтрофілів і макрофагів. 15.6. Що таке первинні і вторинні пірогени? Первинними називають пірогени, які безпосередньо не впливають на центр терморегуляції, їх пірогенна дія опосередковується утворенням і вивільненням так званих лейкоцитарних пірогенів. Вторинними називають лейкоцитарні пірогени, які утворюються і вивільнюються лейкоцитами під впливом первинних пірогенів. Вторинні пірогени мають здатність безпосередньо впливати на центр терморегуляції й викликати розвиток гарячки. Сьогодні відомо, що одним із вторинних лейкоцитарних пірогенів є інтерлейкін-1. Ця речовина утворюється і вивільнюється лейкоцитами (нейтрофілами й макрофагами) у процесі активації фагоцитозу. Поряд з дією на центр терморегуляції інтерлейкін-1 виявляє цілу низку інших ефектів, що визначають клінічні прояви гарячки Які існують докази того, що дія первинних пірогенів пов'язана з утворенням вторинних? 1. Первинні пірогени мають досить високий латентний період дії (у людини 45 хв. і більше), у той час як латентний період дії вторинних пірогенів -10 хв. і менше. 2. До дії первинних пірогенів розвивається толерантність (звикання), тобто для отримання гарячки треба збільшувати дозу пірогену з кожним наступним введенням. У той же час при повторних введеннях вторинних пірогенів толерантність не виникає. 3. Якщо фагоцитарна функція нейтрофілів і макрофагів порушена (наприклад, при лейкопенії, наповненні фагоцитів тушшю), то при введенні первинних пірогенів гарячка не виникає. ; 4. При безпосередньому введенні первинних пірогенів у терморегуляторні центри гіпоталамуса гарячка не розвивається, у той час як введення в ці центри вторинних лейкоцитарних пірогенів закономірно супроводжується підвищенням температури тіла. 15.8. Які послідовні процеси становлять сутність патогенезу гарячки? У патогенезі гарячки можна виділити кілька етапів. I. Індукція утворення й вивільнення вторинного лейкоцитарного пірогену (інтер-лейкіну-1) первинними пірогенами. II. Вплив інтерлейкіну-1 на центр терморегуляції й перебудова його роботи. III. Етап клінічних проявів гарячки (зміна температури тіла). Які існують докази ролі простагландинів Ев патогенезі гарячки? 1. Введення простагландинів Е мікроін'єкторами в центр терморегуляції (у ділянку "установочної точки" гіпоталамуса) викликає підвищення температури тіла. 2. Фармакологічні препарати, які інгібують циклооксигеназу (фермент синтезу простагландинів), мають жарознижувальний ефект при гарячці. До таких препаратів, зокрема, належать ацетилсаліцилова кислота, індометацин. 3. Ці ж самі препарати не впливають на рівень нормальної температури тіла. Звідси висновок, що простагландини Е не беруть участі в регуляції температурного гомеостазу в нормі, а утворюються тільки при гарячці. 4. Глюкокортикоїди, що пригнічують активність фосфоліпази А2 через ліпокортино-вий механізм (див. розд. 33), зменшують утворення простагландинів Е, завдяки чому гальмують розвиток гарячки.
62.Гарячка: стадії розвитку, зміни терморегуляції, обміну речовин та фізіологічних функцій. Захисне значення та патологічні прояви гарячки. Принципи жарознижувальної терапії. Поняття про піротерапію. Які послідовні процеси становлять сутність патогенезу гарячки? У патогенезі гарячки можна виділити кілька етапів. I. Індукція утворення й вивільнення вторинного лейкоцитарного пірогену (інтер-лейкіну-1) первинними пірогенами. II. Вплив інтерлейкіну-1 на центр терморегуляції й перебудова його роботи. III. Етап клінічних проявів гарячки (зміна температури тіла). 15.12. Назвіть стадії гарячки. Дата добавления: 2016-03-26 | Просмотры: 523 | Нарушение авторских прав |