|
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
Начало механической вентиляцииИнтубация трахеи. Для эффективного проведения ИВЛ используется снабженная манжеткой трубка, которая вводится в трахею через нос или рот либо непосредственно через трахеостому. В экстренных ситуациях обычно устанавливается оротра-хеальная трубка. Если у пациента сохранено сознание, то необходимы тщательная индукция анестезии с помощью в/в индукционного агента и мышечная релаксация, вызываемая обычно суксаметонием. Если пациент находится в бессознательном состоянии, то для облегчения прохождения трубки может потребоваться (но не обязательно) введение только мышечного релаксанта. У пациентов с тяжелой мозговой травмой всегда применяются в/в индукционный агент и миорелаксант для предотвращения повышения ВЧД во время ларингоскопии и интубации. Поскольку многие пациенты могут пребывать в состоянии гипоксемии, очень важно, чтобы перед интубацией использовался 100% кислород. Трубку следует вводить тем путем, который ассоциируется с наименьшей задержкой, сразу после достижения мышечной релаксации.
Для минимизации риска аспирации желудочного содержимого применяется давление на перстневидный хрящ. Используется стерильная одноразовая пластиковая трубка, снабженная манжеткой с низким давлением. Трубка обрезается таким образом, чтобы верх манжетки располагался на 3 см (или менее) ниже голосовых связок. Несжимаемый пластиковый коннектор должен находиться между резцами, если используется ротовая трубка, или в ноздрях, если проводится назальная интубация.
Таблица 21.2. Некоторые причины неадекватной спонтанной ветиляции
РДСВ- респираторный дистресс-синдром взрослых.
После трахеальной интубации голова должна находиться в нейтральном или слегка согнутом положении (на одной подушке); проводится рентгенография для подтверждения расположения кончика трубки по меньшей мере на 5 см выше карины. При механической вентиляции наиболее опасным осложнением является бронхиальная интубация, так как трахеальная трубка может сдвинуться вниз по трахее при перемещении пациента во время обычных сестринских процедур. Интубация правого главного бронха не может надежно выявляться при наблюдении за движениями грудной стенки или при аускультации из-за усиления дыхательных шумов при ИВЛ, хотя отсутствие или асинхронность движений грудной стенки может отмечаться при наличии легочного коллапса. Бронхиальная интубация служит одной из причин резкого снижения растяжимости; если кончик трубки раздражает карину, появляются возбуждение и кашель. В случае подозрения трубку следует постепенно (по 5 см) оттягивать при тщательном наблюдении за легочным растяжением и экспансией грудной стенки. Положение трубки необходимо всегда подтверждать рентгенографически. Трахеостомия является обязательной только в том случае, когда обычная интубация невозможна при обструкции верхних дыхательных путей или гортани (например, в редких случаях эпиглоттида или травмы гортани). Операция чаще выполняется в плановом порядке, что облегчает лечение, делая его более комфортабельным, у пациентов, требующих проведения вентиляции в течение длительного периода, например при столбняке, полиомиелите и некоторых травмах грудной клетки. В таких случаях она осуществляется как обычная операция при общей анестезии после обеспечения контроля верхних дыхательных путей при помощи трахеальной трубки. Трахеостомия может выполняться в БИТ, если транспортировка пациента в операционную сопряжена с неоправданным риском. В некоторых отделениях в настоящее время рутинно используются наборы для чрескожной трахеостомии. Этот метод должен применяться только опытным персоналом; рекомендуется присутствие ЛОР- хирурга, готового подключиться в случае возникновения осложнений.
Выбор вентилятора. Обычно используются вентиляторы двух основных типов; аппараты, подающие установленный дыхательный объем; вентиляторы, развивающие установленное давление во время каждого вдоха. В большинстве отделений интенсивной терапии преобладают аппараты с установленным дыхательным объемом; следовательно, инструкции и комментарии даются для этого типа вентилятора. Врач БИТ должен ознакомиться с устройством и работой вентиляторов, имеющихся в отделении (предпочтительно вместе с опытным коллегой и там, где аппарат не подключен к пациенту!). Первоначально вентилятор устанавливают на подачу дыхательного объема в 12-15 мл/кг (примерно 1000 мл для пациента с массой тела 70 кг) с минутным объемом в 8-10 л/мин. Для большинства пациентов рекомендуется 40% начальная концентрация вдыхаемого кислорода, но у пациентов с уже имеющейся гипоксемией, несмотря на проводимую кислородотерапию, начальная концентрация должна составлять 50% (или более). При наличии контроля время вдоха должно составлять примерно половину времени выдоха. Приблизительно через 10 мин после начала ИВЛ измеряются газы артериальной крови и, если необходимо, вдыхаемая концентрация кислорода регулируется.
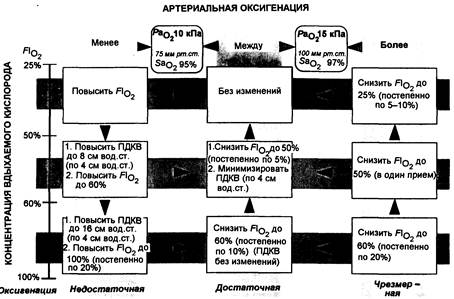
Рис. 21.1. Контроль артериальной оксигенации. Для использования этой диаграммы необходимо следующее: 1) измерить концентрацию вдыхаемого кислорода (FiO2) и газы артериальной крови, после чего найти соответствующую клетку на диаграмме; 2) соответственно скорректировать Flo и (или) позитивное давление в конце выдоха (ПДКВ); там, где предлагается более одного действия, следовать указанному порядку; как правило, чем больше отклонений от адекватного варианта, тем больше шагов требуется сделать; 3) повторить измерения через 20-30 мин и, если необходимо, вновь изменить параметры.
Примечание. Если РО2 измеряется в образцах смешанной (или центральной венозной) крови до и после дополнительных изменении или повышения ПДКВ, то возможна оценка влияния ПДКВ на МОС и кислородный поток (см. текст).
Ведение пациента Целью ИВЛ является поддержание адекватной оксигенации тканей при вдыхаемой концентрации кислорода менее 50%, а также поддержание РаСО2 на приемлемом уровне. Большинство пациентов в процессе получения искусственной вентиляции испытывают дискомфорт, главным образом из-за раздражения, вызываемого носовой или ротовой трахеальной трубкой. Этот дискомфорт усиливается при движении (особенно головы). В присутствии гипоксемии или гиперкапнии дыхательный центр стимулирует вентиляторные усилия, которые не синхронизируются с таковыми, создаваемыми вентилятором. В условиях пониженной растяжимости легких (например, при РДСВ) пациенты склонны к быстрому дыханию даже при нормальных значениях артериальных газов, поэтому дыхательный центр угнетается большими дозами опиоидов. Артериальная оксигенация при ИВЛ. Артериальная оксигенация контролируется путем изменения вдыхаемой концентрации кислорода и давления в конце выдоха. На рис. 21.1 указаны меры, принимаемые для поддержания артериального кислорода в желаемых пределах (Paco2 10-15 кПа и SаО2 > 95%). Пульсоксиметрия полезна в качестве постоянного мониторинга, однако она не дает надежного отражения небольших, но значимых изменений РаСО2. Следует избегать использования концентраций кислорода выше 50-60% в течение более нескольких часов (если это возможно) ввиду риска вызываемого кислородом повреждения легких. Однако при тяжелой гипоксемии иногда бывает необходимо игнорировать этот риск. Применение положительного давления в конце выдоха или использование дыхательного профиля, при которой время вдоха превышает время выдоха (обратное соотношение I/E), является методом повышения ФОЕЛ и улучшения артериальной оксигенации. Оба метода сопряжены с определенной опасностью.
1. Они повышают среднее внутригрудное давление, обусловливая тем самым ухудшение внутрилегочного кровотока и снижение сердечного выброса. Следовательно, может уменьшиться доставка кислорода к жизненно важным органам. 2. Они увеличивают пиковое давление на вдохе и повышают риск разрыва альвеол (см. ниже).
Влияние ПДКВ на циркуляцию контролируется при наблюдении артериального давления и определении изменений кислородной концентрации в смешанной венозной (или центральной) крови. Поступление кислорода в ткани организма (приток кислорода) является продуктом сердечного выброса и артериального содержания кислорода. ПДКВ часто повышает артериальное содержание кислорода, но оно может угнетать сердечный выброс, так что приток кислорода уменьшается. Если это происходит, а общее потребление кислорода остается без изменений, то меньшее количество кислорода возвращается к сердцу и его концентрация в смешанной (или центральной) венозной крови снижается. Если венозное кислородное насыщение снижается после применения (или повышения уровня ПДКВ), то необходимо сделать следующее:
1) снизить ПДКВ на 5 см вод. ст.; 2) повысить концентрацию вдыхаемого кислорода на 10%; 3) повторить измерение артериального и венозного РаСО2 через 20 мин.
Напряжение СО2 Желательно минимизировать изменения Расо2 (особенно если его уровень изна-чально повышен), так как его быстрое снижение приводит к существенному уменьшению сердечного выброса и артериального давления. У пациентов с нормальным или низким РаСО2 перед применением ПДКВ минутный объем регулируется для получения РаСО2 в 4-4,5 кПа- уровня, при котором усилия спонтанного дыхания минимальны. Если начальный уровень РаСО2 высокий, то его не следует снижать более чем на 1 кПа/ч, а если он постоянно повышен (например, при хроническом бронхите), то он не должен быть ниже 5,5-6 кПа. Если РаСО2 ниже 4 кПа, то минутный объем уменьшают, снижая частоту дыхания. Поскольку РаСО2 снижается относительно медленно, для получения дальнейших изменений минутного объема требуется не менее одного часа. Схема оценки состояния пациента, подвергающегося ИВЛ, показана на рис. 21.2.
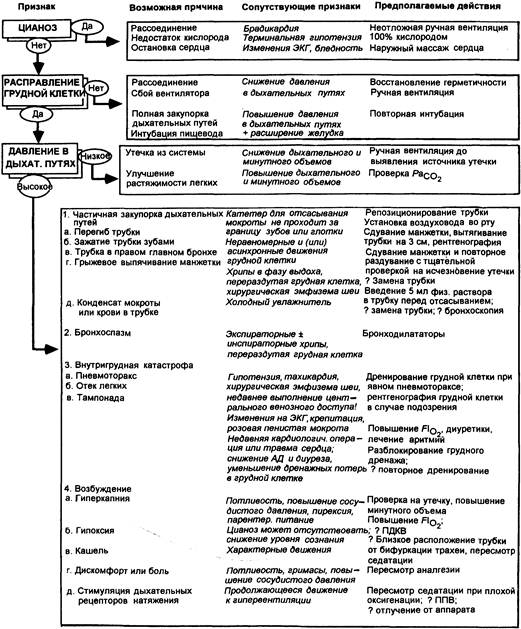
Рис. 21.2. Диагностический лист для пациентов, получающих искусственную вентиляцию легких. «Борьба» с вентилятором. Когда пациент пытается дышать вне фазы вентилятора, следует в первую очередь исключить и, если необходимо, скорригировать гипоксемию или гиперкапнию (рис. 21.2; см. также рис. 21.1). Когда они исключены, следует рассмотреть два возможных варианта решения проблемы. Многие современные вентиляторы обеспечивают значительный диапазон регулирования параметров, так что характеристики дыхательного цикла могут изменяться в соответствии с нуждами данного пациента; следовательно, необходимость в тяжелой седатации уменьшается. Прерывистая принудительная вентиляция (ППВ) и ее варианты часто являются целесообразными методами вентиляции, которые позволяют пациенту продолжать некоторые спонтанные усилия, в то время как вентилятор продолжает фоновую вентиляцию. Усовершенствованные современные вентиляторы позволяют производить целый ряд манипуляций, обеспечивающих большую эффективность ППВ и больший комфорт для пациента. Поскольку при ППВ минутный объем (а следовательно, и PаСО2) в целом эффективно контролируются пациентом, необходимо отменить миорелаксанты на несколько часов и использовать лишь умеренные дозы дыхательных депрессантов (например, опиоидных анальгетиков). С другой стороны (особенно если оксигенация ненадежна), может потребоваться ослабление спонтанных вентиляторных усилий путем введения центральных дыхательных депрессантов (например, морфин в дозе 20 мг/ч при постоянной инфузии). Миорелаксанты следует использовать только в качестве последнего средства контроля у гипоксемичных пациентов, дыхание которых не синхронизируется с аппаратным после седатации. Если же применение миорелаксантов необходимо, то седативные препараты должны назначаться одновременно с ними. У пациентов, улучшивших первоначальное состояние и начавших «борьбу» с вентилятором, рекомендуется приступить к отучению их от ивл.
Вербальная поддержка пациента, аналгезия и седатация. Почти все пациенты нуждаются в некоторой седатации или аналгезии при получении ИВЛ через эндотрахеальную трубку. В идеале пациенты должны требовать только легкой седатации (за исключением проведения неприятных или болезненных процедур), при этом возможны полное понимание и сотрудничество пациента во время лечения. Опытная сестра отделения интенсивной терапии точно объясняет больному, что с ним происходит, успокаивает его и поддерживает постоянное общение с ним; это особенно важно для больных, лишенных возможности говорить. Такие объяснения должны быть краткими (ибо больной способен сосредоточиться лишь на короткое время) и часто повторяющимися ввиду ухудшения памяти больного. Поддержка пациента персоналом отделения нередко значительно снижает потребность в седатации.
Анальгетики. Они назначаются при наличии у пациентов повреждений или ран, которые обычно требуют таких препаратов, или же в случае применения эндотрахеальной трубки (см. выше). Их следует вводить при постоянной инфузии с дополнительными болюсами (при проведении болезненных процедур).
Седативные средства. Для обеспечения дополнительной седатации часто используются бензодиазепины в комбинации с анальгетиками. Мидазолам нередко применяется в виде постоянной инфузии (2- 10 мг/ч), так как продолжительность его действия меньше, чем у других препаратов этой группы. Однако он может накапливаться у некоторых пациентов, обусловливая очень длительную седатацию и депрессию дыхания. При применении таких препаратов могут также наблюдаться депрессия сердечно-сосудистой системы и дезориентация во времени и пространстве.
Внутривенные анестетики. Постоянные инфузии индукционных анестетиков используются для обеспечения долговременной седатации, однако для рекомендации этого метода необходимы дальнейшие исследования эффектов длительного введения данных препаратов. В настоящее время, как было показано, эффективным и безопасным средством является пропофол; к тому же при его отмене отмечается быстрое восстановление.
Другие препараты. Закись азота может использоваться для обеспечения кратковременной седатации и аналгезии, однако ее не следует применять более нескольких часов ввиду ее депрессивного влияния на костный мозг. Изофлюран эффективен в концентрации 0,1-0,6%, но эффекты его длительного введения (более суток) пока неизвестны.
Осложнения искусственной вентиляции Хотя ИВЛ часто бывает спасительной для пациента процедурой, ее проведение сопряжено с определенным риском, поэтому данный метод следует применять только в случае необходимости, ограничив до минимума требуемое для него время.
Баротравма легких. Разрыв альвеол может произойти у любого пациента, получающего ИВЛ, но он наиболее вероятен при высоком (в среднем) давлении в дыхательных путях, которое требуется при недостаточной податливости легких или возникает при применении ПДКВ (оба фактора часто действуют одновременно). Воздух с силой врывается в вещество легких, а затем в плевральную полость (где возникает пневмоторакс) и(или) через ворота легких в средостение. Возникновение пневмоторакса особенно вероятно в случае предшествующей травмы легких (например, при повреждениях грудной клетки); если ИВЛ продолжается, то почти неизбежно развивается напряжение. У любого пациента с пневмотораксом, развившимся во время ИВЛ, обязательно проводится дренирование плевральной полости.
Эмфизема средостения обычно диагностируется при рентгенографии, но может обнаруживаться и хирургическая эмфизема в области шеи. Специфического лечения эмфиземы средостения не существует; однако значимость появления эмфиземы велика, поскольку оно свидетельствует о наличии утечки воздуха и о возможном развитии пневмоторакса, хотя дренаж грудной полости еще не требуется. Давление в дыхательных путях следует снизить, либо уменьшив ПДКВ (и повысив FiO2) при сокращении дыхательного объема, либо применив высокочастотную вентиляцию (если это возможно). Следует отметить, что хирургическая эмфизема появляется первой в месте, прилегающем к зоне утечки воздуха. Следовательно, у пациента с травмой, у которого первоначально наблюдается эмфизема в области шеи, особое внимание необходимо уделить исследованию цервикальных структур (глотка, гортань, пищевод); только после этого возможно предположение о поступлении воздуха из грудной полости.
Отучение от ИВЛ Искусственная вентиляция может продолжаться лишь для специфических целей. Ежедневное рассмотрение возможного варианта отучения пациента от вентилятора должно стать рутинным. Отучение в остальном стабильных пациентов следует начать как можно быстрее, т. е. как только будет отмечено следующее:
1) легочная функция представляется адекватной для спонтанной вентиляции; 2) нейромышечная сила и координация представляются достаточными для поддержания адекватного минутного объема и обеспечения откашливания.
Так как легочная эффективность очень часто несколько ухудшается (во всяком случае первоначально) после прекращения ИВЛ, а также в связи с затруднениями масочной подачи кислорода с вдыхаемой концентрацией, превышающей примерно 60%, пациенты с обычно нормальной легочной функцией должны быть способны достигать РаСО2 более 10 кПа при вдыхаемой концентрации О2 в 40% или менее. Если легкие постоянно поражены (например, при хронической легочной патологии), то менее эффективная оксигенация может быть приемлемой как во время ИВЛ, так и особенно после ее окончания. - Показания к отучению, экстубации или возобновлению ИВЛ перечислены в табл. 21.3. Отучение пациентов от ИВЛ и экстубацию трахеи, вероятно, безопаснее проводить утром, а не во второй половине дня или вечером, поскольку в ночное время труднее обеспечить надлежащее врачебное и сестринское наблюдение. Как правило, чем короче период вентиляции, тем проще процесс отучения пациента от ИВЛ; отучение в течение нескольких дней может потребоваться после продленной вентиляции, особенно при нейромышечных расстройствах.
Таблица 21.3. Ориентиры для отучения от аппаратного дыхания, проведения экстубации и возобновления ИВЛ
1. Когда отучение может быть начато Если при ИВЛ (или ППВ) общее состояние пациента стабильное (например, температура <38°С, НЬ>10г/дл) (а) ЧСС < 100 уд/мин у взрослых (у детей может безопасно быть больше) И (б) Рао2> 10 кПа, FiO2<0,45 и ПДКВ<5 см вод.ст. И (в) РаСО2 < 6 кПа при минутном объеме < 10 л/мин (или МП/ДО < 50%) И (г) Спонтанный дыхательный объем > 7 мл/кг Если ответы на (а)+(б)+(в)-ДА, но на (г)-НЕТ, то надо начать или продолжить ППВ.
2. Когда трахея может быть экстубирована Если пациент контактирует с персоналом и способен кашлять Если пациент без сознания и переносит трубку, то трахею не экстубируют Если пациент не контактирует с персоналом или не переносит трубку, то трахею экстубируют, когда нет необходимости в ИВЛ (см. ниже)
3. Когда необходимо возобновить ИВЛ (Оценить состояние пациента после 5-10 мин спонтанного дыхания, а затем с 30-минутными интервалами)
Возобновить ИВЛ, если: (а) Частота дыхания стабильно возрастает в течение трех последовательных 30-минутных периодов ИЛИ (б) Превышает 45 дыханий в минуту ИЛИ (в) ЧСС стабильно повышается в течение трех 30-минутных периодов ИЛИ (г) ЧСС превышает 130 уд/мин ИЛИ (д) Развивается ГИПОКСЕМИЯ (РаО2 <8 кПа) (за исключением некоторых больных с хронической легочной недостаточностью) ИЛИ (е) Развивается ГИПЕРКАПНИЯ (РаСО2 > 1,5 кПа над пре-ИВЛ уровнем) ИЛИ (ж) УРОВЕНЬ СОЗНАНИЯ понижается Если наблюдается какое-либо из перечисленных состояний, следует выяснить, почему спонтанная вентиляция не может поддерживаться. Важными факторами, которые могут остаться нераспознанными, являются отек легких и(или) бронхоспазм.
Респираторный дистресс -синдром взрослых РДСВ является конечным итогом многих тяжелых легочных инсультов (например, шок, септицемия, контузия легкого, жировая эмболия или аспирация желудочного содержимого). Синдром характеризуется тахипноэ, цианозом и диффузной легочной инфильтрацией, определяемой на рентгенограмме. Наиболее существенным патологическим признаком РДСВ является повышение капиллярной проницаемости, в результате чего жидкость проникает в интерстициальные ткани легких, вызывая тяжелый (некардиальный) отек легких. В тяжелых случаях проникновение в легкие жидкости, богатой белком, быстро прогрессирует до фиброза в течение нескольких дней и обусловливает появление необратимой легочной недостаточности. РДСВ трудно реверсировать, поэтому его лечение является поддерживающим и имеет целью предотвращение дальнейшего повреждения. Иногда возможно проведение определенного лечения по поводу первичного причинного фактора (например, лапаротомия и дренирование интраперитонеального абсцесса при септицемии), но обычно состояние развивается столь быстро, что радикальное лечение часто бывает невозможным. Механическая вентиляция почти всегда является необходимой, хотя подача кислорода через маску или применение непрерывного положительного давления в дыхательных путях может быть достаточным для обеспечения адекватной оксигенации в менее тяжелых случаях. При проведении ИВЛ обычно используется ПДКВ, что может резко улучшить оксигенацию при снижении интерстициального отека. Высокая концентрация вдыхаемого кислорода и большой минутный объем могут потребоваться для достижения всего лишь адекватного газообмена; однако если в течение более нескольких часов требуется вдыхаемая концентрация, превышающая 80%, при ПДКВ более 10 см вод. ст. для поддержания артериальной оксигенации, то прогноз весьма неблагоприятный. Следует избегать перегрузки жидкостью, контролировать гемодинамический статус и поддерживать плазменное онкотическое давление. В некоторых случаях определенное значение могут иметь фармакологические манипуляции и нетривиальные методы оксигенации. Несмотря на агрессивную терапию смертность при подтвержденном РДСВ остается высокой (примерно 50%). Пациенты с РДСВ редко умирают вследствие дыхательной недостаточности, так как современные методы вентиляторной поддержки обычно могут лишь поддерживать адекватный газообмен. Патофизиология этого состояния не ограничивается легкими, и в течение нескольких дней после возникновения дыхательной недостаточности может развиться мультисистемная органная недостаточность. При сочетании дыхательной сердечной и почечной недостаточности прогноз особенно неблагоприятный. Как и при многих других заболеваниях, в случае РДСВ предупреждение лучше лечения, и устранение возможных провоцирующих факторов, вероятно, имеет гораздо большее влияние на улучшение исхода, нежели длительное агрессивное лечение уже развившегося состояния.
Дата добавления: 2014-12-12 | Просмотры: 782 | Нарушение авторских прав |