|
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
Этиология и патогенез заболеванияОпухоли щитовидной железы по гистологическим признакам делятся на доброкачественные (фолликулярная и папиллярная аденома, тератома) и злокачаственные. Рак щитовидной железы подразделяют на папиллярный (около 76%), фолликулярный (около 14%), медуллярный (около 5-6 %), недифференцированный и анапластический рак (около 3,5-4%). Значительно реже встречается саркома, лимфома, фибросаркома, эпидермоидный рак, метастатический рак, на долю которых приходится 1-2 % от всех злокачественных новообразований щитовидной железы. В США количество смертей от рака щитовидной железы составляет 0,4% всех смертей от онкологических заболеваний. Тем не менее проблема рака щитовидной железы остается актуальной в связи с тем, что узловой зоб встречается более чем у 4% населения и более чем в 90% случаев рак щитовидной железы при обследовании выявляется как аденома (L. DeGroot, 1995). По данным клиники Мэйо, частота рака щитовидной железы составляет 36 на 1 млн. населения в год. Рак щитовидной железы встречается в 2 раза чаще у женщин, чем у мужчин. Этиология и патогенез. Почти во всех странах мира отмечается увеличение частоты рака щитовидной железы. Хотя причина его точно не установлена, но определенная роль в этом отводится йодной недостаточности, воздействию ионизирующей радиации (внешнего облучения или приема радиоактивного йода), нарушению иммунно-нейро-эндокринного гомеостаза. Рак щитовидной железы может развиваться на фоне предшествующих доброкачественных аденом (фолликулярных аденом, имеющих коллоидную, эмбриональную, макрофолликулярную или структуру из оксифильных клеток Гюртля), многоузлового и аберрантного зоба, кист щитовидно-язычного протока, агенез одной из долей щитовидной железы. Многочисленные наблюдения показывают, что облучение головы и области шеи в дозе 200-700 рад (по поводу тимомегалии или хронического тонзиллита) у детей увеличивает частоту возникновения рака щитовидной железы, который развивается через 18-20 лет после облучения. В этой связи проведение у детей радиойоддиагностики противопоказано. Облучение щитовидной железы у взрослых не сопряжено с таким риском возможного развития рака щитовидной железы, как в детском возрасте. Авария на Чернобыльской АЭС и увеличение частоты злокачественного перерождения щитовидной железы как у взрослых, но особенно у детей в регионах, подвергнувшихся радионуклидному загрязнению, подтверждает взаимосвязь облучения и рака щитовидной железы. Ионизирующая радиация оказывает влияние на злокачественное перерождение железы двумя путями: 1) первичное нарушение ДНК, что способствует злокачественному росту тканей; 2) снижение вследствие облучения щитовидной железы ее функциональной активности, развитие различной степени ее недостаточности и хроническая стимуляции ТТГ ведет к автономной гиперплазии, образованию узла и его трансформации в рак. Генетические факторы также включены в патогенез рака щитовидной железы. Имеются сообщения о повышении частоты гена HLA-DR1 и HLA-DR7 у больных с дифференцированным фолликулярным раком щитовидной железы, что не разделяется всеми исследователями. В последние годы появились данные об участии онкогенов и опухоль супрессорных генов в механизмах развития рака. Онкогены являются частью генома, но обычно они находятся в “репрессированном”, “неактивном” или “безмолвном” состоянии. Их активация может произойти под влиянием мутации, делеции или хромосомной транслокации. Такое состояние трансформирует клетки в состояние “неконтролируемого” роста. S. Yamashita и соавт. (1986) считают, что в нормальных клетках щитовидной железы под влиянием ТТГ может происходить экспрессия мутированных ядерных белков C-myc и C-fos, которые вовлечены в ответ клетки на стимулирующее действие факторов роста и ТТГ и которые обнаруживаются в аденомах и карциномах щитовидной железы. Мутация гена C-myc сочетается с фолликулярным и медуллярным раком щитовидной железы. Белок C-fos часто повышен при раках щитовидной железы, но пока нет данных, указывающих на взаимосвязь этого показателя с прогнозом заболевания. Точечные мутации генов Ras и Gsp онкогенов также выявляются в злокачественных опухолях щитовидной железы. При раке щитовидной железы точечные мутации Ras гена встречаются в кодоне 12, 13 или 61. Вследствие такой мутации ген теряет способность прерывать активность ГТФазы, в результате чего происходит постоянная стимуляция автономного роста. Активация всех трех форм Ras гена (K-, H-, N-Ras) чаще наблюдается при фолликулярном раке по сравнению с папиллярным раком щитовидной железы. Недавние сообщения итальянских ученых (I. Bongarzone и соавт., 1996) показали, что в папиллярном раке щитовидной железы имеется мутация RET и NTRK1 протоонкогена, учавствующих в кодировании рецептора тирозин киназы. Причем активация указанных генов была достоверно выше в возрастной группе 4-30 лет, что объясняет частоту папиллярного рака у детей Чернобыльской зоны и ранее выявленное у них активирование (почти в 60% случаев) онкогена RET. Идентифицирована мутация гена семейного полипоза, локализованного на хромосоме 5q21, и выявлена взаимосвязь мутаций этого гена в кодоне 1346 и вставки (insertion) аденина в кодоне 1556 при анапластическом раке щитовидной железы. В значительном количестве работ показано, что в патогенезе рака щитовидной железы определенную роль играет также опухоль-супрессорный ген p53. Ядерный фосфопротеин р53, локализованный на хромосоме 17, экспрессируется нормальными клетками и принимает участие в регуляции клеточного цикла и репликации ДНК. Кроме того, он ингибирует клеточный рост и трансформацию, вызванную различными онкогенами, т.е. полностью проявляет антионкогенные свойства. Мутация этого гена (чаще всего в экзоне 5-8) ведет к нарушению его опухоль-супрессорной функции и возможности трансформации ткани в злокачественную. Считается, что в туморогенезе щитовидной железы приимают участие одновременно несколько протоонкогенов (C-myc, C-fos, Ras, RET, Ntrk1) и опухоль-супрессорный ген р53. Клиническая картина. Очень часто рак щитовидной железы представляет собой одиночный безболезненный узел, который расценивается как аденома или узловой зоб, реже в начале заболевания имеется диффузное увеличение щитовидной железы. Такая “аденома” склонна к более быстрому росту, чем обычный узловой зоб, приобретая более плотную консистенцию и вызывая чувство давления в области щитовидной железы. При обследовании выявляется увеличение регионарных лимфатических узлов, свидетельствующих о злокачественном течении опухоли щитовидной железы. Функциональное состояние щитовидной железы, как правило, остается в пределах нормы и лишь при значительных размерах опухоли могут развиваться явления гипотироза и значительно реже – умеренного тиротоксикоза. В других случаях первые клинические признаки рака щитовидной железы являются следствием его метастазирования в легкие, кости или реже в головной мозг и надпочечники. Опухоль щитовидной железы может достигать больших размеров, прорастая капсулу железы и фиксируя трахею и другие органы средостения (пишевод, возвратный нерв), может вызывать дисфагию, одышку, дисфонию или осиплость и огрубение голоса. Щитовидная железа при этом становится неподвижной. Папиллярный рак встречается у детей, но чаще у взрослых, достигая пика заболеваемости в возрасте 30-40 лет. Выявляется при сканировании как плотный, одиночный “холодный” узел. При многоузловом зобе обычно один из узлов, имеющий более плотную консистенцию по сравнению с другими участками и узлами щитовидной железы и превышающий их, как правило, по размеру, является папиллярным раком. Как при первой, так и при второй клинической форме может отмечаться сравнительно “благоприятное” течение на протяжении нескольких лет. Почти в 30% случаев при папиллярном раке имеются метастазы, чаще (75-80%) внутрищитовидной железы (противоположная доля, перешеек железы) и около 10% (особенно у детей) – в шейные лимфатические узлы. Отдаленные метастазы встречаются реже (5-7%) – в легкие. Причем метастазы папиллярного рака способны захватывать и незначительно накапливать радиоактивный йод, что облегчает дифференциальную диагностику локализации (особенно при небольших узлах) первичной опухоли. У детей (до пубертатного возраста) папиллярный рак протекает более агрессивно по сравнению со взрослыми, чаще имеют место метастазы как в шейные лимфатические узлы, так и в легкие. Тем не менее прогноз у детей и лиц в возрасте до 40 лет более благоприятный, чем у больных старше 45 лет. Отдельные авторы отмечают повышение частоты дифференцированного рака щитовидной железы с диффузным токсическим зобом (E. Mazzaferri, 1990; A. Belfiore и соавт., 1990). При этом у больных выявляется высокий уровень тироидстимулирующих антител в сыворотке крови. D. Russo и соавт. (1997) впервые описали случай автономного гипертироидного инсулярного рака щитовидной железы, гиперфункция которой была связана с точечной мутацией гена рецептора ТТГ (замещение в кодоне 633, где гуанин в положении 1896 был замещен на цитозин, что и явилось заменой аспарагиновой кислоты на гистидин). Другие онкогены (gsp, ras, PTC/ret, trk, met) и опухоль-супрессорный ген р53 были интактны. Фолликулярный рак встречается у взрослых, чаще в возрасте 50-60 лет. Характеризуется медленным ростом. При обследовании выявляется как одиночная “аденома”, которую действительно трудно отличить от фолликулярной аденомы. Течение фолликулярного рака более агрессивное, чем папиллярного, и часто он дает метастазы в лимфатические узлы шеи и реже – отдаленные метастазы в кости (остеолитические метастазы), легкие и другие органы. Отдаленные метастазы наиболее часто встречаются в легких – 43-48%, в костях – 10-14%, в средостении – 6-8%, мозге – 4-6%, в печени 1,9-2,8%. Метастазы фолликулярного рака способны также захватывать йод (осуществлять синтез тироглобулина и реже тироидных гормонов), что используется как в диагностике, так и в лечении их радиоактивным йодом. Как правило, “функционирующая” злокачественная опухоль щитовидной железы является фолликулярным раком. Длительность заболевания короче, а летальность от фолликулярного рака выше (почти в 2 раза) по сравнению с папиллярным раком. Медуллярный рак развивается из парафолликулярных или С-клеток, содержащих большие ядра, характеризуется наличием фиброза и избыточным отложением амилоида, иногда с явлениями кальцификации. С-клетки являются производными APUD-системы и, помимо кальцитонина, способны секретировать серотонин, простагландины и другие пептиды. Чаще медуллярный рак встречается как самостоятельное заболевание, но может быть и компонентом синдрома множественного эндокринного аденоматоза или неоплазии II типа (МЭН или МЭА синдром II типа). В случае высокой секреции кальцитонина выявляется гипокальциемия. Иногда такие опухоли секретируют АКТГ, серотонин, простагландины, что может сопровождаться стертой клинической картиной синдрома Иценко-Кушинга, “приливами”, покраснением лица, диареей. Правильной диагностике опухоли помогает определение как базального, так и стимулированного инфузией кальция или пентагастрином уровня кальцитонина в сыворотке крови. Медуллярный рак является солитарной опухолью желто-серого цвета, состоящей из округлых или веретенообразных клеток, имеющих большие ядра и отложения амилоида. При иммунногистохимическом исследовании в опухолях определяется содержание кальцитонина, тироглобулина, тироидной пероксидазы и кератина. Медуллярный рак по течению более агрессивен по сравнению с папиллярным и фолликулярным раком, дает метастазы в близлежащие лимфатические узлы и может распространяться на трахею и мышцы. Сравнительно реже имеют место метастазы в легкие и различные внутренние органы. Анапластический рак (недифференцированный рак) представляет собой опухоль, состоящую из веретенообразных и гигантских клеток, так называемых клеток карциносаркомы и эпидермоидного рака. Обычно такой опухоли предшествует узловой зоб, который наблюдался в течение многих лет. Заболевание развивается у лиц пожилого возраста, когда щитовидная железа начинает быстро увеличиваться, приводя к явлениям нарушения функции органов средостения (удушье, затруднение при глотании, дисфония). Опухоль быстро растет, прорастая близлежащие структуры, и приводит к летальному исходу в течение около года. Разновидностью анапластического рака является “инсулярный” или “островковый” рак, названный из-за наличия характерных островковых клеток. Его течение менее агрессивное, чем анапластического рака. Реже встречаются метастазы злокачественной опухоли в щитовидную железу. К таким опухолям относятся меланома, рак молочной железы, желудка, легких, поджелудочной железы, кишечника, а также лимфомы. Последние относятся к быстрорастущим опухолям. Лимфома – диффузная опухоль, которая может возникнуть на фоне предшествующего аутоиммунного тироидита, в связи с чем имеются большие трудности в дифференциальной диагностике этих двух заболеваний. Лимфома может возникать в щитовидной железе и как самостоятельное заболевание. Заболевание встречается, как правило, у взрослых, щитовидная железа быстро увеличивается в размерах, часто болезненная, быстро вовлекаются в процесс лимфатические узлы и развиваются симпомы сдавления средостения. Следует подчеркнуть, что лимфома является лишь одной из быстрорастущих опухолей щитовидной железы, которая хорошо отвечает на терапию ионизирующей радиацией. В последние годы многие исследователи указывают, что рак щитовидной железы может протекать с картиной тиротоксикоза и наличие последнего еще не исключает рака щитовидной железы, как это считалось раньше. Диагноз и дифференциальный диагноз. Необходимо дифференцировать рак щитовидной железы от солитарного и многоузлового зоба. Единичные аденомы растут медленно, в течение нескольких лет, и обычно обнаруживаются пальпаторно при достижении диаметра не менее 0,5-1 см, как правило, случайно. Дисфагия, затруднение дыхания, боль характерны для опухолей больших размеров. Около 60-70% узлов или аденом щитовидной железы гипофункциональны и плохо поглощают радиоактивный йод (“холодный” узел), 20-25% по своей способности поглощать радиоактивный йод не отличаются от нормальной (близлежащей) ткани железы и около 5-10% имеет повышенную функциональную активность (“горячий” узел), вызывая клиническую картину тиротоксикоза; такие узлы, как правило, имеют диаметр 3 см и более. Это различие в поглощении радионуклида выявляется при сканировании (рис.1,).
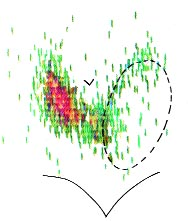
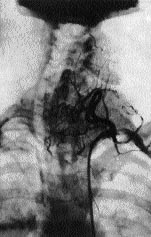
Рис 1. Сканограмма при раке щитовидной железы. Для диагностики метастазов рака щитовидной железы используется ангиография и лимфография (рис.2-3).
Рис 2. Рак левой доли щитовидной железы с метастазами в лимфатические узлы шеи со сдавлением и смещением трахеи (подключичная ангиография).
Рис 3. Рак правой доли щитовидной железы с одиночным метастазом Дата добавления: 2015-11-25 | Просмотры: 874 | Нарушение авторских прав |