|
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
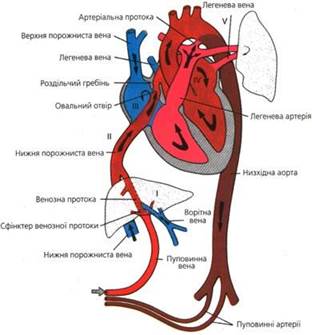
КРОВООБІГ ПЛОДА І НОВОНАРОДЖЕНОГОЗ кінця 5 тижня починає функціонувати первинна система кровообігу ембріона, яка дещо відрізняється від кровообігу плода (рис. 1, 2). Плацента функціонує як фетальні легені, забезпечуючи оксигенацію та обмін метаболітів від плода до матері. Капілярна сітка плаценти зливається в пупкову вену, яка несе оксигеновану кров до плода. Венозний потік скеровує більшість збагаченої киснем плацентарної крові через коротку венозну (Аранцієву) протоку до нижньої порожнистої вени. Решта крові через погано розвинуту воротню вену поступає до печінки (таким чином, печінка отримує максимально оксигеновану кров). З печінки, по системі печінкових вен, кров надходить знову ж в нижню порожнисту вену і в праве передсердя. Сюди ж надходить і чисто венозна кров з верхньої порожнистої вени, що відтікає від краніальних частин тіла. Але будова правого передсердя є такою, що змішування двох потоків крові не відбувається. Тому через овальне вікно оксигенована кров потрапляє до лівого шлуночка, а потім у висхідну аорту, забезпечуючи мозковий та коронарний кровообіг. Кров з верхньої порожнистої вени проходить через трикуспідальний клапан у правий шлуночок. У зв’язку з тим, що легені плода не оксигенують кров і легеневий судинний опір є підвищеним, то лише незначна частина крові потрапляє в мале коло кровообігу. Більшість деоксигенованої крові потрапляє через артеріальну протоку в низхідну аорту. Частина цієї крові забезпечує оксигенацію органів з низькою потребою в кисні, таких як кишківник, нирки та нижні кінцівки. Решта крові повертається до плаценти по двох пуповинних артеріях, де кисневе насичення поновлюється. Таким чином, внутрішньоутробно шлуночки працюють скоріше паралельно, ніж послідовно, що пов’язано з наявністю трьох важливих комунікацій – венозна протока, овальне вікно та артеріальна протока. Ця паралельна циркуляція дозволяє серцю плода адаптуватись до змін кровотоку від одного шлуночка до другого і вижити за наявності таких важких вад як гіпоплазія шлуночків і транспозиція магістральних судин. Крім паралельної циркуляції існують інші важливі відмінності між серцево-судинною системою плода і дитини. За нормальних умов правий шлуночок плода домінує і забезпечує 65 % загального серцевого викиду, тому що він забезпечує як легеневий, так і системний кровообіг. Добре васкуляризована плацента з низьким опором є менш ефективним органом для кисневого обміну, ніж легені дитини. Як наслідок, вміст кисню в крові плода є нижчим, ніж в постнатальному періоді. Низький рівень РО2 у плода в комбінації з високим вмістом фетального гемоглобіну (з високою спорідненістю до кисню) допомагає новонародженому з синьою вадою серця перенести значну гіпоксію в перші дні життя.
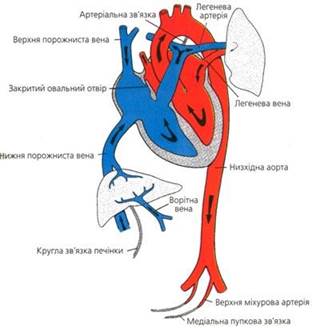
Рис. 1. Кровообіг плода. Рис. 2. Кровообіг новонародженого.
Вага серця у новонароджених складає 0,8 % маси тіла, що є більшим від відповідного співвідношення у дорослих (0,4 %). Існує три періоди, коли ріст серця є особливо інтенсивним: від народження до 2-х років, 12 – 14 років і 17 – 20 років. Розміри і товщина стінок (5 мм) обох шлуночків у новонародженого є однаковими. В подальшому спостерігається більш інтенсивний ріст лівого шлуночка. Стимулятором росту лівого шлуночка є зростання судинного опору і артеріального тиску. Одночасно відбувається тканинна диференціація серцевого м’яза. З’являється поперечна посмугованість кардіоміоцитів, збільшення діаметру волокон Пуркіньє. У віці 7 – 8 років відбувається остаточна тканинна диференціація серця і з 10 років характерним є інтенсивний ріст всіх елементів міокарду. Аорта новонародженого в діаметрі становить 6 мм. На відстані 10 мм від місця відходження від аорти лівої підключкової артерії, в місці впадіння артеріальної протоки діаметр аорти становить 3 – 4 мм (істмус аорти). В перші місяці життя ділянка істмусу розширюється і після 6 міс. звуження просвіту вже не визначається. Кровоносні судини новонародженого мають тонкі стінки, в них недостатньо розвинуті м’язеві та еластичні волокна. Просвіт артерій є широким і практично відповідає просвіту вен (1:1). Оскільки вени ростуть швидше, то до 16 років вони стають вдвічі ширшими за артерії. Диференціація артеріальної та венозної сітки проявляється розвитком колатеральних судин, збільшенням кількості і довжини капілярів, формуванням клапанного апарату. Після того, як дитина починає самостійно ходити спостерігається інтенсивний ріст венозної системи нижньої половини тулуба. Легенева артерія у дітей є завжди ширшою від аорти. У новонародженого її діаметр становить 1,2 – 2,0 см. До 10 років просвіт легеневої артерії і аорти зрівнюється і лише у дорослих аорта є ширшою за легеневу артерію. Розтягнення газами легень сприяє зниженню опору в легеневих судинах, що веде до збільшення кровотоку в легенях в 5 і більше раз. Крім того, після народження відбувається зниження тиску в легеневій артерії і до 6 неділь він досягає величини дорослих (15-25 мм.рт.ст). Тому для дітей перших двох місяців характерною є фізіологічна легенева гіпертензія. Стовбур легеневої артерії є коротким і ділиться на дві приблизно однакові гілки. Це створює перепад тиску, який в деяких здорових новонароджених може сягати 10 – 15 мм рт. ст. і може бути причиною характерного систолічного шуму периферичного стенозу легеневої артерії. Після народження просвіт легеневої артерії не збільшується, а діаметр її гілок зростає досить інтенсивно, що призводить до зникнення перепаду тиску, а, отже і шуму до 3 – 5 місяців. Артеріоли малого кола кровообігу у новонародженого характеризуються гіпертрофією м’язевого шару і гіперплазією внутрішньої оболонки (характерно для легеневої гіпертензії). В перші місяці життя стінка цих судин витончується і просвіт збільшується. Положення серця в окремі періоди дитинства є різним, тому що відбувається серія поворотів і переміщень серця в грудній клітці. Серце новонародженого має кулясту форму, поперечне положення і проектується на рівні ТІV - ТVІІІ. Передня поверхня серця утворена правими відділами і лівим шлуночком. В кінці періоду новонародженості серце зміщується у фронтальній площині вправо за рахунок зменшення розмірів печінки і збільшення об’єму лівої легені. В грудному періоді починається поворот серця справа наліво навколо вертикальної осі. Таким чином, до кінця першого року життя поперечне положення змінюється на косе, а до 2 – 3 років положення серця стабілізується і верхівка спрямована вперед, вниз і вліво. Правий контур серця сформований верхньою порожнистою веною, правим передсердям і нижньою порожнистою веною Правий шлуночок його не формує. Лівий контур серця утворений лівим шлуночком. Ліве передсердя лежить позаду.
Дата добавления: 2015-12-15 | Просмотры: 1024 | Нарушение авторских прав |