|
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
Диагностика судорожного синдрома у детейДиагноз судорожного синдрома у детей ставится на основании клиники, что в большинстве случаев не вызывает затруднений. После постановки данного диагноза необходимо уточнить природу судорожного синдрома, для чего могут быть использованы анамнез жизни и болезни ребенка, рентгеновское исследование черепа, эхоэнцефалография, электроэнцефалография, ангиография и другие методы. Достаточно показательными могут оказаться лабораторные анализы, особенно анализы спинномозговой жидкости – давление ликвора увеличено, в нем наблюдается повышенная концентрация клеток крови, белка или других элементов. 9. судорожный синдром неотложная омощь
Неотложная помощь: 2. Медикаментозная терапия: - Диазепам (седуксен, валиум, реланиум, сибазон) 0,5% раствор- 0,1 мл/кг внутривенно или внутримышечно, но не более 2 мл, однократно. При затруднении внутривенного доступа диазепам необходимо вводить в мышцы полости рта. При кратковременном эффекте или неполном купировании судорожного синдрома, диазепам вводят повторно в дозе, составляющей 2/3 от начальной, через 15-20 минут. Суммарная доза 0,5% раствора диазепама не должна превышать 4 мл. - При неполном купировании судорог применяют натрия оксибутират 20% раствор-80-100 мг/кг (0,3-0,5 мл/кг) внутривенно медленно на 10% растворе глюкозы или внутримышечно. 3. Дополнительные мероприятия - Для предупреждения отека головного мозга назначают лазикс в дозе 1-2 мг/кг и преднизолон в дозе 3-5 мг/кг внутривенно или внутримышечно - При фебрильных судорогах вводят анальгин 50% раствор в дозе 0,1 мг/год (10 мг/кг) и пипольфен 2,5% раствор в дозе 0,1 мл/год внутримышечно.
- При гипокальциемических судорогах внутривенно медленно вводят кальция глюконат 10% раствор – 0,2 мл/кг (20мг/кг) (после предварительного разведения 20% раствором глюкозы в 2 раза)
10. нейротоксикоз Нейротоксикоз — это патологическое состояние, которое может сопровождать различные заболевания и характеризуется преимущественным преобладанием в клинической картине симптомов поражения центральной нервной системы, таких, как возбуждение, сменяющееся угнетением сознания, судороги, гипертермия, менингеальные симптомы.
тиология и патогенез Клиническая картина зависимости от характера изменений со стороны нервной системы в развитии нейротоксикоза выделяют 2 стадии: ирритативную и торпидную. Ирритативная стадия нейротоксикоза характеризуется общим психомоторным возбуждением, тахикардией, повышением артериального давления, гипертермией, учащением дыхания, бледностью кожных покровов с умеренным цианозом ногтевых лож, олигурией. Торпидная стадия нейротоксикоза характеризуется угнетением сознания вплоть до комы, судорогами, бледностью кожных покровов с мраморным рисунком и акроцианозом, тахикардией вплоть до пароксизмальной, повышением артериального давления, гипервентиляцией, гипертермией и олигонурией.
12. нейроинфекция клиника диагностика неотложная омощь Нейроинфекции — это группа инфекционных заболеваний, поражающих нервную систему. Возбудителями этих болезней могут быть многие микроорганизмы: вирусы, бактерии, грибки и простейшие. Виды нейроинфекций[править | править вики-текст] · Менингиты; · лептоменингит; · пахименингит; · Арахноидит; · Энцефалиты; · Лептоспироз; · Миелиты; · Гнойные очаговые поражения; · Абсцесс мозга; · Эпидуральный абсцесс, субдуральная эмпиема; · Спинальный эпидуральный абсцесс; · Полиомиелиты; · Бешенство; · Столбняк · Нейротуберкулез; Менинги́т (термин состоит из др.-греч. μῆνιγξ — «мозговая оболочка» и суффикса лат. -itis — обозначающий воспалительный процесс) — воспалениеоболочек головного мозга и спинного мозга. Различают лептоменингит — воспаление мягкой и паутинной мозговых оболочек, и пахименингит — воспаление твердой мозговой оболочки. В клинической практике под термином «менингит» обычно подразумевают воспаление мягкой мозговой оболочки. Менингит возникает как самостоятельное заболевание или как осложнение другого процесса. Наиболее часто встречающиеся симптомы менингита — головная боль, ригидность шеи одновременно с лихорадкой, изменённым состоянием сознания и чувствительностью к свету (фотофобией) или звуку. Иногда, особенно у детей, могут быть только неспецифические симптомы, такие как раздражительность и сонливость. Ранняя синдромная диагностика менингита[править | править вики-текст]
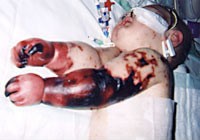
Кожные проявления менингококцемии у Шарлотты Клеверли-Бисман. У грудных детей основным менингеальным симптомом является стойкое выбухание и напряжение большого родничка, однако у ослабленных детей страдающих диспепсией, гипотрофией, и при наличии густого гноя на конвекситальной поверхности мозга этого симптома не обнаруживается[22]. Первичный или этиологически недифференцированный диагноз менингита устанавливается на основании сочетания триады синдромов: 1. оболочечного (менингеального) симптомокомплекса; 2. синдрома интоксикации; 3. синдрома воспалительных изменений цереброспинальной жидкости. В триаде синдромов, позволяющих распознавать менингит, надо подчеркнуть решающее значение воспалительных изменений в цереброспинальной жидкости. Отсутствие воспалительных изменений в ликворе всегда исключает диагноз менингита[22]. Оболочечный симптомокомплекс (менингеальный синдром) складывается из общемозговых и собственно оболочечных (менингеальных) симптомов. Возникает резкая головная боль распирающего характера, нередко настолько мучительная, что больные, даже находящиеся в бессознательном состоянии, держатся руками за голову, стонут или громко вскрикивают («гидроцефальный крик»). Возникает обильная, фонтаном, рвота («мозговая рвота»). При тяжелом течении менингита наблюдаются судороги или психомоторное возбуждение, периодически сменяющаяся вялостью, нарушения сознания. Возможны психические расстройства в виде бреда и галлюцинаций[22]. Симптомы[править | править вики-текст] Симптом Кернига. Состоит в невозможности разогнуть ногу больного в коленном суставе, когда она согнута в тазобедренном. Мешает разгибанию не боль, а напряжение задней группымышц бедра (тонический оболочный рефлекс). Является одним из наиболее частых и постоянных симптомов менингита[49]. Верхний симптом Брудзинского — при пассивном приведении головы больного к грудине, в положении лежа на спине, ноги его сгибаются в коленных и тазобедренных суставах[49]. Средний симптом Брудзинского — такое же сгибание ног при надавливании на лонное сочленение[49]. Нижний симптом Брудзинского — при пассивном сгибании одной ноги больного в коленном и тазобедренном суставах другая нога сгибается аналогичным образом[49]. Подскуловый (щёчный) симптом Брудзинского — при надавливании на щеки больного непосредственно под скулами происходит рефлекторное поднятие плеч и сгибание предплечий(вследствие своеобразной позы этот симптом называют ещё симптомом «креста»)[4 Неотложная помощь СПОСОБ ПРИМЕНЕНИЯ И ДОЗЫ ЛЕКАРСТВЕННЫХ СРЕДСТВ ■ Симптоматическая терапия □ При выраженной головной боли применяют парацетамол перорально по 500 мг с большим количеством жидкости (максимальная разовая доза 1 г, максимальная суточная доза 4 г). □ При судорогах назначают бензодиазепины: диазепам в/в 10 мг, раз- ведённый в 10 мл 0,9% р-ра натрия хлорида, со скоростью не более 3 мл/мин (при большей скорости существует риск внезапной остановки дыхания). Допустимо ректальное введение раствора в дозе 0,2—0,5 мг/кг у взрослых и детей. ■ При молниеносном течении менингита целесообразно назначение анти- биотиков, предпочтительнее цефалоспоринов III поколения: цефтри-аксон в/в 2 г (у детей младшего возраста 100 мг/кг/сут), разведённый в 10 мл 0,9% р-ра натрия хлорида. Противопоказан при гиперчувствительности, в том числе к другим цефалоспоринам, пенициллинам, карбапенемам. ■ При инфекционно-токсическом шоке: □ 400 мл 0,9% р-ра натрия хлорида в/в капельно (восполнение ОЦК); □ преднизолон 60 мг в 10 мл 0,9% р-ра натрия хлорида в/в медленно за 15 мин до введения антибактериальных препаратов для снижения смер- тности, риска развития осложнений и предотвращения потери слуха; □ цефтриаксон в/в 2 г в 10 мл 0,9% р-ра натрия хлорида; □ немедленная госпитализация в отделение интенсивной терапии. ■ При признаках дислокационного синдрома: □ введение 15% р-ра маннитола по 0,5—1,5 г/кг в/в капельно; □ немедленная госпитализация в отделение интенсивной терапии. утримышечное введение 3000000 ЕД пенициллина, 25% раствора магния сульфата (10 мл), 1% раствора димедрола (1 - 2 мл).
Энцефалит — инфекционное заболевание, преимущественно вирусной этиологии, характеризующееся поражением вещества головного и/или спинного мозга (миелит) и сопровождающееся синдромом общей инток- сикации, повышением внутричерепного давления, энцефалитическим син- дромом и, как правило, наличием воспалительных изменений в ликворе.
Клиническая картина заболевания включает следующие синдромы. ■ Общеинфекционный: повышение температуры тела, лихорадка, общая интоксикация, воспалительные изменения в крови и др. Неотложные состояния при заболеваниях нервной системы ■ 223 ■ Общемозговые симптомы: количественные нарушения уровня сознания (оглушение, сопор, кома), головные боли, тошнота, рвота, голо- вокружение, генерализованные судорожные припадки. ■ Психические расстройства: дезориентация, психомоторное возбужде- ние, спутанность, неадекватность поведения, галлюцинации, делирий, страхи, тревога, агрессивность. ■ Менингеальный синдром (при вовлечении оболочек): положительные менингеальные симптомы Кернига, Брудзиньски, ригидность затылоч- ных мышц. ■ Очаговые неврологические симптомы зависят от локализации очага по- ражения (фокальные судорожные припадки, центральные или перифе- рические парезы, нарушения чувствительности, речевые расстройства,
У больных с нарушениями уровня сознания (сопор, кома) контроль за функцией дыхания, сердечной деятельности, АД. При нарушениях дыхания — интубация. Необходима готовность к проведению ИВЛ и реанимационных мероприятий. ■ При нарастании отёка мозга (усиление выраженности общемозговой симптоматики): приподнять головной конец носилок до 30°, ввести маннитол 0,5-1,5 г/кг в виде 15% р-ра в/в капельно. ■ На этапе СМП проводят преимущественно симптоматическое лечение анальгетиками, жаропонижающими препаратами и др. ■ При повторяющихся судорожных припадках показано введение 10—20 мг диазепама в/в, при непрекращающихся припадках — повторное введение диазепама в/в медленно под контролем функции дыхания. При психомо- торном возбуждении также можно ввести 10—20 мг диазепама в/в.
м иелит (myelitis; греч, myelos костный мозг + -itis) - воспаление спинного мозга, при котором поражается как белое, так и серое вещество. Со временем возникает слабость в конечностях, которая быстро прогрессирует до развития параличей. В острый период заболевания, независимо от уровня поражения, параличи имеют вялый характер и характеризуются низким мышечным тонусом, гипо- или арефлексией сухожильных и периостальных рефлексов. Однако уже в этот период выявляют симптом Бабинского. Через несколько дней, если процесс локализуется в шейном и грудном отделах спинного мозга, глубокие рефлексы повышаются, возникает клонус надколенников и стоп, имеются стопные патологические рефлексы. Появляются грубое нарушение всех видов чувствительности ниже от места поражения по проводниковому типу, изменение функции тазовых органов: сначала задержка, а со временем - недержание мочи и кала.
14 онмк клиника диагностика неотложная помощь Острые нарушения мозгового кровообращения (ОНМК) представляют собой группу заболеваний (точнее клинических синдромов), развивающихся вследствие острого расстройства кровообращения головного мозга По данным клиники нервных болезней 2-го МОЛГМИ им. Н. И. Пирогова, у новорожденных и грудных детей наиболее частыми причинами нарушения мозгового кровообращения являются внутриутробная гипоксия и асфиксия в родах, внутричерепная родовая травма, врожденные пороки сердца, пороки развития артерио-венозной и ликворной системы мозга, септические состояния. На втором и третьем году жизни сосудистые расстройства возникают обычно вследствие инфекционно-аллергических процессов, геморрагических диатезов, гриппа, врожденных пороков сердца, патологии магистральных сосудов и черепно-мозговых травм. Острые нарушения мозгового кровообращения у маленьких детей, так же как и в старшем возрасте, проявляются кровоизлияниями, тромбозами, эмболиями и преходящими расстройствами. Сосудистые аномалии нервной системы — одна из наиболее частых причин острых нарушений мозгового кровообращения у детей младшего возраста. Инсульт — острое нарушение кровообращения в головном мозге с разви- тием стойких симптомов поражения, вызванных инфарктом или кровоиз- лиянием в мозговое вещество. Транзиторная ишемическая атака — преходя- щее нарушение мозгового кровообращения, при котором неврологические симптомы регрессируют в течение 24 ч. ЭТИОЛОГИЯ И ПАТОГЕНЕЗ Дата добавления: 2015-12-16 | Просмотры: 1024 | Нарушение авторских прав |