|
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
Сколько групп инвалидности выделяют? 6 страницаНа прием к хирургу поликлиники обращаются больные с застарелой травмой, с последствиями травм в виде контрактуры, анкилоза суставов, осложнениями травм (посттравматические тромбофлебиты, язвы, остеомиелит). В поликлинику к хирургу могут доставить с улицы пострадавших в шоковом состоянии, с кровотечением, попавших в автоаварию для оказания неотложной помощи.
АМБУЛАТОРНАЯ ХИРУРГИЯ РАН
При тяжелых механических и термических травмах в амбулаторных условиях оказывают лишь первую врачебную помощь, а при легких травмах проводят и последующее лечение до выздоровления. Помощь оказывают в травмпунктах, травматологических кабинетах поликлиник, а при их отсутствии – хирурги поликлиник, а также амбулаторий предприятий, АВОП, сельских участковых и районных больниц. Неотложная помощь в амбулаторных условиях пострадавшим с тяжелыми и глубокими ранами заключается прежде всего во временной остановке кровотечения жгутом, повязкой, наложением зажима (лигатуры) на поврежденный и видимый в ране сосуд. Накладывают асептическую повязку на рану, проводят неотложные противошоковые мероприятия при тяжелом шоке и массивной кровопотере, при показаниях накладывают транспортные шины. Пострадавшего транспортируют в соответствующий хирургический стационар. Поверхностные небольшие раны, не проникающие в полости тела, не сопровождающиеся повреждением крупных сосудов и нервов, сухожилий и костей, подлежат амбулаторному лечению. К поверхностным повреждениям относят, в частности, ссадины, которые часто загрязнены землей с внедрением ее частиц в кожу. Лечение заключается в очищении раневой поверхности от загрязнений и предупреждении инфекционных осложнений. Рану очищают ватными тампонами или марлевыми шариками, смоченными перекисью водорода. Такой тщательный туалет проводят несколько раз до полного удаления внедрившихся частиц земли и других загрязнений. Обрывки эпидермиса отсекают ножницами. Окружающую кожу предварительно обрабатывают эфиром (при сильном загрязнении) и йодонатом или раствором спиртового хлоргексидина, на рану накладывают повязки с водным раствором хлоргексидина, водорастворимой мазью (левосин, левомеколь и др.). Если в последующие дни повязка не промокает, боли не усиливаются, то можно ее не снимать. Эпителизация происходит под струпом без развития рубца. Если же повязка промокла и скопился гной под струпом, его удаляют и рану вновь обрабатывают перекисью водорода, накладывают повязку с теми же препаратами. При точечных колотых и поверхностных небольших резаных ранах окружающую кожу и рану обрабатывают перекисью водорода, просушивают и закрывают асептической повязкой или пленкообразующими аэрозолями. Больные с такими ранами, особенно с колотыми, подлежат дальнейшему наблюдению для своевременной диагностики развивающегося гнойного процесса (абсцесс, флегмона, панариций и др.). В целях профилактики этих осложнений следует при оказании первой помощи вводить в окружающие рану ткани раствор антибиотиков. Наличие раны является показанием к проведению экстренной профилактики столбняка, это определено Постановлением МЗ РФ от 9 июня 2003 года №128 «О введении в действие санитарно-эпидемиологических правил СП 3.1.1381 – 03» Раздел 3.1 «Профилактика столбняка». Экстренную профилактику столбняка проводят при любых травмах и ранах с нарушением целостности кожных покровов и слизистых оболочек, обморожениях и ожогах второй, третей и четвертой степеней, укусах животных, проникающих повреждениях или оперативных вмешательствах на желудочно-кишечном тракте, у непривитых или лиц с неизвестным прививочным анамнезом, внебольничных абортах, родах вне медицинских учреждениий, гангрене или некрозе тканей любого типа, абсцессах, карбункулах. Экстренную профилактику столбняка проводят до 20 дня с момента получения травмы. Экстренную иммунопрофилактику столбняка проводят в виде: – пассивной иммунизации или серопрофилактики; – активно-пассивной профилактики, состоящей из одновременного введения в разные участки тела противостолбнячной сыворотки (ПСС) и столбнячного анатоксина (АС); – экстренной ревакцинации столбнячным анатоксином для стимуляции иммунитета у ранее привитых людей. Противостолбнячную сыворотку (ПСС) применяют только в том случае, если отсутствует более эффективный противостолбнячный человеческий иммуноглобулин (ПСЧИ). Экстренную профилактику столбняка (препараты и схемы их применения) осуществляют в соответствии с нормативными документами. Согласно «Инструкции по применению анотоксина столбнячного очищенного адсорбированного жидкого (АС-анатоксина)» от 19.07.2003 экстренная профилактика столбняка предусматривает первичную хирургическую обработку раны и создание, при необходимости, специфического иммунитета против столбняка. Экстренную иммунопрофилактику столбняка следует проводить как можно раньше с момента получения травмы, вплоть до 20 дня, учитывая длительность инкубационного периода при заболевании столбняком. Для экстренной специфической профилактики столбняка применяют: – АС-анатоксин; – противостолбнячный человеческий иммуноглобулин (ПСЧИ); – при отсутствии ПСЧИ сыворотку противостолбнячную лошадиную очищенную концентрированную жидкую (ПСС). Выбор профилактических средств при проведении экстренной специфической профилактики столбняка представлен в таблице. АС-анатоксин вводят подкожно в подлопаточную область. ПСЧИ вводят в дозе 250 МЕ внутримышечно в верхненаружный квадрат ягодицы. ПСС вводят в дозе 3000 МЕ под кожу, перед введением ПСС для определения чувствительности к чужеродному белку в обязательном порядке ставят внутрикожную пробу с лошадиной сывороткой, разведенной 1: 100 (выпускается в комплекте с ПСС).
Таблица 16 Схема выбора профилактических средств при проведении экстренной
Примечания: 1. Вместо 0,5 мл АС можно использовать АДС – «М», если необходима вакцинация против дифтерии этим препаратом. Если локализация раны позволяет, АС предпочтительно вводить в область ее расположения путем подкожного обкалывания. 2. Применить один из указанных препаратов: ПСЧИ или ПСС (предпочтительнее вводить ПСЧИ). 3. При «инфицированных» ранах вводят 0,5 мл АС, если после последней ревакцинации прошло 5 и более лет. 4. Полный курс иммунизации АС для взрослых состоит из двух прививок по 0,5 мл каждая с интервалом 30-40 дней и ревакцинации через 6-12 мес. той же дозой. По сокращенной схеме полный курс иммунизации включает однократную вакцинацию АС в удвоенной дозе (1,0 мл) и ревакцинацию через 1-2 года дозой 0,5 мл АС. 5. Две прививки по обычной схеме иммунизации (для взрослых и детей) или одна прививка при сокращенной схеме иммунизации для взрослых. 6. При «инфицированных» ранах вводят ПСЧИ или ПСС. 7. Все лица получившие активно-пассивную профилактику, для завершения курса иммунизации через 6-12 месяцев – 2 года должны быть ревакцинированы 0,5 мл АС. 8. После нормализации посттравматического состояния дети должны быть привиты АКДС-вакциной.
УКУШЕННЫЕ РАНЫ наблюдаются в амбулаторной практике после укусов домашних животных (собак, кошек). Эти раны чаще неглубокие, рваные, имеют выраженную наклонность к быстрому развитию раневой инфекции. После обработки кожи рану очищают тампонами, смоченными перекисью водорода, и накладывают повязку с фурацилином, водным хлоргексидином, в последующем – мазевые повязки. Более глубокие раны подлежат хирургической обработке; первичный шов такой раны противопоказан. Укушенные раны, кроме обычного нагноения, осложняются рожей, лимфангиитом, иногда сепсисом. Особо опасна угроза бешенства, который вызывается вирусом, попадающим через укушенные раны со слюной больного животного. Инкубационный период заболевания 1-3 мес., при укусах лица и у детей инкубационный период сокращается. Выздоровлений при развивающемся заболевании не наблюдалось. Предотвратить летальный исход возможно только ранним проведением специфической иммунотерапии, особенно при укусах лица, головы, шеи, рук. Прививки против бешенства назначает врач, прошедший специальную подготовку. При наличии тяжелых сопутствующих заболеваний или аллергических реакций прививки производят в стационарных условиях.
Таблица 17 Схема лечебно-профилактических прививок КОКАВ
* – под контактом подразумеваются укушенные раны, царапины, ссадины и место ослюнения.
КОКАВ (сухая) выпускается в комплекте: 1 ампула вакцины по 1,0 мл (1 доза) и 1 ампула растворителя (вода для инъекций) по 1,0 мл. Одна доза (1,0 мл) содержит не менее 2,5 Международных Единиц (МЕ). Содержимое ампулы с вакциной должно раствориться в 1,0 мл воды для инъекций в течение не более 5 мин. Растворенную вакцину вводят медленно внутримышечно в дельтовидную мышцу плеча, детям до 5 лет – в верхнюю часть переднебоковой поверхности бедра. Введение вакцины в ягодичную область не допускается. Не пригоден к применению препарат в ампулах с нарушенной целостностью, маркировкой, а так же при изменении цвета и прозрачности, при истекшем сроке годности или неправильном хранении. Вскрытие ампул и процедуру вакцинации осуществляют при строгом выполнении правил асептики. Хранение растворенной вакцины более 5 мин. не допускается. Вакцинированный должен находиться под медицинским наблюдением не менее 30 мин. Места для проведения прививок должны быть оснащены средствами противошоковой терапии. После курса иммунотерапии выдается справка с указанием типа и серии препаратов, курса прививок, поствакцинальных реакций. Антирабическая помощь состоит из местной обработки ран, царапин и ссадин, введения антирабической вакцины (КОКАВ) или одновременного применения антирабического иммуноглобулина (АИГ) и антирабической вакцины (КОКАВ). Местная обработка ран, царапин и ссадин чрезвычайно важна, и ее необходимо проводить немедленно или как можно раньше после укуса или повреждения: раневую поверхность обильно промывают водой с мылом (или детергентом), а края раны обрабатывают 70% спиртом или 5% настойкой йода. При наличии показаний к применению антирабического иммуноглобулина, его используют непосредственно перед наложением швов. По возможности следует избегать наложения швов на рану. Наложение швов показано исключительно в следующих случаях: – при обширных ранах – несколько наводящих кожных швов после предварительной обработки раны; – по косметическим показаниям (наложение кожных швов на раны лица); – прошивание кровоточащих сосудов в целях остановки наружного кровотечения. После местной обработки повреждений немедленно начинают лечебно-профилактическую иммунизацию. Показания. Контакт и укусы людей бешенными, подозрительными на бешенство или неизвестными животными. Противопоказания отсутствуют. Антирабический иммуноглобулин (АИГ) назначают как можно раньше после контакта с бешенным, подозрительным на бешенство или неизвестным животным (см. Схему лечебно-профилактических прививок), но не позднее 3 суток после контакта. АИГ не применяется после введения антирабической вакцины (КОКАВ). Доза антирабического иммуноглобулина (АИГ). Гетерологичный (лошадиный) антирабический иммуноглобулин назначается в дозе 40 МЕ на 1 кг массы тела. Гомологичный (человеческий) антирабический иммуноглобулин назначается в дозе 20 МЕ на 1 кг массы тела. Пример: масса тела пострадавшего 60 кг; активность иммуноглобулина (указана на этикетках ампулы и пачки), например, 200 МЕ в 1 мл. Для того, чтобы определить необходимую для введения дозу иммуноглобулина, нужно вес пострадавшего (60 кг) умножить на 40 МЕ и разделить полученное число на активность препарата (200 МЕ), то есть 60*40/200=12 мл. Перед введением антирабического иммуноглобулина для выявления чувствительности к чужеродному белку в обязательном порядке проводят внутрикожную пробу с разведенным 1:100 иммуноглобулином (ампулы маркированы красным цветом), который находится в коробке с неразведенным препаратом (ампулы маркированы синим цветом).Разведенный 1:100 иммуноглобулин вводят в дозе 0,1 мл внутрикожно в сгибательную поверхность предплечья. Проба считается отрицательной, если через 20-30 минут отек или покраснение на месте введения менее 1 см. Проба считается положительной, если отек или покраснение достигают 1 см и более. Если реакция отрицательная, подкожно в область плеча вводят 0,7 мл разведенного 1:100 иммуноглобулина. При отсутствии реакции через 30 минут дробно в 3 приема с интервалом 10-15 минут вводят всю дозу иммуноглобулина, подогретого до (37 + 0,5)С, набирая препарат для каждой порции из невскрытых ранее ампул. Комбинированное лечение вакциной антирабической культуральной очищенной концентрированной инактивированной сухой (КОКАВ) и иммуноглобулином антирабическим (АИГ) начинают одновременно: АИГ в 0 день + КОКАВ по 1,0 мл в 0,3,7,14,30 и 90 день. Рассчитанная доза иммуноглобулина должна быть инфильтрована вокруг ран и в глубине раны. Если анатомическое расположение повреждения (кончики пальцев и др.) не позволяет вводить всю дозу вокруг ран, то остаток иммуноглобулина вводят внутримышечно в места, отличные от введения вакцины (мышцы ягодиц, верхнюю наружную часть бедра, плеча). Всю дозу антирабического иммуноглобулина вводят в течение одного часа. Наиболее эффективно введение препарата в первые сутки после травмы, однако не позднее трех суток. При положительной внутрикожной пробе (отек или покраснение 1 см и более) или в случае появления аллергической реакции на подкожную инъекцию, иммуноглобулин вводят с соблюдением особых предосторожностей. Сначала рекомендуется ввести разведенный 1:100 препарат в подкожную клетчатку плеча в дозах 0,5 мл, 2,0 мл, 5 мл с интервалом 15-20 минут, затем 0,1 мл неразведенного иммуноглобулина и через 30-60 минут вводят внутримышечно всю назначенную дозу препарата, подогретого до (37 + 0,5)С, дробно в 3 приема с интервалом 10-15 минут. Перед первой инъекцией рекомендуется парентеральное введение антигистаминных препаратов (супрастин, димедрол и др.). С целью предупреждения шока одновременно с введением иммуноглобулина рекомендуется подкожное введение 0,1% раствора адреналина или 5% раствора эфедрина в возрастной дозировке. При введении антирабического иммуноглобулина всегда должны быть наготове растворы адреналина, эфедрина, димедрола или супрастина. Для предупреждения осложнений аллергической природы после введения иммуноглобулина необходимо назначить перорально антигистаминные препараты (супрастин, димедрол, дипразил, фенкарол и др.) в возрастной дозировке 2 раза в сутки в течение 7-10 дней. Пострадавшему, получившему в течение предшествующих 24 ч противостолбнячную сыворотку, антирабический иммуноглобулин вводят без предварительной постановки внутрикожной пробы. После введения антирабического иммуноглобулина пациент должен находиться под медицинским наблюдением не менее 1 часа. Проведенную прививку регистрируют в установленных учетных формах с указанием дозы, даты, предприятия-изготовителя препарата, номера серии, реакции на введение. Реакция на введение антирабических препаратов: 1. Введение вакцины может сопровождаться местной или общей реакцией. Местная реакция характеризуется незначительной припухлостью, краснотой, зудом, увеличением региональных лимфоузлов. Общая реакция может проявиться в виде недомогания, головной боли, слабости, повышения температуры тела. Рекомендуется симптоматическая терапия, применение гипосенсибилизирующих и антигистаминных средств. В редких случаях могут быть зарегистрированы неврологические симптомы. В этом случае пострадавшего следует срочно госпитализировать. 2. После введения антирабического иммуноглобулина из сыворотки лошади могут наблюдаться осложнения: анафилактический шок, местная аллергическая реакция, наступающая на 1-2 день после введения; сывороточная болезнь, которая наступает чаще всего на 6-8 день. В случае развития анафилактоидной реакции вводят в подкожную клетчатку, в зависимости от возраста больного от 0,3 до 1,0 мл адреналина (1:1000) или 0,2-1,0 мл эфедрина 5%. При появлении симптомов сывороточной болезни рекомендуется парентеральное введение антигистаминных лекарственных средств, кортикостероидов, препаратов кальция. УКУСЫ ЗМЕИ сопровождаются нанесением точечных двойных колотых ран, напоминающих уколы иглой. Укусы ядовитых змей (кобра, гадюка) сопровождаются поступлением в рану небольшого количества токсичного яда. Вокруг точечных ран быстро развивается выраженный отек тканей, конечность увеличивается в объеме в 2 раза. Возникают кровоизлияния в подкожную жировую клетчатку. Общее действие яда проявляется беспокойством, головной болью, слабостью, потливостью, рвотой. Учащается пульс, падает артериальное давление. В тяжелых случаях смерть наступает от паралича дыхания. Пораженная конечность подлежит иммобилизации, но без тугого бинтования из-за нарастающего отека тканей. Больного лежа транспортируют в больницу. Наложение артериального жгута считается противопоказанным, так же как и рассечение раны. Наиболее эффективно внутримышечное введение поливалентной противозмеиной сыворотки в дозе 1000-2000 АЕ. Применяют преднизолон, антигистаминные препараты (димедрол, пипольфен), атропин, внутривенные вливания растворов. УКУСЫ ЧЛЕНИСТОНОГИХ (скорпиона, тарантула, каракурта) сопровождаются отеком и гиперемией. На месте укуса образуется пузырек с геморрагической жидкостью. Появляется головная боль, слабость, обморочное состояние, повышается температура тела, появляется рвота. В более тяжелых случаях – судороги, понос с примесью крови, коллапс. К концу недели эти явления постепенно исчезают. Следует сразу же после укуса удалить жало с мешочком яда, выдавить или отсосать через ранку яд. Место укуса обработать спиртом и прикладывать холод для замедления всасывания яда. Кожу на месте укуса нужно рассечь и рану обработать 1% раствором перманганата калия для нейтрализации яда. В тяжелых случаях проводят инфузионную терапию. ПЕРВИЧНАЯ ХИРУРГИЧЕСКАЯ ОБРАБОТКА РАН (ПХО). В амбулаторных условиях производят первичную хирургическую обработку поверхностных ран с размозженными, рваными, неровными краями и сильно загрязненных землей. Раны резаные и рубленые с ровными краями не подлежат хирургической обработке с иссечением тканей. Вне зависимости от степени загрязнения раны соблюдение принципов асептики при первичной хирургической обработке обязательно. Сбривают волосы в окружности раны, кожу отмывают от грязи и крови тампонами, смоченными перекисью водорода, 0,5% раствором нашатырного спирта с последующим высушиванием и двукратным смазыванием раствором йодоната или спиртового хлоргексидина. Производят изоляцию операционного поля стерильными салфетками или полотенцем. При хирургической обработке большинства ран в амбулаторных условиях применяют местную инфильтрационную анестезию 0,25% или 0,5% раствором новокаина или проводниковую анестезию (на пальцах). Первичная хирургическая обработка раны обычно состоит из нескольких основных этапов, которые выполняют в большинстве случаев: рассечение и иссечение краев, проведение восстановительных и реконструктивных элементов вмешательства, закрытие и дренирование раны. Рассечение производят в целях обеспечения доступа к глубжележащим отделам раны. Рассекают диаметрально противоположными разрезами кожу, фасцию и мышцы. Если рана широко зияет и при простом разведении крючками возможен достаточный доступ ко всем ее отделам, то рассечение тканей не обязательно. Края раны разводят острыми или пластинчатыми крючками, удаляют инородные тела, свернувшуюся кровь, останавливают кровотечение. Затем производят иссечение краев раны, включая кожу, фасции, поврежденные мышцы в пределах жизнеспособных тканей, которые определяются по цвету, появлению капиллярного кровотечения и сокращению мышечных волокон. После иссечения поверхностных слоев раны загрязненные инструменты заменяют на чистые, а перчатки обрабатывают антисептическими растворами. В связи с исключительно богатым кровоснабжением мягких тканей лица иссекать раны в этой области следует весьма экономно, удаляя лишь явно омертвевшие участки. То же относится к ранам пальцев.
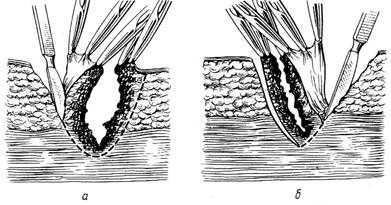
Рис. 9. Схема первичной хирургической обработки раны. а – начало иссечения; б – завершение иссечения стенок раны на всю глубину
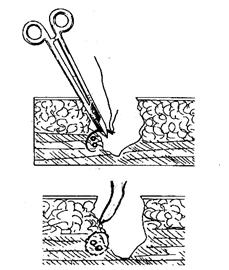
Рис. 10. Остановка кровотечения в ране прошиванием сосудов
Первичный шов раны показан при уверенности в полноценности произведенной первичной хирургической обработки, отсутствии раневых карманов и угрозы развития раневой инфекции, а также, если есть возможность наблюдения за течением раневого процесса в послеоперационном периоде. Размозженные, ушибленные раны и сильно загрязненные землей, особенно если оставлены ткани сомнительной жизнеспособности, ушивать не следует. Наиболее частое осложнение первичного шва – нагноение раны. В этих случаях швы следует срочно снять и обеспечить свободный отток гноя. Заживление нагноившейся раны существенно удлиняется. Ушивание раны следует производить таким образом, чтобы предотвратить формирование остаточных полостей и карманов в глубине раны. В этих полостях неизбежно скапливается раневой экссудат – богатая питательная среда для микробов, и неизбежно развивается раневая инфекция. На мышцы и толстую подкожную жировую клетчатку отдельно накладывают швы викрилом, а на кожную рану – второй этаж капроновых, лавсановых узловых швов.
Рис. 11. Наложение швов на рану кожи и подлежащих тканей. а – правильное; б – неправильное
Между швами на 1-2 суток оставляют обычно выпускник для раневого экссудата – полоску резиновой перчатки. Если есть угроза развития раневой инфекции (загрязненные раны, поздно произведенная или неполноценная хирургическая обработка, наличие недренирующихся раневых карманов, мацерация кожи, ушибы и кровоизлияния в окружающие ткани и др.), то рану не зашивают, а рыхло тампонируют салфетками, смоченными антисептическим раствором. Неушитая рана заживает вторичным натяжением, что приводит к значительному удлинению сроков лечения; формируется широкий, иногда обезображивающий и нарушающий функцию рубец. В целях ускорения заживления ран и улучшения исходов показано применение первичных отсроченных швов, накладываемых в послеоперационном периоде до развития грануляций, если угроза развития раневой инфекции миновала. Во время первичной хирургической обработки допускается наложение провизорных швов: проводят обычным способом нити, но оставляют их незавязанными. Сведение краев раны и затягивание швов производят, при благоприятных условиях в ране, на 3-4-е сутки. Такая методика упрощает применение первичного отсроченного шва, затягивание которого возможно при очередной перевязке без дополнительного обезболивания. Вторичный ранний шов накладывают на гранулирующую рану. Между швами обычно оставляют резиновый выпускник (полоску резиновой перчатки). Вторичный поздний шов накладывают на рану после иссечения рубцов и мобилизации краев раны. Иногда после ПХО применяют пластическое закрытие образовавшихся дефектов кожи. Чаще это касается дефектных повреждений пальцев – от поверхностных повреждений кончиков пальцев до субтотальных или осложненных ампутаций фаланг пальцев. Лечение должно проводиться очень тщательно. По возможности, следует добиваться оптимальных косметических и функциональных результатов. Неадекватность методов лечения приводит к длительному последующему лечению и снижению у пациентов профессиональных навыков. Операцию делают под проводниковой анестезией по Оберсту, возможна также блокада поврежденных нервов в лучезапястном суставе. Обязательной является проверка анестезии, необходимо дожидаться полной анельгезии. Инфильтрация раневой области недопустима. При повреждениях пальцев остановка кровотечения обеспечивает хороший обзор травмированной поверхности. Оперативное вмешательство следует производить в спокойной обстановке при достаточном запасе времени. При первичном закрытии раневой поверхности необходимо проведение пластических манипуляций. Швы должны накладываться без натяжения. Следует избегать возникновения спонтанных грануляций при наличии дефектов эпидермиса, глубоколежащие повреждения нужно всегда закрывать. При субтотальной или осложненной ампутации фаланги пальца и при явной бессмысленности реплантации следует провести тщательное, бережное удаление отломков. При образовании культи необходимо инородные тела и небольшие костные фрагменты удалить. При обширных повреждениях мягких тканей длину оставляемой кости следует несколько сократить с целью снятия натяжения тканей в формируемой культе. При сохранности лишь остатка основания фаланги пальца данный остаток нужно удалить, а головку освободить от хряща. Нервное окончание следует обнаружить, укоротить и во избежание образования нейромы коагулировать. Культю сухожилия следует укоротить и, если возможно, сшить ее с антагонистом. Следует добиваться образования культи с хорошим кровоснабжением и с сохраненной чувствительностью. Это достигается образованием сдвигаемого лоскута. Недостаточно хорошим, но сохраняющим достаточную чувствительность, является кожный лоскут. Только в качестве исключения допускается использование свободного кожного трансплантата, который часто некротизируется частично или тотально и не сохраняет чувствительности. Следует учитывать профессию пациента. То, что предпочтительно для занимающихся физическим трудом, расценивается как косметический дефект для работников умственного труда. После лечения дефектного повреждения необходимо наложить дорсальную или ладонную гипсовую шину в функциональном положении. Это иммобилизирует кончик соответствующего пальца и вместе с ним фиксирует соседние пальцы. При прекращении действия анестезии, как правило, возникает сильная боль. Поэтому одновременно показано введение достаточно сильных анальгетиков. Кроме того, верхняя конечность пациента должна занимать возвышенное положение. Повторный осмотр необходимо делать на следующий день. Дата добавления: 2015-12-16 | Просмотры: 1136 | Нарушение авторских прав |