|
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
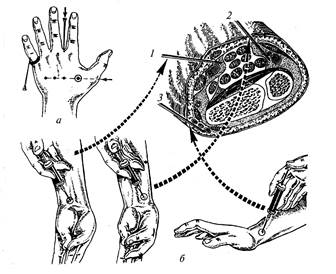
Сколько групп инвалидности выделяют? 5 страницаУскорить процесс испарения хлорэтила с поверхности кожи можно прикосновением к ней металлического инструмента – конца скальпеля. Анестезия хлорэтилом кратковременна и неглубока, а образование снежного покрова на коже в зоне операции затрудняет проведение разреза ее. Поэтому использовать ее следует лишь в тех случаях, когда предполагается выполнить небольшие по объему, глубине и длительности оперативные вмешательства. ИНФИЛЬТРАЦИОННАЯ АНЕСТЕЗИЯ основана на пропитывании анестезирующим раствором тканей в области предполагаемого вмешательства. В качестве анестетика в клинической практике наиболее широко используется 0,25-0,5% раствор новокаина или 1% раствор лидокаина. Обезболивающий эффект наступает в результате соприкосновения анестетика с окончаниями чувствительных нервов, расположенных в зоне его введения. При типичной инфильтрационной анестезии раствором анестетика пропитываются все ткани операционной зоны снаружи внутрь послойно. Вначале через тонкую иглу, расположенную под углом к поверхности кожи, раствор анестетика вводят внутрикожно. При этом образуется небольшой участок побелевшей кожи, имеющий вид «лимонной корочки». Такая лимонная корочка делается на всем протяжении предполагаемого кожного разреза. Через анестезированную кожу в подкожную клетчатку вводят иглу большего диаметра и инфильтрируют ее на всем протяжении разреза. Затем таким же способом производится анестезия всех нижележащих тканей в зоне оперативного вмешательства. Описанный способ местной анестезии предложен А.В. Вишневским и получил название «ползучий инфильтрат». Учитывая, что при выполнении местной анестезии методом инфильтрации тканей применяется 0,25% раствор новокаина, количество его на одно хирургическое вмешательство может доходить до 1 литра и явлений токсикоза при этом не наблюдается. Объясняется это тем, что применяется слабая концентрация раствора новокаина и значительное его количество вытекает наружу после разреза тканей. Вариантом метода инфильтрационной анестезии может быть метод введения анестезирующего раствора в ткани, расположенные по окружности зоны локализации патологического процесса в непосредственной близости от него. Общее правило при проведении такого метода инфильтрационной анестезии сводится к следующему. Вокруг зоны предполагаемого вмешательства делают несколько внутрикожных инфильтратов, через которые производят впрыскивание анестезирующего раствора в ткани на необходимую глубину, удерживая иглу при этом в положении перпендикулярно поверхности тела. Затем между этими инфильтрированными участками тканей инфильтрируется вся ткань области оперативного вмешательства (в этом случае игла располагается под углом к поверхности тела в направлении к ранее образовавшемуся инфильтрату). Таким образом вокруг зоны предполагаемого вмешательства образуется сплошная «стена» инфильтрируемых анестезирующим раствором тканей. СТАДИИ И ТЕЧЕНИЕ МЕСТНОЙ АНЕСТЕЗИИ. При местной анестезии различают пять стадий. Первая стадия – введение анестезирующего раствора – наиболее неприятна для больного и не всегда легко им переносится. Иногда больные принимают укол за начало операции и категорически отказываются от нее. Поэтому хирург должен уметь предупредить такие неожиданности. Для этого надо: 1) предварительно рассказать больному о принципе обезболивания и уговорить его смириться с некоторыми неприятными ощущениями; 2) предупредить больного о болезненности первого укола, чтобы боль не была для него неожиданностью; 3) делать первый укол для введения анестезирующего раствора более тонкой и острой иглой; 4) анестезировать более глубокие ткани, вводя анестезирующий раствор через образовавшиеся внутритканевые инфильтраты; 5) анестезирующий раствор вводить в ткани медленно, поскольку при медленном введении раствора ткани лучше приспосабливаются к возникающему в них давлению; 6) при любом, даже небольшом хирургическом вмешательстве, выполняемом под местным обезболиванием, следует укладывать больного на стол горизонтально, поскольку при ином положении у больного чаще может развиться обморок, появиться тошнота, рвота. Вторая стадия – стадия выжидания (латентная). Успех анестезии во многом зависит от правильного выбора срока выжидания. Особенно важно выждать определенный срок в случаях выполнения регионарной анестезии – 8-10 минут. Третья стадия – стадия полной анестезии характеризуется наступлением обезболивающего эффекта, вызванного анестетиком. При этом общие функции организма больного – пульс, артериальное давление, дыхание и т.д. не изменяются. Четвертая стадия – стадия возвращения чувствительности. Она бывает различной по длительности, что зависит от свойств анестетика, концентрации и состава используемого раствора. Пятая стадия – постаналгетическая – характеризуется появлением болей в зоне хирургического вмешательства и обусловлена повреждением нервов во время операции, а также возникновением отека тканей в результате операционной травмы. Для уменьшения этих болей больному следует рекомендовать прием таблетированных анальгетиков. Если предстоит плановая операция под местной анестезией, то местная анастезия реализуется в 2 этапа. На подготовительном этапе хирург обязан: 1) тщательно проконтролировать свои знания техники местного обезболивания и принципов профилактики его осложнений; 2) проверить готовность средств профилактики и лечения аллергических реакций и анафилактического шока; 3) уточнить область и объем оперативного вмешательства; 4) оценить общее состояние здоровья пациента и особенности его психики; 5) изучить аллергологический анамнез и выяснить переносимость анестетика (накожной – аппликационной, скарификационной, внутрикожной, подъязычной пробами – по показаниям); 6) обеспечить санацию кожных покровов в области анестезии; 7) окончательно определить вид местного обезболивания, тип анестетика и его концентрацию, при необходимости – средства премедикации; назначить день и час операции с указанием их в предоперационном эпикризе. На этапе проведения местной анестезии необходимо реализовать следующее: 1) убедиться в готовности средств лечения аллергических реакций и анафилактического шока; 2) при необходимости выполнить премедикацию не позднее, чем за 30 минут до операции (анестезии); 3) обеспечить правильное положение больного на операционном столе с учетом вида местного обезболивания; 4) подготовить руки, спецодежду хирурга к операции; 5) накрыть стерильно анестезиологический столик: – стеклянная банка (стакан) для раствора анестетика; – набор шприцев 2,0; 5,0; 10,0; 20,0 мл; – набор инъекционных игл; – марлевые салфетки, шарики; – анатомический пинцет; – раствор антисептика для обработки операционного поля. 6) обработать кожу в зоне анестезии по принципу обработки операционного поля; 7) не допускать к подаче анестетика случайных лиц; 8) лично проверить сигнатуру на флаконах, коробках и ампулах с раствором анестетика (название, концентрацию, срок изготовления и годности, основные физические свойства); 9) соблюдать деонтологические принципы (уверенные, спокойные действия), исключающие психогенный стресс у больного; 10) предупредить больного о первом уколе, а затем внимательно (но незаметно) следить за реакцией и поведением пациента (ощущение необычной боли, двигательное или эмоциональное беспокойство, изменение частоты и ритма пульса, дыхания, кожные вегетативные реакции); 11) анестезию кожи выполнять тонкой иглой, предпочтительно шприцем емкостью 2 или 5 мл; 12) при возникновении осложнений анестезию немедленно прекратить и принять меры для купирования нежелательных реакций; 13) после завершения анестезии (операции) осуществлять наблюдение за больным до нормализации его состояния; 14) зафиксировать в амбулаторной карточке или истории болезни протокол анестезии с указанием ее вида, характеристик использованного анестетика (название, концентрация, количество) и эффективности обезболивания, а также возможных осложнений и особенностей обезболивания. ОСЛОЖНЕНИЯ МЕСТНОЙ АНЕСТЕЗИИ, их профилактика и лечение. Местная анестезия является простым, достаточно эффективным и наиболее безопасным методом обезболивания при пунктуальном соблюдении всех правил ее проведения. Однако игнорирование их может привести к тяжелым последствиям. Наиболее опасны следующие осложнения: анафилактический шок, интоксикация вследствие передозировки препарата, ошибочное введение другого раствора, гнойно-септические осложнения, инфицирование вирусным гепатитом или вирусом СПИДа. Возможно также повреждение крупного сосуда. Для АНАФИЛАКТИЧЕСКОГО ШОКА характерны критическая гипотензия, дыхательная недостаточность, нарушения микроциркуляции, остановка сердца. При анафилактическом шоке необходимо немедленно прекратить введение препарата, ввести внутримышечно (не терять время на внутривенную инъекцию) 0,5-1 мг (0,5-1 мл 0,1% раствора) адреналина. Инъекции повторяют каждые 10 минут под контролем ЧСС и АД до улучшения состояния. При крайне тяжелом состоянии пациента и выраженных нарушениях гемодинамики адреналин в дозе 500 мкг (5 мл раствора в разведении 1:10000, то есть 0,01%) вводят внутривенно медленно (100 мкг\мин), при достижении эффекта введение прекращают. При инъекции необходимо быть особенно внимательным и применять правильную концентрацию раствора адреналина (0,01%, а не 0,1%). Проводят оксигенотерапию. Антигистаминные препараты в качестве вспомогательной терапии вводят после инъекции адреналина (например прометазин – аналоги пипольфен, дипразин – 10-20 мг в\в медленно) и в течение последующих 24-48 часов (для предотвращения рецидива). Если состояние пациента продолжает ухудшаться, применяют инфузионную терапию для увеличения объема циркулирующей жидкости струйным введением 2-4 литров кристаллоидных растворов. При стойком бронхоспазме вводят аминофиллин в\в медленно в течение 20 минут 250-500 мг (ампулы по 10 мл 25 мг\мл), или эуфиллин 6 мг\кг в течение 20 минут (ампулы 2,4% 5 мл). При необходимости проводят ИВЛ. Внутривенное введение глюкокортикоидов (напрмер, гидрокортизона натрия сукцината 100-300 мг) необходимо не столько для купирования анафилактического шока (так как действие развивается лишь через несколько часов), сколько для предотвращения дальнейшего ухудшения состояния пациента. При ацидозе или стойкой гипотензии в\в вводят гидрокарбонат 0,5-1 мэкв\кг. ИНТОКСИКАЦИЯ при передозировке анестетика обычно связана с незнанием его высшей разовой дозы, случайным попаданием раствора непосредственно в сосудистое русло или с повышенной индивидуальной чувствительностью пациента. Признаками интоксикации в таких случаях будут: общая слабость, холодный пот, тошнота, рвота, частый слабый пульс, снижение артериального давления. В тяжелых случаях – двигательное возбуждение, судороги, делирий, апноэ. Профилактика передозировки предусматривает: – четкое знание разовых высших доз анестетиков; – обязательный контроль сигнатуры на флаконах (ампулах) с раствором анестетика; – постоянное проведение пробы на «кровь в шприце» при выполнении местной анестезии; – непрерывный речевой и визуальный контакт с больным на протяжении всей анестезии и операции. Появление признаков передозировки анестетика обязывает хирурга осуществить следующие действия: – прекратить введение анестетика; – подкожно ввести 0,1% – 0,5 мл атропина; – ввести внутривенно струйно 20 мл 40% раствора глюкозы, 5 мл 5% раствора аскорбиновой кислоты, 2 мл 10% раствора кофеина; – при развитии судорог внутривенно ввести 2 мл реланиума. Дальнейшая тактика зависит от быстроты и полноты восстановления у пациента стабильного состояния. В сомнительных случаях обязательна эвакуация больного в стационар. Первыми признаками ошибочного введения в ткани раствора не анестетика является сильная боль (гипертонические растворы) или полное отсутствие анестезии (изотонические растворы). При ошибочном введении вместо анестетиков растворов, способных вызвать некроз тканей в месте инъекции (10% растворы хлорида натрия, хлорида кальция), место введения раствора необходимо немедленно обильно инфильтрировать 0,125% раствором новокаина (150-200 мл). В необходимых случаях проводится лечение, направленное на купирование резорбтивного действия случайно введенного вещества. Профилактика гнойно-воспалительных (инфекционных) осложнений местной анестезии связана со строгим соблюдением всех правил асептики и антисептики. Для предупреждения повреждения крупных сосудов и паренхиматозных органов необходимо четкое знание их топографии и неукоснительное выполнение отработанных методик местного обезболивания и лечебных блокад. ЛЕЧЕБНЫЕ МЕДИКАМЕНТОЗНЫЕ БЛОКАДЫ – форма местного медикаментозного воздействия на организм с целью снятия или уменьшения боли, а также достижения более благоприятного течения патологического процесса. Основу блокады составляет временный перерыв проводимости по чувствительным нервам и изменение условий функционирования других нервов, достигаемое подведением к ним растворов местных анестетиков. В связи со значительным расширением арсенала местных анестетиков, медикаментов, применяемых при блокадах, углублением представлений о механизме действия блокад, широкими показаниями для их выполнения и разными способами реализации целесообразно называть последние не новокаиновыми блокадами, а лечебными медикаментозными. Лечебные блокады подразделяются на аналгезирующие, противовоспалительные, спазмолитические, тромболитические, трофо- и кинезонормализующие. Обычно отмечается сочетание целого ряда названных эффектов. По направленности локального воздействия различают блокады: – нервных проводников (ветвей, стволов, сплетений, корешков, узлов); – рефлексогенных зон и клетчаточных пространств; – активных микрозон и «триггерных» болевых точек; – периорганные (перитиреоидные, периорхиальные, перипроста-тические); – короткий блок патологических очагов, в том числе: воспаления и тромбоза, хронического перенапряжения (апофизиты, лигаментиты), нервно – трофических нарушений (трофические язвы, трещины), острой травмы (ушиб, разрыв, вывих, перелом); – внутрисосудистый блок (распространенный, регионарный). Прогнозируемый эффект от медикаментозной блокады диктует и набор необходимых медикаментов. Основу любой медикаментозной блокады составляет раствор местного анестетика. При травмах, невритах, невралгиях для быстрого снятия болевого синдрома можно ограничиться только раствором анестетика в дозах, применяемых для проводниковой анестезии. Для достижения пролонгируемой аналгезии целесообразно добавить к 10-20 мл анестетика 1 – 2 мл 96% спирта, а для восстановления нарушенных функций нервных проводников – витамины В1, В12, преднизолон (кеналог, гидрокортизон) в средних одноразовых дозах. Во всех случаях медикаментозных блокад при сочетании местных анестетиков с сухими антибиотиками или гиперосмолярными растворами лекарственных веществ концентрация раствора анестетика снижается до 0,25%-0,5%, а объем вводимого раствора возрастает до 100-150 мл. Противовоспалительное действие блокад усиливается при введении в медикаментозную смесь средних разовых терапевтических доз антибиотиков, гепарина, ферментов (трипсина, химотрипсина), преднизолона, особенно при выполнении короткого блока по поводу воспалительных инфильтратов. В амбулаторных условиях наиболее часто выполняются следующие медикаментозные блокады: эпикондилярная, параартикулярная, межреберная, паравертебральная, короткий медикаментозный блок, пресакральная. В специализированных ЦАХ чаще выполняются периорганные, паравазальные блокады, а также внутрисосудистый регионарный блок. Последовательность действий при выполнении медикаментозной блокады включает следующие мероприятия: 1) выбор вида блокады и способа ее реализации; 2) уточнение концентрации и дозы анестетика, дополнительных медикаментозных средств и их переносимости; 3) четкая идентификация зоны блокады с определением глубины и направления инъекции вне сосудов и нервов; 4) обработка операционного поля с последующим строгим соблюдением асептики; 5) обезболивание кожи только раствором анестетика с помощью тонкой иглы; 6) проверка правильности стояния иглы, отсутствия поступления крови из иглы; 7) подведение раствора медикаментозной смеси к патологическому очагу, нервному проводнику, клетчаточному пространству. ПРОВОДНИКОВАЯ (РЕГИОНАРНАЯ) АНЕСТЕЗИЯ основана на прерывании проводимости чувствительного импульса по нерву на его протяжении. Для этого анестезирующий раствор может быть введен либо в нервный ствол (эндоневрально), либо в периневральную клетчатку (периневрально). В связи с тем, что нерв на всем протяжении окружен клетчаткой, приходится использовать более концентрированные растворы анестетика (1-2% растворы новокаина или лидокаина в количестве соответственно 5-10 мл и 3 мл). Техника проводниковой анестезии сложна из-за трудности определения места расположения нервного ствола в глубине тканей, а наличие сопутствующих нервным стволам крупных сосудов делает этот вид анестезии и опасным, так как возникает возможность повреждения этих сосудов, что ограничивает его применение в условиях поликлиники. В практике врача – хирурга поликлиники этот вид местной анестезии применяется главным образом при операциях на пальцах кистей и стоп.
Рис. 1. Проводниковая анестезия пальцев и кисти:
ЦИРКУЛЯРНУЮ НОВОКАИНОВУЮ БЛОКАДУ поперечного сечения конечности производят при открытых, в том числе огнестрельных, переломах длинных трубчатых костей, а также перед снятием длительно находившегося на конечности жгута в целях профилактики «турникетного» шока и синдрома длительного сдавления. Проксимальнее места перелома (жгута) циркулярно из нескольких точек вводят в мягкие ткани на всю глубину до кости 0,25 % раствор новокаина в количестве 250 – 300 мл в зависимости от толщины сегмента конечности. Каждый раз иглу проводят перпендикулярно к коже в радиальном направлении к кости.
Рис. 3. Футлярные новокаиновые блокады конечностей
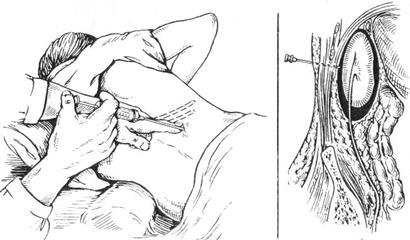
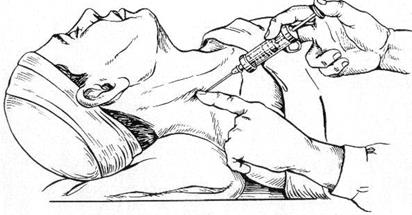
ВАГОСИМПАТИЧЕСКАЯ БЛОКАДА ПО ВИШНЕВСКОМУ показана при травмах и заболеваниях органов грудной клетки. Техника. Больной лежит на спине. Под лопатки подкладывают небольшой валик. Голова повернута в сторону, противоположную месту инъекции. Руку на стороне блокады сильно оттягивают книзу, при этом соответствующее плечо опускают. Тонкой иглой с малым шприцем выполняют кожный желвак у заднего края грудино-ключично-сосцевидной мышцы выше места ее пересечения с наружной яремной веной. Указательным пальцем левой руки кивательную мышцу вместе с лежащим под ней сосудистым пучком сдвигают кпереди, надавливая пальцем в месте образованного кожного желвака. Через него длинной иглой и 10,0 мл шприцем вводят 40-60 мл 0,25% раствора новокаина по направлению кпереди и кнутри, ориентируясь на переднюю поверхность позвоночника.
Рис. 4. Шейная вагосимпатическая новокаиновая блокада Продвижению иглы предпосылают введение раствора анестетика, что обеспечивает безболезненность и безопасность инъекции во время продвижения иглы. Периодически снимая шприц или потягивая за поршень, контролируют интактность сосудов. Показателем правильно выполненной блокады является временное развитие синдрома Горнера (птоз, миоз, энофтальм) на стороне блокады с одновременным улучшением состояния больного. ВНУТРИТАЗОВАЯ БЛОКАДА ПО ШКОЛЬНИКОВУ-СЕЛИВАНОВУ. Показана при закрытых и открытых (огнестрельных) переломах костей таза с повреждением и без повреждения внутренних органов. В положении больного на спине иглу проводят на 1 см кнутри от передней верхней оси подвздошной кости, скользя по ее внутренней поверхности в направлении вниз и кпереди. На глубине 12-14 см конец иглы упирается в середину (ямку) подвздошной кости, куда и вводят 200-300 мл 0,25% раствора новокаина. При двусторонней внутритазовой блокаде с каждой стороны вводят по 200 мл 0,25% раствора новокаина.
а б
Рис. 5. Внутритазовая блокада по Школьникову-Селиванову. а – направление иглы; б – этапы введения иглы в глубь таза забрюшинно
МЕЖРЕБЕРНУЮ НОВОКАИНОВУЮ БЛОКАДУ применяют при одиночных и множественных одинарных переломах ребер. Больной лежит на здоровом боку или сидит. На уровне перелома иглу проводят до упора в нижний край ребра, затем продвигают под него на 0,5 см. В клетчатку, окружающую межреберный нерв, вводят 8 мл 1% раствора новокаина. Для пролонгирования обезболивающего эффекта через ту же иглу дополнительно вводят 1-2 мл этилового спирта. Введение спирта без предварительной анестезии новокаином болезненно. Слишком глубокое введение иглы может сопровождаться повреждением париетальной плевры и легкого. Можно набрать в шприц 9 мл 0,5% раствора новокаина и 1 мл 96-градусного этилового спирта, введение этой смеси не причиняет боли в момент введения.
Рис. 6. Межреберная новокаиновая блокада
Рис. 7. Методика паравертебральной блокады при множественных переломах ребер ПАРАВЕРТЕБРАЛЬНАЯ НОВОКАИНОВАЯ БЛОКАДА СПИННОМОЗГОВЫХ НЕРВОВ показана при множественных двойных переломах ребер, особенно задних отделов их; переломах поперечных отростков и тел позвонков; остром радикулите (люмбаго). Пострадавший лежит на здоровом боку или сидит. На 2-3 см влево или вправо от остистого отростка соответствующего позвонка перпендикулярно к коже проводят иглу по направлению к поперечному отростку позвонка до упора в него. Вводят 15-20 мл 0,5% раствора новокаина, который омывает спинномозговой нерв, его ветви: заднюю, межреберную и соединительную с симпатическим стволом. ПАРАНЕФРАЛЬНАЯ НОВОКАИНОВАЯ БЛОКАДА показана при травмах органов живота и забрюшинного пространства, ожоговом шоке, синдроме длительного сдавления, если транспортировка больного в стационар задерживается на несколько часов. Положение больного на противоположном блокаде боку с валиком между XII ребром и крылом подвздошной кости. Нижняя конечность на стороне блокады вытянута, противоположная согнута в коленном и тазобедренном суставах. Указательным пальцем левой кисти врач определяет место пересечения XII ребра с наружным краем мышцы, выпрямляющей позвоночник. Иглу проводят перпендикулярно к поверхности кожи в глубь тканей, постоянно предпосылая игле струю раствора новокаина. Периодически оттягивают поршень шприца для контроля, не попала ли игла в просвет сосуда или в почечную паренхиму. Проникновение иглы в жировую капсулу почки определяется по появившемуся ощущению уменьшения сопротивления движению поршня при введении раствора новокаина, а при отсоединении шприца раствор из иглы обратно не вытекает в отличие от расположения конца иглы в мышце. В жировую капсулу почки вводят 60-80 мл 0,25% раствора новокаина, который омывает почку и забрюшинные нервные сплетения: вокруг почечных сосудов, чревное сплетение, а также симпатический ствол. Особое внимание следует уделять на удержание иглы на установленном уровне при давлении на поршень и во время смены шприца, заполненного раствором новокаина. Указанные манипуляции легко приводят к продвижению иглы вглубь, в поперечную паренхиму, которая во время дыхательных движений может значительно повреждаться иглой с образованием околопочечной гематомы. Если иглу проводить не перпендикулярно к поверхности кожи, а с отклонением в сторону, она может проникнуть в просвет кишки. Тогда при отсасывании в шприц будет поступать газ и кишечное содержимое. Иглу тотчас извлекают и другой иглой и шприцем вводят в жировую капсулу почки большие дозы антибиотиков широкого спектра действия. В связи со значительным количеством введенного новокаина, особенно при двусторонней паранефральной блокаде, иногда у больных наблюдаются головокружение, слабость, снижение артериального давления. В связи с этим после блокады больному в поликлинике следует отдохнуть полчаса, лучше лежа на кушетке. Больному измеряют артериальное давление и при необходимости вводят подкожно 1 мл 5% раствора эфедрина или 1 мл 10% раствора кофеина.
а б
Рис. 8. Паранефральная новокаиновая блокада. а – направление и место введения иглы; б – сагиттальный срез
Тестовые вопросы 26. При вскрытии подкожного панариция в условиях поликлиники используют анестезию по методу: 1) Оберста-Лукашевича 2) Брауна 3) инфильтрационную местную анестезию 4) блокаду плечевого сплетения 5) все верно
27. При паравертебральной блокаде подведение раствора новокаина осуществляется: 1) к остистым отросткам позвонков 2) к поперечным отросткам позвонков 3) к телам позвонков 4) в перидуральное пространство
28. При проведении блокады межреберных нервов введение новокаина осуществляется: 1) под нижний край ребра 2) под верхний край ребра 3) в середине межреберного промежутка 4) в любом из вышеперечисленных мест
29. Для циркулярной новокаиновой блокады поперечного сечения конечности характерно все, кроме: 1) использования при открытых переломах длинных трубчатых костей 2) применения 0,25% раствора новокаина 3) введения новокаина в фасциальные футляры мышц 4) введение производится циркулярно, игла вкалывается в радиальном к кости направлении
30. При проведении вагосимпатической блокады по Вишневскому введение иглы с раствором новокаина осуществляют: 1) у заднего края грудино-ключично-сосцевидной мышцы выше перекреста ее наружной яремной веной 2) у заднего края грудино-ключично-сосцевидной мышцы ниже перекреста ее наружной яремной веной 3) у переднего края грудино-ключично-сосцевидной мышцы выше перекреста ее наружной яремной веной 4) между ножками грудино-ключично-сосцевидной мышцы
ГЛАВА 8
В городах с населением 200 000 человек, а в областных центрах на каждые 100 000 тысяч жителей создается травматологический пункт с круглосуточным дежурством травматолога. В меньших населенных пунктах амбулаторная помощь травматологическим больным осуществляется травматологом или хирургом поликлиники, на селе – в амбулатории участковой или районной больницы. В амбулаторных условиях проводится лечение непроникающих поверхностных небольших ран без повреждения сосудисто-нервного пучка, при необходимости применяется кожная пластика; проводится лечение обожженных с легкими ожогами I-II степени площадью до 10% и III А степени площадью до 1%, кроме поражений лица, кистей, стоп, половых органов (шокогенных зон). Возможно лечение точечных глубоких ожогов от попадания на кожу капель расплавленного металла, горящей смолы. При отморожениях I-II степени лечение пострадавших проводят амбулаторно при отсутствии признаков интоксикации и небольшой площади отморожения. Кроме того, в амбулаторных условиях проводят лечение пострадавших с различными ранами после выписки из стационара при хорошем общем самочувствии и возможности самостоятельного посещения перевязочной. Большую группу составляют пострадавшие с закрытой травмой (ушиб, растяжение и разрыв связок, подкожные гематомы); в условиях ЦРБ и участковых больниц при отсутствии травматолога хирурги амбулаторно проводят лечение вывихов пальцев рук, кисти, стопы, плеча; переломов костей запястья, кисти, пальцев рук, стопы, пальцев ног, одиночных без осложнений переломов ребер; неосложненных переломов лодыжек, неосложненных переломов ключицы, лопатки, луча в типичном месте, вколоченных переломов хирургической шейки плеча. Дата добавления: 2015-12-16 | Просмотры: 1949 | Нарушение авторских прав |
 ФУТЛЯРНАЯ НОВОКАИНОВАЯ БЛОКАДА ПО А. В. ВИШНЕВСКОМУ основана на введении раствора новокаина в фасциальные футляры мышц конечностей, в которых обычно проходят и сосудисто-нервные пучки. Введенный раствор новокаина в пределах фасциального футляра омывает нервные ствоы и блокирует их. При этом раствор новокаина вводят в мышечный футляр из двух или даже одного прокола иглой в количестве от 50-100 мл 0,25% раствора в зависимости от объема мышц, заключенных в фасциальном футляре. Показана футлярная блокада при открытых, в том числе огнестрельных, переломах длинных трубчатых костей.
ФУТЛЯРНАЯ НОВОКАИНОВАЯ БЛОКАДА ПО А. В. ВИШНЕВСКОМУ основана на введении раствора новокаина в фасциальные футляры мышц конечностей, в которых обычно проходят и сосудисто-нервные пучки. Введенный раствор новокаина в пределах фасциального футляра омывает нервные ствоы и блокирует их. При этом раствор новокаина вводят в мышечный футляр из двух или даже одного прокола иглой в количестве от 50-100 мл 0,25% раствора в зависимости от объема мышц, заключенных в фасциальном футляре. Показана футлярная блокада при открытых, в том числе огнестрельных, переломах длинных трубчатых костей.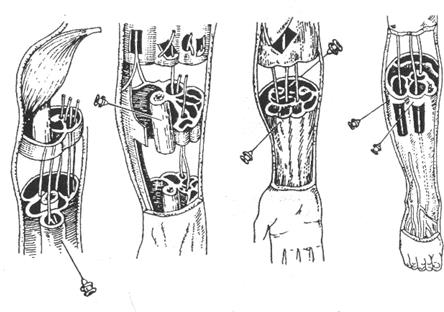

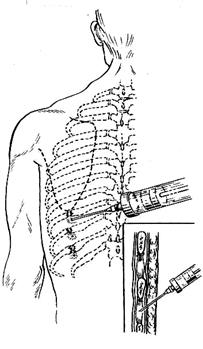
 ПАРАВЕРТЕБРАЛЬНАЯ НОВОКАИНОВАЯ БЛОКАДА МЕЖРЕБЕРНЫХ НЕРВОВ показана при множественных двойных переломах ребер. Положение больного на здоровом боку или сидя. Несколько латеральнее паравертебральной линии под каждое ребро, периферические отделы которых сломаны, а также на одно ребро выше или ниже поврежденных вводят по 6-8 мл 1% раствора новокаина, как и при обычной межреберной блокаде, добавляя для пролонгирования обезболивающего эффекта по 1-2 мл спирта.
ПАРАВЕРТЕБРАЛЬНАЯ НОВОКАИНОВАЯ БЛОКАДА МЕЖРЕБЕРНЫХ НЕРВОВ показана при множественных двойных переломах ребер. Положение больного на здоровом боку или сидя. Несколько латеральнее паравертебральной линии под каждое ребро, периферические отделы которых сломаны, а также на одно ребро выше или ниже поврежденных вводят по 6-8 мл 1% раствора новокаина, как и при обычной межреберной блокаде, добавляя для пролонгирования обезболивающего эффекта по 1-2 мл спирта.