|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология
|
Историческая справка.
Дифтерия известна с глубокой древности; упоминания о ней имеются у Гиппократа и Гомера. Первые клинические описания под названием «смертельной язвы глотки», «сирийской и египетской язвы» относятся к I-II веку н. э. Классическое описание анатомических изменений и клинических форм было сделано в начале XIX столетия французским ученым Bretonneau, который предложил название «дифтерит» (от греч. дифтера - пленка, перепонка). В конце XIX столетия Trousseau анатомический термин «дифтерит» заменил словом «дифтерия». С тех пор это название стало общепринятым. В 1884 г. Леффлером был открыт возбудитель болезни и создана противодифтерийная сыворотка. Активная иммунизация после получения анатоксина с 1923 года.
Этиология:
Возбудитель дифтерийная палочка (бактерия Леффлера (BL), коринебактерия). Палочки неподвижны, спор не образуют, на концах имеют включения и в мазках располагаются под углом друг к другу, образуя римскую цифру V. Среды для роста: среда Леффлера - свернутая кровяная сыворотка и кровяной агар, те же среды с добавлением солей теллура (среда Клауберга).
Высоко изменчивы и высоко устойчивы во внешней среде. Долго сохраняется при высыхании, в воздухе в течение 1-2 сут, при солнечном освещении гибнет через несколько часов. В дезинфицирующих растворах гибнет быстро, при кипячении погибает сразу.
В процессе размножения дифтерийная палочка выделяет экзотоксин; он относится к истинным бактериальным токсинам и очень ядовит для человека.
Анатоксин - это токсин, потерявший свои токсические и сохранивший свои антигенные свойства; он безвреден, но при подкожном или внутримышечном введении его в организме вырабатывается антитоксин.
Эпидемиология:
Источником инфекции при дифтерии является только человек (антропонозное заболевание) – больной, реконвалесцент или бактерионоситель.
Больной становится заразным в последний день инкубации, конец заразного периода определяется не календарными сроками, а бактериальным очищением, которое может быть выявлено только лабораторным путем (до 20-25 дня болезни).
Бактерионоситель имеет большое эпидемиологическое значение и представляет серьезную опасность.
Пути передачи: основной путь передачи - воздушно-капельный. В капельках слизи и ничтожнейших частицах пленки дифтерийная палочка может сохранять жизнеспособность на белье, игрушках, книгах до нескольких недель, иногда даже месяцев, поэтому возможна передача через предметы, через третьих лиц. Возможен пищевой путь передачи при инфицировании пищевых продуктов, на которых палочка может размножаться (молоко, крем), встречается крайне редко.
Восприимчивость к дифтерии зависит от наличия антитоксического иммунитета и его напряженности. Восприимчивость к дифтерии может быть определена с помощью реакции Шика. Реакция Шика производится путем внутрикожного введения 0.2 мл дифтерийного токсина. У лиц, не имеющих антитоксического иммунитета, на месте инъекции через 72 ч появляются красное пятно и затем инфильтрат размером 1-2см. Основной способ создания иммунитета у населения - активная иммунизация вакцинами АКДС, АДС-М, АД-М. После перенесенного заболевания стойкий иммунитет.
Патогенез:
Попадая во входные ворота (слизистая оболочка ротоглотки, гортани, полость носа, реже слизистая глаз, половых органов, раневая поверхность), возбудитель выделяет экзотоксин, который приводит к развитию воспалительного процесса в тканях, происходит расширение капилляров, повышается их проницаемость и развивается пропотевание экссудатом, богатым фибриногеном, который под действием тромбокиназы, свертывается и превращается в фибрин (фибринные пленки). Всасываясь из воспалительного очага в кровь, экзотоксин вызывает интоксикацию организма, поражение нервной, сердечно-сосудистой системы, надпочечников, почек. При развитии процесса в гортани развивается дифтерийный круп.
Клиника:
Инкубационный период от 2 до 7 дней.
Классификация клинических форм:
- Дифтерия зева (98% случаев):
а) локализованные формы – катаральная, островчатая, пленчатая;
б) распространенная – дифтерия зева и носа, зева и гортани, зева и полости рта;
в) токсические формы – субтоксическая, токсическая 1, 2, 3 степени, гипертоксическая, геморрагическая.
2. Дифтерия гортани – локализованный круп, распространенный круп;
3. Дифтерия носа – катарально-язвенная и пленчатая формы;
4. Дифтерия редких локализаций – кожи, глаз, ушей, половых органов.
Дифтерия зева:
Локализованная форма дифтерии наблюдается наиболее часто, характерно расположение местного процесса в пределах миндалин и при своевременном лечении протекает благоприятно, без выраженных осложнений. Начало заболевания постепенное иногда острое, характерно умеренное повышение температуры тела, обычно не выше 38°С, появляется небольшая болезненность при глотании, умеренная гиперемия миндалин и налеты на них. Вначале они нежные, тонкие, в ближайшие I-2 дня принимают вид пленки с гладкой поверхностью и довольно хорошо очерченными краями, выступающей над поверхностью миндалин. Налеты плохо снимаются, слизистая под ними кровоточит, тонут в воде, не растираются твердыми предметами. При пленчатой форме они могут покрывать всю или значительную часть поверхности миндалин, при островчатой выглядят в виде бляшек, небольших островков. Отмечается небольшое увеличение верхнешейных лимфатических узлов с незначительной болезненностью их при пальпации.
При катаральной форме налетов нет, температура невысокая, симптомы интоксикации отсутствуют, диагноз устанавливается только при бактериологическом подтверждении.
При локализованных формах через сутки после введения противодифтерийной сыворотки самочувствие больного улучшается, температура тела снижается, налеты становятся более рыхлыми, уменьшаются в размерах и через 1-2 дня зев очищается. Без сывороточного лечения процесс может прогрессировать, налеты увеличиваются, локализованная форма может превратиться в распространенную, а затем и в токсическую.
Распространенная форма дифтерии зева характеризуется расположением налетов не только на миндалинах, но и за их пределами (на дужках, на язычке). Симптомы интоксикации обычно более выражены, чем при локализованных формах, чаще возникают и осложнения.
Токсическая дифтерия зева может развиваться постепенно из локализованной формы, если диагноз дифтерии не устанавливают и противодифтерийную сыворотку не вводят. Однако она преимущественно начинается бурно: температура тела сразу повышается до высоких цифр, могут быть рвота, нередко боли, в животе, головная боль, слабость, вялость, реже--возбуждение. Боль при глотании. Фибринозные налеты располагаются не только на миндалинах, но и на дужках, на язычке, нередко переходят на мягкое и даже на твердое небо. Местный процесс распространяется, как правило, и на носоглотку, в результате появляются сукровичные выделения из носа, затруднение носового дыхания и одновременно приторно-сладкий запах изо рта. Отечности вокруг лимфатических узлов предшествует отечность зева; при более тяжелых токсических формах она мешает дыханию. Больной обычно лежит с запрокинутой головой и открытым ртом, появляется «храпящее дыхание».
Отек подкожной клетчатки рыхлый, безболезненный, без изменения цвета кожи. По величине отека различают токсические формы I степени (отек вокруг регионарных Лимфатических узлов до первой шейной складки), II степени (распространяется до ключицы) и III степени (отек ниже ключицы).
Параллельно местному процессу быстро нарастает интоксикация и в течение ближайших дней может наступить смерть. При правильном своевременном сывороточном лечении в большинстве случаев дети выздоравливают, но улучшение наступает медленно. Налеты как бы постепенно тают, иногда отторгаются пластами, оставляя эрозированную поверхность. Через 7-8 дней местный процесс ликвидируется, но затем начинают развиваться токсические осложнения.
Самыми тяжелыми формами являются гипертоксические формы: молниеносная и геморрагическая. Основные признаки геморрагической формы - быстро прогрессирующая интоксикация с параллельным увеличением местных изменений в зеве и отек. Последний увеличивается «по часам», распространяется на область ниже ключицы. Распространенные налеты приобретают бурый цвет (пропитываются кровью); на коже уже в первые дни болезни появляются геморрагии, сначала в области инъекций, а затем и самопроизвольно; нередко наблюдаются носовые кровотечения, кровоточивость десен.
Для молниеносной формы дифтерии зева характерно особенно острое начало и бурное развитие общего токсикоза, которое может опережать распространение местных изменений в зеве. У больного быстро развиваются общая адинамия, затемнение сознания, тахикардия, глухость сердечных тонов и резкое падение артериального давления. Прогрессирующая интоксикация может приводить к смерти уже в течение ближайших суток от начала заболевания. Смерть наступает при явлениях сосудистой недостаточности.
Дифтерия гортани
Дифтерия гортани, протекающая с явлениями стеноза гортани, носит название крупа. Дифтерийный процесс иногда может возникнуть сразу в гортани - круп первичный, чаще же процесс вторичный, т. е. начинается в зеве или носу (иногда с очень небольшим, почти незаметным поражением) и быстро распространяется на гортань. Для дифтерии гортани характерно постепенное нарастание основных признаков: грубый лающий кашель, осиплость голоса, афония, стеноз. Различают три стадии болезни: катаральную, стенотическую и асфик гическую.
Начало с субфебриальной температуры или единичных подъемов температуры до 38,5°С, осиплости голоса и грубого лающего кашля. Переход в стенотическую стадию происходит преимущественно через 1-2 дня. Стеноз развивается вследствие появления плотной фибринозной пленки, спазма гортанной мускулатуры и отека слизистой оболочки.
Признаки стеноза развиваются постепенно, различают четыре степени.
Для 1 степени характерно появление шумного дыхания в инспираторной фазе.
При II степени стеноза в акт дыхания вовлекается вспомогательная мускулатура, голос делается глуше и затем пропадает совсем (афония), при вдохе появляются втягивания межреберий и подключичных ямок. Сначала ребенок переносит свое состояние довольно хорошо, продолжает интересоваться окружающим, но постепенно состояние прогрессивно ухудшается, развивается III степень стеноза.
Для III степени стеноза характерны симптомы кислородной недостаточности, гипоксемия, бледность, периоральный цианоз, учащение пульса. Ребенок проявляет беспокойство, потеет (особенно головка), пульс становится парадоксальным. Стеноз IV степени характеризуется развитием гипоксии тканей и особенно коры большого мозга, больной как бы успокаивается, затихает и даже засыпает в это время очень быстро может наступить летальный исход.
Дифтерия носа
Слабо выражены симптомы интоксикации, сукровичные выделения из носа, на слизистой оболочке носа – фибринозные пленки или налеты.
| компоненты
| Ложный круп
| Истинный круп
| | Этиология
| респираторная вирусная инфекция (грипп, парагрипп, аденовирусная инфекция)
| дифтерия
| | Механизм развития
| Ларингоспазм, отек слизистой оболочки
| Ларингоспазм, отек слизистой оболочки, фибринные пленки
| | Время развития
| Быстрое (внезапное), чаще ночью, в холодное время года
| Постепенное
| | Симптомы
| затрудненное дыхание, «лающий» кашель, охриплость голоса, яркая разлитая гиперемия, набухлость слизистых оболочек зева, задней стенки глотки, слизистые и слизисто-гнойные выделения из носа. более высокой температуре и других явлениях интоксикации, периоды стеноза могут сопровождаться периодами успокоения
| охриплость голоса, грубый «лающий» кашель, затрудненное дыхание. Охриплость усиливается вплоть до полной потери голоса, а в конце первой — начале второй недели болезни развивается расстройство дыхания. Дыхание становится слышным на расстоянии, развивается удушье, ребенок синеет, мечется в кровати, быстро слабеет, сердечная деятельность падает, и, если не будет оказана своевременная помощь, может наступить смерть.
| | Ответ на лечение
| Облегчение симптомов под влиянием отвлекающих процедур, а\гистаминных, седативных препаратов
| Облегчение симптомов при введении ПДС
|
Осложнения:
Инфекционно-токсический шок, миокардиты ранние и поздние (на ЭКГ снижение вольтажа зубцов, смещение интервала S-T, отрицательный зубец Т), токсический нефроз, параличи и парезы.
Дифференциальный диагноз:
Фолликулярная, лакунарная ангины чаще вызываются гемолитическим стрептококком. Начало более острое, чем при дифтерии, большая выраженность воспалительных изменений в зеве в виде яркой гиперемии, сочности, разрыхленности слизистых оболочек, сопровождающихся болезненностью. Регионарные лимфатические узлы увеличены и болезненны, по консистенции эластичны, а не плотны, как при дифтерии.
Для фолликулярной ангины характерно расположение фолликулов под слизистой оболочкой (они просвечивают сквозь нее), в то время как налеты при дифтерии всегда находятся на поверхности слизистой оболочки. При нагноении фолликул целость слизистой оболочки, покрывающей миндалины, разрушается, но в этих случаях определяется гнойный характер поражения (вид гнойных пробок), который не свойствен дифтерии.
Лакунарную ангину обычно смешивают с тонзиллярной формой дифтерии. При лакунарной ангине налет рыхлой консистенции, он чаще всего сосредоточен в лакунах, нередко гнойный, не имеет характерной для дифтерии тенденции к распространению.
При некротической ангине, которая обычно вызывается гемолитическим стрептококком, гиперемия зева, болезненность, гнойный характер местных изменений, увеличение и болезненность шейных лимфатических узлов выражены особенно резко, температура тела повышается до 40° С и выше. Некротические пленки, которые принимаются за налеты, серого цвета, находятся в углублении (минус-ткань вместо плюс-ткани при дифтерии), расположены обычно симметрично, чаще всего на миндалинах, могут быть на дужках, у основания язычка. Изменение их величины без лечения происходит очень медленно, пенициллин оказывает быстрый терапевтический эффект.
Фузоспириллезная ангина (Симановского-Раухфуса или Венсана) вызывает подозрение на дифтерию при большой величине налета, особенно при его распространении за пределы миндалин.
В начале заболевания правильной диагностике помогает односторонность поражения зева и регионарных лимфатических узлов (увеличение последних обычно более резко выражено, чем при дифтерии), а также поверхностное расположение налета. В последующие дни образуются несвойственные дифтерии изменения в зеве в виде дефекта ткани, налет становится более рыхлым, приобретает зеленоватый оттенок, изо рта появляется гнилостный запах. Наличие веретенообразных палочек и спирохет при бактериоскопии обычного мазка слизи из зева на предметном стекле, окрашенном фуксином, помогает выяснению истинной природы заболевания.
Диагностика:
Микроскопический метод: бактериоскопия мазка из зараженной области с окраской по Грамму. Дифтерийные палочки выглядят в виде многочисленных бисерных, близко расположенных друг к другу колоний.
Бактериологический метод: материал собранный стерильным ватным тампоном на границе пораженного и здорового участка, засевают на элективные среды и после роста в термостате при температуре 37 гр С в течении 24 часов проводят бактериоскопию (мазок на BL).
Серологический метод: обнаружение антимикробных антител в РПГА. Реакцию ставят с культурой дифтерийной палочки, Она положительная, если нарастает титр антител в динамике заболевания.
Лечение:
Обязательная госпитализация. Больной госпитализируется до полного клинического выздоровления и двухкратного отрицательного результата посева. На догоспитальном этапе возможно введение пенициллина, преднизолона в возрастных дозах. Основной метод лечения дифтерии этиотропный — введение антитоксической противодифтерийной сыворотки (ПДС), при локализованной форме 15000 МЕ, при токсической форме от 60 до 200 тыс МЕ в\м по методу Безредко.
Патогенетическая терапия:
Антибактериальная терапия: пенициллин, эритромицин, гентамицин, цефалоспорины, рифампицин (от 5-7 до 8-10 дней).
Кортикостероиды: преднизолон (до 5-10 мг на 1 кг массы в сутки), дексазон, гидрокортизон – в\в от 1-2 до 3-5 дней.
Дезинтоксикационная терапия: в\в реополиглюкин, гемодез, альбумин, 5-10% раствор глюкозы с аскорбиновой кислотой.
Производят отсасывание слизи с помощью электроотсоса. Следует использовать кислородную терапию.
При отсутствии эффекта от консервативной терапии прибегают к оперативному вмешательству. Показанием являются длительный стеноз II - III степени. При крупах дифтерийной этиологии (локализованная форма) наиболее рациональной считается интубация. Отсутствие улучшения дыхания при экстубации (через 2 - 3 дня после интубации) служит показанием для трахеостомии.
Симптоматическая терапия: полоскание ротоглотки антисептическими растворами, жаропонижающие, обезболивающие препараты, витаминотерапия.
Лечение бактерионосителей: в стационаре антибактериальными препаратами.
Реконвалесценты находятся под диспансерным наблюдением участкового врача, кардиолога, невропатолога, отоларинголога от 1 месяца до 1 года.
Профилактика:
Вакцинация АКДС проводится в возрасте 3 мес трехкратно с интервалом в 45 дней. Первая ревакцинация через 1-1,5-2 года АКДС однократно. 2 и 3 реввакцинация АДС-М анатоксином в 7 и 14 лет, затем через каждые 10 лет. Осложнения: аллергические реакции на компоненты вакцины в виде сыпи, крапивницы, отека Квинке (специфический отек, охватывающий значительную область в месте введения вакцины), анафилактический шок, судороги, неврологические осложнения, гипертермический синдром, местно боль и отек в месте введения. С целью профилактики назначают жаропонижающие препараты и антигистаминные.
Выявление источника инфекции.
Санпросвет работа.
Мероприятия в очаге:
- Сообщить в СЭС.
- Выявить и госпитализировать больного.
- Дезинфекция бытовых предметов, посуды и помещения.
- Выявление контактных и наблюдение за ними 7 дней (карантин)(жалобы, осмотр зева и носа)
- У контактных взять мазки из зева и носа.
- Госпитализация бактерионосителей и лечение.
- Непривитых людей вакцинируют.
Менингококковая инфекция – инфекционное заболевание, вызываемое менингококком, клинически проявляется в виде острого назофарингита, гнойного менингита и менингококкцемии.
| Этиология: Возбудитель МИ - neisseria meningitidis, грамотрицательный диплококк. Вырабатывает эндо- и экзотоксин, очень неустойчив во внешней среде. Погибает при низкой температуре через 1-2 ч, при обработке дезинфектантами. Чувствителен к антибиотикам группы пенициллина левомицетина. Менингококк паразитирует исключительно среди людей и культивируется на средах, содержащих человеческий белок (асцит-агар, сывороточный агар, сывороточный бульон). Эпидемиология:МИ - типичный антропоноз. Источником заболевания являются менингококконосители, больные назофарингитом и генерализованными формами инфекции.
Механизм и пути передачи - воздушно-капельный (при кашле, чихании). Заболевают преимущественно дети (70-80 %), а также лица молодого возраста, чаще в закрытых коллективах. Наиболее опасный по развитию гипертоксических (сверхострых) форм инфекции возраст - дети первых 3 лет, особенно 1 - го года жизни. Максимум в зимнее-весенний период. После заболевания относительно стойкий иммунитет.
Патогенез Менингококк попадает на слизистую носоглотки капельным путем (назофарингеальная стадия), где может вегетировать, не причиняя вреда хозяину, - менингококконосительство. При снижении резистентности организма возможно развитие воспалительного процесса в носоглотке - менингококковый назофарингит. В части случаев менингококк проникает в лимфатическую систему и кровь (лимфогематогенная диссеминация), в результате чего развивается генерализованная форма инфекции. При прорыве гематоэнцефалического барьера возникает гнойный менингит, менингоэнцефалит с менингококцемией и без нее. В патогенезе генерализованных форм МИ основную роль играет эндотоксин - липополисахаридный комплекс. Анализ структуры смертности от МИ показывает, что большинство детей погибает в 1-2 - е сутки заболевания от молниеносной (гипертоксической) менингококцемии, реже при смешанной (менингит + менингококцемия) форме заболевания, осложнившейся шоком и ДВС-синдромом. В отдельных случаях летальный исход наступает позднее и связан с неспецифическими осложнениями (пневмонией, обструктивным бронхиолитом, вторичной бактериальной или вирусной инфекцией).
Клиника Инкубационный период колеблется от 1 до 10 дней (чаще 2-4 дня). Выделяются следующие формы МИ. 1. Локализованные формы: 1) менингококконосительство; 2) менингококковый катаральный назофарингит. 2. Генерализованные формы: 1) менингококкемия (типичная, молниеносная, хроническая); 2) менингит; менингоэнцефалит; 3) смешанные (менингит и менингококкемия).
3) Редкие формы: эндокардит, полиартрит, иридоциклит, пневмония. Локализованные формы Менингококконосительствоу детей первых лет жизни наблюдается очень редко. Менингококковый катаральный назофарингит (3-5 % больных МИ) начинается обычно с умеренного повышения температуры до 38,5 гр С, слабые симптомы интоксикации. Жалобы на боль и першение в горле, иногда головокружение, рвота, шум и боль в ушах. При осмотре определяется бледность лица, инъекция склер, гиперемия и зернистость задней стенки глотки, мягкого неба, передних дужек. У старших детей отмечается заложенность носа или скудные вязкие выделения, у младших - обильное слизистое или слизисто-гнойное отделяемое. При риноскопии определяется гиперемия и отек задних отделов слизистой носа. Носовое дыхание затруднено, речь приобретает носовой оттенок. В крови наблюдаетсяч умеренный лейкоцитоз при нормальной или слегка повышенной СОЭ. Лихорадка обычно держится 2-4 дня, иногда отсутствует. Заболевание может закончиться полным выздоровлением через 5-7 дней, но может быть продромой генерализованной формы. При дифференциальной диагностике с ОРВИ следует фиксировать внимание на отсутствии обычных для ОРВИ симптомов, т. е. кашля, чихания. Генерализованные формы Менингококцемия – острый бактериальный сепсис. Характерно острое начало, подъем температуры до высоких цифр, симптомы общей интоксикации, кожные высыпания и развитие инфекционно-токсического шока (при шоке температура снижается). Отмечается головная боль, м.б. возбуждение, бледность кожи, язык сухой, обложен густым налетом. Ведущий симптом геморрагическая сыпь на коже и слизистых оболочках в виде «звездочек», неправильной формы и разной величины от булавочного укола до крупных элементов с некрозом в центре, плотная на ощупь. Сыпь появляется через 5-15 часов от начала заболевания, сначала не обильная, затем приобретает сливной характер, с образованием багровоцианотичных пятен, которые быстро некротизируются, чаще располагается на ягодицах, бедрах, голенях, животе, руках, реже на лице. При сверхтяжелом течении развивается инфекционно-токсический шок. Менингококковый менингит(10-12 % из числа генерализованных форм) начинается обычно остро, бурно, родители могут указать не только день, но и час, когда заболел ребенок. В других случаях менингит развивается вслед за назофарингитом или менингококцемией. Температура поднимается до высоких цифр; появляются сильная распирающего характера головная боль, боль в глазных яблоках, повторная рвота, не связанная с приемом пищи и не облегчающая состояние больного; резкая гиперестезия ко всем видам раздражителей - к прикосновениям, яркому свету, громким звукам. У части детей отмечается адинамия, сонливость, безучастность к окружающему; у большинства же, особенно у старших, - беспокойство, психоэмоциональное возбуждение. Возможна спутанность сознания, галлюцинации, бред. Уже с первых часов болезни резко выражены все признаки поражения мозговых оболочек (ригидность затылочных мышц, симптомы Кернига, Брудзинского и др.), что характерно именно для менингококковых менингитов. У детей раннего возраста заболевание может начинаться с резкого крика, беспокойства, общих судорог. Менингеальные симптомы у них выражены менее отчетливо, но часто положительным бывает симптом Лессажа или "подвешивания" (ребенок поднятый за подмышечные области поджимает к животу ноги и держит их в согнутом положении). Важным симптомом является выбухание или напряжение большого родничка. В отдельных случаях (при явлениях токсикоза с обезвоживанием), возможно западение родничка (гипотензивный синдром). Ввиду резкой гиперестезии дети сильно беспокоятся при пеленании, отказываются идти на руки. Глубокие рефлексы чаще оживлены, но при выраженной интоксикации могут быть снижены. Иногда отмечаются пирамидные симптомы (анизорефлексия, симптом Бабинского, клонус стоп, тремор конечностей). Если эти симптомы регистрируют в течение 2-5 дней, их следует рассматривать как результат нарушения ликворо- и гемодинамики. При среднетяжелых и тяжелых формах менингококковых менингитов возможно вовлечение в патологический процесс отдельных черепных нервов. В крови определяются высокий лейкоцитоз с нейтрофилезом, сдвигом лейкоцитарной формулы влево до миелоцитов, лимфопения, ускоренная СОЭ, анэозинофилия. Цереброспинальная жидкость мутная, беловатого цвета, при высоком цитозе (до 10 000 клеток в 1 мкл) напоминает разведенное молоко; вытекает обычно под повышенным давлением. Нейтрофильный плеоцитоз достигает нескольких сотен или тысяч клеток в 1 мкл, содержание белка повышено до 1 г/л. В мазках удается обнаружить менингококк.
Менингоэнцефалит относится к числу редких форм МИ (3-6 %). Начинается остро с высокой температуры, выраженной интоксикации. Появляются сильная головная боль, рвота, нарастают общемозговые расстройства - нарушения сознания различного характера, (спутанность, оглушенность, бред, галлюцинации, резкое возбуждение или угнетение, сопорозное состояние). На этом фоне уже с 1-2 - го дня болезни возникают очаговые симптомы - поражение отдельных черепных нервов, корковые и подкорковые параличи или парезы. Часто наблюдаются общие или локальные судороги. Длительность заболевания 4-6 недель. Течение очень тяжелое; прогноз неблагоприятный - высокая летальность, частые остаточные явления в виде эпилепсии, гидроцефалии, задержки умственного развития. Гипертоксические (сверхострые, молниеносные) формы МИ представляют серьезную угрозу жизни детей и наблюдаются во время эпидемических вспышек. Эти формы обусловлены развитием ИТШ и отека головного мозга. В настоящее время летальность составляет 30-46 %.
Осложнения: кровоизлияния в надпочечники, отек головного мозга, инфекционно-токсический шок.
Выделяют 4 степени инфекционно-токсического шока:
1 ст (компенсированный шок)- состояние тяжелое, возбуждение, беспокойство при сохраненном сознании, общая гиперрефлексия; у детей грудного возраста м.б. судорожная готовность. Кожа бледная, конечности холодные. Озноб, гипертермия до 39-40 грС, умеренная тахикардия, тахипноэ, диурез не нарушен.
2 ст.(субкомпенсированный шок) – состояние очень тяжелое, ребенок вял, заторможен, сознание нарушено. Лицо и кожа бледные с сероватым оттенком, акроцианоз, кожа холодная, влажная. Температура субнормальная, выражены тахикардия, тахипное, тоны сердца глухие. Пульс слабый, АД снижено, олигурия.
3 ст (декомпенсированный шок) - состояние крайне тяжелое, сознание может отсутствовать, мышечная гипертония, гиперрефлексия, м.б. судороги. Кожа синюшно-сероватого цвета, тотальный цианоз с множеством геморрагически-некротических элементов, венозные гипостазы, типа «трупных пятен». Конечности холодны, влажные. Резкая одышка, тахикардия. Пульс нитевидный или не определяется. Ад низкое или не определяется, анурия. М.Б. отек легких (психомоторное возбуждение, головная боль, некупирующаяся гипертермия, нарушение сознания от сопора до комы, клонико-тонические судороги, гиперемия лица, зрачки сужены, смена урежения пульса тахикардией, одышки-аритмичным дыханием)
4 ст (терминальное или агональное состояние) Сознание отсутствует, мышечная атония, сухожильная арефлексия, зрачки расширены, реакция зрачков на свет отсутствует, тонические судороги. Выраженная дыхательная и сердечно-сосудистая недостаточность. Прогрессирующий отек легких и мозга. Полная несвертываемость крови с диффузными кровотечениями (носовыми, желудочно-кишечными и тд)
Диагностика Лабораторная диагностика включает бактериологический, бактериоскопический и серологический методы обследования, а также экспресс-диагностику. Бактериологическому исследованию подвергаются носоглоточная слизь, кровь, спинно - мозговая жидкость, содержимое элементов сыпи. Первый забор материала желательно проводить до начала антибактериальной терапии. Доставка в лабораторию при температуре 37 гр. Для экспресс-диагностики, обнаружения АГ менингококка используются: РЛА (реакция латекс-агглютинации); НМФА (непрямой метод флуоресцирующих антител); РТГА с антительными эритроцитарными диагностикумами; РКА (реакция коагглютинации).
Лечение Лечение локализованных форм МИ.При носительстве и назофарингите назначается антибактериальная терапия (левомицетин, ампициллин внутрь в возрастных дозировках в течение 4 дней, рифампицин перорально в течении 2 - е сутки). Через 3 дня после окончания курса проводится однократное бактериологическое обследование и при его отрицательных результатах ребенок может быть выписан. Лечение больных генерализованными формами МИ.При подозрении на менингококкемию и менингит терапию следует начать немедленно на дому с последующей госпитализацией больного в инфекционный стационар. Врачу скорой помощи следует ввести больному следующие лекарственные препараты: жаропонижающие средства - анальгин 50% - ный - 0,1 мл на год жизни ребенка; папаверин 1% - ный - 0,3 мл/ на год жизни; новокаин 0,25% - ный - 1,0; преднизолон - 2 мг/кг в/м или в/в;
при выраженном менингеальном синдроме - лазикс 1-2 мг/кг в/м или сульфат магния 25% по 1 мл на год жизни в/м; при возбуждении, судорогах - седуксен 0,5% - ный в/м или в/в.
При менингококкцемии и смешанных формах левомицетина –сукцинат натрия в\м 25 мг\кг разовая доза. Лечение в стационаре больных с генерализованными формами МИ должно проводиться в специализированном отделении нейроинфекций или в палате интенсивной терапии в инфекционном стационаре.
Пенициллинотерапия массивными дозами (200-300 тыс ед на 1 кг массы тела ребенка в сут) в\м каждые 4 часа. 8-10 суток. Ампициллин, оксациллин (200-400 мг\кг в сут в\м 4 раза), При менингококкцемия и ИТШ левомицетина сукцинат 80-100 мг\кг в сут (первые 1-2 дня), преднизолон 10-30 мг\кг в сут, дексазон, гидрокортизон. Для дезинтоксикации и улучшения микроциркуляции гемодез, реополиглюкин, 5-10% р-р глюкозы, плазму, алюбумин. Дезагреганты (трентал, курантил, никотиновую к-ту), для стабилизации гемодинамики в\в допамин 8-10 мкг\кг в мин под контролем АД иЧСС. При менингитах ноотропные препараты (ноотропил, аминалон), для улучшения мозговой гемодинамики (кавинтон, актовегин).
При отеке мозга: маннитол 10% р-р 1 г\кг в\в кап на 10% р-ре глюкозы: половину дозы ввести быстро (30-50 кап в мин), остальное со скоростью 12-20 кап в мин. Раствор дексаметазона 0,5 – 1 мг\кг в\в, 1% р-р лазикса 0,1-0,2 мл-кг в\в или в\м; 25% р-р магния сульфата 1,0 мл\год жизни, а детям до 1 года 0,2 мо\кг в\м. При возбуждении и судорогах: 0,5% р-р седуксена 0,05 мл\кг в\м или в\в.
При ИТШ в\в струйно ГКС в стартовой дозе (1\2суточной) из расчета по преднизолону
При ИТШ 1 ст- преднизолон 5 мг\кг (до 10 мг\кг в сут)
При 2 ст-10 мг\кг (до 20 мг\кг в сут)
При 3 ст 15-20 мг\кг (30-40 мг\кг в сут) Предпочтительно чтобы 1\2-1\3 этой дозы составлял гидрокортизон
Показания для проведения ИВЛ –ИТШ 2-3 степени.
После выписки ребенок 2-3 недели находится на домашнем режиме. Наблюдение после перенесенных генерализованных форм педиатром, невропатологом в течение 3-х лет. Освобождение от прививок на 1 год. Взрослые наблюдаются участковым терапевтом, невропатологом в течение 1 года.
Менингококковая инфекция:¦ ¦ ¦¦ ¦- менингит ¦1. Пеницилин 35-80 ед./кг веса¦ ¦¦ ¦ ¦или левомицетин 20-25 мг/кг ¦ ¦¦ ¦ ¦веса (разовая доза - в/м) ¦ ¦¦ ¦ ¦2. Преднизолон 1-2 мг/кг веса ¦ ¦¦ ¦ ¦- в\венно ¦ ¦¦ ¦ ¦3. Дегидратационная терапия: ¦ ¦¦ ¦ ¦в/венно ¦ ¦¦ ¦ ¦- лазикс 1-3 мг/кг веса ¦ ¦¦ ¦ ¦- маннитол 0,5-1,5 г сухого ¦ ¦¦ ¦ ¦вещества на кг веса ¦ ¦¦ ¦ ¦4. Посиндромная терапия ¦ ¦¦ ¦ ¦(гипертонический синдром, ¦ ¦¦ ¦ ¦судорожный синдром, нарушения ¦ ¦¦ ¦ ¦дыхания - при необходимости) ¦ ¦¦ ¦ ¦ ¦ ¦¦ ¦- менингококцемия ¦1. Левомицетин 20-25 мг/кг ¦ ¦¦ ¦ ¦веса (разовая доза) - в/м ¦ ¦¦ ¦ ¦2. Преднизолон 1-2 мг/кг веса ¦ ¦¦ ¦ ¦- в\венно ¦ ¦¦ ¦ ¦3. Посиндромная терапия при ¦ ¦¦ ¦ ¦необходимости (гипертонический¦ ¦¦ ¦ ¦синдром, судорожный синдром и ¦ ¦¦ ¦ ¦т.д.) ¦ ¦¦ ¦ ¦4. Госпитализация ¦ ¦¦ ¦ ¦ ¦ ¦¦ ¦- инфекционно-токсический¦1. Левомицетин 20-25 мг/кг ¦ ¦¦ ¦шок ¦веса (разовая доза - в/м) ¦ ¦¦ ¦ ¦2. Преднизолон 1-2 мг/кг веса ¦ ¦¦ ¦ ¦- в\венно ¦ ¦¦ ¦ ¦3. Реополиглюкин 10 мл/кг веса¦ ¦¦ ¦ ¦в/венно капельно ¦ ¦¦ ¦ ¦4. Допамин 5 мг/кг веса ¦ ¦¦ ¦ ¦(суточная доза) - в/венно ¦ ¦¦ ¦ ¦5. Оксигенотерапия ¦ ¦¦ ¦ ¦6. Коррекция нарушений ¦ ¦¦ ¦ ¦жизненно важных функций ¦ ¦¦ ¦ ¦(при необходимости) ¦ ¦¦ ¦ ¦7. Реанимационные мероприятия ¦ ¦¦ ¦ ¦8. Госпитализация
Профилактика:
1. Раннее выявление и изоляция больных
2. Выписывание реконвалесцентов после 2-х кратных отр результатов бакпосевов.
3. Введение полисахаридной менингококковой вакцины типа А по эпидемиологическим показаниям.
4. Выявление контактных и проведение химиопрофилактики (рифампицином, азитромицином, амоксициллином), детям первого года жизни донорский иммуноглобулин.
Мероприятия в очаге: эстренное извещение в СЭС, выявление контактных, карантин 10 дней. Обследование контактных и наблюдение 10 дней (осмотр кожи, носоглотки, термометрия), выявленные носители подлежат санации. В очаге влажная уборка с дезинфиц средствами, проветривание
|
|
Лекция № 14
Малярия.
Малярия (итал. mala aria - «плохой воздух», ранее известная как «болотная лихорадка») - группа трансмиссивных инфекционных заболеваний, передаваемых человеку при укусах комаров рода Anopheles («малярийных комаров») и сопровождающихся лихорадкой, ознобами, спленомегалией (увеличением размеров селезёнки), гепатомегалией (увеличением размеров печени), анемией.
Малярия ежегодно вызывает около 350-500 миллионов инфицирований и около 1,3-3 миллиона смертей у людей. На районы Африки южнее Сахары приходится 85-90 % этих случаев, в подавляющем большинстве инфицируются дети в возрасте до 5 лет. Смертность, как ожидается, вырастет вдвое на протяжении следующих 20 лет.
История изучения малярии
Есть предположение, что люди болеют малярией уже в течение 50000 лет. Считается, что родиной малярии является Западная Африка (P. falciparum) и Центральная Африка (P. vivax). Древнейшие найденные окаменелости комаров с остатками малярийных паразитов имеют возраст 30 миллионов лет.
Первые летописные свидетельства лихорадки, вызванной малярией, были обнаружены в Китае. Они датируются приблизительно 2700 годом до н. э., временем правления династии Ся.
Этиология:
Возбудителями малярии являются простейшие рода Plasmodium (плазмодии). Для человека патогенны четыре вида этого рода: P.vivax, P.ovale, P.malariae и P.falciparum В последние годы установлено, что малярию у человека в Юго-Восточной Азии вызывает также пятый вид - Plasmodium knowlesi.
Жизненный цикл возбудителей включает двух хозяев: комара рода Anopheles (половое развитие - спорогония) и человека (бесполое развитие - шизогония), в организмах которых развитие возбудителей малярии происходит поочередно. В организме человека паразиты размножаются в клетках печени (экзоэритроцитарная или тканевая шизогония) и в эритроцитах (эритроцитарная шизогония).
Продолжительность развития возбудителей малярии в эритроцитах различна для разных видов паразитов (у P. malariae - 72 час., у остальных - 48 час.), что накладывает отпечаток на клиническую картину. Часть мерозоитов после попадания в эритроцит развивается в половые формы: женские (макрогаметоциты) и мужские (микрогаметоциты), которыми заражается комар-переносчик при укусе больного человека. В организме комара возбудитель малярии претерпевает сложное многостадийное развитие, начинающееся оплодотворением и заканчивающееся формированием спорозоитов. С появлением их в слюнных железах комара он становится заразным для человека.
Эпидемиология
В естественных условиях малярия - природно-эндемичная, протозойная, антропонозная, трансмиссивная инфекция.
Источник инвазии - больной человек или паразитоноситель, в крови которого имеются гаметоциты (зрелые половые формы плазмодиев).
Существует три пути заражения малярией: трансмиссивный, парентеральный (шприцевой, постгемотрансфузионный) и вертикальный (трансплацентарный).
Главный путь передачи трансмиссивный. Переносчиками малярии человека являются самки комаров рода Anopheles. Самцы питаются нектаром цветов. Возможно внутриутробное заражение плода через плаценту и заражение при переливании крови, если донор являлся паразитоносителем. У наркоманов, пользующихся общими шприцами, описаны групповые заболевания малярией.
Восприимчивость к малярии всеобщая. Только к P. vivax невосприимчивы представители негроидной расы.
Иммунитет
Дети, рожденные от матерей, переболевших малярией, имеют пассивный иммунитет, сохраняющийся 3-6 месяцев. Приобретенный иммунитет непродолжителен, возникает к определенному виду возбудителя и поддерживается повторными заражениями. Развитием иммунитета объясняется самопроизвольное излечение. Иммунитет при малярии строго видо- и штаммоспецифичен. Быстрее вырабатывается иммунитет к P. vivax, P. malariae, медленнее - к P. falciparum.
Клиника
Длительность инкубационного периода при малярии различна в зависимости от вида возбудителя.
На основании современных данных по изучению малярии в тропических странах (Африка), длительность периода инкубации при тропической малярии составляет 11–14 дней (в среднем 12 дней), трехдневной – 14–15 дней (в среднем 14 дней), при малярии, вызванной P. ovale, – 14–20 дней (в среднем 14 дней) и при четырехдневной малярии – 20–35 дней (в среднем 30 дней).
  В большинстве случаев наблюдается продромальный период, проявляющийся в виде общего недомогания, познабливания, головной боли. Вслед за продромой развивается приступ (пароксизм), чаще внезапно в утреннее или дневное время (для P. ovale характерны вечерние и ночные приступы). Приступы наступают с определенной последовательностью (рис. 1). В большинстве случаев наблюдается продромальный период, проявляющийся в виде общего недомогания, познабливания, головной боли. Вслед за продромой развивается приступ (пароксизм), чаще внезапно в утреннее или дневное время (для P. ovale характерны вечерние и ночные приступы). Приступы наступают с определенной последовательностью (рис. 1).
Приступ малярии характеризуется клинической триадой: ознобом, жаром и профузным потом. В стадии озноба наблюдаются головная боль, ломота во всем теле, одышка, тошнота, иногда рвота.Продолжительность стадии озноба различна, от 20–30 минут до 2–4 часов. Озноб сменяется стадией жара.  Кожа больного сухая и горячая, пульс частый и мягкий, дыхание учащенное. Кожа больного сухая и горячая, пульс частый и мягкий, дыхание учащенное.
Температура тела достигает 40–41°.Иногда в первые дни болезни температура может быть неправильного ремиттирующего или постоянною типа.Эта инициальная лихорадка наблюдается только при свежем заболевании.
Рис. 1. Схема приступов малярии, вызванной различными видами малярийных плазмодиев (по А. Ф. Билибину, 1962).
Постоянного типа температурная кривая (continua) чаще отмечается при трехдневной малярии на протяжении первых 4–6 дней от начала заболевания и объясняется наличием у P. vivax параэритроцитарной фазы развития. Окончание приступа сопровождается проливным потом, снижением температуры, нередко до 35°, и исчезновением болевых синдромов, состояние больного при этом значительно улучшается. Весь приступ продолжается 8–12 часов.
Приступы малярии сменяются ремиссиями, которые в зависимости от вида возбудителя продолжаются 48 или 72 часа.
После нескольких приступов обычно увеличивается селезенка, она становится плотной и болезненной. Степень увеличения селезенки может быть различной. У одних больных селезенка слегка выступает из-под реберной дуги, у других она достигает больших размеров, спускаясь до пупка и ниже.
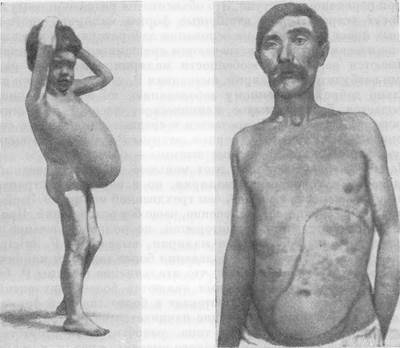 Рис. 2. Резко увеличенная селезенка при малярии у ребенка. Рис. 2. Резко увеличенная селезенка при малярии у ребенка.
Рис. 3. Резко увеличенная селезенка при малярии у взрослого.
В гиперэндемических очагах малярии при частых рецидивах и недостаточном лечении больных селезенка увеличивается до огромных размеров, может спускаться ниже пупка и достигать малого таза (рис. 2 и 3).
Печень увеличивается после первых приступов, появляется небольшая желтушность. Отмечаются герпетические высыпания на губах, крыльях носа. Herpes simplex вокруг рта – обычный спутник малярии.
Характерным признаком малярии, помимо лихорадки, увеличения селезенки и печени, является анемия, наступающая после первых приступов, вследствие разрушения эритроцитов и понижения регенеративной способности кроветворных органов.
Заболевание обычно не ограничивается одним приступом, приступы в зависимости от вида возбудителя возобновляются через различные промежутки времени.
Рецидивы, наступающие на протяжении первых 3 -6 месяцев, называют ранними. Рецидивы, наступающие позднее, называются отдаленными. При тропической малярии они не имеют места. Рецидивы возникают без продромальных симптомов, лихорадка с самого начала правильного типа, характерная для каждого вида плазмодиев. Купирование приступа малярии при рецидивах наступает раньше, чем при первичном приступе. Это объясняется развитием иммунитета.
 Могут встречаться и атипичные формы малярии, диагностика которых проводится лишь на основании лабораторных исследований. В эндемических районах встречаются смешанные формы малярии. Могут встречаться и атипичные формы малярии, диагностика которых проводится лишь на основании лабораторных исследований. В эндемических районах встречаются смешанные формы малярии.
Имеются некоторые особенности малярии, вызванной разными видами возбудителя. Малярия, вызванная P. vivax, относится к сравнительно доброкачественному заболеванию, но во время эпидемий наблюдается более тяжелое клиническое течение, напоминающее тропическую малярию. Встречается в средних широтах и в странах с тропическим климатом. Северные штаммы P. vivax чаще вызывают легкую форму малярии, южные штаммы – более тяжелую.
Четырехдневная малярия дает меньшее число заболеваний, чем трехдневная и тропическая малярия, но в некоторых странах Африки заболеваемость ею выше, чем трехдневной малярией. Этой форме малярии свойственно легкое течение, чаще без осложнений. Приступы легко купируются при химиотерапии, но полное излечение достигается с трудом. Тропическая малярия, вызванная P. falciparum, отличается от других форм заболевания более тяжелым клиническим течением. За рубежом считают, что итальянские штаммы P. falciparum по сравнению с индийскими являются более вирулентными и поэтому в Италии малярия протекает в более тяжелой форме. При тропической малярии заболевание начинается незаметно, лихорадка нерегулярная, неправильного типа, ознобы могут отсутствовать, температура не повышается до такого высокого уровня, как при других формах малярии. Редко наблюдается периодичность клинических стадий: озноба, жара и потоотделения, но обычно развиваются рвота, сильные головные боли и тяжелая гемолитическая анемия.
При неосложненных случаях в циркулирующей крови встречаются только кольцевые формы плазмодиев или гаметоциты. Могут иметь место также смешанные формы малярии, поэтому P. falciparum не исключает наличия других видов плазмодиев.
Осложнения. Чаще наблюдаются при тропической малярии. Нарушение капиллярного кровообращения, разрушением эритроцитов и токсемией (церебральная малярия - поражаются мозговые капилляры, обусловливая быстрое начало комы, гиперпирексию, психозы и в исключительных случаях признаки очаговых поражений, например афазию, гемиплегию, моноплегию), острая печеночная недостаточность.
Тропическая малярия при отсутствии своевременного лечения может принимать злокачественное течение с развитием гемолитической анемии, малярийной комы, алгидной формы, геморрагической формы, септической формы, ге м о г л о б и н у р и й н а я лихорадка (моча цвета красного вина).
Диагностика:
1. Исследования толстого и тонкого мазка крови для визуального подтверждения заражения малярийным плазмодием.
- Определение функции печени, признаков повреждения гепатоцитов.
- Общий анализ крови может указать на анемию или признаки инфекции. Снижение уровня красных кровяных телец характерно для малярии, в связи с разрушением данных клеток плазмодием.
- Определение уровня глюкозы крови.
5. Серологический метод.
Диспансеризация. Перенесшие малярию находятся под медицинским наблюдением в течение 2 лет. При возникновении у них любой лихорадки проводится исследование крови на малярийные плазмодии.
Лечение:
Малярия ¦1. Осмотр ¦1. Предупреждения ¦¦ ¦ ¦2. Симптоматическая терапия ¦развития осложнений ¦¦ ¦ ¦(по показаниям) ¦2. Купирование ¦¦ ¦ ¦3. Медикаментозная терапия: ¦психомоторного ¦¦ ¦ ¦- при отеке головного мозга: ¦возбуждения ¦¦ ¦ ¦лазикс 40-60 мг в\в ¦3. Предупреждение ¦¦ ¦ ¦преднизолон 90 мг в\в ¦развития малярийной ¦¦ ¦ ¦делагил 5% - 10,0 в/в ¦комы ¦¦ ¦ ¦капельно, глюкоза 5% - 200.0 ¦ ¦¦ ¦ ¦в/в капельно ¦ ¦¦ ¦ ¦Инфузионная терапия: ¦ ¦¦ ¦ ¦полиионные р-ры: ¦ ¦¦ ¦ ¦хлосоль 400,0 (или трисоль, ¦ ¦¦ ¦ ¦дисоль, лактосоль 400,0 в/в ¦ ¦¦ ¦ ¦капельно), гемодез 100,0 в/в ¦ ¦¦ ¦ ¦капельно ¦ ¦¦ ¦ ¦- при психомоторном 2,0 в/м ¦ ¦¦ ¦ ¦4. Оксигенотерапия ¦ ¦¦ ¦ ¦5. Госпитализация - носилки ¦ ¦¦ ¦ ¦возбуждении аминазин 2,5% - Для лечения малярии используют различные препараты, которые могут предупреждать приступы малярии, быстро купировать симптомы начавшегося приступа или полностью уничтожить возбудителя. Среди них наиболее известны хлорохин, хинин, мефлохин, примахин и хинакрин гидрохлорид, выпускаемый также под названиями атабрин и акрихин. Лицам, планирующим путешествие или длительное проживание в эндемичных по малярии районах, рекомендуется регулярно принимать противомалярийные препараты, например хлорохин.
Для лечения острых проявлений малярии назначают гематоциды.
При обнаружении P.vivax, P.ovale, P.malariae назначают препараты из группы 4-аминохинолинов (хлорохин, нивахин, амодиахин и др.). Наиболее распространенный препарат хлорохин (делагил) назначают по следующей схеме: в 1-е сутки 10мг/кг основания (первая доза) и 5 мг/кг основания (вторая доза) с интервалом 6 часов, на 2-е и 3-е сутки — по 5мг/кг. Всего на курс 25мг/кг основания. Имеются отдельные сообщения о резистентности штаммов P./vivax к хлорохину в Бирме, Индонезии, Папуа-Новой Гвинее и в Вануату. В этих случаях лечение следует проводить хинином, мефлохином или фансидаром.
Хинин сульфат назначается в дозе 10мг/кг с последующим приемом препарата в той же дозе через 8 часов, далее по 10мг/кг один раз в сутки в течение 7-10 дней. Если прием хинина per os невозможен(например при многократной рвоте), первая доза хинина назначается внутривенно. Если внутривенное введение также невозможно, проводят внутримышечные инъекции хинина с соблюдением мер предосторожности в связи с риском развития абсцессов.
Мефлохин назначается однократно взрослым в дозе 15мг/кг основания, детям — в меньших дозах. Мефлохин не должен назначаться ранее чем через 12 часов после последней дозы хинина. Таблетки мефлохина рекомендуется запивать большим количеством жидкости. Женщины детородного возраста должны воздерживаться от беременности, используя надежные противозачаточные средства в течение всего времени приема препарата, а также в течение 2 месяцев после приема его последней дозы.
Фансидар (в 1 таблетке содержится 25 мг пириметамина и 500 мг сульфадоксина) принимают однократно: взрослые — 3 таблетки, дети 8-14 лет — 1-2 таблетки, 4-8 лет — 1 таблетку, от 6 недель до 4 лет — 1/4 таблетки. Фансидар обладает и гамонтотропным эффектом, т.е. воздействует на половые клетки малярийного плазмодия, циркулирующие в крови.
Чтобы полностью вылечить (предупреждение отдаленных рецидивов) от малярии, вызванной P.vivax или P.ovale, по окончании курса гематоцидных препаратов применяют тканевой шизонтоцид — примахин. Препарат назначают в течение 14 дней в дозе 0.25 мг/кг основания в сутки. Штаммы P.vivax, резистентные к примахину, встречаются на островах Тихого океана и в странах Юго-Восточной Азии. В этих случаях можно рекомендовать принимать примахин в дозе 0.25 мг/кг в сутки в течение 21 дня. Прием примахина может вызвать развитие внутрисосудистого гемолиза у пациентов с дефицитом фермента глюкозо-6-фосфатдегидрогеназы (Г-6-ФД) эритроцитов. Таким больным при необходимости можно назначать альтернативную схему лечения примахином: 0.75 мг/кг в сутки 1 раз в неделю на протяжении 8 недель. Примахин также обладает гамонтотропным эффектом.
При обнаружении у больного P.falciparum в случаях нетяжелого течения и отсутствия прогностически неблагоприятных показателей препаратами выбора являются мефлохин, фансидар и галофантрин.
Галофантрин назначается 3 раза в день с интервалом 6 ч в дозе 8мг/кг на прием; курс лечения — одни сутки. При отсутствии мефлохина и галофантрина, наличии противопоказаний к ним или выявленной резистентности назначают хинин в комбинации с антибиотиками (тетрациклин, доксициклин). Тетрациклин назначают сначала в дозе 1.5 мг/кг, через 6 часов 5 мг/кг, далее в течение 7 суток по 1.5 мг/кг в сутки. Доксициклин назначается по 1.5 мг/кг однократно в течение 7 суток. Лечение хинином в таблетках проводится по той же схеме, которая описана выше.
При лечении тропической малярии со «злокачественнымтечением» (тяжелое течение с развитием осложнений) применяют хинин в виде внутривенных медленных (в течение 4 часов) капельных вливаний. В этих случаях рекомендуется начинать лечение с дозы хинина 20 мг на 1 кг массы тела, в дальнейшем использовать дозу 10 мг/кг. В качестве вводимой жидкости применяют 5% раствор глюкозы. Интервал между внутривенными капельными вливаниями хинина — 8 часов. Суточная доза хинина не должна превышать 30 мг/кг. Такая терапия проводится до выхода больного из тяжелого состояния, после чего переходят на его пероральное введение. Если у больного развивается острая почечная недостаточность, суточная доза хинина уменьшается до 10 мг/кг, ввиду кумуляции препарата.
В качестве альтернативного метода лечения этой формы тропической малярии, прежде всего, в районах, где отмечается резистентность к хинину (в частности, в некоторых районах Юго-Восточной Азии), можно использовать производные артемизинина для парентерального (внутримышечного или внутривенного) введения, назначаемые в течение 7 дней (по 25 мг/кг в первый день и 12.5 мг/кг — в последующие дни) в комбинации с одной дозой мефлохина. В тех случаях, когда пероральное или парентеральное введение препаратов невозможно (например, при лечении тяжелой малярии в полевых условиях или у детей раннего возраста), можно использовать артемизинин в форме ректальных суппозиториев (RectocapO). RectocapO у больных тропической малярией не дает полного паразитоцидного эффекта, но предотвращает летальный исход и дает время для транспортировки больного в клинику.
Больные со злокачественным течением тропической малярии должны быть экстренно госпитализированы в специализированное отделение, имеющее оборудование для гемодиализа. Лечение осложнений тропической малярии проводят на фоне противомалярийной терапии по общим принципам.
К мероприятиям личной профилактики относятся:
1. Для предупреждения нападения комаров на человека засетчиваютокна, двери, вешают пологи и т.д.
2. Индивидуально используют репелленты ДЭТА, диметилфталат и дру-гие средства, выпускаемые промышленностью разных стран в виде мазей,кремов для нанесения на кожу.
3. Лицам, выезжающим в эндемичные районы, следует проводить хи-миопрофилактику. С этой целью успешно применяют бигумаль, хлолрохин,акрихин, амодиахин, хлоридин.
4. Мероприятия в отношении больных, реконвалесцентов, паразитоно-сителей включают в себя изоляцию больных на дому (в условиях, недос-тупных для укуса комара) или стационаре. Обязательной госпитализацииподлежат больные с тяжелым течением и беременные. Выписка разрешаетсяне ранее чем через 1 день после исчезновения из крови плазмодиев. После выписки из стационара реконвалесценты подлежат клиничес-кому наблюдению инфекционистом или участковым терапевтом в течение 2мес. с однократным исследованием крови через месяц методом толстойкапли. При появлении лихорадочных приступов на протяжении этого срокаи в последующие 2 года с момента выезда из эндемичной зоны проводитсясрочно исследование крови на малярию методом толстой капли и тонкогомазка (для дифференциации видовых форм).
5. В отношении лиц, общавшихся с больными разобщение не проводит-ся. На территориях, в которых имеется опасность распространения маля-рии, в случае выявления больного или паразитоносителя в его окружениипроводят гемоскопическое обследование членов его семьи и ближайшихродственников.
Дата добавления: 2016-06-05 | Просмотры: 1012 | Нарушение авторских прав
1 | 2 | 3 | 4 | 5 | 6 | 7 | 8 | 9 | 10 | 11 | 12 | 13 | 14 | 15 | 16 | 17 | 18 | 19 | 20 | 21 | 22 | 23 | 24 | 25 | 26 | 27 | 28 | 29 | 30 | 31 |
|


 В большинстве случаев наблюдается продромальный период, проявляющийся в виде общего недомогания, познабливания, головной боли. Вслед за продромой развивается приступ (пароксизм), чаще внезапно в утреннее или дневное время (для P. ovale характерны вечерние и ночные приступы). Приступы наступают с определенной последовательностью (рис. 1).
В большинстве случаев наблюдается продромальный период, проявляющийся в виде общего недомогания, познабливания, головной боли. Вслед за продромой развивается приступ (пароксизм), чаще внезапно в утреннее или дневное время (для P. ovale характерны вечерние и ночные приступы). Приступы наступают с определенной последовательностью (рис. 1). Кожа больного сухая и горячая, пульс частый и мягкий, дыхание учащенное.
Кожа больного сухая и горячая, пульс частый и мягкий, дыхание учащенное.  Рис. 2. Резко увеличенная селезенка при малярии у ребенка.
Рис. 2. Резко увеличенная селезенка при малярии у ребенка. Могут встречаться и атипичные формы малярии, диагностика которых проводится лишь на основании лабораторных исследований. В эндемических районах встречаются смешанные формы малярии.
Могут встречаться и атипичные формы малярии, диагностика которых проводится лишь на основании лабораторных исследований. В эндемических районах встречаются смешанные формы малярии.