|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология
|
Запор (медицина)
[править | править исходный текст]
Материал из Википедии — свободной энциклопедии
Текущая версия страницы пока не проверялась опытными участниками и может значительно отличаться от версии, проверенной 31 марта 2014; проверки требует 1 правка.
У этого термина существуют и другие значения, см. Запор.
| Запор
| 
| | Рентгенограмма запора у малолетнего ребёнка. Кругами отмечены каловые массы (фекалии — белым цветом, окружающий их кишечный газ — чёрным цветом)
| | МКБ-10
| K59.0
| | МКБ-9
| 564.0
| | DiseasesDB
|
| | | MedlinePlus
|
| | | eMedicine
| med/2833
| | | MeSH
| D003248
| | Запо́р (синонимы констипа́ция, обстипа́ция) — замедленная, затруднённая или систематически недостаточная дефекация (опорожнение кишечника, калоизвержение).
Всемирная организация здравоохранения в «Международной статистической классификации болезней и проблем, связанных со здоровьем. МКБ-10» относит запор к болезням (код К59.0[1]). В то же время, гастроэнтерологические организации, такие какВсемирная организация гастроэнтерологов и Американская гастроэнтерологическая ассоциация, занимают иную позицию, подчёркивая, что запор — не болезнь, а симптом.[2][3] Их позицию разделяют и ведущие российские гастроэнтерологи.[4]
Содержание
[убрать]
· 1 Эпидемиология
· 2 Какие состояния являются запором?
o 2.1 Хронический запор. Римские критерии
o 2.2 Острый запор
· 3 Причины возникновения запоров
· 4 Классификация запоров
· 5 Диагностика запоров
o 5.1 Дифференциальная диагностика запоров
o 5.2 Инструментальная диагностика
· 6 Лечение запоров
o 6.1 Слабительные средства
· 7 Профилактика запоров
o 7.1 Роль пищевых волокон в профилактике запоров
o 7.2 Влияние активного образа жизни
· 8 Осложнения запоров
· 9 Запоры у детей
· 10 Запоры в пожилом и старческом возрасте
· 11 Примечания
Эпидемиология[править | править исходный текст]
Запоры являются серьёзной медицинской и социальной проблемой. В развитых странах запорами в той или иной степени страдают от 30 до 50 % трудоспособного населения и от 5 до 20 % детей.[5] У пожилых запор встречается в 5 раз чаще, чем у лиц молодого возраста.[2][3]
Какие состояния являются запором?[править | править исходный текст]


Типы стула. Запор характеризуется первым и вторым типами.
Нормальным можно считать количество дефекаций от трёх раз в сутки до трёх раз в неделю.[2][4]
Для запора характерны малое количество кала, повышенная его твёрдость и сухость, отсутствие чувства полного опорожнения кишечника после дефекации. У людей, страдающих запором, встречаются все эти признаки, однако некоторые из них могут и отсутствовать. Наличие даже одного из перечисленного свидетельствует о запоре. Изменение привычных для данного человека частоты и ритма стула дефекаций — также важный признак запора.[4]
В то же время, исходя из неверных представлений о частоте и регулярности дефекаций (например, считая, что дефекации должны происходить ежедневно), некоторые пациенты считают запором нормальные состояния организма и необоснованно считают себя больными.[2]
Хронический запор. Римские критерии[править | править исходный текст]
Так называемые «Римские критерии» применяются при определении, есть ли запор у пациента. Согласно Римским критериям III у пациента можно диагностировать хронический запор, если его проявления происходят в течение не менее полугода и в последние три месяца у пациента имели место не менее двух из следующих шести ситуаций:[5][6]
· сильное натуживание чаще, чем при каждой четвёртой дефекации,
· комковатый или твёрдый стул чаще, чем при каждой четвёртой дефекации,
· меньше, чем три дефекации в неделю,
· ощущение неполного опорожнения кишечника более, чем при четверти дефекаций,
· ощущение блокады в аноректальной области не менее, чем при четверти дефекаций,
· помощь дефекации манипуляциям пальцами в области заднего прохода.
Острый запор[править | править исходный текст]
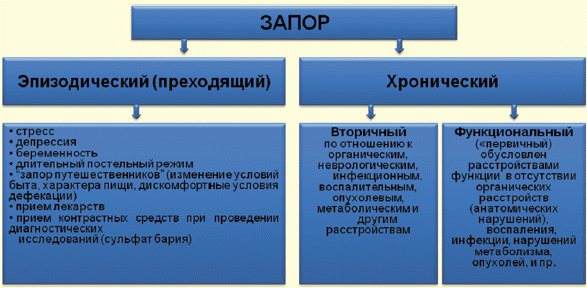
Отсутствие дефекаций в течение нескольких суток определяется как острый запор. Причиной острого запора может быть непроходимость кишечника — механическая (например, из-за развивающейся опухоли) или динамическая (как следствие воспалительного процесса в брюшной полости). Острый запор может возникнуть как результат побочного действия лекарств, при черепно-мозговых травмах, при длительном постельном режиме.[4]
Причины возникновения запоров[править | править исходный текст]
Причины возникновения запоров могут быть самые разнообразные, в частности, неправильное питание, в том числе недостаток в рационе пищевых волокон или жидкости, низкая физическая активность, эмоциональный или физический стресс, депрессии, задержка в пользовании туалетом, неумеренное потреблениеслабительных, беременность, путешествия, приём некоторых медикаментов, болезни анальной области (геморрой, трещина заднего прохода), моторные нарушения кишечника, патологии тазового дна, аномалии развития толстой кишки и её иннервации, травмы спинного мозга, синдром раздражённого кишечника, гормональныенарушения и другое.[2][3]
Классификация запоров[править | править исходный текст]
В настоящее время не существует единой общепризнанной классификации запоров.[7]
В зависимости от причины, рассматривают три типа запоров:[4]
· первичные (врождённые или приобретённые в процессе развития аномалии или толстой кишки и её иннервации),
· вторичные (являющиеся следствием болезней, травм, следствием побочного действия лекарств),
· идиопатические (нарушение моторики толстой кишки по неустановленной причине).
В патогенетическом отношении выделяют следующие виды запоров:[4]
· алиментарный (развивается вследствие уменьшения воды в организме, уменьшения потребления пищи или пищевых волокон),
· механический (возникает из-за наличия органических изменений в кишечнике),
· дискинетический (развивается как следствие функциональных нарушений в желудочно-кишечном тракте, его иннервации и т. п.).
Диагностика запоров[править | править исходный текст]
В процессе диагностики запора первоначально определяется, является ли запор хроническим или острым.[4] Далее решается вопрос о соответствии имеющихся жалоб Римским критериям и о возможной связи имеющихся у пациента заболеваний и образа жизни с запором.[3]
В процессе общего осмотра пациента выполняется:[3]
· перкуссия с целью определения вздутия кишечника,
· пальпация содержимого кишечника,
· пальпация области заднего прохода на предмет выяснения наличия геморроя, трещин заднего прохода, опухолей, пролапса, кровянистых выделений, исследования тонуса анальных сфинктеров, определения подвижности прямой кишки.
Выполняются следующие лабораторные исследования: общий анализ крови, общий анализ мочи, общий билирубин крови, аспартатаминотрансфераза,аланинаминотрансфераза, щелочная фосфатаза, ГГТП, копрограмма, кал на дисбактериоз, анализ кала на скрытую кровь.[7]
Дифференциальная диагностика запоров[править | править исходный текст]
Инструментальная диагностика[править | править исходный текст]
Для тщательного осмотра толстой кишки на всём её протяжении используют метод колоноскопии с помощью предназначенного для этого прибора — колоноскопа.
Тонус аноректальной мышцы и скоординированность сокращений прямой кишки и сфинктеров ануса исследуют с помощью аноректальной манометрии. Для оценки моторно-эвакуаторной функции ЖКТ при симптомах запоров также проводится электрогастроэнтерография.
При обследовании больных с запорами производят анализы крови, мочи, кала, желудочного содержимого, что может помочь в распознавании основного заболевания, вызвавшего запор. В необходимых случаях для этого применяют дополнительные биохимические исследования (определение содержания сахара, активности ферментов в крови и др.).

| В этом разделе не хватает ссылок на источники информации.
Информация должна быть проверяема, иначе она может быть поставлена под сомнение и удалена. Вы можете отредактировать эту статью, добавив ссылки на авторитетные источники. Эта отметка установлена 23 февраля 2012.
| | Лечение запоров[править | править исходный текст]
Соблюдение определённых требований к составлению пищевого рациона больного с запором играет огромную роль в его лечении. Каждый человек, страдающий запором, должен знать, какие пищевые вещества способствуют опорожнению кишечника и какие задерживают его опорожнение.
Способствуют опорожнению кишечника чёрный хлеб, сырые овощи и фрукты, сухофрукты, хлеб, содержащий значительное количество отрубей; крупы гречневая, ячневая, овсяная; мясо с большим количеством соединительной ткани; соленья, маринады,; безалкогольные напитки (минеральные воды, лимонад, соки), пиво, квас,сметана, сливки; кисломолочные продукты — простокваша, однодневный кефир, белые виноградные вина.
Задерживают опорожнение кишечника продукты, содержащие танин: сушёная черника, крепкий чёрный чай, какао, натуральные красные вина (кагор и др.); пища в протёртом виде, вещества вязкой консистенции (слизистые супы, протёртые каши, особенно манная и рисовая).
При составлении пищевого рациона для больных, страдающих запорами, следует учитывать содержание пищевых волокон в продуктах. При большом количестве в пище грубых волокон у людей с жалобами на вздутие живота выделяется в среднем в 2 раза больше газов, чем при диете с умеренным их содержанием, и почти в 5 раз больше, чем при употреблении жидкой химически однородной диеты без пищевых волокон. Больным с запором и жалобами на вздутие живота ограничивают или даже исключают из рациона продукты, богатые пищевыми волокнами. Исключают вызывающие повышенное газообразование блюда из бобов, капусты, щавеля,шпината и др. Из фруктовых соков не рекомендуются яблочный, виноградный.
При запорах, сопровождающихся выраженной перистальтикой кишечника, особенно при наличии спастических болей в животе, диета, богатая пищевыми волокнами, может вызвать усиление болей. В подобных случаях на первых порах применяют диету с низким содержанием пищевых волокон. Для уменьшения и последующей ликвидации спазмов кишечника назначают антиспастические лекарства, затем постепенно добавляют в пищу продукты, содержащие клетчатку нежной, а впоследствии более грубой консистенции. Так как сливы содержат органические кислоты, способствующие опорожнению кишечника, то, несмотря на сравнительно невысокое содержание в них волокон (0,5 г на 100 г), больным с запором рекомендуют чернослив в любом виде, в том числе настой, пюре из сухофруктов.
Если нет специальных противопоказаний (болезни сердца, отёки), то больной, страдающий запорами, должен выпивать в сутки примерно 1,5—2 л жидкости. Приём достаточного количества жидкости очень полезен, так как вследствие замедленной эвакуации каловых масс из кишечника происходит их высыхание, что, в свою очередь, затрудняет их продвижение по толстой кишке.
Важно соблюдать правильный режим питания. Пищу необходимо принимать не реже 5 раз в день. Недопустимы большие перерывы между приёмами пищи.

| В этом разделе не хватает ссылок на источники информации.
Информация должна быть проверяема, иначе она может быть поставлена под сомнение и удалена. Вы можете отредактировать эту статью, добавив ссылки на авторитетные источники. Эта отметка установлена 23 февраля 2012.
| | Больным с запорами показаны минеральные воды: Ессентуки № 4, Баталинская, Славяновская, Лысогорская, Джермук и др.
При снижении двигательной деятельности кишечника, о чём свидетельствует большое количество кала, рекомендуют более минерализованную воду — Ессентуки № 17. При запорах с повышенной сократительной деятельностью кишечника, при болях в животе предпочтительнее приём тёплой минеральной воды.

| В этом разделе не хватает ссылок на источники информации.
Информация должна быть проверяема, иначе она может быть поставлена под сомнение и удалена. Вы можете отредактировать эту статью, добавив ссылки на авторитетные источники. Эта отметка установлена 23 февраля 2012.
| | Слабительные средства[править | править исходный текст]
Основная статья: Слабительное
Довольно сложной проблемой при лечении запоров является применение слабительных средств. Они весьма эффективны на первых порах, однако при длительном употреблении возможно привыкание к ним, сопровождающееся полной потерей самостоятельных позывов на дефекацию. Ежегодно только в США на слабительные тратится 725 миллионов долларов, при том, что чаще всего применение лекарств не требуется, а в некоторых случаях даже вредно, так как стимулирует лекарственную зависимость.[2]
Какие-либо чёткие критерии выбора слабительного современная медицина до сих пор не сформулировала. Применение только одного слабительного средства — наименее оптимальный путь лечения. У всех слабительных имеется эффект «привыкания». Через 5 лет приёма конкретного слабительного на него сохраняется реакция только у половины пациентов, а через 10 лет — лишь у 11 %.[7]
Профилактика запоров[править | править исходный текст]

| В этом разделе не хватает ссылок на источники информации.
Информация должна быть проверяема, иначе она может быть поставлена под сомнение и удалена. Вы можете отредактировать эту статью, добавив ссылки на авторитетные источники. Эта отметка установлена 23 февраля 2012.
| | Важное значение имеют меры, направленные на предупреждение перехода острых запоров в хронические.
Острые запоры нередко появляются при острых инфекционных заболеваниях. Их возникновению способствуют щадящая диета, при которой рацион содержит малое количество пищевых волокон, постельный режим, а также воздействие токсичных веществ, вырабатываемых возбудителями инфекционных заболеваний, на кишечник. Предупредить запор при острых инфекциях можно приёмом достаточного количества жидкости, включением в рацион протёртых овощей, фруктов, компотов, фруктовых соков, кисломолочных продуктов.
Острые запоры часто появляются у больных с тяжёлыми заболеваниями сердечно-сосудистой системы, соблюдающих длительный постельный режим. Сокращение сроков постельного режима не противоречит современным представлениям о лечении этих заболеваний и снижает риск возникновения запоров и перехода их в хронические.
Запоры, связанные с потерей позывов на дефекацию, иногда появляются ещё в детстве. Воспитание детей, приучающее их к дефекации в определённое время, лучше по утрам, имеет большое значение для предупреждения привычных запоров, обусловленных утратой естественного рефлекса на дефекацию. Привычка пользоваться туалетом в одно и то же время и у взрослых предупреждает появление запоров подобного типа.
Длительные перерывы в приёме пищи могут вызывать нарушения в регулярном ритме эвакуации кишечного содержимого. Сокращение интервалов между отдельными трапезами, наряду с обогащением рациона пищевыми волокнами, является действенным способом профилактики запоров.
Достаточная физическая активность, утренняя зарядка, прогулки, занятия физической культурой, водные процедуры являются важными факторами в профилактике запоров, особенно у работников умственного труда.
Своевременное лечение различных заболеваний, способствующих возникновению запоров, — важнейшее мероприятие по их предупреждению. Прежде всего это относится к заболеваниям прямой кишки[8].
Роль пищевых волокон в профилактике запоров[править | править исходный текст]
На объём кишечного содержимого влияют характер питания человека, содержание в пище трудноперевариваемых продуктов, прохождение через стенку кишки воды и солей. Употребление в пищу продуктов, богатых пищевыми волокнами, способствует увеличению количества каловых масс и стимулирует деятельность кишечника.
Пищевыми волокнами называют ту часть растительных компонентов пищи, которая устойчива к действию пищеварительных соков. Различают пищевые волокна углеводной и неуглеводной структуры. К первым относятся целлюлоза (клетчатка), камеди (водорастворимые полисахариды ряда растений), слизи, например, из оболочки семян подорожника овального (псиллиум), ко вторым — пектиновые вещества и природный полимер лигнин. Важно, что пищевые волокна не являются существенным источником энергии. Даже при частичном переваривании 25 г волокон выделяется энергия в количестве всего 418 Дж (100 калорий).[8][9]
Влияние активного образа жизни[править | править исходный текст]
Большую роль в профилактике и лечении запоров играет соблюдение активного двигательного режима. Недопустимы позднее вставание с постели по утрам, длительное лежание. Весьма полезны пешие или лыжные прогулки, плавание, езда на велосипеде и другие физические нагрузки. Физические упражнениястимулируют двигательную активность кишечника, укрепляют мышцы брюшной стенки, повышают тонус всего организма, благоприятно действуют на нервно-психическую сферу.
Осложнения запоров[править | править исходный текст]
Длительно существующий запор может вызывать различные осложнения. Могут возникнуть вторичный колит, проктосигмоидит (воспаление сигмовидной и прямой кишки).
При длительном застое содержимого в слепой кишке возможно обратное его забрасывание в тонкую кишку с развитием энтерита (рефлюкс-энтерит). Запоры могут осложняться заболеваниями желчевыводящих путей, гепатитом.
Длительные запоры способствуют появлению различных болезней прямой кишки. Чаще всего возникает геморрой. При запорах могут возникнуть также трещина заднего прохода, воспаление околопрямокишечной клетчатки (парапроктит).
Длительные запоры иногда становятся причиной расширения и удлинения толстой кишки (приобретённый мегаколон), что делает запоры ещё более упорными.
Наиболее грозным осложнением длительных запоров является рак прямой и толстой кишки. Существует мнение, что застой содержимого в кишечнике, вызванный употреблением продуктов, бедных пищевыми волокнами, приводит к большой концентрации образующихся в кишечнике канцерогенных (способствующих развитию рака) веществ и длительному их действию на стенку кишки. Тревожными симптомами, позволяющими заподозрить возможность возникновения опухоли толстой кишки, являются общее плохое самочувствие, похудение, недавнее появление запора у людей старше 50 лет, стул у которых до того был нормальный, кровь в кале.

| В этом разделе не хватает ссылок на источники информации.
Информация должна быть проверяема, иначе она может быть поставлена под сомнение и удалена. Вы можете отредактировать эту статью, добавив ссылки на авторитетные источники. Эта отметка установлена 23 февраля 2012.
| | Запоры у детей[править | править исходный текст]
Запор является частой проблемой в педиатрической практике. У детей причины возникновения запора в значительной мере отличаются от таковых у взрослых и зависят от возраста ребёнка. Если у детей до года, основными причинами запора являются органические нарушения и различные заболевания кишечника:
· Пищевая аллергия,
· Несбалансированное питание,
· Аномалии развития кишечника
то у детей старше года причины запора носят, главным образом психологический характер:
· Раннее приучение к горшку «против воли ребёнка»,
· Отсутствие санитарных условий в школе или детском саду,
· Переезд на новое место жительства или длинные путешествия,
· Только в редких случаях причиной развития запора у детей старшего возраста может быть геморрой, парапроктит, трещины заднего прохода.
Лечение запора у ребёнка должно обязательным образом учитывать причины возникновения болезни.
Запоры — распространённая проблема у детей[10]. Раннее вмешательство во время эпизодов острого или хронического запора может предотвратить такие осложнения как анальные трещины, сознательное удержание кала, хронические запоры и энкопрез[11]. Запоры можно разделить на две большие группы — органические и функциональные. Зависимо от вида запора будет изменяться стратегия его лечения[10][12]. Рассмотрение особенностей диеты и культуры посещения туалета должны быть частью профилактических осмотров детей всех возрастов. Дети наиболее подвержены развитию запоров только в определённые периоды их жизни[11][13]. Развитию запоров в эти периоды можно избежать, а если они уже начались, то их можно быстро и эффективно вылечить. Эти периоды включают:
· переход на твёрдую пищу
· начало походов «на горшок»[14]
· начало школы
В период перехода на твёрдую пищу и в период начала «походов на горшок» детям следует употреблять в среднем 20 грамм пищевых волокон в день. Минимальное количество жидкости, которое должны употреблять дети — 960—1920 мл в день. Употребление коровьего молока нужно ограничить до 720 мл в день.
Острые эпизоды запоров как правило хорошо поддаются лечению с помощью изменений в дневном рационе(диета), таких как увеличение количество пищевых волокон, употребление достаточного количества жидкости, употребление осмотически активных углеводов(сорбит)[15][16]. Для предупреждение хронизации процесса следует придерживаться указанных рекомендаций. У детей с хроническими запорами и запорами, которые не проходят даже после выполнения рекомендаций следует оценить адекватность их исполнения.
Запоры в пожилом и старческом возрасте[править | править исходный текст]
У пожилых запор встречается в 5 раз чаще, чем у лиц молодого возраста.[2][3] У некоторых пожилых и старых людей нарушается перистальтика кишечника, ослабевает мускулатура брюшного пресса и дна таза, принимающая активное участие в осуществлении акта дефекации. В старости происходят также значительные изменения в составе кишечных микроорганизмов, увеличивается и их количество.
Изменениям в составе кишечной микрофлоры способствует уменьшение с возрастом выработки пищеварительных ферментов, являющихся важным фактором, обеспечивающим стабильность состава микрофлоры кишечника.
В старости повышается число людей с запорами лекарственного происхождения.
К осложнениям хронических запоров у стариков относятся каловые язвы толстой кишки, возникающие в результате длительного застоя кала в том или ином отделе толстой или прямой кишки. У пожилых и старых людей при длительных запорах иногда образуются каловые камни (чаще всего в прямой кишке), они могут приводить к развитию кишечной непроходимости.
/////***/////////
| Синдром хронического запора
|
| Синдромом хронического запора (СХЗ) - стойкое или интермиттирующее нарушение функции опорожнения кишечника, продолжительностью более 3 мес. проявляющееся двумя или более нижеперечисленными признаками: редкость эвакуации содержимого из кишечника (менее 3 дефекаций в неделю); отделение при дефекации малого количества кала (масса стула менее 35 г/сутки); отделение кала большой плотности, сухости, фрагментированного (по типу «овечьего»), кала травмирующего область заднепроходного отверстия (признаки наблюдаются при более чем 1/4 дефекаций); отсутствие ощущения полного опорожнения кишечника после дефекации (чувство незавершенной эвакуации) при более чем 1/4 дефекаций; наличие чувства блокировки содержимого в прямой кишке при потугах (аноректальная обструкция), занимающих по времени более 25% продолжительности опорожнения, при более чем 1/4 дефекаций; необходимость в сильных потугах, несмотря на наличие мягкого содержимого прямой кишки и позывов к опорожнению, иногда с необходимостью пальцевого удаления содержимого из прямой кишки, поддержки пальцами тазового дна и др., при более чем 1/4 дефекаций.
ЭПИДЕМИОЛОГИЯ Заболевание особенно широко распространено в промышленно развитых странах. В среднем около 2% населения земли страдает запорами, а заболеваемость в среднем составляет около 1 % в год. Хронические запоры - распространенная патология, встречающаяся во всех группах, частота которой, однако, увеличивается с возрастом. Этому способствует малоподвижный образ жизни и увеличенный с возрастом прием лекарств [Johannson J.F. и славт.,1989]. Хронический запор у пожилых больных регистрируется заметно чаще, - на уровне 30-60 процентов [Barrett J.A., 1996; Ratnaike R.N., 1999]. Вместе с тем, проблема запора далеко не является проблемой исключительно людей пожилого возраста. Симптомы СОК с явлениями запора распространены во всех возрастных группах [Talley N.J., 1995 и соавт, и др.]. Средний возраст таких пациентов составляет 24-41 год. За последнее время заболеваемость СРК неуклонно растет, составляя в целом по России около 14% [Симаненков В.И., 2004], а по Москве - 25,8% (данные А.И.Парфенова и И.Н.Ручкиной,1993). Что касается половой принадлежности, то в целом СХЗ регистрируется в два раза чаще у женщин [Knopf H., Braemer-Yauth M, 1995]. В целом, в развитых странах запада обращаемость женщин по поводу симптомов СРК, в том числе с явлениями запора, в 2-4 раза выше, чем у мужчин. В странах юго-востока, наоборот, мужчины обращаются за медицинской помощью по указанному поводу в 4 раза чаше женщин. Частота запоров не зависит от расовой принадлежности и больше связана со средой обитания. Наиболее часто больные с симптомами запора обращаются к врачу общей практики и терапевтам — 55%, на втором месте гастроэнтерологи — 25%. Хронический запор может возникнуть в результате воздействия очень большого количества этиологических факторов, имеющих точкой своего приложения одно общее звено в патогенезе — нарушение моторной активности желудочно-кишечного тракта в целом и толстой кишки в частности. Заболевание считается пол и этиологическим и гетерогенным. Немаловажную роль в патогенезе СХЗ играют режим и характер питания. Нерегулярный приём пищи, преобладание рафинированных продуктов приводят к изменению моторно-эвакуаторной функции кишечника, микрофлоры, повышению внутрикишечного давления. Следует отметить, что как гипомоторная, так и гипермоторная дискинезии, чаще даже последняя ее форма (на 20-25%), могут приводить к развитию хронического запора [Фролькис А.В., 1993]. Нарушения моторики могут чередоваться.
ПРОФИЛАКТИКА Профилактические мероприятия при хроническом запоре складываются из рекомендаций общего характера, диетических особенностей, а также приема лекарственных препаратов или биодобавок способствующих поддержанию физиологического ритма и характера опорожнения. Общие и диетические рекомендации: проведение активного образа жизни (физическая активность, занятия спортом, соблюдение четкого распорядка дня, раннего вставания после сна, посещения туалета утром в одно и то же время и. т.п.); соблюдение режима питания, включение в рацион питания продуктов, содержащих пищевые волокна и достаточное количество жидкости; своевременное лечение заболеваний вызывающих запор; разъяснение больному вреда злоупотребления слабительными препаратами раздражающего действия и клизмами. Отдельно следует выделить профилактические мероприятия у пациентов вынужденных длительно принимать лекарственные средства вызывающие или усиливающие явления запора (антагонисты кальция, обволакивающие, вяжущие средства, неселективные спазмолитики и др.), у пациентов длительно находящихся на постельном режиме, у беременных, больных с недостаточностью кровообращения. Данным больным с целью профилактики развития хронического запора показан постоянный прием индивидуально подобранных доз препарата лактулозы (дюфалак).
СКРИНИНГ Скрининговые мероприятия не разработаны.
КЛАССИФИКАЦИЯ
По характеру двигательных нарушений кишечника все виды запоров подразделяют на: гиперкинетический; гипокинетический. Как гипомоторная, так и гипермоторная дискинезии, чаще даже последняя ее форма (на 20-25%), могут приводить к развитию хронического запора [Фролькис А.В., 1993]. Кроме того, все существующее многообразие форм запора может быть условно разделено на его две основные формы: запор причиной, которого является замедлен ное продвижение содержимого по толстой кишке — кологенный запор; запор, связанный с нарушением функции прямой кишки и, или анального сфинктера, мышц тазового дна — ректо-перинеальный запор. Также возможна и третья, смешанная форма. Каждая из перечисленных форм может подразделяться на: органические (механические) запоры, в том числе: кишечные и внекишечные обструкции. функциональные запоры, в том числе: первичные (функциональный запор, запор на фоне СРК и диссинергия тазового дна); вторичные. Запоры также подразделяют на связанные с патологическим процессом в кишечнике и запоры, причина которых лежит за пределами толстой кишки. Основные причины (виды) хронического запора связанные с замедленным продвижением содержимого по кишечнику (не ассоциированные с заболеваниями кишечника) алиментарные причины (простой запор); общая гиподинамия (малоподвижный образ жизни, постельный режим); сердечная недостаточность (застойные явления), в том числе портальная гипертензия; метаболические/эндокринные причины: гипотиреоз, сахарный диабет, гипокалиемия, гиперкальциемия (любой этиологии, в том числе рак поджелудочной и молочной желез), гипо- или гипермагниемия, беременность, климактерические изменения, уремия, феохромоци-тома, глюкагонома, порфирия; прием лекарственных средств: антихолинерги-ческих/спазмолитических препаратов, антидепрессантов, противосудорожных средств, антипаркин-сонических и антигистаминных препаратов, нестероидных противовоспалительных средств, гипотензивных препаратов (особенно блокаторов кальциевых каналов), диуретиков, препаратов содержащих висмут, железо, углекислый кальций, гидроокись алюминия, ганглиоблокаторов, опиатов, слабительных средств (при постоянном применении); токсические воздействия: при хронических профессиональных отравлениях свинцом, ртутью, таллием; заболевания внутренних органов: склеродермия, висцеро-висцеральные рефлекторные, атонические запоры при остром холецистите, панкреатите, аппендиците, язвенной болезни, хроническом дуодените, дуоденостазах разной этиологии, холе-статических процессах и пр.; болезни центральной нервной системы: ДЦП, рассеянный склероз, спинная сухотка, опухоли, болезнь Паркинсона, нарушения мозгового кровообращения, болезнь Альцгеймера. болезни периферической нервной системы: поражения конского хвоста и пр.; психогенный запор (депрессивные состояния, шизофрения, нервная анорексия, ипохондрические состояния). Хронические запоры, связанные с патологическими процессами в толстой кишке, чаще механического характера: внепросветные и внутрипросветные опухоли; хронические завороты толстой кишки, инвагинация, грыжи, стриктуры; дивертикулы кишки; хронический амебиаз, венерические лим- фогранулемы, туберкулез; эндометриоз; запоры при мегаколон; лучевые стриктуры и сужения, развившиеся после хирургических вмешательств и пр.; воспалительные заболевания толстой кишки.
ДИАГНОСТИКА
План обследования:
Для постановки предварительного диагноза достаточно данных анамнеза и физикального обследования, однако для окончательного заключения необходимо проведение тщательного лабо-раторно-инструментального исследования для исключения вторичной природы запора, особенно органических причин его происхождения. План обязательных инструментальных и клинических методов у больных с явлениями хронического запора: анализ кала на скрытую кровь; пальцевое исследование прямой кишки; ректороманоскопия; колоноскопия с биопсией; как вариант полипозиционная ирригоскопия с двойным контрастированием; исследование времени кишечного транзита; дефекография; сфинктероманометрия.
Анамнез и физикальное обследование
Клинические проявления хронического запора, проявляющегося медленным кишечным транзитом, несмотря на гетерогенность этиологических факторов, практически не различимы, однородны. Основным проявлением данной патологии является редкое опорожнение кишечника, каловые массы более твердые, выделение их затруднено и сопровождается неприятными, иногда болевыми ощущениями. Общее состояние, как правило, длительно сохраняется удовлетворительным, объективно и с помощью инструментальных средств выявить патологические изменения в толстой кишке не удается, ее размеры не увеличены. Наиболее богат симптоматикой ипохондрический запор. Ипохондрический запор характеризуется измененем психики пациента, выражающимся в фиксации больного на деятельности кишечника, на непомерных требованиях, предъявляемых к «регулярности» стула, фиксации не только на частоте, но и на количестве и качестве испражнений, на ощущениях в области живота, в прямой кишке. Настроение пациентов всецело зависит от наличия или отсутствия стула. Диагностика кологенных запоров функционального характера его видов (собственно функционального запора и запора на фоне СРК) требует тщательной дифференциальной диагностики, так как подходы к их терапии существенно отличаются. Клинические признаки функциональных запоров, являющиеся одновременно дифференциально-диагностическими признаками, определены международным консенсусом 1999 года (Римские критерии II) и представлены в табл. 1 и 2. В отличие от запора, ассоциированного с СРК при запоре связанном с алиментарными расстройствами, т.н. привычном и запущенном привычном запоре (мегаректум) не наблюдается психосоматических расстройств, нет реакции на психотропные препараты. При запущенном привычном запоре позыв к опорожнению возникает только после значительного повышения давления в полости прямой кишки. В прямой кишке скапливается большое количество каловых масс, позывы крайне редки, а опорожнение сопровождается значительным затруднением, сильными потугами и отсутствием облегчения после дефекации, сохраняется чувство неполного опорожнения прямой кишки. Клиника запоров, вызванных патологией внутренних органов (холестаз любой этиологии, хронический гепатит, цирроз печени, инфаркт миокарда, застойная сердечная недостаточность), эндокринной системы, приемом медикаментов, как правило, не имеет особой специфики и сопровождается как замедлением времени кишечного транзита, так и снижением чувствительности прямой кишки к раздражениям. Чаше регистрируется атония толстой кишки и гипоки-нез. Однако при язвенной болезни ДПК, хроническом дуодените, на фоне повышенной желудочной секреции, гиперкинетических и гипертонических формах дискинезии желчевыводящих путей, могут наблюдаться гипермоторные нарушения, подобные таковым при СРК с запором. В этом случае нередко больных беспокоят типичные абдоминальные боли в области сигмы, проходящие после приема спазмолитиков, дефекации или отхождения газов. Клинические проявления кологенных запоров органической природы связаны, главным образом, с симптомами основной патологии и симптомами кишечной непроходимости (механические запоры). Наиболее яркой клиникой отличается болезнь Гиршпрунга. Выраженность клиники главным образом зависит от протяженности аган-глионарного сегмента толстой кишки. Если пораженный участок кишки небольшой и локализуется в дистальном отделе, то первоначально такой запор течет как функциональный запор, (болезнь Гишпрунга взрослых) постепенно приобретая все более упорный характер и ригидность к терапии. Объективно выявляется: большой живот, рвота, значительное расширение участка толстой кишки, располагающегося проксимальнее аган-глионарного сегмента, отсутствие каловых масс в ампуле прямой кишки, воспаление, язвенное поражение слизистой в расширенном, пораженном участке толстой кишки. Пальцевое исследование обнаруживает сохранение тонуса анального сфинктера, ампула прямой кишки пуста от каловых масс, или содержит его небольшие (с горошину) плотные фрагменты. Запоры при долихосигме не носят тяжелого характера, сопровождаются удлинением времени кишечного транзита и снижением ректальной чувствительности умеренного характера. Чаще дефекация осуществляется в послеполуденное время и более чем у четверти пациентов сопровождается длительным временем потуг, что свидетельствует о нарушении акта опорожнения прямой кишки (смешанная форма запора). У половины больных с долихосигмой наблюдается синдром раздраженного кишечника вторичного гене за с типичным болевым синдромом и прочими признаками, характерными для СРК [Осипенко М.Ф. и соавт., 2002]. В случае заболеваний опухолевой природы (аде-нокарцинома толстой кишки) клиническая картина выраженности хронического запора зависит в первую очередь от локализации процесса, - чем ниже, по ходу кишки, располагается опухоль, тем выраженнее явления запора. В первую очередь следует отметить характерность небольшого предшествующего анамнеза запора и нарастание клиники. Следует отметить важность симптома чередования запора и поноса, а также необязательность наличия выраженной дилатации кишки выше поражения. Клинически функциональная анопрямокишеч-ная обструкция (обструктивная дефекация), наблюдающаяся при диссинергии тазового дна проявляется всеми признаками характерными для функционального запора, принятыми Римским консенсусом II (1999) - ощущениями неполного опорожнения прямой кишки, неэффективности потуг, чувством блокирования кала при потугах, наличием сильных, мучительных потуг. Больные вынуждены осуществлять ручную поддержку тазового дна, иногда вышедшей прямой кишки, способствовать удалению кала из ампулы прямой кишки с помощью пальцев. Обнаружив жалобы подобного рода всегда сразу следует исключить органическую обструкцию кишки. Клиника, связанных с болевым синдромом во время дефекации (геморрой и пр. патология), определяется основной патологией. Диагноз хронических «вынужденных» запоров ставится по данным расспроса, жалобам на ощущения во время акта дефекации, а также на основании осмотра промежности и пальцевого исследования прямой кишки. У больных с данной патологией во время дефекации отмечаются острые, режущие боли в заднем проходе. Нередко в кале имеется примесь крови, слизи или гноя. Пальцевое исследование обнаруживает наличие спазма анального сфинктера и сопровождается болевыми ощущениями. Нередко больные кроме боли отмечают также выраженный зуд в области заднего прохода.
Лабораторная и инструментальная диагностика
Обязательные лабораторные исследования
Общий анализ крови. Общий анализ мочи. Копрограмма с анализом кала на кишечные патогены (шигеллёз, сальмонеллёз, иерсиниоз и др.), яйца глистов и паразитов (троекратно). Концентрация альбумина сыворотки крови. Определение электролитов крови (калий, натрий, кальций) Протеинограмма. Иммунологическое исследование крови. Уровень гормонов щитовидной железы (Т3 Т4, ТТГ) и глюкозы в крови
Дополнительные лабораторные исследования
Полное биохимическое исследование крови. Исследование уровня цинка в крови. Исследование уровней основных онкомарке-ров.
Обязательные инструментальные исследования
Молодым (до 45 лет) пациентам с явлениями запора при отсутствии «симптомов тревоги» до назначения инструментальных методов исследования возможно проведение пробного лечения -диета богатая пищевыми волокнами и слабительные средства (дюфалак). При неэффективности: Рентгенологическое исследование верхних отделов ЖКТ. УЗ И органов брюшной полости. ЭГДС. Ирригоскопия на предмет выявления признаков дискинезии, дивертикулов и др. органической патологии толстой кишки. Ректоанальный рефлекс при мегаколон, не связанным с болезнью Гиршпрунга, сохранен, хотя и нередко, как и при долихосигме снижен, всегда имеется положительная реакция на очистительную клизму. Колоноскопия с биопсией (дифференциров-ка функциональных нарушений от воспалительных заболеваний кишечника, опухолевой патологии, болезни Гишпрунга и др).
Дополнительные инструментальные исследования
Исследование времени кишечного транзита с рентгенопозитивными маркерами. Введущим диагностическим критерием функционального запора является достоверное увеличение времени кишечного транзита, определяемого с рентгенопозитивными маркерами. При замедленном кишечном транзите распределение рентгенопо-зитивных маркеров по толстой кишке равномерное, в отличие от функциональной обструктив-ной дефекации, когда маркеры скапливаются в области прямой кишки. Гистохимическое исследование слизистой оболочки при подозрении на болезнь Гиршпрунга в области сужения выявляет положительную реакцию на ацетилхолинэстеразу. Проктологическое обследование больного, исследование нервно-мышечной координации акта дефекации с помощью дефекографии и анальной манометрии, дающие возможность определить функцию сфинктерного аппарата и мышц тазового дна пациентов.
Дифференциальный диагноз
При наличии синдрома хронического запора, у пациентов старшего и пожилого возраста (после 45 лет), особенно появившихся недавно, нарастающих по выраженности, сопровождающихся потерей веса и анемией, необходимо исключение в первую очередь заболеваний опухолевой природы. Кроме того, необходимо исключение: Стриктур кишечника различного генеза (воспалительные заболевания толстой кишки, стриктуры ишемического, лучевого генеза, при дивертикулярной болезни). Хронических кишечных инфекций и парази тарных инвазий. Неврологической патологии (болезнь Пар-кинсона, вегетативная дисфункция, множественный склероз). Гипотиреоза. Сахарного диабета. Склеродермии. Болезни Гиршпрунга. Хронического запора на фоне приема лекарственных препаратов. Эндометриоза. Холестатических заболеваний. Язвенной болезни.
Направления диагностического поиска при хроническом запоре
на выявление наличия и причин замедленного продвижения каловых масс по ободочной кишке (тщательный сбор анамнестических данных, указывающих на наличие различных форм запора, рентгенологический метод с использованием рент-генопозитивных маркеров, радиофармакологических маркеров, метод электромиографичесого мониторирования); на исключение (выявление) органического заболевания толстой кишки (ирригоскопия, колоноско-пия); на выявление нарушений функции аноректаль-ной области (функциональное проктологическое исследование, включающее: электронное прощупывание и проктоскопию в покое, при механическом раздражении, в том числе давлением, рентгенологическую дефекографию, или тест на эвакуацию баллона с 50 мл жидкости, анальную манометрию, электромиографию).
Алгоритм диагностического поиска при синдроме хронического запора:
Первый этап:
определение характера запора (острый или хронический) исключение вторичности запора, в первую очередь - органической природы обстипации, связанной с патологией толстой кишки или брюшной полости. Это проводится на основе оценки клинических данных и рентгенологического исследования кишечника, которое позволяет оценить анатомическое состояние толстой кишки, ее строение, обнаружить опухоли, аномалии или мегаколон, характерные для обструкции, гипо-ганглиоза и т.п., выявить раздражение кишки при функциональных расстройствах. исключение вторичности запора, связанного с болезнями внутренних органов; исследование эндокринного аппарата; исследование вегетативной нервной системы; исключение приема лекарственных препаратов, способствующих образованию запора, токсических воздействий; исключение патологии ЦНС, периферической нервной системы; исключение прочих факторов, в том числе алиментарнх, гиподинамических и др., (для женщин обязателен осмотр гинеколога с целью определения положения матки). при выявлении вторичного запора - лечение основного заболевания, замена или отмена лекарственных средств вызывающих запор. при исключении вторичного характера запора -пробная терапия (диетическая коррекция, спазмолитики (дюспаталин) и слабительные препараты (дюфалак) на 1,5-2 месяца, но не менее 6 недель). при неэффективности проводится:
Второй этап:
исследование прямой кишки (исключение аноректальной патологии); колоноскопия, гистологическое и гистохимиче ское исследование биоптатов слизистой оболочки кишки; если диагноз остается неясным, то проводится:
Третий этап:
Назначение специальных методов исследования, позволяющих оценить моторно-эвакуацион-ную и другие функции толстой кишки, патологию тонкой кишки: рентгеноскопия тонкой кишки для исключения болезни Крона, дивертикулярной болезни; исследование времени кишечного транзита; исследование микробного спектра или содержа ние летучих жирных кислот (интегральный пока затель микробного, биоценоза); исследование функции опорожнения (анорек- тальная манометрия, дефекография); терапия выявленных нарушений. Выполненная программа обследования позволяет ответить на основной вопрос — вызван ли запор, каким либо заболеванием или является функциональным расстройством. Диагноз функционального запора и СРК с явлениями запора следует ставить только после всестороннего обследования больного и исключения всех кишечных и внекишечных причин обстипации. Диагноз функционального запора и запора, ассоциированного с СРК — диагноз исключения.
Необходимость привлечения специалистов
Хирурга. Онколога. Проктолога. Инфекциониста. Эндокринолога. Невропатолога, Психоневролога (психиатра).
Лечение
Цели лечения
Восстановление регулярного стула. Коррекция нарушенных функций толстой кишки и ЖКТв целом. Купирование субъективной симптоматики, улучшение качества жизни больного.
Показания к госпитализации
Больные хроническим запором в основном лечатся амбулаторно. Показанием к стационарному лечению является необходимость обследования для уточнения диагноза, проведение хирургического лечения по поводу основной патологии, при вторичном характере запора (болезнь Гиршпрунга, большое ректоцеле и пр.).
Общие рекомендации
Разъяснение больному необходимости изменения распорядка дня для выработки условных рефлексов на дефекацию (при привычном запоре). Убедить пациен та в необходимости изменить своим привычкам, сло жившемуся стереотипу поведения. Увеличение общей физической активности пациентов, выполнение ряда физических упражнений, в том числе направленных на укрепление мышц тазового дна, проведение самомассажа брюшной стенки. Запрещение систематического употребления слабительных раздражающего характера и клизм для поддержания ритма дефекаций. Подбор наиболее рационального для конкретного пациента комплекса немедикаментозных способов лечения и лекарственных препаратов.
Основной алгоритм лечения больных с хроническим запором
Основные, универсальные рекомендации независимо от вида хронического запора (базовая терапия). В качестве базовых назначений рекомендуется увеличение употребления жидкости и пищи содержащей повышенное количество пищевых волокон.
Диетические рекомендации
Больным назначается диета № 3, целью которой является, наряду с обеспечением больного полноценным питанием, нормализация процесса опорожнения кишечника. Диета № 3 предусматривает повышенное содержание механических и химических стимуляторов моторной функции кишечника, с исключением продуктов вызывающих усиление бродильных процессов, гниения в толстой кишке. Весь рацион должен содержать по массе до 3 кг, а его энергетическая ценность до 3000 ккал. Пища, должна содержать растительную клетчатку - естественные пребиотики, в том числе вещества увеличивающие объем каловых масс: хлеб грубого помола, печенье сухое несдобное, ржаные сухари, фрукты, сырые овощи. Хороший эффект может дать употребление мяса, содержащего большое количество соединительной ткани, кисломолочных продуктов, белых сухих виноградных вин, пива, кваса, жиров, преимущественно растительного происхождения (оливковое, кукурузное масла). Можно рекомендовать пациентам употребление в пищу морской капусты, льняного семени, свеклы, кукурузы, моркови, помидор, салата латук, кабачков, тыквы, цветной капусты (не менее 200 г/сутки.). Показано употребление свежей зелени: петрушка, укроп, фенхель, кинза, сельдерей и пр. Салаты из свежей зелени, свежих овощей и фруктов, с включением зелени, можно вводить, при отсутствии противопоказаний, до трех раз в сутки, перед едой. Исключаются овощи, богатые эфирными маслами: репа, редиска, редька, лук, чеснок, грибы. Из напитков ограничиваются вяжущие (крепкий чай, красное вино). Показан настой шиповника. Целесообразно выпивать натощак 1-2 стакана холодной воды или фруктового сока с добавлением одной столовой ложки ксилита или меда. Показано преимущественное употребление растительных жиров (оливковое, подсолнечное и др. виды масел). Если пациент способен переносить дополнительную водную нагрузку, то показано дополнительное введение в рацион больного хроническим запором пищевых, диетических отрубей, начиная с одной-двух чайных ложек 3 раза в день, доводя дозу до столовой ложки 3 раза в день, обязательно с достаточным количеством жидкости (2-3 стакана к обычному для больного водному рациону). Количество и кратность приемов подбирается в зависимости от получаемого эффекта. Хороший эффект увеличения объема содержимого кишечника вызывает прием комбинированных смесей типа «мюсли» и препаратов содержащих пищевые волокна. Противопоказаниями к назначению балластных веществ являются: органическая патология толстой кишки, угроза кишечной непроходимости, запор у лиц старческого возраста, тяжелая неврологическая патология, больные, находящиеся на постельном режиме.
Лекарственная терапия хронического запора
абсолютными показаниями к применению слабительных препаратов являются: вынужденное длительное пребывание на постельном режиме (инфаркт миокарда, скелет ное вытяжение, гипсовый корсет и т.п.; психогенные причины запора; медикаментозный запор при невозможности отмены основного препарата (антагонисты кальция при артериальной гипертонии и т. п.); абсолютными противопоказаниями к назначению слабительных считаются: абдоминальный болевой синдром неясной этиологии; состояние «острого живота»; угроза желудочно-кишечного кровотечения, подозрение на оккультную (скрытую) кровопотерю; явления перитонита; острый токсический и нетоксический мегако-лон; паралитическая кишечная непроходимость. При недостаточной эффективности диеты и средств увеличивающих объем кишечного содер жимого за счет пищевых волокон, следует перейти к другой группе препаратов, - пребиотикам и одновременно, средствам, повышающим осмотическое давление - препаратам лактулозы, как препаратам наиболее приближенным к понятию идеального слабительного. Применение лактулозы, в настоящее время, является второй ступенью лечения ХЗ рефрактерного к терапии диетой с высоким содержанием балластных веществ и прочим указанным выше мерам, учитывая, что этих мероприятий, как правило, недостаточно для восстановления функции толстой кишки. Особенно показано применение лактулозы: при запорах связанных с синдромом раздраженного кишечника; у больных с хроническими заболеваниями печени с синдромом портальной гипертензии, ассоциированных с ХЗ; при хроническом запоре у детей всех возрастных групп; при хроническом запоре у пожилых и людей старческого возраста; при ХЗ на фоне сахарного диабета и нарушенной толерантности к глюкозе; при ЖКБ; у беременных, женщин в послеродовом периоде, у матерей кормящих грудью для профилактики запора; у женщин после гинекологических операций для профилактики запора; при запоре на фоне почечной недостаточности; при медикаментозных запорах; при ХЗ у больных на постельном режиме и при гиподинамии, в том числе у недавно прооперированных больных; у больных с выраженной соматической патологией и физическими дефектами, ведущими малоподвижный образ жизни; у больных страдающих рассеянным склерозом; при параплегии; у больных с нейрогенным запором; при дивертикулярной болезни; при спаечных процессах в брюшной полости; при проктогенных запорах, различного генеза, значительно облегчая акт дефекации. При гипомоторной дискинезии толстой кишки, у лиц с функциональным запором, сопровождающимся замедлением кишечного транзита показано применение прокинетиков метоклопра-мида по 0,01 г 3 раза в день за 15-20 минут до еды, на срок до двух недель или домперидона по по 0,01 г 3 раза в день, перед едой внутрь или на язык (лингвальные таблетки). При запорах сочетанных с патологией желчеотделения хороший эффект дает применение комбинации прокинетиков с желчегонными средствами или препаратами, содержащими хеноде-зоксихолевую и урсодезоксихолевую кислоты (хенохол, хенофальк, урсофальк). При СРК с явлениями запора, гипермоторной дискинезии любого генеза, спастических явлениях, хроническом запоре в сочетании с дисфункцией сфинктера Одди, дисфункцией желчного пузыря по гиперкинетическо-гипертоническому типу особо показано применение селективного миотропного спазмолитика мебеверина гидрохлорида (дюспата-лин) по 200 мг утром и вечером, до еды, на срок от двух недель до месяца. Эффективной у пациентов с СРК с явлениями запора, является и комбинация лактулозы (дюфалак) в индивидуально подобранной дозе и мебеверина (дюспаталин) по 200 мг 2 раза в день, в течение месяца. Очень хороший эффект при запорах со спастическим компонентом дают теплые масляные клизмы в объеме 150-200 г. Ниже представлены схемы лечения запоров с использованием дюфалака и дюспаталина в зависимости от характера двигательных нарушений кишечника: Лечение гиперкинетических запоров 1.Комбинация препаратов дюспаталин по 200 мг два раза в сутки и дюфалак в индивидуально подобранной дозе 2.Переход на пребиотические дозы препарата дюфалак (5-10 мл в сутки) с целью поддержания моторной функции кишечника и нормализации микрофлоры. Лечение гипокинетических запоров 1.Дюфалак в индивидуально подобранной дозе 2.Переход на пребиотические дозы препарата дюфалак (5-10 мл в сутки) с целью поддержания моторной функции кишечника и нормализации микрофлоры. При малой эффективности вышеперечисленной терапии, в качестве вынужденной и кратковременной меры, возможно назначение адекватно подобранных слабительных средств тормозящих абсорбцию воды из кишечника и стимулирующих секрецию за счет химического раздражения хемо-рецепторного аппарата слизистой оболочки толстого кишечника. Это препараты растительного происхождения, в состав которых входят антра-гликозиды (препараты листьев и плодов сенны, сабура, корня ревеня, плодов жостера, коры крушины, касторовое масло), а также синтетические химические препараты (бисакодил) и солевые слабительные. Синтетические слабительные: бисакодил назначается по 2-3 драже в сутки или одна свеча ректально, натрия пикосульфат по 5-15 капель в сутки, обычно по 10 капель на ночь, в дальнейшем возможно повышение дозы, максимально до 24 капель. При «вынужденных» запорах (запоры при болезненном акте опорожнения: анальные трещины, геморрой, проктит, криптит, папиллит), а также в детской практике показано назначение мягчительных средств по 1-2 столовые ложки в день внутрь, или внутриректально в виде свечей. Применение клизм при хронических запорах должно быть ограничено периодическим, разовым применением. Особенно показано больным с привычным запором чередование водно-масляных клизм (объемом до 200 мл, ежедневно утром) с очистительными (раз в неделю). Это делается с целью восстановления сниженного или утраченного рефлекса.
Общий алгоритм терапии хронического запора и ведения больного
Первая фаза: освобождение кишечника от содержимого с помощью очистительных клизм или методом перорального лаважа (схемы с применением Дюфалака) Вторая фаза: общие рекомендации и базисная диетотерапия, (балластные вещества) и поведенческие мероприятия (выработка условных рефлексов на дефекацию ит.п.)- если неэффективно: Третья фаза: слабительные средства (дюфалак: от 3 месяцев до года, при гиперкинетическо-гипертоническом типе комбинация с дюспаталином) если эффективно: Четвертая фаза: Если предпринимаемая терапия поддерживает желаемое качество жизни то в дальнейшем проводится поддерживающая терапия препаратом дюфалак с постепенным уменьшением дозы препарата и постепенным переходом на пре-биотическую дозу (5-10 мл в сутки) Если неэффективно - необходимо уточнение диагноза - возможно оперативное лечение.
Физиотерапия и другие методы лечения хронического запора
Положительный эффект при функциональных запорах с замедлением кишечного транзита дает применение: «автономного электростимулятора ЖКТ» в виде капсулы, подающей непрерывно электрические импульсы в течение 50 часов [Минушкин О.Н., Ели-заветина Е.А., 1997]. накожная (в проекции отделов ободочной кишки) и эндоректальная электростимуляции. Курс процедур обычно составляет 10 сеансов иглорефлексотерапия; применение минеральных вод типа «Ессентуки» № Нехолодном виде по 1-1/2 стакана на прием 2-3раза в день, за 1-1,5 ч до еды в течение нескольких недель; гидроколонотерапия (не более трех сеансов) [Подмаренкова Л.Ф., Ваулина О.В., 2004]. При гипермоторной дискинезии (СРК с явлениями запора) хороший эффект дает применение электрофореза с папаверином, платифилли-ном, солями магния), а также тепловые процедуры (парафиновые и грязевые аппликации), применение минеральных вод типа «Ессентуки № 4», с меньшей минерализацией, в меньшем объеме, комнатной температуры или в теплом виде, без газа. При функциональной обструкции, диссинер-гии мышц тазового дна наибольший эффект дает так называемая биофидбэк-терапия — биологическая обратная связь.
Хирургическое лечение
При заболеваниях прямой кишки, сопровождающихся вторичными явлениями запора; При неэффективности консервативной терапии рефрактерного замедленного кишечного транзита при инертной кишке (наложение илеоцекаль-ного анастомоза); При мегаколон (резекция участков толстой кишки, вплоть до субтотальной колэктомии; При наличии внутреннего пролапса слизистой прямой кишки, даже на ранних стадиях (при легких потугах) Большое ректоцеле при отсутствии эффекта от консервативной терапии.
Осложнения
Геморрой; Дивертикулез толстой кишки; Каловый завал (чаще у лиц пожилого возраста); Лаксативная болезнь (при длительном злоупотреблении слабительных содержащих антрахино-ны, в т.ч. препараты сенны); Колоректалъный рак.
Обучение больного
В успехе терапии хронического запора большое значение имеет наличие контакта с лечащим врачом, понимание больным необходимости соблюдения всех рекомендаций по общему режиму и диете. Больного необходимо ознакомить с физиологией акта дефекации, объяснить значение выработки условных рефлексов на опорожнение кишечника. Выраженный клинический эффект от психотерапевтического воздействия врача на больного отмечается при хроническом запоре на фоне СРК, при ипохондрических состояниях. Работая с больными хроническим функциональным запором необходимо с одной стороны убеждать пациентов что данное заболевание не представляет непосредственной угрозы для жизни, но вместе с тем нужно объяснять пациентам, что систематическое лечение и выполнение всех рекомендаций врача убережет его от возможных осложнений в дальнейшем.
|
//////////////////*************////////////////////
Диагностические критерии хронических запоров: •
· Натуживание занимающее не менее 25% времени дефекации;
· Плотная (в виде комочков) конисистенция стула;
· Чувство неполного опорожнения кишечника;
· Два и менее акта дефекации в неделю
· Для установления диагноза достаточно зарегистрировать не менее двух названных признаков в течение последних 3 месяцев.
Классификация запоров:
• Алиментарные
• Механические
• Вследствие воспалительных заболеваний кишечника
• Гиподинамические
• Неврогенные
• Аномалии развития толстой кишки
• Токсические
• Медикаментозные
• Вследствие нарушен
Основные патогенетические механизмы развития запора:
• Повышенное всасывание воды в толстой кишке;
• Замедленный транзит каловых масс по толстой кишке;
• Неспособность пациента произвести акт дефекации.
Наиболее часто встречающиеся заболевания и состояния, сопровождающиеся хроническим запором:
1. Связанные с образом жизни:
• Недостаточное употребление пищевых волокон;
• Малый объем принимаемой пищи и жидкости;
• Низкая физическая активность
2. Связанные с воздействием внешних факторов:
• Побочное действие лекарственных препаратов (ятрогенные запоры);
• Токсические воздействия.
3. Связанные с эндокринными и метаболическими нарушениями:
• Гипотиреоз;
• Гиперкальциемия;
• Порфирия;
• Амилоидоз.
4. Связанные с неврологическими факторами:
• Паркинсонизм;
• Рассеянный склероз;
• Нарушения функций спинного мозга;
• Нарушение парасимпатической иннервации из крестцового сплетения;
• Автономная нейропатия при сахарном диабете (синдром кишечной псевдообструкции).
5. Связанные с гастроэнтерологическими заболеваниями:
• Нарушение кишечной проходимости в результате стриктуры, обструкции опухолью или инородным телом, внешнего сдавления (спаечная болезнь);
• Врожденный аганглиоз (болезнь Гиршпрунга);
• Долихосигма, мегаколон;
• Миопатии, нейропатии различного генеза;
• Системная склеродермия с поражением кишечника;
• Синдром раздраженного кишечника (вариант с преобладанием запоров);
• Глистная инвазия.
6. Связанные с психогенными факторами:
• Эмоциональные перегрузки, стресс;
• Депрессия;
• Анорексия;
• Навязчивые идеи «внутренней чистоты».
7. Связанные с патологией аноректальной зоны:
• Стеноз анального канала;
•Слабость тазового дна, опущение промежности;
• Асинергия тазового дна;
• Ректоцеле больших размеров, пролапс прямой кишки;
• Язва прямой кишки.
Классификация слабительных по механизму действия:
2. Препараты, стимулирующие рецепторы кишечника:
• Касторовое масло;
•Препараты, содержащие антрагликозиды;
• Синтетические средства:
- Бисакодил (дульколакс)
- натрия пикосульфат (гутталакс)
3. Мягчительные средства:
• Вазелиновое и миндальное масло;
• Синтетические дисахариды.
/////******///////////
////***//////
Дата добавления: 2014-12-11 | Просмотры: 1839 | Нарушение авторских прав
1 | 2 | 3 | 4 | 5 | 6 | 7 | 8 | 9 | 10 | 11 | 12 | 13 | 14 | 15 | 16 | 17 | 18 | 19 | 20 | 21 | 22 |
|





