|
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
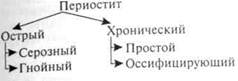
Одонтогенный периостит челюстных костейПериостит челюстных костей — воспаление надкостницы, воспалительный процесс с фокусом воспаления в надкостнице. Выделение периостита в самостоятельную нозологическую форму обусловлено наличием характерной для него клинической картины как местного, так и общего характера, а также возможностью купировать воспалительный процесс на этой стадии и своевременном адекватном ле- чепИ0И'клиническому проявлению и патоморфологической картине различают периостит острый (серозный и гнойный) и хронический (простой и оссифицируюший)
Острый серозный периостит (ОСП). Одонтогенный периостит развивается в результате распространения воспаления из пульпы или периодонта на окружающую зуб костную ткань, а затем на периост, покрывающий челюсть. Обильные кровоснабжение и лимфообращение пульпы, челюстных костей и мягких тканей в период формирования, прорезывания, смены зубов и роста челюстных костей способствуют распространению воспалительного процесса из пульпы или периодонта в костную ткань и периост. Возможны и другие пути распространения инфекции: одонтогенный (зуб — кость — периост), гематогенный (преимущественно по венам) и лимфогенный. Периост растущих костей находится в состоянии физиологического возбуждения и легко реагирует на любое раздражение. При остром воспалении пульпы зуба или периодонта воспалительная гиперемия сосудов быстро распространяется по костномозговым пространствам на периост, сосуды слизистой оболочки полости Рта и мягких тканей, создавая обширный перифокальный очаг воспаления. В начальной стадии заболевания развивается острое серозное воспаление периоста. При этом морфологически наблюдаются гиперемия сосудов, отек и клеточная инфильтрация периоста, который утолщается, становится рыхлым, волокна его разделяются серозным выпотом. При дальнейшем развитии процесса серозное воспаление переходит в гнойное. ОСП проявляется сглаженностью переходной складки, выраженной болезненностью при пальпации, чаще локализуется с вестибулярной поверхности альвеолярного отростка, может распространяться за пределы «причинного» зуба. Слизистая оболочка в области воспаленного периоста ярко гиперемирована и отечна. Воспалительный отек распространяется на прилежащие мягкие ткани лица. В зависимости от локализации патологического очага наблюдаются пастозность и увеличение в объеме мягких тканей лица, регионарных лимфатических узлов. Развивается лимфаденит. Ребенок беспокоен, нарушаются сон и аппетит, температура тела поднимается до субфебрильных цифр. На этом этапе развития одонто-генной инфекции острый периостит может трактоваться как пери-фокальное воспаление. Острый периостит при пульпите у ребенка является грозным симптомом, указывающим на высокую активность воспалительного процесса, связанную с вирулентностью инфекции и слабой сопротивляемостью детского организма. При своевременном и правильном лечении пульпита процесс подвергается обратному развитию. ОСП у детей всегда сопровождает острые формы воспаления периодонта или обострение хронического воспалительного очага в нем. В некоторых случаях на фоне ОСП в мягких тканях лица, прилежащих к патологическому очагу, может развиться воспалительный инфильтрат. Инфильтрат может сохраняться несколько дней и после удаления «причинного» зуба.
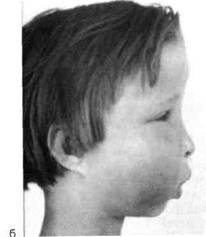
Терапия при ОСП заключается в лечении основного заболевания — пульпита или периодонтита. Помимо местного лечения, детям, особенно младшего возраста, необходимо назначить противовоспалительную терапию: сульфаниламидные препараты в возрастной дозировке, глюконат кальция, гипосенсибилизирую-щие средства в таблетках, обильное питье, физиотерапию. Острый гнойный периостит (ОГП). При дальнейшем развитии серозного периостита серозное воспаление переходит в гнойное. Гнойный экссудат скапливается под периостом с образованием под-надкостничных абсцессов. ОГП характеризуется развитием в надкостнице двух разнонаправленных процессов. Происходят гибель надкостницы, расплавление и лакунарное рассасывание с образованием узур и проникновением экссудата под слизистую оболочку. Корковое костное вещество в месте соприкосновения с гнойным экссудатом частично подвергается разрушению. Одновременно под влиянием раздражения воспаленная надкостница «отвечает» активным построением молодой слоистой кости, отграничивающей патологический очаг от окружающих тканей. Чем активнее воспаление, тем больше выражены деструктивные процессы и, наоборот, чем спокойнее протекает заболевание, тем более значительны пролиферативные и пластические процессы. ОГП, по наблюдениям кафедры детской челюстно-лицевой хирургии и хирургической стоматологии МГМСУ, в 80 % случаев развивается в области молочных моляров и первого постоянного моляра верхней или нижней челюсти. Источником заболевания являются зубы с хроническими очагами воспаления в пульпе или периодонте. ОГП локализуется чаще с вестибулярной поверхности альвеолярного отростка в отличие от острого остеомиелита, при котором периостит выражен с обеих сторон альвеолярного отростка и тела челюсти. У детей младшего возраста ОГП развивается остро и быстро. Переход от стадии острого воспаления пульпы или периодонта может произойти за несколько часов. Заболевание характеризуется подъемом температуры тела до 38—38,5 °С. Общее состояние ребенка средней тяжести или тяжелое. Интоксикация особенно выражена у детей младшего возраста. Местно заболевание проявляется воспалительным отеком мягких тканей лица. При локализации процесса на верхней челюсти отек распространяется на подглазничную область, область носогубной борозды, верхнюю губу; глазная щель сужена или закрыта (рис. 6.15, а, б). При периостите нижней челюсти отек тканей щеки распространяется на поднижнечелюстную область. В месте непосредственного соприкосновения тканей лица с гнойным очагом наблюдается воспалительная инфильтрация мягких тканей с гиперемией кожного покрова, развиваются лимфаденит и периаденит поднижнечелюстных лимфатических узлов. Ребенок щадит больное место и ограничивает движения нижней челюсти. При осмотре выявляется гиперемированная и отечная слизистая оболочка. В области расположения поднадкостничного абсцесса выбухает переходная складка. При значительном скоплении гнойного экссудата и частичном разрушении надкостницы определяется флюктуация. Инфицированный зуб может иметь патологическую подвижность. В крови — увеличение СОЭ до 30—40 мм/ч, лейкоцитоз до 20,0—25,0109/л, в формуле в первые 1—2 дня наблюдаются незначительные сдвиги, свойственные воспалительным заболеваниям. Диагностика заболевания у детей представляет большие трудности и требует от врача ответственности. Пользуясь классификацией воспалительных процессов А.И. Евдокимова, Г.Е. Васильева и их последователей, это заболевание можно расценивать как самостоятельную клиническую форму. В.В. Рогинский (1998) считает правомерным ввести понятия «остит», «острый остит» на основании присутствия термина в МКБ-10 (1995): остит — воспаление челюстных костей, выходящее за пределы периодонта одного зуба и сопровождающееся экссудативно-гиперемической реакцией в костномозговых пространствах, уравновешенными диффузными резорб-тивно-репаративными процессами в костной ткани и надкостнице. Острый остит проявляется манифестацией одонтогенного воспаления, характерного для обострения хронического периодонтита и периостита. Автор считает, что форма проявления остита чаще не диагностируется, а входит в группу типичных видов воспалительных одонтогенных процессов. У детей ОГП имеет много общих признаков с острым одон-тогенным остеомиелитом. Диагностические (местные) симптомы ОГП: наличие разрушенного кариесом «причинного» зуба, выбухание переходной складки, отечная или гиперемированная слизистая оболочка в пределах 2—3 зубов, локализация патологического очага только на одной поверхности альвеолярного отростка челюсти (чаще со стороны преддверия рта), непостоянный симптом флюктуации (выявляется при разрушении надкостницы и распространении гноя под слизистую оболочку). Окончательный диагноз заболевания основан на строгой оценке общего состояния ребенка — уровня интоксикации и выраженности местных признаков заболевания. Общее тяжелое состояние, бледность кожных покровов, разлитые субпериостальные абсцессы, выходящие за пределы 2—3 зубов, локализация абсцессов с двух сторон альвеолярного отростка — все это свидетельствует об активной форме заболевания, которую следует рассматривать как острый одонтоген-ный остеомиелит. В некоторых случаях уточнение диагноза возможно
лишь ex juvantibus. Общее хорошее состояние ребенка через 1—2 сут после оперативного вмешательства, комплексного общего и местного воздействия на очаг поражения, резкое снижение количества или отсутствие гнойных выделений из раны, отсутствие клинических признаков хронического периостита свидетельствуют об остром гнойном периостите как самостоятельной клинической форме. Течение самостоятельной клинической формы заболевания у детей острое и кратковременное, после оказания хирургической и консервативной помощи в полном объеме процесс продолжается не более 3— 4 дней. Без адекватного лечения у большинства больных он переходит в острый одонтогенный остеомиелит. В детском возрасте общая клиническая картина ОГП, прежде всего у детей младшего возраста, является показанием к госпитализации. Лечение ОГП должно сочетать неотложное оперативное вмешательство, медикаментозную терапию, назначение физио- и общеукрепляющих средств. Оперативное вмешательство заключается во вскрытии субпери-остального абсцесса и удалении инфицированного молочного, а иногда и постоянного зуба. Для обеспечения оттока экссудата необходимо широкое рассечение надкостницы. У детей в период роста костей периост и кость имеют богатое кровоснабжение, поэтому широкие разрезы не приводят к осложнениям. При проведении разрезов на верхней челюсти врач должен соблюдать осторожность. У детей раннего возраста верхнечелюстная кость имеет тонкую наружную кортикальную пластинку, которая при остром воспалении становится легкоранимой. Грубое вмешательство с глубоким продвижением скальпеля может привести к травме зачатков постоянных зубов или к вскрытию верхнечелюстной пазухи. При вскрытии абсцессов на небной поверхности рекомендуется иссекать участок слизистой оболочки с надкостницей для предотвращения преждевременного слипания краев раны. Инфицированные молочные зубы должны быть удалены независимо от анатомической полноценности и групповой принадлежности. Постоянные зубы удаляют при невозможности консервативного лечения. Операция удаления зуба и вскрытие субпериостального абсцесса проводятся в течение одного вмешательства, предпочтительно под общим обезболиванием. Лечение детей с ОГП до 10 лет, а по показаниям и в более старшем возрасте должно осуществляться в условиях стационара. Антибактериальная терапия в амбулаторных условиях заключается в применении сульфаниламидных препаратов. Детям 3—5 лет ее назначают в возрастной дозировке. При лечении ребенка в стационаре вводят внутримышечно антибиотики в возрастной дозировке. С целью противовоспалительной терапии показаны аскорутин, глюконат кальция, гипосенсибилизирующие средства. Для снятия болей назначают анальгетики, при беспокойном поведении ребенка и плохом сне — препараты брома и валерианы. Рекомендуется обильное питье. При выраженном воспалительном инфильтрате мягких тканей и периадените лимфатических узлов проводят физиолечение — гелий-неоновый лазер, УВЧ-терапию и делают наружные мазевые повязки противовоспалительного, рассасывающего действия на гидрофильной основе (левомеколь, левоми-золь и другие нового поколения, к которым не адаптирована микрофлора). ОГП после своевременного оказания лечебной помощи в полном объеме у большинства детей подвергается обратному развитию че-ез 3—4 сут. Если оперативное вмешательство через 1 сут не улучшило общего состояния ребенка, не способствовало снижению интоксикации и не изменился объем и характер экссудата из очагов поражения, следует предположить развитие острого остеомиелита челюсти. При несвоевременной или неполной лечебной помощи в первые 2 дня или при тяжелом и активном течении воспаления ОГП переходит в острый остеомиелит челюсти. Хронический периостит. У детей периостальное построение костей лица осуществляется на протяжении всего периода роста лицевого скелета. Возрастное физиологическое напряжение костеобразовате-льных процессов, происходящих в надкостнице, легко усиливается при ее патологическом раздражении. Хронический одонтогенный воспалительный процесс, развивающийся в периодонте или костной ткани челюсти, является источником раздражения периоста, который начинает продуцировать избыток молодой кости. Построение кости происходит путем напластования ее на поверхности челюсти в виде слоев с различной степенью оссификации. Хронический периостит может развиться при хроническом периодонтите, после острого периостита, при хронических формах остеомиелита челюстей. В детском возрасте хронический периостит часто развивается и после травмы кости в ответ на механическое раздражение надкостницы. Различают простой и оссифици-рующий хронический периостит. *фи простом периостите вновь образованная кость после адекватного лечения подвергается обратному развитию, при оссифицирующем оссификация кости развивается в ранних стадиях и заканчивается, как правило, гиперостозом. При хроническом периостите наблюдается увеличение объема кости. Поверхность патологического очага слегка болезненна при пальпации. Мягкие ткани, прилегающие к очагу поражения, могут иметь слабовыра-женную воспалительную инфильтрацию. Кожные покровы, как правило, не изменены. При хроническом периодонтите и ушибе кости периостит развивается как первично хронический процесс, проявляется костным выбуханием, ограниченным округлой формы. Внешне процесс напоминает клиническую картину корневой кисты. Патологический очаг чаще локализуется в области молочных или первого постоянного моляра нижней челюсти, при травме — в области подбородка, скуловой кости, костей носа. Клиническое проявление хронического периостита наиболее выражено при продуктивных формах хронического одонтогенного остеомиелита. В этих случаях хронический периостит распространяется на большем протяжении кости, захватывает половину нижней челюсти и больше, объем кости может увеличиваться в 3—4 раза. На рентгенограммах нижней челюсти четко определяется молодая костная ткань в виде нежной слоистой полоски, выходящей за пределы коркового слоя кости. В более поздних стадиях заболевания четко выражена слоистость вновь построенной кости. Рентгенологическое исследование верхней челюсти при хроническом периостите редко дает четкую картину, помогающую диагностике. Диагноз устанавливают на основании анамнеза, клинической и рентгенологической картины, традиционных методов и КТ. В ряде случаев прибегают к открытой ин-цизионной биопсии. Основная задача лечения хронического одонтогенного периостита — ликвидация источника инфекции. Удаление инфицированного зуба вызывает обратное развитие процесса в периосте. При хроническом простом периостите, в том числе посттравматическом, хорошие результаты получены при использовании физиотерапевтических процедур в виде гелий-неонового лазера и электрофореза 6 % раствора калия йодида и др. При своевременно начатом и правильно проводимом лечении патологический очаг подвергается обратному развитию. При длительно текущем заболевании вновь построенное молодое костное вещество превращается в зрелую высокоскле-розированную кость. Процесс заканчивается гиперостозом, лечение которого (хирургическое) осуществляется по показаниям. 6.5. Одонтогенный остеомиелит челюстных костей В зависимости от пути проникновения инфекции в кость и механизма развития процесса различают три формы остеомиелита лицевых костей: одонтогенную, гематогенную и травматическую. По статистическим данным, при поражении челюстей остеомиелитом в любом возрасте преобладает одонтогенное проникновение инфекции. По данным клиники кафедры детской че-люстно-лицевой хирургии и хирургической стоматологии МГМСУ, одонтогенный остеомиелит у детей встречается в 80 % всех случаев остеомиелита челюстей у детей, гематогенный — в 9 %, травматический — в 11 %. У большинства детей все три формы вызываются банальной гноеродной бактериальной флорой, но в последние годы преобладает облигатно-анаэробная флора. В отдельную группу принято выделять остеомиелиты, обуслов- ленные специфической инфекцией: туберкулезной, сифилитической и актиномикотической. В настоящее время у детей практически не встречаются туберкулезные и сифилитические остеомиелиты. Актино-микотический остеомиелит у детей наблюдается редко и его можно рассматривать как одонтогенный, поскольку внедрение специфической инфекции в кость происходит через разрушенные кариесом и его осложнениями зубы или патологические десневые карманы. У детей частота проявления отдельных форм остеомиелита зависит от возраста: до 3 лет (чаще на первом году жизни) развивается преимущественно гематогенный остеомиелит, от 3 до 12 лет — в 84 % случаев одонтогенный. Острый одонтогенный остеомиелит — гнойно-инфекционное воспалительное заболевание челюстных костей, при котором источником инфекции являются пораженные кариесом и его осложнениями зубы. Зубы придают челюстным костям анатомическую особенность, не встречающуюся в других отделах скелета. Только в челюстях костная ткань находится в непосредственном контакте с источником инфекции, откуда инфекция может поступать длительное время. Это делает механизм развития острого одонтогенного остеомиелита непохожим на механизм развития заболевания в других костях. Не устарела следующая формулировка П.П. Львова (1929): «Зубы, соотношение костей к зубам — вот что дает особую специфичность остеомиелиту челюстей. Зубы обусловливают сравнительно большую частоту заболевания, зубы обусловливают способ и путь проникновения инфекции, зубы обусловливают вид инфекции, зубы обусловливают и возраст, наиболее поражаемый остеомиелитом». У детей источником инфекции в 80—87 % случаев являются молочные моляры и первый постоянный ^.оляр на нижней и верхней челюстях Это зубы, разрушенные кариозным процессом, имеющие инфицированные пульпу и периодонт, нередко многократно подвергавшиеся консервативному лечению. Путь распространения инфекции контактный с дальнейшим нарушением микроциркуляции, развитием участков остеонекроза. Одонтогенный остеомиелит вызывается бактериальной флорой, присутствующей в очагах воспаления пульпы и периодонта. В гнойном очаге обнаруживаются стрептококки, белый и золотистый стафилококки, ассоциации палочковидных бактерий, нередко в сочетании с другими гноеродными микроорганизмами; в последнее время преобладает облигатно-ана-эробная флора. Микробный состав в целом характеризуется как изменением флоры, так и адаптацией ее к множеству антибактериальных препаратов. Это приводит к изменению типичной клинической картины заболевания за счет снижения иммунологического статуса, развития вторичного иммунодефицита, неадекватной реакции на комплексное медикаментозное и другие виды лечения. Для развития воспаления кости, как и любого инфекционного процесса, недостаточно только внедрения инфекции. Необходимы различные факторы, повышающие вирулентность штаммов микрофлоры или ослабляющие сопротивляемость организма, либо их сочетание. У детей младшего возраста решающее значение имеют возрастное несовершенство общей защитной реакции организма и состояние местного тканевого иммунитета, связанные с незрелостью нервной, эндокринной и лимфатической системы, с возрастной несовершенной функцией отдельных органов. Способствовать развитию острого гнойного воспаления в кости у детей могут физическое переутомление, охлаждение организма и ослабление его после перенесенных инфекционных заболеваний (корь, скарлатина, дизентерия и др.). Тяжелые клинические формы острого одонтогенного остеомиелита с обширным диффузным поражением челюстных костей наблюдаются в период зимних эпидемий гриппа. Возрастные особенности анатомии зубов, крово- и лимфообращения, строения и функции растущих челюстных костей предрасполагают к быстрому распространению острого воспаления из периодонта в кость. В основе острого одонтогенного остеомиелита лежит гнойный процесс, вызывающий рассасывание и расплавление костного вещества. В начале заболевания отмечаются активная гиперемия, воспалительный отек и клеточная инфильтрация костного мозга. Гиперемия сосудов распространяется на сосуды слизистой оболочки полости рта и мягкие ткани, окружающие челюсть. Наблюдается воспалительная инфильтрация слизистой оболочки и мягких тканей лица с развитием разлитых воспалительных инфильтратов. Острое воспаление периоста и мягких тканей начинается одновременно с развитием воспалительного очага в кости. Гнойный экссудат распространяется в кости по костномозговым пространствам и костным структурам. Процесс захватывает губчатое вещество кости и переходит на корковое вещество, покрывающее челюсть. При остром воспалении в процесс вовлекаются все элементы кости, что дает право некоторым авторам говорить о пано-стите и остите челюстных костей. В очагах скопления гнойного экссудата происходят расплавление и гибель костного вещества. Разрушая кость, гнойный экссудат проникает
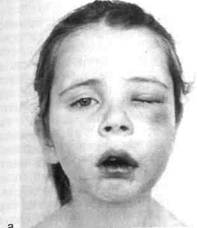
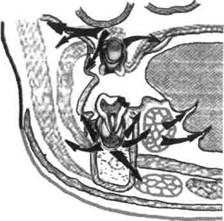
Рис. 6.16. Распространение одонтоген-ного воспаления (схема). под надкостницу, отслаивает ее от кости и образует разлитые поднад-костничные абсцессы. Интенсивность распространения воспаления в костях у детей зависит от активности физиологической перестройки кости в периоды ее роста, формирования, прорезывания и смены зубов. В детском возрасте недостаточная минерализация растущих костей с преобладанием в них органических веществ, нежность костных структур губчатого вещества, тонкость коркового слоя кости способствуют быстрому диффузному распространению экссудата по кости. У детей не встречаются формы острого остеомиелита, ограниченные альвеолярным отростком. Начав свое развитие в области молочных моляров или первого постоянного моляра, воспалительный процесс за несколько дней от начала острого воспаления распространяется на кость передней стенки и скулоальвеолярный гребень верхней челюсти. На нижней челюсти процесс, как правило, идет кзади по телу челюсти, поражая задние отделы тела, иногда угол и ее ветвь. Острый одонтогенный остеомиелит характеризуется быстротой, интенсивностью, д и ф! фузностью поражения костей и окружающих тканей (рис. 6.16). В острый период остеомиелита восстановительные процессы в кости и надкостнице слабо выражены или отсутствуют. Чем активнее и тяжелее заболевание, тем больше преобладают процессы деструкции кости с образованием новых очагов остеоне-кроза. Клиническая картина. Заболевание начинается остро с подъема температуры тела до 38—39 "С, сопровождающегося ознобом, общей слабостью и недомоганием. У детей младшего и пубертатного возраста при подъеме температуры тела могут появиться судороги, рвота и расстройство функции желудочно-кишечного тракта, что свидетельствует о раздражении ЦНС в результате высокой общей интоксикации организма. Разница уровней утренней и вечерней температуры тела 1 °С и больше встречается при тяжелой форме заболевания. У таких детей следует опасаться развития острого одонтоген-ного сепсиса. Отмечается бледность кожных покровов и слизистых оболочек, исчезает аппетит, ребенок плохо спит, становится капризным и беспокойным из-за острых болей. У детей нередко общие симптомы предшествуют появлению местных признаков болезни, и только подробно собранный анамнез и тщательный осмотр позволяют в первые сутки заболевания поставить правильный диагноз. При бурно развивающемся остром остеомиелите от момента появления первых признаков острого пульпита до развития остеомиелита проходит 1—2 дня, за которые не удается клинически установить переходные формы воспаления. Местно заболевание проявляется разлитым воспалением вокруг инфицированного зуба. «Причинный» и соседние с ним интактные зубы имеют патологическую подвижность вследствие расплавления кости гнойным экссудатом и потери ею опорной функции. При оценке этого состояния следует помнить о возможности физиологического рассасывания корней молочных зубов. Проверка чувствительности зубов методом перкуссии у детей младшего возраста не дает ожидаемых результатов, так как при осмотре ребенок часто ведет себя беспокойно и дает неправильные ответы. Слизистая оболочка десневого края, альвеолярного отростка и переходной складки воспалена, что выражается гиперемией, синюшностью, отеком и воспалительной инфильтрацией тканей. Гиперемия и отек слизистой оболочки при остеомиелите распространяются за пределы пораженного участка челюсти. В разгар заболевания на челюстях развиваются разлитые гнойные периоститы и формируются субпериостальные абсцессы, которые после расплавления над- костницы располагаются под слизистой оболочкой. У детей гнойный периостит, как правило, бывает с обеих сторон альвеолярного отростка и челюстной кости. При расплавлении надкостницы и распространении гнойного экссудата в окружающие мягкие ткани формируются околочелюстные флегмоны. Воспалительные процессы в кости сопровождаются выраженными воспалительными изменениями мягких тканей лица. При заболевании верхней челюсти отек локализуется в подглазничной области, закрывая глазную щель, распространяется по носо-губной борозде и тканям верхней губы; при поражении нижней челюсти он выражен в поднижнечелюст-ной области, может распространяться в область дна полости рта, крыло-и околочелюстных пространств. В мягких тканях лица, прилегающих к костному патологическому очагу, развивается воспалительная инфильтрация с гиперемией и отеком кожи. Наблюдается развитие лимфаденитов и периаденитов, абсцессов, адено-флегмон регионарных лимфатических узлов (рис. 6.17, а, б).
При лабораторном исследовании периферической крови обнаруживаются общие закономерности в изменениях лейкоцитарной формулы. При анализе лейкоцитарной формулы у детей 3—7 лет следует учитывать возрастные особенности картины крови здоровых детей: увеличение общего числа лейкоцитов до 10,0109/л, снижение содержания сегментоядерных нейтрофилов до 35—45 % и увеличение числа лимфоцитов до 45—50 %. Для определения тяжести и прогнозирования течения процесса большое значение имеют многократные исследования крови. Лейкоцитоз уже в первые дни заболевания до 15,0-109/л, а в тяжелых случаях до 20,0-30,0- 109/л и выше. Наблюдается нейтрофилез до 70—80 %. Соответственно уменьшается число лимфоцитов (в тяжелых случаях до 10 %). Увеличение палочкоядерных форм, появление юных элементов, отсутствие эозинофилов и уменьшение числа моноцитов свидетельствуют о высокой степени интоксикации организма. С улучшением состояния снижается лейкоцитоз, повышается содержание моноцитов, появляются эозинофилы, развивается гипохромная анемия. Содержание гемоглобина снижается до 83—67 г/л, число эритроцитов уменьшается до 3,0109/л. СОЭ ускорена до 40 мм/ч. При тяжелых формах острого воспаления в моче могут появиться следы белка, эритроциты, что свидетельствует о реактивном процессе в почках, связанном с интоксика- цией организма транзиторного характера. Диагностика острого одонтоген-ного остеомиелита у детей основывается на сопоставлении общих, местных симптомов и данных лабораторных исследований. Местные диагностические симптомы: а) наличие «причинного» зуба как источника инфицирования кости; б) патологическая подвижность нескольких рядом стоящих интактных зубов; в) разлитой острый гнойный периостит с локализацией поднад-костничных гнойников с обеих сторон альвеолярного отростка (оральной и вестибулярной); г) околочелюстная флегмона, аденофлегмона. Диагностика острого остеомиелита верхней челюсти у детей в 1-е сутки от начала заболевания нередко представляет большие трудности, что объясняется выраженностью общей симптоматики и скудностью признаков местного проявления заболевания. Легче диагностировать остеомиелит нижней челюсти, при котором уже с первых суток от начала заболевания, как правило, хорошо выражены местные симптомы. Определенные трудности возникают при диагностике процесса, локализующегося в области угла и ветви нижней челюсти и сопровождающегося выраженным воспалительным инфильтратом мягких тканей око-лоушно-жевательной области. В этих случаях диагноз ставится путем исключения острых воспалительных заболеваний околоушной слюнной железы. Проводят дифференциальную диагностику острого одонтогенного остеомиелита и острого гнойного периостита и других форм одонтогенного воспаления. В последние годы к эффективным и объективным методам дифференциальной диагностики относится визуализация распространенности очага поражения в мягких тканях и характер их изменения методом эхографии. Течение острого одонтогенного остеомиелита у детей характеризуется динамичностью процесса, что выражается в быстром его распространении по кости. Прогноз течения остеомиелита верхней и нижней челюстей зависит от возраста ребенка: в младшем возрасте тяжелее клиническая картина острого одонтогенного остеомиелита верхней челюсти, в старшем тяжелее протекает острый одонтогенный остеомиелит нижней челюсти. При остром одонтогенном остеомиелите верхней челюсти на ранних стадиях заболевания могут появиться признаки раздражения менингеальных оболочек, иногда с развитием клинической картины менингита. В этих случаях грозными признаками распространения заболевания в полость черепа являются вялость, сонливость и безразличие ребенка, сменившее наблюдавшееся до этого беспокойное поведение. Усиливается бледность кожных покровов, возникают патологические рефлексы. Окончательный диагноз устанавливают после исследования спинномозгового пунктата. Острый одонтогенный остеомиелит верхней челюсти у детей старшего возраста протекает более спокойно, с ограниченным поражением кости и слабовыраженной общей симптоматикой, что напоминает течение процесса у взрослых. Острый одонтогенный остеомиелит нижней челюсти, наоборот, легче протекает у детей младшего возраста. С возрастом течение его утяжеляется, что можно, объяснить морфологической перестройкой костной ткани нижней челюсти, уменьшением количества губчатого вещества, развитием толстого компактного слоя, покрывающего челюсть, и возрастными изменениями кровоснабжения и лимфообращения в челюсти.
Острый одонтогенный остеомиелит челюстей часто сопровожда- ется формированием абсцессов или флегмон. В острой стадии заболевания у детей чаще всего развиваются аденофлегмоны. В запущенных случаях у более старших детей острый одонтогенный остеомиелит осложняется околочелюстной флегмоной. Прогнозирование течения заболевания основывается на анализе и сопоставлении данных клинического осмотра, результатов лабораторных анализов крови, мочи, коагу-лограммы, С-реактивного белка, иммунного статуса и оценке степени общей интоксикации. Изменения в течении острого одонтогенного остеомиелита под влиянием антибиотиков отмечаются многими авторами. В последние годы стали реже наблюдаться тяжелые токсические формы остеомиелита, уменьшилась смертность детей. Правильное применение антибиотиков с учетом чувствительности бактериальной флоры больного к отдельным препаратам в сочетании с полным объемом оперативного вмешательства в первые часы и дни от начала заболевания прерывает развитие острого одонтогенного остеомиелита и может привести к полному выздоровлению ребенка. Однако предшествующее беспорядочное широкое использование антибиотиков без учета чувствительности микрофлоры к ним и главным образом запоздалое или нерегулярное их применение в начальных стадиях воспаления приводят к появлению атипично протекающих форм остеомиелита. Остро начавшееся заболевание может протекать со слабовыражен-ными патологическими симптомами и незаметно переходить в хроническую стадию. Шзднее применение антибиотиков (на 7—8-й день от начала заболевания), как правило, не останавливает развитие процесса, однако изменения в кости протекают менее интенсивно, с маловыраженными некробиотиче-скими процессами. Лечение должно быть комплексным, направленным на устранение источника инфекции и основных симптомов заболевания. Независимо от возраста ребенка лечение острого одонтогенного остеомиелита должно проводиться в условиях стационара. Ребенок с острым одонтогенным остеомиелитом должен быть госпитализирован сразу после установления диагноза. Допустима госпитализация для уточнения диагноза и проведения экстренного объема оперативного вмешательства в соответствии с диагнозом. Лечение начинается с неотложной хиругической помощи под общим обезболиванием. В тяжелых случаях, по показаниям, ребенка необходимо одновременно готовить к операции и проводить дезинток-сикационную терапию путем внутривенного введения жидкостей, снизить температуру тела путем внутримышечного введения жаропонижающих средств. Однако эта подготовка не должна занимать много времени. Ребенку в срочном порядке нужно обеспечить хирургическую помощь в полном объеме, т.е. удалить «причинный» зуб и вскрыть все абсцессы (поднадкост-ничные, в мягких тканях — аде-нофлегмона, околочелюстная флегмона), при этом необходимо произвести посев гноя для определения чувствительности микрофлоры к антибиотикам. После вскрытия гнойных очагов раны дренируют до полного прекращения гнойного отделяемого. Удаление «причинного» зуба можно отсрочить лишь в тех случаях, когда оно не может быть осуществлено общепринятым методом и приведет к обширной травме кости. Антибактериальная терапия включает антибиотики широкого спектра действия, лучше остеотроп-ного. После получения результата определения чувствительности фло- ры к антибиотикам используется соответствующий антибиотик в возрастной дозировке. Антибиотики следует назначать вместе с сульфаниламидами, так как при этом усиливается антимикробный эффект за счет сочетания различных механизмов действия препаратов. Для предотвращения дисбактериоза назначают противогрибковые препараты — леворин, нистатин. При выделении анаэробной флоры рекомендуется назначение метрони-дазола внутрь. Противовоспалительную терапию проводят сразу после оказания неотложной хирургической помощи в течение 10—12 дней. Назначают препараты, уменьшающие проницаемость сосудистой стенки (глю-конат кальция, аскорутин), оказывающие противовоспалительное действие (амидопирин, бутадион и др.), протеолитические ферменты — местно (в рану) и в инъекциях. Гормональные препараты кор-тикостероидного ряда могут быть назначены ребенку по жизненным показаниям при угрозе нарушения дыхания и глотания вследствие остро развивающегося воспалительного отека и воспалительной инфильтрации мягких тканей корня языка, мягкого неба, слизистой оболочки верхних дыхательных путей. Борьба с общей интоксикацией организма осуществляется путем коррекции водно-солевого обмена введением в организм жидкости. Гипосенсибилизирующая терапия предусматривает назначение анти-гистаминных препаратов (супрас-тин, тавегил, кларитин, фенкарол) внутримышечно в возрастных дозировках. Необходимо общесимптоматическое, укрепляющее лечение: установление режима сна (успокоительные и болеутоляющие лекарственные средства), регуляция деятельности сердечно-сосудистой системы (по показаниям). Назначают лечебное питание: жидкую пищу, со- лержашую необходимые в соответствии с возрастом питательные вещества и витамины. Помещение, в котором находится ребенок, должно хорошо проветриваться. С целью исключения контаминации инфекции и вторичного поражения следует особое внимание уделить санитарно-эпидемиологическому состоянию среды пребывания больного (палата, перевязочная). В комплексное лечение входит также применение различных средств, ускоряющих заживление костной раны (протеолитические ферменты, пентоксил, дибазол, апилак, гематоген и др.). Возрастное несовершенство общего иммунитета ограничивает назначение иммунных препаратов активного и пассивного действия. Физиолечение — необходимый компонент комплексного лечения в острой стадии одонтогенного остеомиелита. Из физических факторов лечения широко используются УВЧ-терапия, гелий-неоновый лазер, гипербарическая оксигенация (ГБО), медицинский озон, ультразвуковое воздействие на пораженные ткани. При своевременно начатом и правильно проведенном лечении острого одонтогенного остеомиелита наступает полное выздоровление ребенка. Возможен переход острой формы воспаления в хроническую, а в тяжелых случаях — генерализация процесса с развитием острого одонтогенного сепсиса или одонтогенного менингита, что может создать условия, несовместимые с жизнью ребенка. Хронический одонтогенный остеомиелит. Хронические формы одонтогенного остеомиелита чаще всего являются исходом острого одонтогенного остеомиелита, и переход острой стадии в хроническую У детей происходит в более короткие сроки, чем у взрослых. Однако хронический одонтогенный остеомиелит может развиться без пред- шествующей клинически выраженной острой стадии, что определило его название как первично-хронический. В этом случае у детей причиной заболевания является слабовирулентная бактериальная флора, поступление которой «в кость» происходит на протяжении длительного времени. Наиболее выраженными патомор-фологическими признаками острого воспаления являются серозно-гной-ные и гнойные формы. Хронические формы представлены гнойно-некротическими изменениями костных структур с развитием остеонек-роза и формированием костных секвестров. В зависимости от иммунореак-тивного состояния организма ребенка, динамичности течения процесса, своевременности обращения к врачу и качества предшествующего лечения характер гнойно-некротических изменений может быть разным, что выражается либо в превалировании деструктивного процесса в костях лицевого черепа, либо в равновесии за счет активно протекающих репаративных процессов с участием морфогенетиче-ских белков кости, обеспечивающих активность репарации костной ткани. При хроническом одонтогенном остеомиелите деструктивные изменения в костном веществе заключаются в расплавлении элементов кости и образовании в ней участков некроза. Наряду с процессами разрушения костного вещества наблюдаются реактивные и репаративные изменения, способствующие его восстановлению. Восстановительные процессы у детей находятся в состоянии физиологического напряжения, что обеспечивает внут-рикостное (эндостальное) построение кости и продукцию кости раздраженной надкостницей в виде пе-риостального построения. Богатый кровеносными сосудами, сочный периост у детей активно продуци- рует слоистое напластование снаружи на поверхности ее кортикальной пластины. При хроническом одонтогенном остеомиелите челюстных костей в процесс вовлекаются зачатки постоянных зубов, которые «ведут себя» как секвестры и поддерживают воспаление. В зависимости от процессов гибели или построения костного вещества выделены три клинико-рентгенологические формы хронического одонтогенного остеомиелита: деструктивная, деструктивно-продуктивная, продуктивная. Некоторые авторы отрицают наличие деструктивно-продуктивной формы хронического одонтогенного остеомиелита, обосновывая это тем, что в исходе заболевания не происходит полной анатомически корректной репарации костной ткани [Рогинский В.В., Петрина Е.С., 1998]. Трактовать процесс как хронический одонтогенный остеомиелит у детей приходится уже на 3—4-й неделе от начала заболевания. Течение всех форм хронического одонтогенного остеомиелита челюстных костей следует рассматривать как динамическое (неустойчивое) равновесие в организме ребенка, когда на определенный период оказывается устойчивым уровень иммунной защиты, обеспечивающий ремиссию. Однако у детей (особенно младшей возрастной группы — от 1 года до 4 лет) это состояние под влиянием любого преморбидного фактора (переохлаждение, респираторные инфекционные заболевания и т.д.) часто нарушается, проявляясь обострением воспалительного процесса. При хронических формах одонтогенного остеомиелита образуются продукты неполного распада, способствующие формированию аутоиммунных реакций, когда су- прессивная реакция иммунных структур повышается, а хелперная активность уменьшается. Колебания несформированной защитной иммунной реакции детского организма быстро снижаются, вызывая обострение хронического воспаления. Все формы хронического остеомиелита характеризуются длительным течением, перманентно возникающими обострениями и требуют длительного лечения в периоды обострения и ремиссии, что проводится в условиях диспансерного наблюдения (см. Диспансеризация детского населения у стоматолога). Деструктивная форма хронического одонтогенного остеомиелита наблюдается у детей истощенных, ослабленных общим инфекционным заболеванием — гриппом, корью, скарлатиной, дифтерией, дизентерией и др. В младшем детском возрасте переход в хроническую стадию клинически начинает проявляться уже на 7—10-й день от начала заболевания. Деструктивная форма хронического одонтогенного остеомиелита имеет диффузный характер и распространяется на обширные участки нижней или верхней челюсти. Симптомы острого воспаления стихают, общее состояние ребенка несколько улучшается, температура тела снижается до субфебрильной, в очаге воспаления уменьшаются боли. Однако симптомы общей интоксикации организма остаются выраженными и сопутствуют всему периоду болезни. Отек и воспалительная инфильтрация мягких тканей постепенно уменьшаются, могут полностью исчезать. Лимфатические узлы остаются увеличенными и болезненными. На слизистой оболочке альвеолярного отростка и в области разрезов после вскрытия флегмон появляются свищи с гной- ным отделяемым и выбухающими грануляциями. При зондировании свиша определяются шероховатость обнаженной кости, при наличии секвестров — подвижные участки кости. Свищи иногда располагаются с обеих сторон альвеолярного отростка в области лунки удаленного зуба или снаружи. При обширной деструкции нижней челюсти возможен ее патологический перелом. Задержка оттока экссудата может вызвать обострение воспаления, клиническое проявление которого сходно с таковым острого одонтогенного остеомиелита. При поражении верхней челюсти свищи могут локализоваться в области альвеолярного отростка и на небе, в подглазничной области и др. На рентгенограммах костей лица, выполненных в динамике, определяются участки рассасывания губчатого и коркового веществ (рис. 6.18). Разрушение костных элементов протекает быстро, и процесс диффузно распространяется по кости. Окончательные границы поражения устанавливаются в более поздние сроки: к концу 2-го — началу 3-го месяца от начала заболевания. Деструктивная форма остеомиелита сопровождается формированием крупных секвестров. Формирование секвестров в области верхней челюсти определяется в более ранние сроки, чем на нижней, что связано с анатомическим строением челюстей у детей. На серийных рентгенограммах увеличивается склерозирование костного секвестра, в то время как в жизнеспособной кости, окружающей секвестр, появляется повышенная прозрачность с потерей трабекулярноого рисунка. Периостальное построение кости во всех стадиях деструктивной формы выражено слабо, ^ндостальное построение рентгенологически не определяется. Диагноз деструктивной формы хронического одонтогенного ос-
Рис. 6.18. Деструктивная форма хронического одонтогенного остеомиелита нижней челюсти. Рентгенограмма. теомиелита основывается на данных анамнеза, клинического, рентгенологического и лабораторного исследований больного в динамике. Деструктивно-продуктивная форма хронического одонтогенного остеомиелита чаще наблюдается у детей 7—12 лет. Причинами перехода острой формы в хроническую могут быть запоздалое удаление «причинного» зуба, неполный объем хирургического лечения, проведение консервативного лечения без учета патогенетической сущности заболевания, позднее определение чувствительности микрофлоры к антибиотикам, неполный объем комплексной терапии и др. Деструктивно-продуктивная форма хронического одонтогенного остеомиелита является наиболее частым исходом острого одонтогенного остеомиелита. Она начинается после 7—14-го дня от начала заболевания и характеризуется типичными клиническими признаками: субфебрильной температурой, стойкой интоксикацией с развитием вторичного иммунодефицита, формированием свищей (в местах разрезов, удаленных зубов и др.) с выбухающими грануляциями, исходящим гнойным экссудатом, мелкими
Рис. 6.19. Хронический одонтогенный деструктивно-продуктивный остеомиелит нижней челюсти. а — асимметрия лица за счет деформации и недоразвития нижней челюсти; б — свищи в поднижнечелюстной области после вскрытия околочелюстной флегмоны.
жения и сопровождается образованием множества мелких секвестров. У детей и подростков они могут подвергаться рассасыванию и выделяться с гнойным экссудатом через свищи и послеоперационные разрезы. В диагностике этой формы важна оценка серии рентгенограмм, выполненных в динамике. В периосте происходит активное построение костного вещества, которое на рентгенограммах определяется в виде (часто слоистого) напластовы-вания кости. При локализации процесса в нижней челюсти воспалительная реакция периоста заметна с 9—10-го дня от начала заболевания. Признаки эндостальной перестройки кости на рентгенограммах в более поздние сроки — очаги разрежения чередуются с участками остеосклероза, и кость приобретает пестрый, грубопятнистый рисунок (рис. 6.20).
Обнаруживаются четкие рентгенологические изменения к 4—6-й неделе от начала заболевания: определяются размеры, локализация и форма секвестров, погибшие зачатки постоянных зубов. Скорость нарастания деструктивных и пепаративных процессов в кости более выражена на нижней челюсти. Секвестральная капсула не определяется. Эта форма наиболее динамична и при своевременно начатом адекватном лечении может быть купировала консервативными способами, рецидивы (обострения) связаны с поздней диагностикой, нерациональной терапией, наличием других заболеваний, снижающих защитные силы организма. При наличии крупных секвестров и погибших зачатков постоянных зубов проводят (иногда неоднократно) комплексное хирургическое и консервативное лечение. Первично-хроническая продуктивная (гиперпластическая) форма одонтогенного остеомиелита развивается только в детском и молодом возрасте, в период интенсивного роста лицевого скелета, чаще бывает у детей 12—15 лет. Первично-хроническая продуктивная (гиперпластическая) форма одонтогенного остеомиелита имеет несколько названий (остеомиелит Гарре, оссифицирующий периостит, гиперостозный остеомиелит), но наиболее оправданным из них считается первично-хронический продуктивный (гиперпластический) остеомиелит. За последние 10—20 лет наблюдается увеличение числа больных с данной формой остеомиелита. В ее развитии большую роль играют неадекватное, эпизодическое лечение пульпита и периодонтита молочных зубов, несвоевременное удаление зубов, не подлежащих лечению (очаги хронической инфекции), изменение микробного пейзажа, появление нетипичных форм микроорганизмов, сниженная реактивность, фоновые заболевания. Так Как от начала заболевания до его проявления проходит длительное время (4—6 мес), диагностика его бывает весьма затруднительна. полости рта могут отсутствовать «причинные» молочные зубы, а пе-рикоронариты (нередкая причина поражения) к началу процесса уже завершаются прорезыванием ин-тактных зубов. Это осложняет установление одонтогенной природы заболевания, предопределяет проведение дифференциальной диагностики с костными новообразованиями. Иногда причина остается неустановленной. Для этой формы типичен диагноз опухоли, что требует тщательного изучения анамнеза заболевания, сопоставления анамнестических, кли-нико-рентгенологических и лабораторных данных; в случаях неясных диагностических критериев показана инцизионная биопсия. Предложены критерии постановки диагноза при этой форме хронического остеомиелита. Считают, что причину заболевания можно установить у 98 % больных. У них наблюдаются характерная цикличность нарастания рентгенологических признаков, отсутствие элементов опухолевого роста при морфологическом исследовании биопта-тов, имеется возможность высеять возбудителя и установить его свойства, наблюдаются определенные изменения в крови и моче, биохимических и иммунологических показателях, излечение посредством комплексной терапии (хирургической и консервативной) с учетом патогенеза заболевания. Первично-хроническая продуктивная (гиперпластическая) форма одонтогенного остеомиелита развивается незаметно и медленно, без предшествующих симптомов острого воспаления, что позволило считать такой процесс первично-хроническим. Развитие остеомиелита не сопровождается температурной реакцией и выраженными местными изменениями. В начале заболевания ребенка могут периодически беспокоить боли. Дети и их родители обнаруживают заболевание только при появлении асимметрии Т><
Рис. 6.21. Одонтогенный первично-хронический продуктивный остеомиелит нижней челюсти. лица. В течении заболевания наблюдается цикличность, что проявляется увеличением и уменьшением припухлости мягких тканей, увеличением объема челюсти. Объем кости увеличивается постепенно, кожные покровы над пораженным участком челюсти не изменены, свищи отсутствуют. Пальпируется плотное, без четких границ слегка болезненное выбухание. Регионарные лимфатические узлы увеличены, подвижны. Процесс чаще развивается на нижней челюсти. Заболевание может длиться годами и сопровождается частыми (до 6—8 раз в год) обострениями. В период обострения могут появляться болезненные при пальпации инфильтраты окружающих мягких тканей, тризм. Процесс имеет диффузный характер распространения и, как правило, занимает до половины нижней челюсти и более. В период обострения регионарные лимфатические узлы также увеличены, болезненны при пальпации, но периадениты, абсцессы и околочелюстные флегмоны развиваются редко (рис. 6.21). При этой форме остеомиелита могут быть слабовыраженные изменения общего состояния, но каждое обострение сопровождается температурной реакцией, изменениями крови (лейкоцитоз, увеличение СОЭ и др.) и мочи, характерными для воспалительных заболеваний. В развитии первично-хронической продуктивной формы одон-тогенного остеомиелита основную роль играют микробный пейзаж и реактивность организма, когда высокая инвазивность и вирулентность чаще атипичных штаммов взаимодействует с организмом, и, если уровень иммунной реакции снижен, условия для эффективного влияния высоко-инвазивных и вирулентных микробных ассоциаций становятся благоприятными, вызывают аутоиммунные реакции, снижающие защиту организма ребенка, способствуя началу заболевания. Рентгенологическая картина характеризуется увеличением объема кости за счет выраженных процессов эндостального и периостального костеобразования (рис. 6.22, а, б). Секвестры не определяются. В пораженном участке отмечается чередование очагов разрежения с нечеткими границами и зон остеосклероза. Кортикальный слой не просматривается и в зависимости от давности заболевания сливается с осси-фицированными периостальными наслоениями, имеющими чаще всего продольную слоистость. Вокруг зубов над очагом поражения имеются очаги хронического воспаления. Вокруг корней зубов с инфицированной пульпой определяются очаги разрежения с нечеткими контурами, деструкция межкорневых перегородок, расширение и деформация пе-риодонтальной щели; корни зубов могут быть резорбированы. Выявляется гибель зачатков (последних мо- D0B) у которых утрачена целость 4мыкательной пластинки и имеется зона разряжения вокруг зачатка; зона «роста» не контурируется. Располагаясь в очаге воспаления, зачаток прерывает развитие на ранней стадии. Инфицированные зубы и погибшие зачатки становятся вторичными очагами инфекции, поддерживая дальнейшее развитие патологических изменений в челюстных костях, способствуют обострению воспалительного процесса. Рентгенологически часто определяется недостаточное пломбирование корневых каналов, если в очаге поражения есть ранее леченные постоянные зубы. Такая рентгенологическая форма заболевания развивается в любом отделе нижней челюсти, значительно реже в верхней челюсти. В детской стоматологической практике встречается и другая рентгенологическая форма гиперпластического остеомиелита, которую ранее относили к актиномико-тическому остеомиелиту. Вторая рентгенологическая форма первично хронического продуктивного одонтогенного остеомиелита характеризуется мощными наслоениями периостально построенной кости, имеющей нежный трабекулярный рисунок костного вещества с мелкими очагами склероза. В челюсти видны диффузные участки поражения. Для ранних стадий (2—3 мес от начала заболевания) характерно отсутствие продольной слоистости периостального построения кости, что делает картину сходной с опухолевым процессом. В более поздних стадиях заболевания, через 6— мес и более, рентгенологическая картина меняется: появляются признаки грубой эндостальной перекройки с очагами разрежения и склероза кости. Нежный рисунок
Рис. 6.22. Одонтогенный первично-хронический продуктивный остеомиелит нижней челюсти. а — рентгенограмма (беспорядочное эндо-стальное и периостальное костеобразование, секвестров нет, зуб 38 погиб); б — обзорная рентгенограмма костей лица в прямой проекции (диффузное поражение половины нижней челюсти, зуб 38 погиб). периостально построенной кости сменяется картиной оссифицирую-щего периостита с напластованием молодой кости. Эта рентгенологическая форма чаще отмечается в области угла и ветви нижней челюсти; зубы, как правило, интактны (рис. 6.23, а, б). Лабораторное исследование крови и мочи имеет значение при систематическом обследовании ребенка с одонтогенным остеомиелитом. По формуле крови можно косвенно
Рис. 6.23. Одонтогенный первично-хронический продуктивный остеомиелит нижней челюсти. а — рентгенограмма (превалируют периоста-льные наслоения, секвестров нет); 6 — обзорная рентгенограмма в прямой проекции (диффузное поражение ветви и угла нижней челюсти). оценить степень выраженности воспалительного процесса и судить о возбудителях. Несмотря на наличие смешанной флоры при преобладании стафилококковой инфекции в период обострения, так же, как и в острой фазе остеомиелита, характерно увеличение числа лейкоцитов (лейкоцитоз) с лимфоци-тозом и нейтропенией; при грамот-рицательной флоре преобладают лимфопения и нейтрофилез. Нарастание лейкопении служит прогностически неблагоприятным фактором, свидетельствующим о тенденции к генерализации инфекции (присуще больным с гематогенным остеомиелитом, одонтогенным сепсисом, может проявляться при хроническом остеомиелите у детей с хроническими заболеваниями других органов и систем). При переходе процесса в хроническую стадию (вне обострения) изменения в крови становятся менее выраженными: уменьшаются лейкоцитоз и сдвиг формулы крови влево, но воспалительные изменения в белой крови вновь увеличиваются при обострении процесса. Со временем нарастают признаки гипохромной анемии, уменьшается число эритроцитов, появляются анизоцитоз и пойкилоцитоз, СОЭ снижается до 10—15 мм/ч, а при обострениях процесса увеличивается. Подобные изменения красной крови свидетельствуют о нарастании интоксикации, что обусловлено проявлением заболевания. У ребенка более раннего возраста быстрее могут развиться нарушения функции почек и в отличие от изменений мочи в острой фазе воспаления (транзиторных) становятся стойкими и характеризуются появлением альбуминов, свежих и измененных эритроцитов, цилиндров и др. Исследование гноя из очага поражения считается обязательным и должно проводиться с целью установления микробного пейзажа и определения чувствительности к антибиотикам. Этот выбор важен и труден. Неконтролируемое применение антибиотиков лишает возможности их рационального применения и требует использования препаратов наиболее широкого профиля, их комбинации и нередко удлинения курса лечения. Об активности течения хронического остеомиелита можно судить по наличию С-реактивного белка, который появляется и становится положительным в фазе обострения, а в период ремиссии отрицательный. Исследование белков крови указывает на более частое снижение альбуминов при нормальном содержании в крови общего белка. Исследование иммунологического статуса у этих больных является обязательным: для определения степени напряженности иммунитета уровня специфического и не-сп'еиифического иммунитета. Значительное снижение иммунитета присуще детям младшего возраста /д0 7—8 лет) и детям всех возрастных групп, когда остеомиелит протекает на фоне сопутствующих заболеваний других органов и систем. Течение хронических одонтоген-ных остеомиелитов. Закономерности течения хронических одонто-генных остеомиелитов у детей обусловлены многочисленными факторами, главными из которых являются возрастные анатомо-топо-графические особенности зубоче-люстной системы, ^сформированная иммунная система. Это способствует агрессии микробного пейзажа, усилению его патогенно-сти. Наличие очага одонтогенной инфекции индуцирует развитие воспаления. В развитии хронических форм большую роль играет ареактивность фагоцитарной системы, что способствует ускорению развития хронического воспаления и быстрому переходу острых форм в хронические, которые могут протекать годами. Под влиянием различных воздействий на организм (перенесенное инфекционное заболевание, переохлаждение и др.) происходит обострение хронического процесса, выражающееся в появлении симптомов острого воспаления — возникновении боли, увеличении припухлости и гиперемии кожи над ней. В мягких тканях, окружающих патологический участок кости, при некоторых формах (деструктивной, деструктивно-продуктивной) могут формироваться абсцессы и флегмоны. Рентгенологические изменения в период обострения процесса характеризуются усилением прозрачности кос-Ти. а впоследствии увеличением периостальных наслоений. С года-Ми постепенно усиливается и скле- розирование кости. На серийных рентгенограммах видны увеличивающиеся зоны с мелкопетлистым беспорядочным строением костной ткани. В некоторых участках плотность кости приближается к плотности коркового слоя. Чем медленнее и упорнее течение заболевания, тем обширнее зона поражения кости и тем выраженнее гиперпродукция костного вещества. В ин-тактных зубах, расположенных в зоне патологического очага, может погибнуть пульпа. Это определяется клиническими признаками, одонтометрией и рентгенологически выраженной деструкцией костной ткани или ее склерозом, патологическими изменениями перио-донта, резорбцией корней зубов. Погибшие зачатки зубов становятся секвестрами и источником вторичного воспаления. Диагностику и дифференциальную диагностику хронических остеомиелитов проводят на основании сопоставления данных анамнеза, клинической картины, серии рентгенологических и лабораторных исследований. К высокоинформативным методам исследования относятся КТ, МРТ, эхография. Эти методы позволяют уточнить анато-мо-топографические особенности патологического очага, его размер, распространенность, в том числе и в мягких тканях, изменения лимфатических узлов, стадию их воспаления, очаги скопления гноя. Исследования особенно важно проводить при дифференциальной диагностике хронических одонто-генных остеомиелитов от имитирующих их патологических процессов. При быстронарастающих костных изменениях с преобладанием рассасывания костного вещества, увеличением объема кости в сравнительно короткие сроки, при быстрой смене периодов обострения и затишья в первую очередь хронический остеомиелит следует диффе- TTQ Дата добавления: 2015-02-05 | Просмотры: 1304 | Нарушение авторских прав |




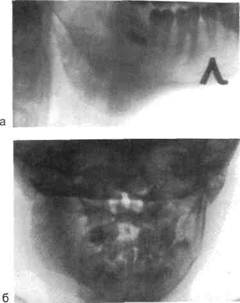
 Рентгенологическое исследование в первые дни заболевания не выявляет признаков изменения челюстных костей. К концу 1-й недели на рентгенограмме видно разлитое разрежение кости, свидетельствующее о ее расплавлении гнойным экссудатом. Кость становится более прозрачной, исчезает трабекуляр-ный рисунок, истончается и местами прерывается корковый слой.
Рентгенологическое исследование в первые дни заболевания не выявляет признаков изменения челюстных костей. К концу 1-й недели на рентгенограмме видно разлитое разрежение кости, свидетельствующее о ее расплавлении гнойным экссудатом. Кость становится более прозрачной, исчезает трабекуляр-ный рисунок, истончается и местами прерывается корковый слой.