|
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
ОПУХОЛИ И ОПУХОЛЕПОДОБНЫЕ ОБРАЗОВАНИЯ МЯГКИХ ТКАНЕЙ И КОСТЕЙ ЛИЦАРис. 11.11. Полный передний вывих ВНЧС при хроническом артрите. Томограмма. а, б — с закрытым ртом (суставная головка в суставной впадине); в, г — с открытым ртом (суставная головка вне суставной впадины). 12.1. Особенности опухолей У детей Опухоли у детей отличаются выраженными особенностями происхождения, клинического проявле- ния и патоморфологической структуры. У детей, как и у взрослых, опухоли делятся на доброкачественные и злокачественные. Опухоли отличаются рядом свойств в зависимости
л "> 1 от индивидуальных особенностей ребенка, факторов, вызвавших ее и определивших ее развитие. Доброкачественные опухоли чаще всего имеют капсулу, после радикального удаления не дают метастазов и рецидивов. В клиническом проявлении они могут расти агрессивно и быстро. Этот клинический признак может быть ошибочно оценен как злокачественный рост. Быстрота роста опухолей у детей может приводить к значительному распространению, в том числе и на жизненно важные области, что угрожает жизни больного. Злокачественные опухоли характеризуются выраженным автономным ростом, утратой способности к формированию морфологически зрелых тканевых структур, инфиль-тративным ростом и метастазирова-нием по кровеносной и лимфатической системам. При злокачественных опухолях наблюдаются иммунологические, гормональные и другие нарушения, угрожающие жизни ребенка. В группе больных с новообразованиями ЧЛО дети составляют 25,5 %. У 95 % из них выявляются доброкачественные опухоли и у 5 % — злокачественные. Опухоли у детей большей частью являются ди-зонтогенетическими, т.е. возникают в результате нарушений эмбриогенеза, внутриклеточного деления или процесса развития и дифференциации зародышевого сегмента. Это подтверждается наблюдениями, указывающими, что большинство опухолей клинически проявляется в раннем возрасте — от рождения до 5 лет. Нередко опухоли сочетаются с пороками развития других органов. У детей преобладают мезенхи-мальные новообразования и почти не встречаются эпителиальные. Чаще всего наблюдаются соединительнотканные доброкачественные опухоли мягких тканей лица (сосудистые образования), второе место по частоте обнаружения занимают новообразования костей лица. Среди новообразований тканей и органов рта наблюдается обратная картина: преобладают новообразования эпителиальные (из покровного и зубообразовательного эпителия и эпителия слюнных желез), реже — соединительнотканные (из кровеносных сосудов), крайне редки нейрогенные опухоли. Опухоли и опухолеподобные образования челюстных костей чаще выявляются у детей 7—12 и 12—16 лет и очень редко до 1 года. Самая высокая частота новообразований в полости рта наблюдается у детей до 1 года и в 12—16 лет. Новообразования дизонтогенетиче-ской природы выявляются при рождении ребенка или в первые 5 лет жизни и редко позже. Это зависит от локализации новообразования: чем глубже оно располагается и чем сложнее анатомо-топографи-ческое строение области расположения новообразования дизонтоге-нетической природы, тем позднее по времени оно проявляется и визуализируется клинически. В 7—12-летнем возрасте учащение новообразований объясняется периодом наиболее активного роста костей лица, а в 12—16 лет — повышенной эндокринной деятельностью (интенсивный рост организма, половое созревание). Частота выявления отдельных видов опухолей также зависит от возраста ребенка. Так, гемангиома, лимфангиома, дермоид, миобластома, меланоти-ческая нейроэктодермальная опухоль младенца чаще обнаруживаются в первые 5 лет жизни, ретикулярные саркомы — в возрасте от 2 до 5 лет. У детей старшего возраста чаще бывают доброкачественные опухоли челюстных костей. Прослеживается связь биологической акселерации с учащением развития некоторых видов опухолей. Имеется гормональная зависимость некоторых видов опухолей и диспластических процессов. У маль- чиков чаще встречаются шыти-клеточные опухоли, лимфангио-мы, ангиофибромы, злокачественные опухоли лимфатического аппарата, у девочек — гемангиомы, тератомы, папилломы слизистой оболочки рта, синдром Олбрайта. Одна из особенностей опухолей детского возраста — семейное предрасположение к некоторым из них: фиброматозу десен, нейро-фиброматозу, херувизму, гемангио-ме. Установление у родителей такого типа наследственности облегчает своевременное распознавание этих опухолей у ребенка и помогает наметить пути их раннего лечения. Течение некоторых опухолей чрезвычайно своеобразно: гемангиомы и лимфангиомы обладают инфильтрирующим ростом, могут прорастать в соседние органы, разрушая их; такие опухоли трудно удалить. То же можно отметить в клиническом проявлении гамартом, рабдомиом. Клинико-рентгеноло-гическая картина, темпы и характер роста десмопластических фибром нижней челюсти схожи с таковыми остеогенных сарком. Следовательно, интенсивность проявления роста опухолей у детей не совпадает с типичными признаками доброкачественности или злокачественности. Специфической особенностью некоторых новообразований (гемангиома, лимфангиома, папилло-матоз слизистой оболочки полости рта) является способность их к спонтанной регрессии, которую объясняют тем, что эти опухоли являются последней стадией прената-льных нарушений. Диагностика доброкачественных и злокачественных опухолей у детей проводится с большим опозданием, ибо время от начала заболевания и время его проявления не совпадают. Обнаружение опухоли может произойти через недели, месяцы, иногда годы от истинного начала заболевания. диагностики доброкачественных и особенно злокачественных опухолей: • относительная редкость многих видов новообразований ЧЛО у детей; • отсутствие патогномоничных (обязательных) признаков опухоли и наличие других патологических генетических процессов, имитирующих опухоли. На ранних этапах развития опухоли возможны постановка неонкологического диагноза и соответственно назначение неадекватного лечения; • несвоевременное и неадекватное Начальные этапы развития опухолей в большинстве случаев клинически не проявляются, поэтому раннюю диагностику новообразований мягких тканей лица и челюстных костей у детей нужно проводить с онкологической настороженностью! Основные положения, которые должны быть учтены: • внимание к нетипичным и необъяснимым признакам течения любого заболевания; • знание ранних симптомов проявления опухолей; • помнить, что в разных возрастных группах могут быть различия в проявлении опухоли; • есть преобладание той или иной нозологической формы у детей в разных возрастных группах;
• скорейшее направление ребенка в специализированное учреждение и отказ от периода «наблюдения»; • независимо от того, к какому специалисту обратился ребенок (терапевт-стоматолог, ортодонт), его обследование должно быть тщательным с целью поиска возмож
• отдельные патологические процессы не верифицируются в первые годы жизни (нейрофиброма-тоз при наличии начальных клинических симптомов заболевания не выявляется патоморфологом, что приводит к ошибочным диагностике и лечению); • рациональное использование периодов диспансеризации организованного и неорганизованного детского населения (детский сад, школа, интернат), выявление новообразований при проведении санации полости рта; • обнаружение новообразования требует его немедленной верификации и лечения в специализированном детском челюстно-лице-вом стационаре, а при подозрении на злокачественное новообразование — в специализированном онкологическом детском отделении. Наиболее часто в детском возрасте встречаются поражения губ, языка, твердого и мягкого неба, альвеолярного отростка, челюстных костей, подъязычной области, слюнных желез. При диспансерном наблюдении стоматолог и участковый педиатр могут выявить врожденные кисты и свищи шеи, дермоиды, мио-бластомы языка, лимфангиомы и гемангиомы лица, нейрофиброматоз и др. Совместное обследование ребенка до 1 года следует проводить ежемесячно, затем 3—4 раза в год до 5-летнего возраста, а в последующем ежегодно. При подозрении на опухоль следует направить ребенка в специализированное детское стоматологическое учреждение. Диагноз опухоли у детей четко может быть поставлен на основании клинико-рентгенологичес-кой картины и морфологического исследования биоптата. В большинстве случаев такой подход должен быть обязательным. Меры профилактики опухолей у детей: 1) выявление семейной предрасположенности к некоторым формам опухолей; 2) антенатальная охрана плода. Диагностика опухолей у детей тесно связана с вопросами деонтологии: с одной стороны, родители должны быть осведомлены о состоянии ребенка и опасности промедления с лечением, с другой — они не должны терять надежды на оказание реальной помощи ребенку. При общении с детьми необходимо учитывать, что дети наблюдательны, начинают быстро разбираться в терминологии и могут реально оценивать угрозу своему здоровью и даже жизни. Это требует бережного, тактичного, внимательного отношения к больному ребенку и использования информационного и интерпретационного способов общения врача и родителей. Плохие исходы зависят от неправильной и поздней диагностики, что объясняется слабой онкологической настороженностью детских стоматологов и педиатров, недостаточной изученностью большинства новообразований ЧЛО у детей и трудностью диагностики. Классификация опухолей. Классификаций опухолей периода детского возраста нет. Всемирная организация здравоохранения (ВОЗ) опубликовала 6 серий Международной гистологической классификации опухолей (МГКО), построенных с учетом локализации, гистологического строения и клинического течения опухолей: «Гистологическая классификация опухолей мягких тканей» (№ 3), «Гистологическая классификация опухолей рта и ротоглотки» (№ 4), «Гистологическая классификация одонтогенных опухолей, кист челюстей и смежных заболеваний» (№ 5), «Гистологическая классификация костных опухолей» (№ 6), «Гистологическая классификация опухолей слюнных желез» (№ 7), «Гистологическая классификация опухолей кожи» (№ 12)1. Гистологические классификации некоторых нозологических форм периодически пересматриваются и дополняются. Так, в классификацию опухолей слюнных желез в 1991 г. внесены изменения: муко-эпидермоидные опухоли крупных слюнных желез, которые занимают второе место по частоте встречаемости у детей, отнесены к группе «злокачественных». Опухоли в зависимости от происхождения (ткань, орган) подразделяются на следующие группы, в которых учитываются известные гистологические виды новообразований: А. Доброкачественные I. Эпителиальные опухоли II. Опухоли мягких тканей III. Опухоли костей и хрящевых тканей IV. Опухоли лимфоидной и кроветворной тканей V. Опухоли смешанного генеза VI. Вторичные опухоли VII. Неклассифицируемые опухоли VIII. Опухолеподобные состояния Б. Злокачественные В периоды возрастной перестройки тканей при морфологическом исследовании трудно решить вопрос, относятся ли данные клетки к незрелой, недифференцированной ткани или это клетки злокачественной опухоли (разобраться можно только с учетом отдаленных результатов лечения). Поэтому в детском и подростковом возрасте установить четкие границы между доброкачественными и злокачественными опухолями не всегда возможно. А.И. Пачес (1983) вводит понятие о новообразованиях промежуточной группы. Очевидно, та- >См. МК.Б-10, класс II (1997). кие новообразования у детей и подростков, как десмопластическая фиброма, пролиферирующая форма фиброзной дисплазии, литическая форма остеокластомы и др., рациональнее включать в промежуточные — между доброкачественными и злокачественными опухолями, что облегчит распознавание и выбор тактики лечения этих новообразований. Многие виды образований в МГКО разделены на опухоли и опухолеподобные (сходные с опухолями) поражения. Для некоторых нозологических форм четкого разграничения нет. Далеко не все виды патологических процессов, представленных в МГКО, встречаются в повседневной практике детской стоматологии. Многие из них могут быть не диагностированы при клиническом обследовании и выявляются лишь при тщательном морфологическом исследовании. Однако выделение разновидностей этих процессов на основе гистологической типизации нельзя игнорировать. В данном учебнике описаны те формы опухолей, которые часто обнаруживают в органах и тканях полости рта, лица и челюстных костях в детском и подростковом возрасте. Все новообразования ЧЛО делятся на три основные группы: 1) опухоли и опухолеподобные поражения мягких тканей полости рта, лица и шеи (55 %); 2) опухоли слюнных желез (5 %); 3) опухоли и дисплазии челюстных костей (40 %). 12.2. Новообразования мягких тканей полости рта, лица и шеи 12.2.1. Общие принципы диагностики и лечения Обследование ребенка с новообразованиями является сложным процессом, так как о многих признаках развития опухоли, не имея ДОСТа-
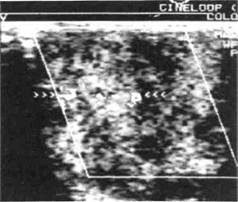
Л1Л ДЧ^ точно жизненного опыта, представления о проявлении, ощущениях, нестойких признаках, он сам не способен рассказать. В то же время при правильно составленном плане опроса пациента врач может собрать требующуюся информацию. Обследование ребенка всегда проводят с участием родителей и чем младше ребенок, тем важнее для врача суметь своевременно предложить наводящие вопросы родителям, облегчая задачу участия их в процессе сбора анамнеза, клинического осмотра и реализации необходимых способов дополнительного исследования, которые позволят правильно сформулировать диагноз. При опухолях ЧЛО необходимы общее, специальное и дополнительное исследования. Общее исследование — один из важнейших моментов оценки состояния детей, соответствия биологического и хронологического возраста, анатомо-топографических и функциональных проявлений жизнедеятельности растущего организма и уровня их гармоничного развития. Нужно учитывать также особенности психоэмоционального статуса ребенка. Местные проявления новообразований характеризуются вариабельностью, обусловленной растущим организмом: одна и та же нозологическая форма может иметь особенности в разных возрастных группах. Дополнительные исследования — инструментальные, лабораторные, морфологические, аппаратные — для разных возрастных групп различны как по методике проведения, так и по техническим средствам, обеспечивающим их выполнение. Большое значение в диагностике новообразований мягких тканей лица и шеи имеет изучение анамнеза заболевания. Анамнез, жалобы. В первую очередь важно установить первые сим- птомы болезни, поэтому цель опроса родителей и ребенка — выявление жалоб, анамнеза заболевания и жизни больного. Дети могут жаловаться на наличие припухлости или образования в том или ином участке ЧЛО (в подъязычной, подбородочной, подниж-нечелюстной), увеличение языка (макроглоссия), неясную речь, изменение прикуса и расположения зубов. Жалобы на затрудненное глотание и дыхание могут быть при ге-мангиоме (при приеме твердой пищи), дистопии щитовидной железы, аденоме корня языка, опухолях окологлоточного пространства и др. Имеется связь некоторых новообразований с пороками развития, например, у некоторых детей наблюдается сочетание лимфангиомы с такими заболеваниями и пороками развития, как врожденная катаракта глаза, расщепление кончика языка, короткая уздечка языка и скрытая срединная расщелина альвеолярной части нижней челюсти, врожденная патология нижних конечностей, врожденный порок сердца, нарушение функции органов внутренней секреции и др. Некоторые новообразования у детей имеют врожденный характер, т.е. возникают внутриутробно (сосудистые, дермоиды, миобластомиома). С врожденным характером опухолей у детей связана краткость латентного периода — времени от возникновения опухоли до ее клинического проявления. Важно также располагать данными о предыдущих обследованиях и проведенном лечении, эффекте назначаемых ранее лечебных процедур- Осмотр лица, полости рта и шеи позволяет получить важные диагностические сведения. Так, при ге-мангиомах лица кожа в пределах патологического очага имеет окраску от ярко-розовой до багрово-красной с синюшным оттенком. В надбровной области, у наружного угла глаза или у корня носа чаще всего обнаруживаются дермоидные К Нарушение конфигурации лица может отмечаться при сосудистых опухолях в области больших слюнных желез, нейрофиброматозе, а также при ряде других заболеваний неопухолевой природы. Диагностическое значение имеет также локализация новообразований: под слизистой оболочкой альвеолярного отростка у детей грудного возраста часто выявляются доброкачественные миобластомы (зернисто-клеточная миобластома); в области корня языка — фибромы, фиброаденомы, которые следует отличать от эмбриональных остатков щитовидной железы или ее основной массы; в мышцах боковой поверхности языка возникают рабдо-миомы. В языке могут развиваться злокачественные опухоли: фибро-саркомы, гемангиосаркомы, рабдо-миосаркомы. В мягких тканях на границе твердого и мягкого неба, а также в толще околоушной слюнной железы диагностируются опухоли слюнных желез. На слизистой оболочке губ выявляются гемангиомы, ретенци-онные кисты малых слюнных и слизистых желез, папилломы и др. На слизистой оболочке щеки, по линии смыкания зубов, нередко обнаруживаются фибромы, папилломы и др. Осмотр полости рта состоит из осмотра зубов, десневых сосочков, слизистой оболочки. Нарушение правильного расположения зубов при опухолях мягких тканей — вследствие давления их на зубы и альвеолярный отросток, а также при доброкачественных и злокачественных опухолях челюстей вследствие разрушения кости альвеолярного отростка. Чаще всего это бывает при гемангиомах, фибромато-зе, ретикулярной саркоме, эозино-фильной гранулеме. Ограничение движений нижней челюсти, болезненное открывание рта и другие функциональные нарушения — более поздние признаки опухолевого поражения крыловидно-челюстных пространств и око-лоушно-жевательной области. Пальпаторное исследование. При пальпации очага поражения уточняют консистенцию, характер поверхности, границы новообразования и его отношение к окружающим тканям, зону и глубину инфильтрации, смещаемость, болезненность. Пальпацию мягких тканей лица и органов полости рта производят бимануально. Мягкая тесто-ватая консистенция опухоли, а также симптом зыбления мягких тканей над ней скорее свидетельствует о некостном ее происхождении или воспалительном характере заболевания. Наличие пульсации в толще опухоли указывает на то, что опухоль обильно снабжена кровеносными сосудами. Пальпация лимфатических узлов позволяет установить степень увеличения и форму их, болезненность, подвижность, консистенцию и связь с окружающими мягкими тканями. Увеличение и болезненность лимфатических узлов, сопровождающие рост опухоли, могут наводить на мысль о злокачественном заболевании и метастазировании опухоли в лимфатическую систему. Пальпацией заканчивается клиническая диагностика, и на основании полученных данных врач должен поставить предварительный диагноз. Дополнительные методы исследования и окончательная диагностика. Большое значение в диагностике опухолей у детей имеют дополнительные методы исследования, среди которых наиболее приемлемы неинвазивные. Наиболее широко применяют рентгенологическое исследование, которое при новообразованиях мягких тканей позволяет определить состоя- Л11
Рис. 12.1. Эхограмма лимфангиомы околоушно-жевательной области. ние кости, где оно расположено; методом эхографии (рис. 12.1) уточняют распространенность новообразования, глубину поражения, структуру, взаимоотношения с другими мягкотканными образованиями. Допплерография позволяет установить расположение и диаметр сосуда, скорость и интенсивность кровотока (см. рис. 12.1), что очень важно при диагностике ангиодисплазий различной структуры (венозные ангиодисплазий, артериовенозные коммуникации, гемангиомы). Ангиографиче-ское исследование применяют у детей при необходимости распознавания архитектоники сосудистых новообразований, что может быть одним из основных критериев в выборе вида лечения ребенка. Тепловизиография — неинвазив-ное исследование, необходимое при подготовке ребенка с пигментными невусами к операции и дифференциальной диагностике с мелано-мой. Эндоскопические методы исследования ротоглотки позволяют уста- новить распространение новообразований в эту сложную анатомическую область, недоступную визуализации без специального инструментального пособия. Высокоинформативным способом в распознавании опухолей мягких тканей в глубоких анатомических пространствах является МРТ. При некоторых видах опухолей эффективна контрастная рентгенография. Лабораторные исследования (анализы крови и мочи — биохимические, иммунологические и по показаниям специальные) проводят всем детям с опухолями при обследовании и подготовке к хирургическому лечению. Установление точного диагноза возможно лишь на основе комплексного исследования, включая пато-морфологическое. Особое значение приобретает метод инцизионной биопсии. По материалу пунктата трудно отличить гиперпластические процессы от опухолевых поражений. В этих случаях предпочтительнее инцизионная биопсия опухоли и лимфатического узла. Биопсия опухоли у ребенка должна быть проведена только в условиях детского специализированного стационара. Склонность организма детей к опухолеподобным гиперплазиям, большое сходство эмбриональных тканей с бластоматозными, а также своеобразное, специфическое для детей морфологическое сходство некоторых злокачественных и доброкачественных опухолей делают патологоанатомический диагноз трудным. Окончательный диагноз устанавливают после сопоставления и анализа жалоб, анамнеза, данных осмотра, результатов дополнительных диагностических исследований, в том числе морфологического, оценки возраста и общего состояния ребенка Лечение. Терапия основана на общебиологических закономерностях течения опухоли у детей. При этом учитывают локализацию, гистологический тип, клиническое течение, возраст и общее состояние ребенка. Основной метод — оперативное вмешательство. При некоторых видах опухолей консервативное — СВЧ-криодеструкция, склерозиру-юшая терапия различными препаратами (70 ° спирт, тромбовар и др.), СВЧ-гипертермия, лучевая терапия и химиотерапия. Хирургическое лечение после удаления опухолей мягких тканей должно завершаться реконструктивно-восстанови-тельной операцией с использованием всех известных методов — местными тканями, свободными лоскутами (васкуляризированными и неваскуляризированными), тканями стебельчатого лоскута, методом дермотензии здоровых тканей. Для проведения восстановительных реконструктивных операций у детей нет противопоказаний. Выбор метода лечения и место его проведения (поликлиника, стационар или специализированное детское отделение) зависят от вида опухоли, возраста ребенка, характера, распространенности и локализации патологического процесса, клинического течения и индивидуальных особенностей больного. Лечение ограниченных новообразований органов и мягких тканей полости рта (папилломы, ретенци-онные кисты, фибромы) у детей дошкольного и школьного возраста проводят, как правило, в условиях детского хирургического отделения стоматологической поликлиники. В младшем детском возрасте хирургические и другие виды лечения патологических процессов в полости рта желательно осуществлять в условиях детского специализированного стационара. Лечение проводят по заранее составленному плану каким-либо од- ним методом или комбинированно с определением всего курса лечения, т.е. дозировки, ритма, длительности и последовательности тех или иных лечебных мероприятий. Детей со злокачественными опухолями направляют в детские онкологические центры. Операцию выполняют без отсрочки, но после всех необходимых исследований и подготовки ребенка. При оперативном вмешательстве требуется соблюдение двух важнейших условий. Первое условие — это радикальность операции, объем которой заранее должен быть продуман. Частичное иссечение злокачественных, а также большинства доброкачественных опухолей или их вылущивание влечет за собой продолжение роста опухоли в более бурном темпе или возникновение рецидива, при котором возможность радикального лечения при повторном вмешательстве резко уменьшается. Второе условие — обязательное гистологическое исследование всех удаленных опухолей, даже не вызывающих сомнений в их доброкачественности. Для лечения злокачественных опухолей применяют также лучевую терапию, противоопухолевую химиотерапию, гормональную терапию и их комбинации. Показания к лучевому лечению опухолей у детей: а) возможность успешного лечения новообразования только лучевым методом без операции при условии установления морфологического диагноза после биопсии; б) лечение опухолей, склонных к рецидивированию после хирургического иссечения; в) при заранее известных технических трудностях, препятствующих радикальному оперативному вмешательству. Лекарственное лечение опухолей включает химио- и гормонотерапию. A1Q 12.2.2. Доброкачественные опухоли и опухолеподобные образования слизистой оболочки полости рта, мягких тканей лица и шеи Среди новообразований полости рта у детей преобладают опухолеподобные (62,6 %). Чаще новообразования встречаются у девочек (57,3 %). Дети с доброкачественными новообразованиями полости рта составляют 4,9 % от общего числа хирургических больных. Среднее время от появления первых симптомов заболевания до обращения к врачу, по данным нашей кафедры, составляет 8,9 нед (2,1 мес). Наибольшая заболеваемость отмечается в возрасте от 1 мес до 1 года. Высокая заболеваемость в период новорожденности и грудной период связана с выявлением новообразований дизонтогенетического происхождения. Частота их к возрасту 3 лет резко падает, а к 12—16 годам нарастает. Рост заболеваемости в последующих возрастных группах связан с увеличением травм и усилением гормональной функции взрослеющего организма.
Опухоли чаще обнаруживают на слизистой оболочке нижней губы, альвеолярного отростка и языка, реже в подъязычной области, на верхней губе, в области твердого и мягкого неба. Опухолеподобные образования чаще локализуются в области нижней губы, подъязычной области, на слизистой оболочке альвеолярных отростков. Наибольшее количество опухолей полости рта происходит из эпителиальной ткани (плоского, железистого, зубообразовательного эпителия): опухоли составляют 18,6 %, опухолеподобные образования — 81,4 %. Одни из них развиваются в результате дизэмбриоплазий (дермоидные и эпидермоидные кисты, железы Серра, ретенционные кисты подъязычной слюнной железы, связанные с врожденной атрезией под-нижнечелюстного протока), в происхождении других (папилломы, па-пилломатозы) предполагается роль вирусов. Опухоли неопластической природы — папилломы, некоторые виды папилломатоза, невусы, новообразования больших и малых слюнных желез. Большое значение придается травме (ретенционные кисты и малых слюнных желез). Эпителиальные опухоли возникают в постнатальный период. У девочек они наблюдаются в 2,25 раза чаще. Эти опухоли обычно локализуются в области языка, реже в области верхней и нижней губы, твердого и мягкого неба, крайне редко в углах рта, на слизистой оболочке щек и в подъязычной области. Все они характеризуются медленным, бессимптомным ростом. Наибольшие трудности в диагностике представляют редко встречающиеся опухоли: невусы, новообразования слюнных желез. К рецидиву склонны папилломы и опухоли слюнных желез. Лечение эпителиальных опухолей хирургическое. Папиллома (рис. 12.2). Среди эпителиальных опухолей из многослойного плоского эпителия папилломы занимают второе место после сосудистых опухолей. Папилломы, как правило, встречаются в возрасте 7—12 лет, у девочек в 1,9 раза чаще. Эти опухоли локализуются на языке, губах, в области твердого и мягкого неба. Опухоль представляет собой разрастание сосочкового характера в виде выступа округлой или овальной формы, кустика (вид цветной капусты), чаще единичное, иногда множественное. Папилломы могут иметь блестящую гладкую поверхность и в этом случае их трудно дифференцировать от фибромы. Они бывают на широком основании или на ножке, имеют бледно-розовую окраску, соответствующую окраске окружающей слизистой оболочки. Длительно существующие папилломы вследствие ороговения поверхностного слоя эпителия приобретают белесоватую окраску, становятся более плотными, шероховатыми. При хронической травме папилломы бывают темно-красными, синюшно-красными с явлениями изъязвления. Растут медленно. Дифференцируют папиллому от фибромы, желез Серра. Лечение. Показано удаление опухоли с подлежащей основой, так как папиллома имеет повышенную митотическую активность в основании. Невусы, или пигментные опухоли, на слизистой оболочке полости рта у детей встречаются крайне редко (1,2 % от истинных опухолей). Их различают по внешнему виду, размерам, плотности, наличию волосяного покрова или сосудистых структур. Невусы могут озлокачест-вляться. Признаки озлокачествле-ния: быстрый рост, изъязвление, изменение окраски, уплотнение, зуд, боль. Больным с невусом необходима консультация онколога. Дифференцируют невусы от сосудистых новообразований, папиллом (имеющих сосочковый характер). Лечение хирургическое — иссечение в пределах здоровых тканей. Опухолеподобные образования из плоского эпителия относятся к группе редко встречающихся. Папилломатоз — множественные сосочковые разрастания на слизистой оболочке полости рта (2,2 % от опухолеподобных). Обнаруживаются чаще в возрасте 7—12 лет, что говорит в пользу их постнатального происхождения. Различают реактивный и неопластический папилломатоз. К реактивным папиллома-тозам относят множественные сосочковые разрастания на слизистой оболочке полости рта, прекращающие свой рост при устранении хронического воздействия различных раздражителей (механических, термических, химических, микробных). Папилломатозные разрастания локализуются чаще на верхней и нижней губе, слизистой оболочке щек, языка, реже в области углов рта и на альвеолярном отростке. Клинически папилломатозы представляют собой образования в виде бляшек округлой или овальной формы на широком основании, чаще сосочкового характера. Бляшки могут располагаться отдельно или слившись между собой. По цвету соответствуют окружающей слизистой оболочке или несколько бледнее, мягкие или слегка плотноватой консистенции, безболезненные при пальпации, диаметром от 0,2 до 2 см. Эти образования встречаются одинаково часто у мальчиков и девочек. Дифференциальная диагностика сложная. Папилломатоз неопластической природы необходимо отличать от гиперплазии слизистой оболочки полости рта, возникшей при воздействии эндогенных факторов (авитаминозы, нарушения обмена веществ, перенесенные инфекционные заболевания). Лечение зависит от этиологии папилломатоза: при папилломатоза) неопластической природы — хирургическое (может быть использова? лазерный скальпель), при обширном поражении — криодеструкцю (поэтапная), в других случаях — исключение причины возникновения.
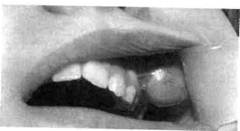
Рис. 12.4. Фиброма щеки. Опухоли из зубообразовательно-го эпителия. Зубообразовательный эпителий является источником возникновения опухолеподобных образований — желез Серра (9,3 % от опухолеподобных) (рис. 12.3). Железы Серра — результат дизонтоге-неза и выявляются в возрасте до 1 года. Они локализуются на слизистой оболочке альвеолярного отростка верхней и нижней челюсти, твердого неба. Встречаются единичные и множественные образования. Клинически железы Серра представляют собой образования, имеющие форму полушария, расположенные на неизмененной слизистой оболочке десневого валика, белесовато-желтоватого цвета, плотной консистенции, безболезненные при пальпации, диаметром от 1 до 4—5 мм. Их необходимо дифференцировать от папиллом, фибром, преждевременно прорезавшихся зубов. Лечение не требуется, так как железы Серра к году, как правило, исчезают. Опухоли из соединительной ткани. Опухоли соединительнотканного происхождения построены по типу зрелой соединительной ткани. Наиболее часто встречаются фибромы (рис. 12.4). Они занимают третье место после сосудистых и эпителиальных опухолей (23,6 % опухолей), могут быть одиночными и множественными. Различают фибромы твердые, когда морфологически определяется плотное расположение коллагеновых волокон, иногда с отложением извести, и мягкие, когда морфологически определяются рыхлое расположение волокон и единичные зрелые элементы в них. В мягких фибромах может образовываться слизистый компонент, что обозначается как фибро-миксома, но клинически они не отличаются от мягких фибром. В этиологии фибром большую роль играют врожденная предрасположенность тканей, а также дополнительная травма слизистой оболочки при жевании. Фибромы могут иметь дизонтогенетическое происхождение и выявляться сразу после рождения ребенка. В постна-тальном периоде фибромы у детей чаще появляются в возрасте 12—16 лет, одинаково часто у мальчиков и девочек. Локализуются чаще в области языка, нижней губы, твердого и мягкого неба, реже в области альвеолярного отростка, верхней губы, щеки. Клинически представляют собой округлой или овальной формы образование на широком основании, иногда на ножке, по цвету такое же, как окружающая слизистая оболочка. Консистенция фибром — от мягкой до очень плотной. Лечение хирургическое — удаление в пределах здоровых тканей. Фиброматоз десен — редкое заболевание, проявляющееся диффуз- ными фиброматозными разрастаниями плотной консистенции, захватывающими весь или частично альвеолярный отросток верхней или нижней челюсти, а иногда обеих челюстей. Фиброматоз десен некоторые авторы относят к хроническим воспалительным процессам, другие считают его истинным новообразованием, указывают на его семей-но-наследственный характер. Причинами гиперплазии десен могут быть прием медикаментов, эндокринные нарушения. У детей фиброматоз десен встречается в возрасте 7— 12 и 12—16 лет, как правило, у девочек. Клинически различают две формы: локальную, когда поражение отмечается на уровне нескольких зубов, и диффузную, когда разрастания захватывают всю часть альвеолярного отростка верхней и нижней челюстей. Процесс локализуется в десневых сосочках и распространяется на альвеолярный отросток. Коронки зубов могут быть скрыты разрастаниями вплоть до их режущего края. При пальпации фиброматозные разрастания плотные, неподвижные, безболезненные. Рентгенологически могут обнаруживаться деструктивные изменения альвеолярного отростка. Гистологически определяются коллаге-новые волокна с единичными клеточными структурами. Диагностика фиброматоза не представляет трудностей, но иногда его необходимо дифференцировать от гиперпластического гингивита. Лечение хирургическое — иссечение разрастаний вместе с надкостницей (во избежание рецидива). Кость закрывают йодоформным тампоном. При локальной форме разрастания иссекают одномоментно, при диффузной — в несколько этапов. При деструкции костной ткани требуются обработка очагов поражения фрезой и коагуляция. Миома — опухоль из мышечной ткани и чаще локализуется в области языка, дна полости рта. Различа- ют несколько видов опухоли из мышечной ткани. Рабдомиома состоит из поперечнополосатых мышечных волокон и выглядит как узел в толще языка. Лейомиома состоит из гладких мышечных волокон и располагается чаще на небе. Миобластомиома (опухоль Абрикосова, зернисто-клеточная мио-бластома) относится к группе ди-зонтогенетических опухолей и выявляется у детей на первом году жизни. Локализуется чаще в области языка, нижней губы, мягкого неба, дна полости рта. Одинаково часто встречается у мальчиков и девочек. Клинически представляет собой образование округлой или овальной формы с блестящей гладкой поверхностью, белесовато-желтоватого цвета, при пальпации плотное, безболезненное, чаще с четкими контурами, диаметром от 0,3 до 1 см. Располагается непосредственно под эпителием. Встречаются миобластомиомы и без четких контуров. Образования могут быть единичными и множественными. Рост медленный, бессимптомный. Дифференцировать необходимо от фибром, папиллом. Часто диагноз устанавливают лишь после гистологического исследования. Лечение хирургическое. Миксома — опухоль неясного ге-неза. Локализуется в области альвеолярной части и твердого неба. Возникает в возрасте 7—12, 12—16 лет, что говорит о постнатальном происхождении. Она бывает округлой формы, бугристой, сосочкового характера. Может наблюдаться как при доброкачественных, так и при злокачественных опухолях и иметь двойное название — миксомио-ма, миксохондрома, миксофиброма, миксосаркома и т.д. Встречается одинаково часто у мальчиков и девочек. Опухоль необходимо дифференцировать от фибром, неврином, папиллом, чаще диагноз ставят после гистологического исследования. 44 ^
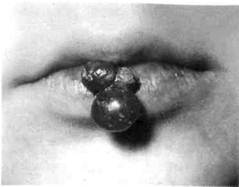
Рис. 12.5. Пиогенная гранулема нижней губы. Лечение хирургическое. Миксомы и миобластомиомы относятся к редко встречающимся опухолям полости рта у детей (0,7—2,9 % опухолей). Пиогенная гранулема (рис. 12.5) — образование, возникающее в результате травмы слизистой оболочки губ, щек, языка. Она формируется из соединительной ткани, кожи или слизистой оболочки. Часто пиоген-ную гранулему трудно дифференцировать от истинной гемангиомы, поэтому некоторые авторы предлагают рассматривать их как разновидность сосудистых опухолей. В классификации ВОЗ она относится к опухолеподобным образованиям. Пиогенная гранулема входит в группу редко встречающихся новообразований (2,7 % от опухолепо-добных). Наблюдается в возрасте 7—12 лет и в 12—16 лет, чаще у мальчиков. Возникновению пиоген-ной гранулемы, как правило, предшествует травма. Клинически пиогенная гранулема представляет собой быстро увеличивающееся (иногда в течение нескольких дней) образование диаметром до 1—2 см, округлой или неправильной формы, на широком основании, темно-красного цвета, иногда с явлениями некроза поверхности, легко кровоточащее при малейшем прикосновении, безбо- лезненное при пальпации. По внешнему виду пиогенная гранулема напоминает грануляционную ткань с богатым кровоснабжением. Дифференцируют пиогенную гранулему от гемангиом, ретенцион-ных кист, чаще всего образующихся после травмы, ангиоэпителиомы, меланобластомы. Лечение хирургическое. Некоторое авторы считают, что при устранении травмирующего начала пиогенная гранулема может уменьшаться в размере или регрессировать. Эпулисы. Термин «эпулис» является описательным и имеет только топографическое значение — образование на десне. По гистологической классификации ВОЗ, эпулисы относятся к опухолеподобным образованиям. Источником роста эпулиса может быть периодонт зуба, надкостница, глубокие слои десны. По частоте среди опухоле-подобных образований они занимают второе место после ретенцион-ных кист (10,3 % от опухолеподоб-ных). Иногда возникновению эпулиса предшествует травма (бытовая, травматичное удаление зубов, травма ортодонтическим аппаратом и др.). У детей они встречаются чаще в возрасте 12—16 лет, реже — 7— 12 лет, у девочек немного чаще. Локализуются эпулисы обычно в области фронтальных зубов, реже в области премоляров и чрезвычайно редко в области моляров, на нижней челюсти несколько чаще, чем на верхней. По гистологическому строению различают фиброзные, ангиоматозные и гигантоклеточ-ные. На первом месте по частоте стоят эпулисы фиброзные. Фиброзный эпулис представляет собой округлой или неправильной формы образование на широком основании, по цвету соответствует окружающей слизистой оболочке или несколько бледнее ее, плотной консистенции, безболезненное при пальпации. Поверхность фиброан-гиоматозного эпулиса ярко-красно- цвета, он более мягкой консистенции,' может кровоточить при прикосновении. Иногда на поверхности бывают эрозии. Ангиоматозный эпулис — разрастание ярко-красного цвета с циано-тичным оттенком, поверхность которого местами эрозирована, кровоточит при прикосновении. Консистенция мягкая, безболезненная. Поверхность чаще бугристая, реже гладкая. Растет быстро, диаметром от 0,5 до 1,5 см. На рентгенограмме могут быть изменения, характерные для гемангиом. Гигантоклеточный эпулис представляет собой образование округлой, овальной или неправильной формы, мягкой или упругоэласти-ческой консистенции, синюшно-багрового цвета, иногда с выраженным бурым оттенком, с гладкой или слегка бугристой поверхностью, при пальпации безболезненное, при травме умеренно кровоточит, обладает быстрым ростом, диаметром от 0,5 до 3 см. Эпулисы располагаются только в области постоянных зубов, чаще возникают у девочек 12—16 лет. На рентгенограмме определяются очаги остео-пороза, распространяющиеся с поверхности в глубину. Границы поражения нечеткие, смазанные, пе-риостальная реакция отсутствует. Дифференцируют эпулисы от опухолей, расположенных на альвеолярном отростке; фиброзный эпулис — от фибром, ангиоматозный и гигантоклеточный — от гемангиом, а также от гипертрофического гингивита при локализации его в области отдельных групп зубов и возникающего вследствие хронического раздражения в ответ на перегрузку, травму, хроническое воспаление, а также от заболеваний крови, гормональной перестройки функций организма. Лечение хирургическое — иссечение в пределах здоровых тканей до кости. При деструктивных изменениях в подлежащей кости — тщате- льное иссечение до видимой здоровой костной ткани. Раневую поверхность закрывают йодоформным тампоном. При недостаточно тщательно проведенной операции возможен рецидив. Опухоли из нервной ткани относятся к группе редко встречающихся в полости рта (1,2 % от истинных опухолей). Невринома — медленно растущая опухоль, гистогенетически исходящая из шванновской оболочки нерва. Располагается по ходу нерва, из которого исходит. Клинически представляет собой образование округлой, овальной, неправильной формы, плотной консистенции, иногда болезненное при пальпации, белесоватого или слегка желтоватого цвета, диаметром 0,3—1 см и более. Имеет капсулу. Дифференцируют от фибромы. Лечение хирургическое — иссечение опухоли. 12.2.3. Сосудистые новообразования челюстно-лицевой области Сосудистые новообразования мягких тканей полости рта, лица и шеи у детей относятся к наиболее распространенным формам доброкачественных новообразований дизон-тогенетического происхождения. Проявляясь чаще всего с рождения или на первом году жизни, они поражают ЧЛО и ее сложные анатомические образования: нос, губы, щеки, околоушно-жевательную область, язык, слизистую оболочку полости рта. На основании проведенных электронно-микроскопических и морфологических исследований Н.П. Леб-кова и Н.А. Кодрян (1977) доказали, что гемангиомы у детей развиваются за счет пролиферации сосудистого эндотелия, что подтверждается наличием митотически делящихся клеток опухоли. В других видах сосуди-
На основании особенностей клинического течения в сочетании с представленными морфологическими характеристиками сосудистые новообразования можно разделить на две группы: гемангиомы — истинные опухоли и ангиодисплазий — пороки развития. Такое деление имеет большое значение в выборе методов обследования, лечения и прогнозирования исходов в растущем организме. Гемангиома — доброкачественная опухоль, паренхима которой состоит из эндотелия сосудов. Опухоль характеризуется пролиферацией клеточной массы независимо от роста ребенка, кровоснабжается
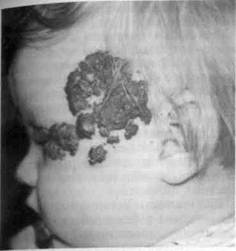
из артериального русла, иногда склонна к ауторегрессии. Наиболее часто поражает кожу и подкожную жировую клетчатку, реже паренхиматозные органы, и крайне редко костную ткань. Гемангиома наблюдается в 47,5 % случаев опухолей кожи и мягких тканей. Поражения ЧЛО составляют 78,8 % [Колесов А.А., 1987]. Эта опухоль очень часто (90 % случаев) проявляется при рождении ребенка и редко (10 %) — в первые недели и месяцы жизни. В ЧЛО различают следующие виды гемангиом: простые (капиллярные и клеточные), кавернозные, комбинированные (капиллярно-кавернозные) и смешанные. Из всех встречающихся гемангиом около половины относятся к клеточным и капиллярным, залегающим в неглубоких слоях кожи и подкожного жирового слоя. Клиническая картина. Деление гемангиом на клеточные и капиллярные по клинической картине условно. По гистологической картине они отличаются (рис. 12.6). Клеточная гемангиома представляет собой наиболее незрелую и примитивную по своему гистологическому строению форму этой опухоли, состоящую из ангиобластных клеток, которые закладываются в течение эмбрионального периода. Это весьма агрессивная и инвазив-ная опухоль. По размерам она меньше, чем капиллярная, мягкой консистенции, ярко-красной окраски, встречается при рождении ребенка. Капиллярная гемангиома развивается в первые дни или недели жизни. Она обычно располагается на коже, слизистых оболочках и в жировом слое, имеет различные размеры. В первые дни после рождения, как правило, появляется маленькая припухлость бледно-розовой окраски, со 2-го месяца и до 16— 20 мес происходит ее увеличение. Рост этой опухоли на голове, лице и шее может быть бурным.
Рис. 12.6. Капиллярная гемангиома височной области и верхней губы. Возможен также процесс спонтанной регрессии клинического развития капиллярной гемангиомы (это наблюдается в первые 4—5 лет жизни). В этих случаях определяется заметное изменение опухоли: в центре — побледнение или изъязвление, по периферии — окраска становится яркой, затем происходят разграничение основной массы опухоли с окружающими тканями, ее побледнение, появляется дряблость. В последующие годы гемангиома исчезает, оставляя участки измененной атрофической кожи с постепенным переходом к нормальной структуре. Спонтанная регрессия наблюдается не более чем у 5—6,5 % детей и полагаться на возможность спонтанного излечения нецелесообразно. Кавернозная гемангиома состоит преимущественно из зрелых сосудов и синусоидальных кровяных областей. Этот вид гемангиом характеризуется агрессивным бурным ростом в первые недели жизни, завершающимся к первому году жизни. Кавернозные гемангиомы не Регрессируют.
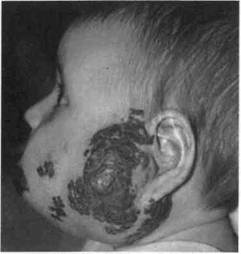
Рис. 12.7. Капиллярно-кавернозная гемангиома околоушно-жевательной области. Клинически кавернозная гемангиома с первых же дней своего развития представляет собой мягкую, многодольчатую опухоль яркого цвета. Она может локализоваться на коже, в подкожной жировой клетчатке, наиболее часто располагается в зонах массивного кровопритока — в области головы, лица и шеи. Комбинированная (капиллярно-кавернозная) гемангиома состоит из незрелых капиллярных элементов, дающих рост гемангиомы, и кавернозных пространств, ограниченных зрелыми эндотелиальными клетками (рис. 12.7). Эта форма гемангиомы при локализации ее в области лица и шеи может быть вариантом развития капиллярной гемангиомы. При выраженном росте капиллярной гемангиомы иногда возникает ее кавернозная часть, которая усиливает рост опухоли. Осложнения встречаются при всех формах гемангиом. Наиболее часто наблюдаются изъязвления, кровотечения, инфицирование, нарушение жизненно важных функций. Изъязвления, как правило, отмечаются при быстром росте геман-
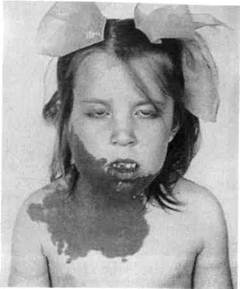
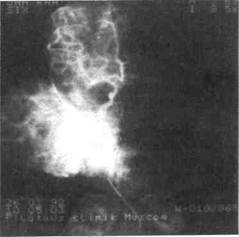
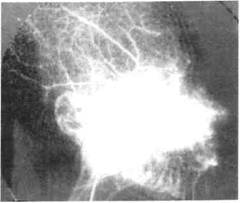
Рис. 12.8. Обширная капиллярная ан-гиодисплазия, синдром Штурге—Ве-бера. гиомы. Часто изъязвления сопровождаются кровотечением и инфицированием, что значительно ухудшает состояние ребенка и затрудняет лечение. Спонтанные кровотечения возникают при изъязвлении гемангиомы или ее травме, наиболее часто при кавернозных гемангиомах. Особенно неблагоприятны осложнения гемангиом, локализующихся на лице и шее, из-за возможного возникновения функциональных и косметических нарушений. Ангиодисплазии — это сосудистые образования, состоящие из сосудов разного калибра, эндотелий которых не склонен к пролиферации. Они бывают капиллярными, артериальными, венозными и комбинированными. Клиническая картина зависит от уровня поражения сосудистого русла. При капиллярных дисплазиях наблюдается образование мягкоэла-стичной консистенции, бледно-розового или багрово-синюшного цвета, не выступающее над уровнем кожи и бледнеющее при сдавливании (рис. 12.8). Основным отличием ангиодисплазии от опухоли является отсутствие пролиферативной активности наличие сохранившихся эмбриональных сосудов. Причиной прогрес-сирования порока служит гемоди-намическая перестройка, нередко обусловленная регионарной гипер-тензией, влияющей на окружающие ткани, в том числе на костные структуры с образованием внутри-костных полостей. Диагностика. Установить диагноз гемангиомы в большинстве случаев несложно, однако провести дифференциальную диагностику с врожденными ангиодисплазиями трудно. В ряде случаев необходимо применение дополнительных методов исследования, включая ангиографию. К информативным неинвазив-ным методам диагностики при гемангиомах и врожденных ангиодис-плазиях относятся УЗИ, основанное на эффекте Допплера, МРТ, КТ (при поражении челюстных костей), к инвазивным — пункция с последующим морфологическим исследованием и ангиография. Многообразие форм проявления гемангиом в ЧЛО предопределяет комбинацию клинических, инструментальных и других методов исследования ребенка. При клиническом исследовании может быть установлен симптом «наливания», изменение цвета при перемене положения, аускультативно может быть выявлена пульсация и др. Сочетание УЗИ с допплерогра-фией является высокоинформативным диагностическим методом при изучении индивидуальных свойств сосудистых новообразовании ЧЛО у детей. Этот комплексный метод позволяет определить объем новообразования, его структуру, анато-мо-топографические взаимоотношения с окружающими тканями, гемодинамику и архитектонику сосудистой сети (рис. 12.9). При ангиографическом исследовании обширных гемангиом выявляются 3 типичных признака: 1) четкая ограниченность гемангиомы; 2) паренхиматозная фаза (наличие тканевых участков, имеющих дольчатое строение); 3) кровоснабжение опухоли по периферическому или осевому типу, т.е. разветвление сосудов, питающих гемангиому. Ангиография, как и УЗИ, позволяет обнаружить сосудистый характер заболевания, выявить точную локализацию поражения, особенности гемодинамики (рис. 12.10). При ангиографии венозных дисп-лазий определяется образование без четких границ, представленное венозными сосудами разного калибра с участками сужения и расширения в виде флебоэктазий, что при дифференциальной диагностике врожденных гемангиом и ангиодисплазии имеет решающее значение (рис. 12.11). Лечение. Показания к выбору того или иного метода лечения зависят от вида опухоли, ее размера и локализации, возраста ребенка и его общего состояния, темпа роста опухоли, осложнений и функциональных расстройств, которые возникают в результате ее роста. Лечение гемангиом может быть оперативным и консервативным. Хирургическое лечение показано в тех случаях, когда можно удалить опухоль целиком в пределах здоровых тканей без косметического ущерба. При расположении гемангиом на лице (нос, околоушная область) это не всегда удается. Склерозирующую терапию по методике полной одномоментной инфильтрации сосудистого новообразования 70 % спиртом целесообразно применять у детей только при небольших кавернозных гемангиомах и венозных дисплазиях, лока- Рис. 12.11. Ангиограмма при венозной дисплазии щечной области.
Рис. 12.9. Эхо- и допплерограммы гемангиомы.
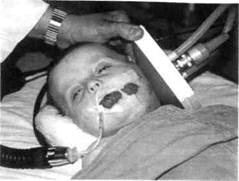
Рис. 12.10. Ангиограмма гемангиомы околоушно-жевательной области. лизующихся в области слизистой оболочки полости рта, губ, языка и околоушно-жсвательной области. Этот метод основан на том, что после введения препарата возникает асептическое воспаление вследствие химического ожога тканей сосудистого образования с последующим рубцеванием. Спирт вводят непосредственно в полость сосудистого образования до появления плотного инфильтрата. После введения спирта в патологический очаг возможны формирование участков некроза тканей опухоли, повышение температуры тела, аллергическая реакция (в виде крапивницы), в отдельных случаях алкогольное возбуждение, поэтому скле-розирующую терапию спиртом у детей следует проводить с осторожностью. У детей первого и второго года жизни дозу склерозирующего раствора определяют в соответствии с массой тела и возрастом. Следует подчеркнуть, что при скорости кровотока в сосудистых новообразованиях более 10 см/с проведение склерозирующей терапии 70 % спиртом малоэффективно. Изучение отдаленных результатов склеротерапии показало, что в большинстве случаев удается добиться полного излечения небольших гемангиом с хорошим косметическим эффектом. Недостатки склерозирующей терапии: выраженная болезненность манипуляции, длительность лечения, частое возникновение некрозов с последующим образованием грубых рубцов. Криодеструкция (локальное замораживание) эффективна преимущественно при капиллярных формах гемангиом. Криодеструкцию проводят специальным аппликатором жидким азотом (температура кипения -196 °С). При контакте аппликатора с поверхностью гемангиомы происходит замораживание тканей опухоли при экспозиции от 30 с до 1 мин. В этом случае наблюдается 4S0 кристаллизация воды, составляющей 90 % массы живых организмов, что приводит к гибели тканей. Таким образом, достигается излечение гемангиом небольшого размера и при низкой скорости кровотока. Электрокоагуляцию как самостоятельный метод применяют в основном для лечения мелких капиллярных гемангиом (телеангиэктазий) кожи и красной каймы губ. При помощи этого метода достигают радикализма в лечении и благоприятного косметического результата. Гормонотерапия является одним из «молодых» методов лечения гемангиом сложной анатомической локализации. Впервые применение преднизолона описал Е.А. Meecks (1955) при синдроме Казабаха— Меритта. Использование этого препарата было необходимо для увеличения числа тромбоцитов и повышения свертываемости крови у больных детей. Установлено, что в стабильных гемангиомах число тучных клеток в 3 раза больше, чем в неизмененной коже, а применение преднизолона препятствует их синтезу. При этом определяется уменьшение гемангиомы в размере. Преднизолон дают по схеме из расчета 2—4 мг/кг массы тела ребенка (не более 40 мг в сутки) 24— 28 дней — через день в 6 и 9 ч утра, что совпадает со временем естественного выброса гормонов коры надпочечников. Этот препарат останавливает рост гемангиом и вызывает склерозирование ангиоматозных тканей. При возобновлении роста опухоли через 1,5—2 мес после первого курса проводят повторный курс гормональной терапии. При лечении гемангиом ЧЛО преднизолоном положительный эффект отмечается у 30—40 % больных. Лечение стероидами ведет к длительному иммунологическому компромиссу, увеличению частоты заболеваний дыхательных путей. Расширение границ гормональной терапии не всегда оправдано. Не утратила своего значения при гемангиомах лучевая терапия: усовершенствование методики облуче-ниЯ, мелкое фракционное облучение! использование мягкого рентгеновского излучения явились важными этапами в эволюции данного метода. При лечении обширных гемангиом лица (особенно в области век) низковольтная рентгенотерапия является методом выбора. При ней достигаются наилучшие результаты в косметическом плане. Однако применение подобных методов лечения у детей должно быть строго дозировано, так как постоянно существует опасность развития лучевой болезни, нарушения роста скелета, возникновения атрофических изменений кожи, эндокринных нарушений, лучевых катаракт, рака кожи. Рентгеноэндоваскулярная окклюзия (эмболизация). В результате развития рентгеноэндоваскулярной хирургии в лечении сосудистых новообразований ЧЛО у детей метод эмболизации занял прочное место. Этот метод заключается во введении эмболизирующего вещества в просвет сосуда, питающего новообразование, с целью его обтурирова-ния. За счет снижения притока крови сосудистое новообразование значительно уменьшается, что позволяет использовать склерозирую-щую терапию, криотерапию с более высоким эффектом. В качестве эм-болизирующих веществ применяют различные препараты: гемостатиче-скую губку, тефлон, гидрогель и др. Массивная кровопотеря и повреждение лицевого нерва являлись частыми осложнениями при ранее проводимых оперативных вмешательствах. Рентгеноэндоваскулярная окклюзия — весьма перспективный метод лечения гемангиом, так как позволяет избежать опасных осложнений. Этот метод применяют в специализированных ан-гиографических центрах, где есть соответствующее оборудование и ПОДГОТОВЛеННЫе CUCLinejinv-iDi рентгеноангиохирургии. Локальная гипертермия СВЧ электромагнитного поля (ЭМП). Влияние сверхвысокочастотного ЭМП на биоткани основано на том, что полярные молекулы воды приходят в возбужденное состояние, при этом возникают резонансные явления и происходит разрыв внутримолекулярных связей. Это дестабилизирует структуру воды, делает ее подвижной и чувствительной к различным влияниям. Увеличение продолжительности действия СВЧ-поля вызывает лиофилизацию клеточных структур, что в свою очередь влияет на подавление синтеза опухолевых белков и, следовательно, способствует гибели патологической ткани. Методика выполнения локальной гипертермии СВЧ ЭМП состоит в следующем: под наркозом под нижнюю границу опухоли вводят температурный датчик, цифровое табло которого находится в одном блоке с аппаратом «Яхта-3». Частота СВЧ-поля 915 МГц, длина волны 33 см. Излучатель, превышающий по площади гемангиому, присоединяют к аппарату и системе охлаждения поверхности кожи, затем плавно включают мощность СВЧ до стабилизации температуры в опухоли в пределах 43—44 °С в течение 5—6 мин, затем мощность снижают и через 10 мин излучатель отключают, но он остается на коже до выравнивания температуры. Для успешного лечения крупных и обширных гемангиом ЧЛО у детей метод локальной гипертермии СВЧ ЭМП может использоваться самостоятельно и в сочетании с рентгеноэндоваскулярной окклюзией. Самостоятельно он может быть применен при гемангиоме объемом не более 100 см3 и скорости кровотока не выше 10—15 м/с. Выполнение метода при гемангиоме, объем которой более 100 см3 и скорость кровотока выше 10—15 м/с, требует проведе-
Рис. 12.12. Локальная СВЧ ЭМП - гипертермия капиллярно-кавернозной ге-мангиомы околоушно-жевательной области.
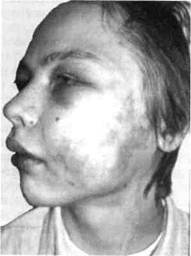
Рис. 12.13. Внешний вид больного с артериовенозными коммуникациями. ния рентгенангиоокклюзии с целью снижения скорости кровотока в опухоли, что повышает эффективность СВЧ ЭМП (рис. 12.12). Основные этапы диагностики и лечения сосудистых новообразований — гемангиом и ангиодиспла-зий — представлены в табл. 12.1. Артериовенозные коммуникации (свищи) с локализацией в мягких тканях и челюстных костях (костные формы гемангиом). Артериове- /1СТ Дата добавления: 2015-02-05 | Просмотры: 1770 | Нарушение авторских прав |
 ного проявления признаков новообразования;
ного проявления признаков новообразования;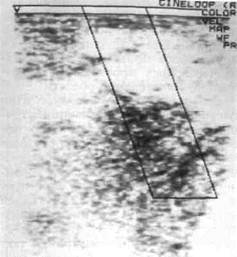


 стого образования рост не отмечается, т.е. они являются признаком порока развития сосудов и должны быть отнесены к ангиодисплазиям. J.B. Mulliken и J. Glowacki (1982) также доказали in vitro различия между гемангиомами и ангиодисплазиями. Эндотелий капилляров, изъятых из гемангиомы, образует в клеточной культуре активно растущие капиллярные структуры; эндотелий капилляров ангиодисплазий плохо растет в культуре тканей и не формирует сосудов.
стого образования рост не отмечается, т.е. они являются признаком порока развития сосудов и должны быть отнесены к ангиодисплазиям. J.B. Mulliken и J. Glowacki (1982) также доказали in vitro различия между гемангиомами и ангиодисплазиями. Эндотелий капилляров, изъятых из гемангиомы, образует в клеточной культуре активно растущие капиллярные структуры; эндотелий капилляров ангиодисплазий плохо растет в культуре тканей и не формирует сосудов.