 |
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
Срединные кисты и свищи шеи. развиваются из остатков нередуцированного щитовидно-язычного протока, который образуется у эмбриона в период от 3-й до 5-й недели при развитии задней третиразвиваются из остатков нередуцированного щитовидно-язычного протока, который образуется у эмбриона в период от 3-й до 5-й недели при развитии задней трети языка и щитовидной железы. Начальный отрезок протока соответствует по локализации слепому отверстию языка, а далее спускается вниз до перешейка щитовидной железы, нередко прободает подъязычную кость. Эти кисты и свищи проявляются в разные сроки после рождения. Свищу может предшествовать стадия кисты. Их появление не сразу замечается ребенком и его родителями. Срединные кисты шеи образуются на любом уровне щитовидно-язычного протока — от слепого отверстия в области корня языка до перешейка щитовидной железы. В зависимости от локализации различают кисты корня языка, срединные кисты шеи в области подъязычной кости. Рост кисты медленный, безболезненный. Боли чаще всего появляются при нагноении кисты. В этих случаях могут быть затруднены глотание и дыхание. Кисты, расположенные в области подъязычной кости, над и под ней, при росте вызывают деформацию этого отдела шеи. Они мягкоэла-стичной консистенции, округлой формы, подвижность их ограничена из-за связи с телом подъязычной кости. Смещаются они только вверх вслед за подъязычной костью при глотании. Основная масса кист связана с телом подъязычной кисты и только 5—7 % — с рогом подъязычной кости. Среди срединных свищей шеи выделяют неполный наружный и неполный внутренний. Вокруг наружного устья срединного свища кожа часто гиперемирована, рубцо-во изменена. Устье может временно закрываться. Отделяемое из свища скудное, с приемом пищи не связано. Наружное устье свища смещается вверх при глотании вслед за подъязычной костью. Зондирование свища затруднено из-за рубцов вокруг устья. При полном свище введенная жидкость изливается в полость рта через слепое отверстие корня языка. Типичная клиническая картина и объективные методы исследования (зондирование, введение жидкости и контрастная рентгенография) дают возможность достаточно точно диагностировать срединный свищ шеи. В последние годы считают наиболее информативным метод эхографии. Он позволяет установить не только наличие свища и его протяженность, но и топографию с окружающими структурами. Лечение только хирургическое. Боковые кисты шеи. Происхождение их окончательно не установлено. Источником образования кист нередко бывают сохранившиеся эпителиальные остатки жаберного аппарата второй жаберной щели, третьего глоточного кармана и зоб-но-глоточного протока. Эти эпителиальные остатки в боковых отделах шеи редко проявляются в ран- 'Uu нем детском возрасте и долго сохраняются в латентном состоянии. Лишь в более старшем возрасте под влиянием некоторых причин (воспаление, травма) они начинают расти, образуя кисты шеи. Они могут быть ошибочно приняты за абсцесс и вскрыты, после чего остаются незакрывающиеся свищи впереди и по ходу кивательной мышцы, серозное отделяемое из свища. Боковые кисты шеи, как правило, особых неудобств ребенку не причиняют. Лишь при значительном увеличении или нагноении они могут затруднять прием пищи, вызывать боли, оказывая давление на сосудисто-нервный пучок шеи. Растут медленно. Размер кист бывает от грецкого ореха и более. Цвет кожи над боковой кистой не изменен. Пальпаторно ощущается мягкоэластичное образование, иногда с выраженной флюктуацией, подвижное и безболезненное. Лимфатические узлы шеи не изменены. В боковой поверхности глотки на стороне кисты иногда отмечается незначительное выпячивание ее стенки. Боковые кисты шеи могут нагнаиваться. В этих случаях киста быстро увеличивается в объеме за счет скопления в ее полости гнойного экссудата, становится болезненной и плотной на ощупь. Лимфатические узлы шеи увеличиваются, пальпация становится болезненной. В этой стадии кисты нередко принимают за абсцесс и по ошибке вскрывают. В диагностике боковой кисты шеи большое значение имеет метод эхографии, который позволяет уточнить локализацию, топографические особенности ее расположения, размеры, плотность содержимого и состояние региональных лимфатических узлов. Дифференцировать боковые кисты шеи следует с лимфаденитами, лимфангиомой, кавернозной геман-гиомой, лимфосаркомой, аневризмой сосудов, опухолями околоуш- Ной и поднижнечелюстной слюнных желез. При проведении дифференциальной диагностики целесообразны пункция и цитологическое исследование пунктата. Лечение хирургическое. Операция сложная, так как оболочка кисты может быть интимно связана с сосудисто-нервным пучком шеи (особенно со стенкой внутренней яремной вены), а верхний полюс кисты посредством сухожильной связки — с шиловидным отростком. Боковые свищи шеи образуются из тех же зачатков, что и кисты, чаще вторично из кист, появившихся в раннем детском возрасте. Врожденные свищи встречаются довольно редко. Иногда устье свища может закрываться с повторным образованием кисты. Боковые свищи могут быть полными и неполными. При полном свище свищевой ход представляет собой непрерывную трубку от кожи шеи до небной миндалины. Неполный наружный боковой свищ шеи имеет лишь наружное устье на коже шеи, второй конец свища заканчивается слепо в тканях. Неполный внутренний боковой свищ шеи имеет устье в области небной миндалины и слепой ход в тканях шеи. Наружное устье свища располагается перед передним краем грудино-ключично-сос-цевидной мышцы. Далее свищевой ход идет вверх и прободает фасции мышцы шеи, располагаясь рядом с сосудисто-нервным ее пучком несколько выше уровня рогов подъязычной кости, откуда свищ поворачивает внутрь и уходит к боковой стенке глотки. Из устья свища в небольших количествах выделяется серозная жидкость, состоящая из клеток эпителия и лимфоидных элементов. Лечение хирургическое. Для лучшего выявления направления хода свища в наружное его устье перед началом операции вводят 1 % водный раствор метиленового синего. Дермоидная киста относится к группе тератом. Полость кисты заполнена продуктами сальных и потовых желез, слущенным эпителием. Эти кисты располагаются на местах слияния и зарастания эмбриональных борозд и полостей, идущих в глубь складок эпидермиса. Они образуются в результате нарушения закладки эктодермы, когда часть ее отделяется от основной массы. Такие кисты могут возникать под языком и в самом языке, под мышцами дна полости рта, в области корня носа, наружного и внутреннего углов орбиты и надбровной области. Они определяются по ограниченному выбуханию. Консистенция их мягкая, форма округлая или продолговатая. С кожей кисты не спаяны, подвижны; оболочка кисты может быть соединена с надкостницей. Диагностика дермоид-ных кист не представляет трудностей, так как эти кисты отличаются типичной локализацией. При локализации дермоидной кисты большого размера в области внутренней или наружной стенки орбиты и в надбровной области ее необходимо дифференцировать от мозговых грыж. Как правило, дермоидные кисты дна полости рта обнаруживаются у старших детей и подростков. Лечение хирургическое. 9.4. Пороки развития верхней губы Расщелина верхней губы и неба в структуре антенатальной патологии занимает второе место по частоте среди других врожденных пороков развития человека. По статистическим данным европейских стран, рождение ребенка с расщелиной составляет 1:500—1000 новорожденных. Чаще расщелина губы и неба является полигенным мультифакто-риальным заболеванием, которое может встречаться как изолирован- ный порок развития и быть одним из симптомов врожденных синдромов (синдром Ван-дер-Вуда, синдром Робена и др.). 9.4.1. Врожденная расщелина верхней губы Клиническая картина. Анатомические и функциональные расстройства. В зависимости от степени анатомических изменений различают три формы расщелины верхней губы: скрытую, неполную и полную. При скрытой расщелине верхней губы наблюдается расщепление мышечного слоя с сохранением непрерывности кожного покрова и слизистой оболочки; при неполной расщелине — расщепление всех слоев губы в нижних ее отделах, а в верхних имеется правильно развитый участок или тонкий кожный мостик, соединяющий оба отдела губы между собой, дно нижнего носового хода сформировано нормально; при полной расщелине не срастаются все ткани на всем протяжении губы от красной каймы, включая дно носовой полости. Независимо от степени выраженности расщелины верхняя губа всегда укорочена. Ткани подтянуты к вершине расщелины, правильное анатомическое соотношение отделов губы нарушено, красная кайма растянута вдоль краев расщелины. При полной расщелине верхней губы во всех случаях наблюдается неправильная форма крыла носа, расположенного на стороне расщелины. Крыло уплощено, растянуто, кончик носа несимметричен, хрящевая часть перегородки носа искривлена. Подобная деформация носа встречается и при неполной расщелине губы, что объясняется анатомической и функциональной неполноценностью тканевого слоя верхних отделов губы и нарушением миоди-намического равновесия мышечного комплекса расщепленной губы. При расщелине верхней губы с первых дней жизни у ребенка нарушается функция сосания из-за негерметичности полости рта. При скрытой и неполной расщелине верхней губы ребенок может брать грудь матери, прижимая ткани груди к альвеолярному отростку верхней челюсти и небу, компенсируя неполноценность мышц губы активным включением языка в акт сосания. При других формах расщелины возможно только искусственное питание ребенка. Наиболее тяжелые расстройства сосательной функции наблюдаются у детей с врожденной полной расщелиной губы и неба. Классификация. В клинике кафедры детской челюстно-лицевой хирургии и хирургической стоматологии МГМСУ пользуются следующей клинико-анатомической классификацией [Колесов А.А., Каспа-рова Н.Н., 1975]. 1. Врожденная скрытая расщелина верхней губы (односторонняя или двусторонняя). 2. Врожденная неполная расщелина верхней губы: а) без деформации кожно-хряще- б) с деформацией кожно-хряще- 3. Врожденная полная расщелина В клинической практике мы встречали разнообразные сочетания порока развития верхней губы и/или неба (схема 9.2). Среди всех вариантов расщелины верхней губы и/или неба в последние годы наиболее часто встречается врожденная полная расщелина верхней губы (рис. 9.5), которая сочетается и с расщелиной неба. По данным ряда авторов, такие расще- Схема 9.2. Варианты врожденных расщелин верхней губы и неба
a — врожденная расщелина верхней губы и/или неба справа (первичное и вторичное небо); б — врожденная расщелина верхней губы и/или неба слева (первичное и вторичное небо); в — врожденная расщелина неба и альвеолярного отростка (первичное и вторичное небо); г — врожденная расщелина верхней губы (первичное небо); д — врожденная расщелина неба (вторичное небо) [Pfeifer J., 1991]. ■\А1
Рис. 9.5. Врожденная полная односторонняя расщелина верхней губы. лины составляют 76 % от всех вариантов расщелины верхней губы и/или неба. Авторы объясняют это изменением генофонда и токсикан-тным влиянием многочисленных факторов внешней и внутренней среды на эмбриогенез. 9.4.1.1. Хирургическое лечение врожденной расщелины верхней губы (хейлопластика) Возрастные показания к пластике верхней губы. Срок проведения хей-лопластики у ребенка с врожденной расщелиной верхней губы до сих пор точно не установлен. На решение этого вопроса влияют: • соматическое состояние ребенка, наличие у него сопутствующих заболеваний, скорость их лечения, достижение либо соматического здоровья, соответствующего ребенку аналогичного возраста, имеющего нормальные параметры анатомо-физиологического развития — массы тела, уровня гемоглобина, психомоторного развития, либо стойкой ремиссии при сопутствующих заболевани- ях. Опыт показывает, что для решения этих задач педиатр и другие специалисты, занимающиеся подготовкой такого ребенка к плановому хирургическому лечению, затрачивают не менее 3— 4 мес; • анатомо-топографический вариант расщелины, ее протяженность, характер и глубина анатомических нарушений, ибо это определяет выбор среди известных многочисленных методов хейлопластики; учитываются объем, сложность метода, длительность операции, состоятельность тканей, необходимость проведения ортодонтического лечения новорожденного; • необходимость ортодонтической коррекции, в которой нуждаются все дети, имеющие полную одно-или двустороннюю расщелину губы, сочетающуюся с расщелиной неба. Ортодонтическое лечение наиболее эффективно, если проводится с рождения ребенка; его продолжительность не менее 3—4 мес; за этот период достигается исправление расположения расщепленной альвеолярной части верхней челюсти, улучшается положение кожно-хрящевого отдела носа, миодинамическое положение мышц, что существенно влияет на качество хейлопластики. Отклонение в соматическом состоянии здоровья ребенка не является противопоказанием для проведения раннего ортодонтического лечения. В настоящее время имеется четко выраженная тенденция к раннему проведению пластики верхней губы. Такой подход сокращает период дезадаптации ребенка, снижает или устраняет «груз» инвалидности, создает равные условия во всех сферах дальнейшей жизни ребенка, что очень важно. Любой вариант пластики верхней губы относится к сложнейшим реконструктивно-восстановительным операциям, требующим специальной подготовки хирурга, обеспечения соответствующего анестезиологического пособия и послеоперационного ухода. Эти операции целесообразно проводить только в условиях специализированных детских челюстно-ли-цевых стационаров. Существует также мнение о проведении ранних, щадящих операций в объеме первичной хейлори-нопластики и первичной ринохей-лопластики, сочетающейся с гна-топластикой (Б.Н. Давыдов), пери-остопластикой (Л.В. Агеева). По данным этих авторов, в последующем значительно сокращается число детей, нуждающихся в проведении вторичной ринохейлопластики. Следовательно, тенденция настоящего времени может быть определена как расширение объема оперативного вмешательства, выполнение его щадящим способом и в раннем возрасте. Любой вариант реконструктивно-восстановительной операции на верхней губе при любом варианте расщелины может проводиться с рождения ребенка, но вмешательство должно быть обосновано специальными показаниями (чаще это социальные показания). Начиная с 3—6 мес и до конца первого года жизни хейлопластика должна быть выполнена в полном объеме. Многие авторы считают оптимальным возраст 5—6 мес. Все виды пластики губы выполняются в один этап. Есть точка зрения (Л.К. Губина), что предшествовать хейлопластике должна губная адгезия, которая положительно влияет на расположение расщепленной альвеолярной части верхней челюсти, создает лучшие условия вскармливания ребенка. Губная адгезия проводится на первом месяце жизни, а основная операция также в возрасте после 3—6 мес первого года жизни ребенка. Противопоказаниями к ранней пластике губы у ребенка служат со- путствующие врожденные пороки развития, родовая травма, постна-тальная энцефалопатия, анемия, гипотрофия. В этих случаях хейло-пластику выполняют позднее — при достижении ремиссии. Результаты операций у новорожденных хуже, чем после пластики губы, проведенной в более позднем возрасте. Оптимальным для пластики губы является возраст после 3—6 мес. Пластика верхней губы при односторонней расщелине (см. рис. 9.5). Для восстановления правильной анатомической формы и полноценной функции губы необходимо: 1) устранить расщелину; 2) удлинить верхнюю губу; 3) исправить форму носа. Методы пластики губы, которыми пользуются хирурги-стоматологи, можно разделить на три группы в зависимости от формы разрезов на коже губы. К первой группе относятся так называемые линейные методы Евдокимова, Лимберга, Милларда. Эти методы различаются способом формирования преддверия носа при полных расщелинах губы. Преимуществом линейного метода является эстетичность линии рубца, совпадающей с границей фильтрума. Однако указанные методы не всегда позволяют получить достаточное удлинение губы, необходимое при широких полных расщелинах. Более часто из линейных методов используют метод Милларда. Во вторую группу объединены предложенные Теннисоном (1952) и Л.В. Обуховой (1955) методы, в основу которых положено перемещение на коже нижней трети губы треугольных кожных лоскутов с различной величиной углов (схема 9.3). Они позволяют удлинить губу, восстановить миодинамическое равновесие мышечного слоя верхней губы, сместить в более правильное положение крыло носа, четко планировать операцию. Недостатком является необходимость пересече- AS Схема 9.3. Этапы пластики верхней губы при односторонней врожденной расщелине Схема 9.4. Ринохейлопластика по Новоселову [Безруков В.М. и др., 2000]
А О В а — NN|, M и BDCA — линии разрезов для выкраивания лоскутов; б — N, MA, NBC и MD — сопоставление тканей верхней губы; в — NB, MA, MC, D — сформированная верхняя губа.
ния линии фильтрума в поперечном направлении. Такое направление послеоперационного рубца снижает эстетический результат операции. При полной расщелине губы и неполной, сопровождающейся деформацией кожно-хрящевого отдела носа, хороший анатомический и функциональный эффект достигается сочетанием одного из описанных методов второй группы с методом Лимберга. Такое сочетание двух методов с некоторыми дополнительными приемами используется в клинике нашей кафедры и позволяет получить хороший косметический и функциональный результат у ребенка любого возраста. К третьей группе относятся методы Хагедорна (1884) и Ле Мезурье (1962), при которых удлинение губы достигается перемещением четырехугольного лоскута, выкраиваемого на малом фрагменте губы. Все используемые методы хей-лопластики позволяют: сформировать верхнюю губу, создать все ее анатомические параметры, сопоставить мышцы в положении мио-динамического равновесия, сформировать верхний свод преддверия рта, но не предусматривают исправления кожно-хрящевого отдела носа, что откладывается до 12— 16 лет. Первичная ринохейлопла-стика патогенетически обоснована Uf, и разработана Р.Д. Новоселовым (схема 9.4). В основу этой операции положены все элементы устранения расщелины верхней губы (хейлопластика) и при этом расширен объем коррекции положения носовых мышц, щадящего исправления положения хрящей носа без нарушения целости ножек большого крыльного хряща. При этой операции тщательно отделяется круговая мышца на всех участках, что в процессе ушивания тканей позволяет создать правильную форму крыльев и кончика носа, устранить дефицит слизистой оболочки и сформировать дно носа и носовой ход, анатомически точно сопоставить ткани губы. Предложено несколько модификаций этой операции. По данным многих авторов, после этой операции число больных, нуждающихся во вторичной ринохейлопластике, сокращается. Рекомендуемый возраст ее проведения 6—8-й месяц первого года жизни ребенка. Пластика верхней губы при врожденной двусторонней расщелине (рис. 9.6). При врожденной двусторонней расщелине анатомические нарушения характеризуются более глубокими изменениями в связи с наличием трех фрагментов губы, расщеплением альвеолярной части также на три фрагмента и нестабильным смещением кпереди и книзу среднего фрагмента (межчелюстной кости). Выбор метода хей-лопластики, проведение ее в один или два этапа зависят от глубины анатомических изменений. Не отрицая возможности одноэтапного лечения, включая методику первичной ринохейлопластики [Давыдов Б.Н., Новоселов Р.Д., 1997; Щеглова А.П., 1998], мы считаем, что основаниями для двухэтапного лечения являются наличие широкой расщелины с каждой стороны, недоразвитие среднего фрагмента губы (filtrum) и значительное смещение кпереди и книзу межчелюстной кости. Не всегда одномоментная пластика двусторонней расщелины верхней губы у детей с расщелиной альвеолярного отростка и неба позволяет получить высокий функциональный и эстетический результат. Верхняя губа получается неправильной анатомической формы, малоподвижная, спаянная рубцами с поверхностью межчелюстной кости. Впоследствии из-за отсутствия преддверия рта у таких детей затрудняется ортодонтическое лечение. На кафедре стоматологии детского возраста ММСИ был разработан двухэтапный метод (схема 9.5) пластики верхней губы, в основу которого положены элементы нескольких методов. Разрезы на коже губы делают по методу Лимберга—Тен-нисона, преддверие рта формируют по способу, предложенному группой американских хирургов. При полных расщелинах на боковом фрагменте губы выкраивают тре-
Рис. 9.6. Врожденная полная двусторонняя расщелина верхней губы.
3 месТмФс0хРемуР9ОВ3)НИЯ MH°* СТ0Р0НЫ; " ~ ЭТаП *°РмиР°вания ™а«стороны через 2-
вают избыточное давление на альвеолярный отросток, вызывая с годами уплощение переднего отдела альвеолярной части верхней челюсти.
Тяжелые деформации верхней челюсти вызываются Рубцовыми изменениями тканей губы у детей с полными расщелинами верхней губы, альвеолярного отростка и неба. Плохо сформированное, неглубокое преддверие рта не позволяет проводить ортодонтическое лечение и требует дополнительных оперативных вмешательств. При неполноценном верхнем своде преддверия после хейлопластики нарушается функция верхней губы, затрудняется артикуляция звуков, усугубляются вторичные деформации костей лица (средней зоны), создаются условия для развития заболеваний пародонта. Послеоперационный уход за ребенком. Линию швов на губе во избежание мацерации кожи оставляют без повязок. Кормить ребенка начинают через 2—3 ч после наркоза. До снятия швов кормить лучше с ложечки, после снятия швов ребенка можно прикладывать к груди матери или кормить с помощью соски. Для предупреждения воспалительных явлений по показаниям назначают антибиотики (внутримышечно), ежедневно проводят туалет раны (обработка линии швов спиртом). Швы снимают на 6—7-е сутки после операции. Чем раньше сняты швы, тем косметичнее рубец. 9.4.1.2. Ринохейлопластика Ни один из современных методов первичной хейлопластики не может полностью исправить сопутствующие и предупредить вторичные деформации носа после устранения расщелины верхней губы. Корригирующие операции на верхней губе и носу. Послеоперационная рубцовая деформация губы вызывает нарушение ее функции, обезображивает лицо ребенка. Коррекцию губы следует провести через 1 год после первичной пластики. Отсутствие преддверия полости рта мешает использовать ортодонтичес-кие аппараты. Формирование преддверия полости рта показано через 1 год после хейлопластики. Операцию на хрящах носа — вторичную ринохейлопластику рекомендуется проводить не ранее 12—16-летнего возраста — после возрастного замедления роста лицевого скелета. Степень деформации всего комплекса тканей может быть различной. Она зависит от: 1) тяжести первоначального дефекта и деформации; 2) методики операции, примененной при первичном вмешательстве (была ли хейлопластика без вмешательств в области кожно-хрящевого отдела носа, или она проведена с элементами первичной ринопластики); 3) техники исполнения этапов операции. Тяжесть первоначальной деформации определяется формой расщелины (одно- или двусторонняя). Типичные деформации при этих формах расщелины, которые часто остаются после проведенной первичной хейлопластики: 1) укороченная колумелла на стороне расщелины у больных с односторонним поражением и с двух сторон у больных с двусторонней расщелиной; 2) уплощенный кончик носа; 3) арки крыльных хрящей находятся на разных уровнях при одностороннем поражении; 4) крылья носа растянуты, утатощены. Ведущими факторами в возникновении деформаций крыльных хрящей носа являются недоразвитие верхней челюсти в области ба-зальной части, деформация грушевидного отверстия, порочное прикрепление и дисфункция мышц носа, верхних пучков круговой мышцы рта. При односторонней расщелине верхней губы верхний пучок, идущий со здоровой стороны, прикрепляется к внутренней ножке крыльного хряща на стороне расщелины, а верхний пучок на стороне расщелины — к основанию деформированного крыла носа. Каждый из пучков является проводником неуравновешенного воздействия вплетающихся в культю губы радиально расположенных мимических мышц лица, что обусловливает смещение внутренней ножки крыльного хряща на стороне расщелины и основания перегородки носа в здоровую сторону, уплощение наружной ножки крыльного хряща и смещение основания крыла носа назад и вниз. При врожденной двусторонней расщелине губы нижний, средний и верхний мышечные пучки идут параллельно краю расщелины, постепенно истончаются и соединяются у основания крыльев носа. Таким образом, остаточные деформации зависят от того, насколько хорошо устранены эти нарушения при первичной хейлопластике. Некоторые хирурги включают в первичную хейлопластику отдельные элементы ринопластики, чтобы в дальнейшем создать более благоприятные условия для роста тканей носа, сводя до минимума развивающиеся деформации (удлинение колумеллы, постановка оттянутого крыла в правильное положение с расслойкой крыльных хрящей и т.д.). Однако существуют методики первичной хейлоринопластики, предусматривающие комплекс мероприятий по устранению деформаций носа. Одна из современных методик разработана Л.В. Агеевой, Г.М. Савицкой и В.В. Рогинским (1997). Она основана на проведении полноценной реконструкции мышечных сфинктеров, восполнении дефекта кожи и слизистой оболочки, подъеме носового свода с устранением аномального расположения хрящей, восстановлении непрерывности альвеолярной части верхней челюсти периостальными лоскутами. Первичная хейлори-ногнатопластика, предложенная Р.Д. Новоселовым и Б.Н. Давыдовым (2000), позволяет восстановить анатомическую форму верхней губы, устранить деформацию хрящевого остова носа и провести реконструкцию расщелины альвеолярного отростка в сочетании с аутонадкостницей, взятой с передней поверхности голени. Вторичная ринохейлопластика показана детям старшего возраста и выполняется индивидуально в период от 10—12 до 17 лет. Объем, характер и этапность корригирующих и восстановительных операций в области верхней губы и носа после первичных операций при одно- и двусторонней расщелине верхней губы определяются предшествовавшими вмешательствами. При планировании операций в каждом отдельном случае необходимо учитывать очередность устранения существующих деформаций. Ошибки в планировании и выборе методов оперативного лечения влекут за собой более серьезные осложнения, которые удлиняют срок лечения и снижают его результаты. Корригирующие операции в области верхней губы можно проводить в любом возрасте. Решение о сроках проведения корригирующих операций в области кожно-хрящевого отдела носа необходимо принимать индивидуально с учетом тяжести патологии и социальной адаптации ребенка. Полную коррекцию кожно-хрящевого отдела носа следует осуществлять в 14—16 лет, а если есть необходимость в исправлении деформации пирамидки носа, оперативное вмешательство откладывается до 17-летнего возраста. 9.5. Врожденная расщелина неба 9.5.1. Пороки развития неба Клиническая картина. Анатомические и функциональные расстройства. Из анатомических нарушений строения неба следует выделить три основных, которые вызывают тяжелые функциональные сдвиги, подлежащие хирургическому устранению: расщелина неба, укорочение мягкого неба и расширение среднего отдела глотки. Расщелина неба по анатомической форме и протяженности может быть различной. Встречается скрытая расщелина, когда расщеплены только мышцы мягкого неба в пределах мышечного слоя и костной ткани твердого неба при развитой слизистой оболочке. Этот вид расщелины регистрируется редко. Наблюдается расщелина мягкого неба, которая может быть неполной и полной. Неполная расщелина мягкого неба не доходит до границы с твердым небом. Видимая часть полной расщелины мягкого неба достигает заднего края твердого неба и часто сопровождается скрытым недоразвитием заднего отдела твердого неба. Различают расщелину мягкого и твердого неба, которая также может быть неполной и полной. Полная расщелина распространяется до резцового отверстия. Расщелины мягкого и твердого неба всегда располагаются по средней линии неба. При этом основание сошника лежит свободно, не соединяясь с небными пластинками. Все эти разновидности расщелины неба являются пороком развития вторичного неба (см. схему 9.2). Наиболее тяжелые анатомические нарушения наблюдаются при полной расщелине альвеолярного отростка и неба. В этих случаях она почти всегда сочетается с расщелиной верхней губы. Полная расщелина альвеолярного отростка и неба проходит в переднем отделе неба по границе резцовой кости с небной пластинкой и распространяется на альвеолярный отросток между первым и вторым резцами или вторым резцом и клыком. Различают одностороннюю и двустороннюю расщелину. При полной односторонней расщелине верхней губы (рис. 9.7), альвеолярного отростка и неба основание сошника связано с краем небной пластинки противоположной стороны. При этом про-
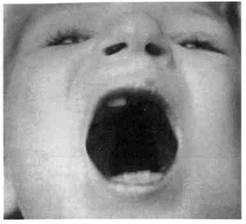
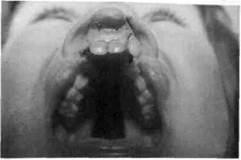
Рис. 9.7. Врожденная полная односторонняя расщелина верхней губы, твердого и мягкого неба. Рубцы после хей-лопластики. исходит деформация альвеолярного отростка верхней челюсти. На здоровой стороне альвеолярная дуга как бы выпрямляется и в боковых отделах челюсти наблюдается ее сужение. При полной двусторонней расщелине верхней губы, альвеолярного отростка и неба резцовая кость определяется как самостоятельное анатомическое образование, задние отделы которого переходят в сошник. Основание его располагается свободно и не связано с небными пластинками. У таких детей резцовая кость обычно резко смещена кпереди, иногда повернута вокруг своей оси, боковые отделы альвеолярной дуги верхней челюсти смещены к средней линии. На резцовой кости недоразвиты фильтрум и ткани кожно-хрящевого отдела перегородки носа. С возрастом деформация верхней челюсти усиливается. Эти варианты расщелины являются пороком развития первичного и вторичного неба и составляют наибольшее число у детей среди всех видов расщелины губы и неба (рис. 9.8; см. схему 9.2). У некоторых детей с врожденной расщелиной неба наблюдается
Рис. 9.8. Врожденная полная двусторонняя расщелина верхней губы, альвеолярного отростка, твердого и мягкого неба. врожденное недоразвитие всех отделов верхней челюсти (микрогна-тия). Помимо деформации верхней челюсти, при расщелине неба выявляется врожденное недоразвитие мышц мягкого неба и среднего отдела глотки. Мягкое небо короткое, слаборазвитые небные мышцы не фиксированы между собой по средней линии. С возрастом в связи с отсутствием правильной функции неполноценность мышц мягкого неба и глотки увеличивается. Степень выраженности нарушений зависит от размеров расщелины неба. Неполноценность мышц мягкого неба и глотки наблюдается даже при скрытой расщелине. Функциональные нарушения обусловлены анатомическими изменениями строения неба, наблюдаются при любом варианте расщелины неба, но тяжесть их нарастает параллельно с глубиной нарушения анатомического строения неба. С первых дней после рождения обнаруживается расстройство функций сосания и глотания. У ребенка с расщелиной неба полость рта свободно сообщается с полостью носа, что делает невозможным создание герметичности в полости рта в период сосания. Ребенок не берет грудь матери, а при искусственном вскармливании легко за- хлебывается и может аспирировать жидкую пищу. При вдохе сообщение полостей носа и рта приводит к свободному попаданию наружного воздуха в верхние дыхательные пути. Дети привыкают дышать поверхностно, делая неглубокий вдох и слабый выдох. Поверхностное дыхание у детей младшего возраста компенсируется увеличением частоты дыхания в минуту. Однако с возрастом эта компенсация нарушается, так как поверхностное слабое дыхание приводит к недоразвитию дыхательной мускулатуры и уменьшению жизненной емкости легких. Неполноценность внешнего дыхания обусловливает восприимчивость детей к воспалительным заболеваниям верхних дыхательных путей и легких и приводит к развитию тяжелых бронхолегочных заболеваний. Слабость выдоха в дальнейшем отрицательно сказывается на формировании речи ребенка. Дети с расщелиной неба произносят слова невнятно, тихим голосом. При расщелине неба неправильно звучат небные, небно-язычные и все шипящие звуки. Речь имеет выраженный носовой оттенок {открытая ринола-лия). Постоянное попадание жидкой и мягкой пищи из полости рта в носовую полость вызывает раздражение слизистой оболочки носа и носоглотки, что приводит к развитию в этой области стойких очагов хронического воспаления. Воспаление слуховой трубы и хронический средний отит ведут к понижению слуха. Неполноценность внешнего дыхания, очаги хронической инфекции в верхних дыхательных путях отрицательно влияют на развитие ребенка в целом. Классификация. В клинике кафедры МГМСУ при диагностике расщелины неба пользуются следующей классификацией (Колесов А.А., Каспарова Н.Н., 1975).
1. Врожденная расщелина мягкого неба: а) скрытая; б) неполная; в) полная. 2. Врожденная расщелина мягкого и твердого неба: а) скрытая; б) неполная; в) полная. 3. Врожденная полная расщелина мягкого, твердого неба и альвеолярного отростка — односторонняя и двусторонняя (см. схему 9.2). 4. Врожденная расщелина альвеолярного отростка и переднего отдела твердого неба: а) неполная — односторонняя и двусторонняя, б) полная — односторонняя и двусторонняя. Врожденная расщелина неба часто сочетается с расщелиной верхней губы, при этом сочетания могут быть различными (см. схему 9.2). 9.5.1.1. Хирургическое лечение врожденной расщелины неба (уранопластика) Единой точки зрения на сроки проведения уранопластики не существует, но общая тенденция определена в виде рекомендации ранних операций (1—3 года) и находит много сторонников. Поздние операции (в 12—13 лет) почти никем не одобряются. Многие специалисты утверждают, что лечение лучше завершить до поступления ребенка в школу (5—6 лет). В основе решения вопроса о сроках операции самым важным является значимость этой операции для становления речи и создания условий к ограничению или предупреждению деформаций челюстей, обусловленных влиянием послеоперационных рубцов. Анализ сложных процессов роста и развития верхней челюсти, формирования прикуса и условий, определяющих становление речи, являются основными факторами выбора сроков и вида оперативного лечения. В основу решения вопроса о сроке пластики неба должно быть по- ложено четкое планирование ее этапности, последовательности и взаимодействия специалистов: ортодонта — для проведения ортодон-тического лечения перед операцией и возможности его поэтапного, но адаптированного к возрасту продолжения в последующие годы. Это лечение необходимо проводить в предоперационном периоде в первые месяцы жизни, обеспечив условия для щадящей пластики неба. Для успешной логотерапии подготовительный этап и проведение уранопластики своевременным можно считать возраст 1—2, реже 3 года. Таким образом, для детей, имеющих расщелину только вторичного неба, щадящая уранопластика может быть проведена в 1—2 года. При необходимости предхирургиче-ского ортодонтического лечения — в 2—3 года, при расщелине первичного и вторичного неба выполняют два этапа этой операции. Пластику мягкого неба проводят в 1—2 года после обязательного ортодонтического лечения. Ортодонтическая коррекция, начатая в предхирурги-ческий период, продолжается, и второй этап щадящей уранопластики проводят в любое время, но после эффективного ортодонтического лечения; чаще это возможно после 3—4 лет. Все реабилитационные комплексные мероприятия продолжаются в условиях диспансерного наблюдения в специализированном центре. Цель ранних операций — сокращение периода дезадаптации ребенка. Цель использования щадящих вариантов уранопластики — снижение условий образования множественных рубцов, способствующих развитию вторичных деформаций верхней челюсти. Травма костных структур неба во время операции сдерживает дальнейшее развитие челюстных костей и усугубляет вторичные деформации челюстей, зубных рядов и всей средней зоны лица.
Радикальная пластика неба относится к операциям травматичным, технически сложным. Пластику мягкого и твердого неба при полной расщелине проводят в разном возрасте: мягкое небо оперируют в возрасте 1 года — 2 лет, а расщелину твердого неба — в возрасте 2—4 лет и старше. Однако, несмотря на разные точки зрения, большинство хирургов в настоящее время считают, что все операции у детей с расщелиной губы и неба должны быть закончены в дошкольном возрасте, т.е. до 5—6 лет. Раннюю пластику следует проводить при одновременном ортодон-тическом лечении. При отсутствии последнего раннее оперативное вмешательство на небе независимо от размеров врожденной расщелины ведет к послеоперационным деформациям верхней челюсти, выявляемым через несколько лет после операции. Пластика неба. Хирургическим путем необходимо устранить основные анатомические нарушения, имеющиеся при расщелине неба: 1) на всем протяжении закрыть расщелину неба, при двухэтапном лечении — на первом этапе проводят только пластику мягкого неба, на втором — пластику оставшегося дефекта неба; 2) удлинить мягкое небо; 3) сузить средний отдел глотки. Пластику неба осуществляют местными тканями, используя при этом перемещенные слизисто-над-костничные лоскуты с небных пластинок и ткани мягкого неба. А.А. Лимберг (1927) предложил методику операции, позволяющую одномоментно решить все три задачи. Щадящие варианты уранопластики состоят из отдельных элементов, заимствованных из классической уранопластики, разработанной А.А. Лимбергом. В связи с этим считаем целесообразным представить методику этого автора. Она была предложена для проведе- ния хирургического лечения расщелины неба у детей 10—12 лет и старше и в настоящее время применяется в полном объеме только в отдельных случаях у детей старшего возраста и взрослых. Радикальная пластика неба по Лимбергу состоит из 5 этапов (схема 9.6). 1. Освежение краев расщелины, выкраивание и отслоение слизи-сто-надкостничных лоскутов в пределах твердого неба. Разрезы проводят с обеих сторон расщелины вдоль всего альвеолярного отростка, отступая на 2—3 мм от деснево-го края. В переднем отделе неба оба разреза соединяются между собой углообразным разрезом, окаймляющим резцовое отверстие. Это позволяет при ретротранспозиции тканей добиться закрытия полной расщелины твердого и мягкого неба на всем протяжении. 2. Освобождение сосудисто-нервных пучков, выходящих из больших небных отверстий, производят с помощью резекции задневнутрен-них краев больших небных отверстий. Отсекают слизистую оболочку носа от заднего края твердого неба и перемещают ткани кзади (ретро-транспозиция) для удлинения мягкого неба. 3. Межпластинчатая остеотомия. Крючок крыловидного отростка с участком внутренней крыловидной пластинки и прикрепленными к нему мышцами мягкого неба долотом отделяют от крыловидного отростка основной кости и передвигают к средней линии. Это позволяет без рассечения мышц мягкого неба переместить их к средней линии и ушить расщелину в пределах мягкого неба. 4. Сужение среднего отдела глотки. Рассекая только слизистую оболочку, разрезы продолжают по обеим крыловидно-челюстным складкам, тупым инструментом расслаивают и перемещают к средней линии мышцы боковых отделов глот- а — разрезы на твердом и мягком небе, по крылочелюстным складкам; б — отвернуты лоскуты на твердом небе и освобождены сосудисто-нервные пучки; в — сопоставлены и ушиты ткани, в окологлоточном пространстве оставлены йодоформные тампоны. Объяснение в тексте. Схема 9.7. Щадящая пластика неба (по Л.Е.Фроловой и соавт.) [цит. по А.А. Мамедову, 1998]
а — намечены линии разрезов на твердом и мягком небе; б, в — выкроены лоскуты и отсе-парованы от небных пластин, распрепарованы мышцы мягкого неба; г — лоскуты сопоставлены и ушиты по средней линии. При щадящих вариантах пластики (схема 9.7) проводят высвобождение и вытягивание сосудисто-нервных пучков из крыловидно-небного канала. Костные рассечения на небе не производят. Сужение среднего отдела глотки сочетают с последующим ушиванием слизистой оболочки по крыловидно-челюстным складкам. Межпластинчатую остеотомию не производят. Щадящие методы пластики неба предложены Л.Е.Фроловой, А.А.Ма-медовым и др. У детей младшего возраста (2— 3 лет) лучшие анатомические и функциональные результаты получены щадящими оперативными методами, не сопровождающимися костными вмешательствами. При двухэтапном лечении пластика мягкого неба, проведенная в возрасте 1 года — 2 лет, создает благоприятные анатомо-функциональные условия для своевременного формирования речи. Пластика дефекта твердого неба, осуществленная в 2—4 года, создает более благоприятные условия для развития верхней челюсти и эффективного ортодон-тического лечения. Наиболее частым послеоперационным осложнением является расхождение краев раны на границе твердого и мягкого неба. Это результат технических погрешностей операции. Может наблюдаться краевой или частичный некроз слизи-сто-надкостничных лоскутов вследствие обширной травмы тканей. Короткое малоподвижное небо, грубые послеоперационные рубцы следует рассматривать как осложнения. Послеоперационный уход за ребенком. На верхнюю челюсть после операции надевают защитную пластинку, изготовленную заранее в зу-ботехнической лаборатории. При пластике только мягкого неба защитная пластинка изготавливается по специальным показаниям. После операции для создания в ране покоя на 10 дней назначают режим молчания. Ежедневно проводят орошение полости рта теплым раствором перманганата калия в разведении 1:5000 и повторяют его после каждого приема пищи. На 7—9-й день после операции делают первую перевязку. Следующие перевязки проводят каждые 2—3 дня. Тампоны удаляют постепенно. На 13—15-й день после операции на внутреннюю поверхность защит- ной пластинки наслаивают термопластическую массу с таким расчетом, чтобы она отдавливала вверх ткани задних отделов твердого и мягкого неба. По мере разглаживания рубцов толщину слоя этой массы увеличивают. После операции ребенок носит пластинку до 1,5 мес. Разрешается снимать ее на время еды, занятий с логопедом и сна. Кормить детей после операции нужно жидкой высококалорийной пищей. К занятиям с логопедом приступают после первой перевязки. Показанием к повторным операциям на небе служат сквозные дефекты в задних отделах твердого, на границе твердого и мягкого неба. Укороченное мягкое небо является показанием к повторной операции только в тех случаях, когда артикуляция речи не корригируется функцией мышц задней стенки глотки. Функциональное состояние не-бно-глоточного кольца оценивается логопедом. Степень этих изменений устанавливается: методами эндоскопии, контрастной рентгенографии, электромиографии, что определяет показания и выбор метода операции по устранению не-бно-глоточной недостаточности. Методы коррекции последней предложены Ф.М. Хитровым, С.Г. Ананяном, А.А. Мамедовым и др. Выбор метода операции обусловлен степенью функциональных нарушений и характером анатомических изменений тканей небно-глоточного кольца. Точечные дефекты в передней трети твердого неба, не пропускающие жидкую пищу в полость носа, не являются показанием к повторной операции, так как при правильной речевой артикуляции они не влияют на направление воздушного потока и не меняют произношения звуков речи. 9.5.1.2. Костная пластика альвеолярного отростка Наибольшую сложность в комплексном лечении больных с врожденной расщелиной верхней губы и неба представляют дети, имеющие и расщелину альвеолярного отростка. У этих пациентов наиболее ярко выражены функциональные и анатомические нарушения, которые обусловлены: I) отсутствием или гипоплазией костной ткани, представляющей первоначальный дефект; 2) изначально существующим отставанием роста верхней челюсти; 3) недоразвитием кости из-за рубцов после предшествующих оперативных вмешательств. Расщелина альвеолярного отростка относится к расщелинам первичного неба, и если верхняя губа расщепляется снизу вверх, то альвеолярный отросток расщепляется сверху вниз. Практически при всех формах расщелины верхней губы имеется расщелина альвеолярного отростка, но она может быть скрытой, неполной (на уровне только апикального базиса) и полной. При всех формах расщелины альвеолярного отростка апикальный базис недоразвит или имеет дефект кости значительно больший, чем в области гребня альвеолярного отростка. Наличие дефекта в области базальной части альвеолярного отростка приводит к неустойчивости результатов ортодонтического лечения. Для устранения деформирующего влияния на рост верхней челюсти врожденного дефекта альвеолярного отростка проводят костно-плас-тическую операцию. Это оперативное вмешательство решает следующие задачи:
1) стабилизация верхнечелюстных сегментов, особенно при двусторонней расщелине; 2) усиление и поддержка костной структуры в основании крыльев носа; 3) появляется возможность прорезывания зубов в бывшее щеле-видное пространство или рядом с ним; 4) улучшаются условия для проведения ортодонтического лечения; 5) упрощение условий протезирования больного. Возможно использование имплантатов. Существуют разные точки зрения на возраст больного, в котором наиболее целесообразно провести этот вид оперативного вмешательства и выбор вида трансплантата. Б.Н. Давыдов (1996, 2000), Л.В. Агеева (1998, 1999) предлагают проводить первичную реконструкцию альвеолярного отростка в раннем возрасте одновременно с пластикой верхней губы или раннюю вторичную костную пластику альвеолярного отростка одновременно с пластикой неба, осуществляя пери-остеопластику или используя ал-лотрансплантат или брефокость и свободно пересаженную аутонад-костницу. Наиболее оптимальным условием для проведения этого оперативного вмешательства следует считать возраст 8—9 лет для девочек и 9— 10 лет для мальчиков [Ключников В.В., 1996; Першина М.А., 2001], При таком выборе учитывают завершение наиболее активного роста верхней челюсти к этому возрасту, высокую активность репара-тивной регенерации костной ткани и анатомо-топографическое положение непрорезавшихся постоянных клыков. Выбор вида пластического материала является существенным моментом в успешности достижения задач, поставленных перед опера-
цией костной пластики расщелины альвеолярного отростка. Из большинства предложенных разными авторами видов трансплантата (реберный, из костей черепа, нижней челюсти, большеберцовой кости, брефокости, аллотрансплантата) наиболее удачным является ауто-губчатая кость из гребешка подвздошной кости пациента. Преимуществами использования данного вида трансплантата служит его пластичность, структурная адаптация (сходство с губчатой костью верхнечелюстной кости) и большая ос-теогенная активность. Из гребешка подвздошной кости можно получить достаточное количество пластического материала даже для устранения больших дефектов альвеолярного отростка. В качестве материала, выполняющего барьерную функцию и стимулирующего остеогенную активность трансплантата при костно-пласти-ческом замещении расщелины альвеолярного отростка, А.И. Воложин и соавт. (2000), М.А. Першина (2001), Н.А. Юлова (2002) предлагают использовать биоактивную мембрану «Пародонкол». Применение мембран основано на принципе направленной регенерации тканей (НРТ). Наличие в этих мембранах коллагена и кристаллов гидроксиа-патита усиливает интегративные свойства тканей. Выполняя роль дополнительного лоскута, мембрана защищает трансплантат от инфицирования и прорастания внутрь дефекта клеток мягкотканного компонента. Степень репаративной регенерации в области пересаженного аутотрансплантата является абсолютным критерием качества хирургического лечения и в перспективе определяет условия для дальнейшего ортодонтического лечения — коррекции прикуса, исправления аномалийного положения отдельных зубов. 9.6. Диспансеризация детей с врожденными пороками развития лица Врожденные пороки развития ЧЛО — это остановка развития (недоразвитие) или отклонение от нормального формирования тех или иных анатомических образований, органов или систем. В зависимости от этого патология бывает разной степени выраженности — от трудно выявляемых аномалий, подчас трактуемых как вариации кари-отипа, до тяжелейших пороков развития, не совместимых с жизнью. Формирование лицевого отдела эмбриона заканчивается в основном к 10—12-й неделе внутриутробного развития, следовательно, и формирование патологических изменений возможно только в этом периоде. К образованию пороков развития приводят многочисленные факторы генетического и тератогенного генеза. Многообразие этой группы заболеваний, общим для которых является генез, обусловливает значительные трудности в организации и проведении диспансерных мероприятий. Многие больные с системной патологией наблюдаются у различных специалистов, и очередность оказания им помощи зависит от степени тех или иных функциональных нарушений. Роль детского стоматолога при этом часто заключается в выявлении заболевания, наиболее яркие симптомы которого определяются в ЧЛО. Необходимо знание номенклатуры заболеваний, подлежащих учету стоматологом, сроков оперативных вмешательств, структуры специализированной службы, где больному может быть оказана специализированная помощь. В настоящее время наиболее квалифицированно и полно разработаны вопросы диспансерной помощи больным с врожденной расщелиной губы и неба, частота которой колеб- лется от 1:500 до 1:1000 новорожденных. Питание ребенка с расщелиной губы и/или неба нарушено. Возможность сосать грудь матери сохраняется лишь при неполной расщелине верхней губы или неполной расщелине твердого или мягкого неба. Задача детского стоматолога — показать персоналу родильного дома и матери приемы кормления ребенка. По возможности следует использовать с первого дня его жизни методику раннего ортодонтического лечения путем разобщения полостей рта и носа стандартным ортодонтическим аппаратом. В некоторых родильных домах ребенка, родившегося с расщелиной, начинают кормить через зонд. Это неправильно. Кормить ребенка надо через мягкую соску с достаточно большим отверстием или с ложечки. Мягкая соска, заполняя расщелину, помогает создать достаточную герметичность в полости рта. Важным условием правильного кормления и профилактики аспирации жидкой пищи в дыхательные пути является положение ребенка при кормлении. Оно должно быть полувертикальным. Следует рекомендовать матери максимально долгий срок сохранять молоко для сцеживания и кормления ребенка даже при смешанном вскармливании. Для ослабленных, поставленных в необычные условия детей, родившихся с пороком, это особенно важно. Кроме того, с возрастом у ребенка вырабатываются механизмы адаптации и возможность аспирации и асфиксии уменьшается. Деформации всех отделов носа, носовой перегородки, сужение челюсти и высокое стояние небных пластин служат причинами значительного сужения носовой полости. Этому же способствует выраженная гипертрофия носовых раковин, которая формируется вследствие раздражения слизистой оболочки пи-Щей, холодным воздухом, языком. Нарушениями нормальной функ- ции носа объясняются частые риниты, евстахеиты, средние отиты и заболевания пазух. Нередко выявляется снижение слуха как следствие перенесенных хронических отитов. Хронические фарингиты и тонзиллиты у детей с расщелиной губы и неба диагностируются чаще, чем у здоровых детей. У многих детей выражены аденоидные вегетации. Все это требует обязательного диспансерного наблюдения со стороны педиатра, оториноларинголога, методиста по лечебной физкультуре с первых дней жизни ребенка и должно продолжаться после хирургического лечения. Деформации зубочелюстной системы всегда сопутствуют расщелине губы и неба и могут иметь различную степень выраженности. Чаще всего наблюдаются сужение верхней челюсти, мезиальная окклюзия, другие аномалии прикуса и положения отдельных зубов или их групп, поэтому в комплекс лечебных мероприятий необходимо включать ортодонтическое лечение. Задача ортодонтического лечения — нормализация взаимоположения отдельных зубов и зубных дуг верхней и нижней челюстей. Одно из самых тяжелых функциональных проявлений врожденной расщелины губы и/или неба — нарушение речи. Сложный комплекс анатомических нарушений — сама расщелина, укорочение неба, расширенное глоточное кольцо, изменения в носоглотке, отсутствие небно-глоточного смыкания, деформация прикуса — ведет к нарушениям звукообразования. У детей с врожденной расщелиной неба речь невнятна, с гнусавым оттенком, нарушены звукопроизноше-ние, речевое дыхание, работа мимической мускулатуры, фонематический слух. В этих случаях лечение у логопеда — необходимый этап комплексной терапии. Занятия с логопедом подразделяются на два периода: дооперацион-
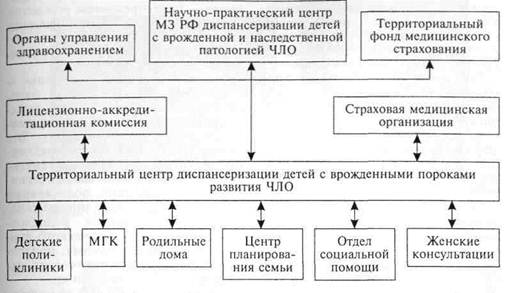
ный (с начала развития речи до устранения анатомических нарушений оперативным методом) и послеоперационный. Направленность занятий в эти периоды различна. В первом периоде задача логопеда состоит в постановке диафрагмально-го дыхания, тренировке ротового выдоха, гимнастике речевых органов. Дооперационные занятия в период физиологического развития речи наиболее ценны еще и потому, что дают возможность улучшить двигательную функцию языка, губ, фрагментов мягкого неба, задней стенки глотки. Послеоперационный курс обучения начинают с 8—10-го дня после операции. В него входят массаж и миогимнастика неба, закрепление навыков правильной речи, постановка отдельных звуков, снятие гнусавости, восстановление фонематического слуха. После операции постановка речи занимает 2— 4 мес в зависимости от вида расщелины, эффективности доопера-ционной логотерапии, результатов операции, ортодонтического лечения и способностей ребенка, а также старания и дисциплины родителей по выполнению указаний логопеда. Около уг больных с расщелинами лица имеют те или иные нервно-психические расстройства. У этих детей отмечается задержка психического, психоречевого развития, в связи с этим в центре диспансеризации они должны находиться под наблюдением невропатолога, психоневролога, медицинского психолога. Постоянное наблюдение за психическим развитием ребенка, своевременные рекомендации матери могут предотвратить дальнейшие нарушения. С такими детьми должны также работать педиатр, медицинский генетик, психолог, педагог, физиотерапевт, врач функциональной диагностики и др. В последние годы лечение больных с пороками развития лица ^п проводят по принципу комплексной помощи в консультативно-методических центрах диспансеризации. Территориальный центр диспансеризации — важнейшее звено, деятельность которого направлена на своевременное выявление и лечение детей с врожденными пороками развития ЧЛО. Такие центры осуществляют наблюдение за детьми до 18 лет включительно. Деятельность центра диспансеризации определяется законодательством РФ и территориальными органами здравоохранения (схема 9.8). Основные задачи территориального центра диспансеризации: • выявление и ведение учета детей с наследственной и врожденной патологией ЧЛО на основании эпидемиологического обследования территории; • постановка первичного диагноза; • организация комплексного лечения больных; • мониторинг детей с данным пороком (первичный и на этапах реабилитации); • МКГ; • внедрение новых методов диагностики и лечения; • повышение квалификации врачей и среднего медицинского персонала; • медицинская, психолого-педагогическая, юридическая и социальная реабилитация детей. Территориальный центр диспансеризации тесно взаимодействует с Федеральным центром по лечению детей с наследственной и врожденной патологией ЧЛО: • направляет в него детей со сложной патологией; • контролирует исполнение рекомендаций, данных больному; • своевременно представляет статистические сведения. На диспансерный учет с организацией всех видов комплексного лечения должны быть поставлены дети с рождения до полной реабилитации, которая может завершиться в разные возрастные периоды до 18 лет. В диспансерную группу должны быть включены дети с: 1) врожденной расщелиной губы и/или неба; 2) синдромами ЧЛО; 3) тканевыми пороками развития (сосудистые новообразования, лим-фангиомы, нейрофиброматоз и др.); 4) врожденными кистами и свищами, дермоидными кистами; 5) другими (неклассифицированными) врожденными пороками развития ЧЛО. Диспансеризация детей с врожденными пороками лица и челюстей строится на эффективном сочетании профилактических и лечебных мероприятий, проводимых в период роста ребенка. Работа всех специалистов должна быть организована в одном специализированном лечебном учреждении и проводиться как единое целое. Задачи комплексного лечения детей с расщелиной верхней губы и неба: своевременное устранение хирургическим путем основных анатомических нарушений, связанных с наличием расщелины; ортодонтиче-ское исправление имеющихся деформаций и предотвращение развития вторичных деформаций челюстей; постановка у ребенка правильной речи путем тренировки внешнего дыхания и развития правильной речевой артикуляции; обеспечение нормального общего физического развития ребенка в целом (своевременная стоматологическая и отори-ноларингологическая санация, общеукрепляющее лечение и др.). Ортодонтическое лечение показано с рождения как предоперационное мероприятие. Предоперационное ортодонтическое лечение создает благоприятные условия для
Ортодонтическое лечение, проводимое до пластики неба, возобновляется после операции и заканчивается длительным периодом ретенции. Детям со значительными деформациями челюстей рекомендуется ношение ретенционных аппаратов во время и после пластики неба. Постановка речи логопедом. Тренировку речи начинают в раннем возрасте (1—2 года) до появления осознанной речи, пока еще не установились патологические навыки, обусловленные наличием расщелины неба. Занятия заключаются в подборе игр и упражнений, укрепляющих дыхательную систему и приучающих детей глубоко дышать. В период формирования речи, начиная с 4—5 лет, логопед занимается с ребенком непосредственно, приучая его к сознательным речевым движениям. Лечение заключается в тренировке речевого выдоха, физическом развитии органов речи и выработке правильной речевой артикуляции. Систематически проводимая дооперационная речевая терапия позволяет добиться больших успехов у больных с любой формой расщелины. Таким детям после операции необходимо закрепление приобретенных речевых навыков, что сокращает длительность обучения. Психоневролог исключает врожденное поражение ЦНС и следит за степенью умственного развития ребенка. Дети с врожденной расщелиной неба должны регулярно проходить стоматологическую и оторино-ларингологическую санацию. За общим физическим развитием детей систематически наблюдает педиатр. 362, Дата добавления: 2015-02-05 | Просмотры: 1097 | Нарушение авторских прав |
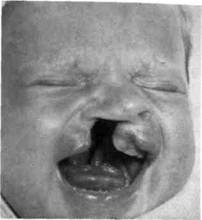

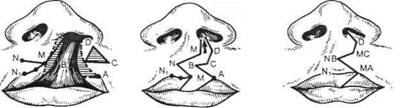

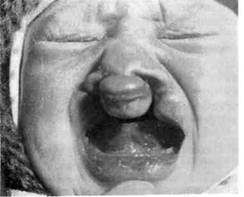
 Схема 9.5. Этапы операции при двусторонней расщелине верхней губы
Схема 9.5. Этапы операции при двусторонней расщелине верхней губы


 ила^шки нсрхнеи губы и неба. При тяжелых формах расщелины неба раннее вмешательство ортодонта позволяет контролировать и стимулировать развитие верхней челюсти, обеспечивая гармонию размера и взаимоотношения зубных дуг в ранних стадиях роста челюстей.
ила^шки нсрхнеи губы и неба. При тяжелых формах расщелины неба раннее вмешательство ортодонта позволяет контролировать и стимулировать развитие верхней челюсти, обеспечивая гармонию размера и взаимоотношения зубных дуг в ранних стадиях роста челюстей.