 |
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
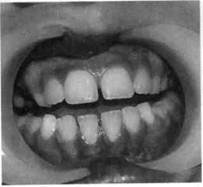
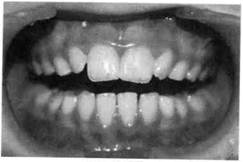
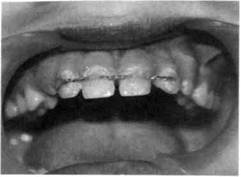
Классификация острой травмы зубов[по Н.М. Чупрыниной, 1985] 1. Ушиб зуба. 2. Вывих зуба. 2.1. Неполный: а) без смещения зуба; б) со смещением в сторону со в) с поворотом зуба вокруг про г) со смещением коронки в вес д) со смещением коронки в сто е) со смещением коронки в сто 2.2. Вколоченный. 2.3. Полный.
3. Трещина. 4. Перелом (поперечный, косой, продольный).
4.1. Коронки в зоне эмали. 4.2. Коронки в зоне эмали и дентина без вскрытия полости зуба. 4.3. Коронки в зоне эмали и дентина со вскрытием полости зуба. 4.4. Зуба в области эмали, дентина и цемента. 4.5. Корня в пришеечной, средней и верхушечной частях.
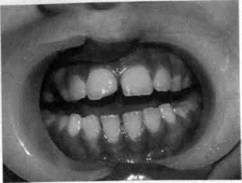
5. Сочетанные (комбинированные) травмы. 6. Травма зачатка. Знание общих принципов обследования ребенка с острой травмой зуба позволяет поставить правильный диагноз, выбрать рациональный метод лечения, избежать осложнений как в ближайший, так и в отдаленный периоды наблюдения. Обследование детей с острой травмой зуба состоит из опроса, применения клинических и дополнительных методов (рентгенография, термо- и одонтодиагностика, трансиллюминационный метод с использованием волоконно-оптических световодов). При опросе определяется общее состояние больного, уделяется особое внимание наличию или отсутствию признаков черепно-мозговой и указывают степень иип^л^^.... каждого зуба. Рентгенологическое исследование проводят при любой форме острой травмы зубов. Иногда необходима рентгенография в нескольких проекциях. Трактовка данных электроодон-тодиагностики (ЭОД) пульпы зубов больных с острой травмой имеет особенности. Это объясняется степенью сформированности корня и повреждения сосудисто-нервного пучка, которое нередко приводит к возникновению травматического неврита. В связи с этим в первое посещение чаще всего наблюдается снижение чувствительности пульпы поврежденного зуба и соседних зубов. В дальнейшем в большинстве случаев происходит восстановление ее реакции, если сохраняется непрерывность нервных волокон. Необходимо помнить, что таким же образом исследуют зубы, расположенные рядом с поврежденными, а при их отсутствии — антагонисты, что позволяет сравнить чувствительность травмированных и здоровых зубов в период лечения и последующего наблюдения. Обследование детей с острой травмой зубов по приведенной схеме способствует правильной постановке диагноза и выбору рационального метода лечения. Принцип лечения травмированного зуба зависит от того, какой это зуб — молочный или постоянный. При травме молочного зуба тактика врача определяется возрастом ребенка, взаимоположением травмированного зуба и зачатка постоянного. Все действия врача должны быть направлены на то, чтобы не повредить зачаток постоянного зуба в процессе сохранения травмированного молочного. При травме постоянного зуба задача врача сохранить зуб. Несмотря на общие принципы исследования и диагностики острой травмы зубов у детей, каждое из повреждений, перечисленных в классификации, имеет свою клиническую картину и нередко требует вмешательства детского хирурга-стоматолога и ортодонта. Ушиб зуба. Механическая сила, воздействующая на зуб при ушибе, недостаточна для появления на нем видимых структурных разрушений, поэтому визуально зуб, как правило, выглядит интактным. Однако А.В. Винниченко и В.В. Рогинский (1987), применив волоконно-оптические световоды при исследовании ребенка, обнаружили неглубокие поперечные или продольные трещины эмали, расположенные ближе к режущему краю коронки. По данным Н.М. Чупрыниной (1993), в первую очередь повреждается пародонт в результате сдавле-ния, полного или частичного разрыва его волокон. Состояние же пульпы травмированного зуба зависит от происшедших в ней изменений. Она может погибнуть из-за прекращения питания при полном разрыве сосудисто-нервного пучка у входа его в апикальное отверстие, при неполном разрыве после кровоизлияния в пульпу образуется гематома. В связи с отсутствием видимых изменений коронки зуба, а также быстрым исчезновением болей дети с этой патологией редко обращаются к врачу. По нашим данным, дети с ушибом молочных зубов составляют 2,5 %, постоянных — 1,5 % от всех обратившихся с травмой к стоматологу. Примерно такие же цифры (2,19 и 1,41 % соответственно) приводит Н.М. Чупрынина (1993). Больной жалуется на болезненность при откусывании и пережевывании пищи, надавливании на зуб. При клиническом исследовании выявляется болезненность при перкуссии и пальпации, травмированный зуб не смещен, подвижность его незначительна. Рентгенологическая картина при ушибе зуба в пределах возрастной нормы. На- блюдаемое снижение электровозбудимости пульпы можно объяснить не только ушибом зуба, но и степенью сформированности корня, давностью травмы. Лечение и молочного, и постоянного зуба заключается в создании для него покоя сроком на 3—4 нед, что достигается прежде всего исключением из рациона твердой пищи. При травме молочного зуба возможно сошлифовывание режущего края антагониста или временное разобщение прикуса (каппа, разобщающая пластинка и др.), при лечении постоянного зуба — выведение его из окклюзии с помощью различных ортодонтических аппаратов. Хороший эффект при лечении любой острой травмы зубов, в том числе ушибе и молочных, и постоянных зубов, дает курс магнито-ла-зерной терапии (аппарат «Мустанг» или «Улей-2к») — 10 процедур, назначаемых ежедневно продолжительностью по 5 мин. Режим импульсный при частоте следования импульсов 28 кГц и средней мощности лазерного излучения 15 мВт. Методика контактная, неподвижная. Излучатель с магнитной насадкой помещают на кожу губы в проекции травмированного зуба. Комплекс традиционных лечебных мероприятий (щадящая диета, выведение травмированного зуба из окклюзии и др.), а также сочетан-ное воздействие низкоинтенсивного лазерного излучения и постоянного магнитного поля, которое дает выраженный противовоспалительный, противоотечный, аналгезиру-ющий эффект, способствуют улучшению микроциркуляции и стимуляции репаративных процессов в области травмы. Прогноз чаще всего благоприятный. Однако в некоторых случаях наблюдаются гибель пульпы и развитие различных форм пульпита, периодонтита, что требует соответствующего лечения. В целях профилактики осложнений в течение года необходимо проводить полное обследование больного 1 раз в 3—4 мес. Следует предупредить родителей о необходимости посещения врача при появлении жалоб у ребенка. Вывих зуба характеризуется его смещением в ту или иную сторону в соответствии с направлением действующей силы. Чаще наблюдаются вывихи молочных зубов (58 %), реже — постоянных (18,3 %). Это связано с тем, что молочные зубы менее устойчивы в кости. Неполный вывих. При неполном вывихе происходит частичное повреждение периодонтальной связки, что ведет к смещению зуба, степень и направления которого зависят от характеристик действующей силы. Жалобы больных при неполном вывихе разнообразны, но ведущими являются боль при откусывании и пережевывании пищи, смещение зуба в ту или иную сторону и его подвижность. Наблюдаются кровоточивость слизистой оболочки, а нередко ее разрыв. При значительном смещении зуба в сторону ок-клюзионной плоскости невозможно закрыть рот. При клиническом исследовании отмечаются смещение травмированного зуба, его болезненность при пальпации и перкуссии, отечность и гиперемия окружающей слизистой оболочки. Смещение травмированного зуба чаще происходит в сторону полости рта. Электровозбудимость пульпы поврежденных зубов снижена, так как при неполном вывихе происходит повреждение сосудисто-нервного пучка. Рентгенологическая картина, как правило, отражает направление и степень смещения поврежденного зуба. При смещении коронки в сторону окклюзионной плоскости пе-риодонтальная щель расширена, коронка зуба расположена ниже соседних. При оральном, вестибуляр- ном, мезиальном или дистальном смещении коронки периодонталь-ная щель неравномерна на всем протяжении. Лечение молочного зуба с неполным вывихом зависит от степени подвижности последнего и взаиморасположения его корня и зачатка постоянного зуба. При подвижности молочного зуба I степени и смещении его не более 1 мм проводят медленное пальцевое вправление, сошлифовывание антагонистов и обеспечивают покой путем назначения щадящей диеты. Шинирование в этом случае не показано. Если подвижность поврежденного молочного зуба II—III степени или имеется значительное смещение коронки вестибулярно (при этом корень травмирует зачаток постоянного), показано его удаление. При отсроченном лечении неполного вывиха молочных зубов хорошие результаты дает 5-минутный пальцевой массаж, проводимый 4—5 раз в день, позволяющий установить смещенный зуб на прежнее место за 1—2 нед. Если после лечения (через 3— 4 нед) жалоб нет, боли отсутствуют, молочный зуб неподвижен, цвет коронки не изменен, на рентгенограмме изменений нет, значит, наступило выздоровление. Если в процессе или после лечения коронка становится темной, но зуб неподвижен и на рентгенограмме имеется резорбция кости, проводят лечение развивающегося хронического периодонтита. В случае значительного смещения молочного зуба, подвижности его показано удаление последнего. Лечение при неполном вывихе постоянных зубов заключается в репозиции поврежденного зуба под анестезией, шинировании с целью иммобилизации и дальнейшем наблюдении. Репозицию проводят с помощью нежного, медленного пальцевого давления, что уменьшает опасность вторичного повреждения
^71
Шинирование является наиболее ответственным этапом лечения. Продолжительность иммобилизации зависит от индивидуальных особенностей больного (степень смещения зуба, скорость течения репаративных процессов и т.д.), в большинстве случаев 3—4 нед. Удлинение срока фиксации необходимо при большом смещении зуба, отсроченности лечения. Основными требованиями к шинирующей конструкции являются хорошая фиксация травмированных зубов, легкое наложение и снятие шины по окончании лечения, безвредность для зубов и организма больного, возможность проведения диагностических, контрольных, различных лечебных и гигиенических мероприятий. До внедрения в клиническую практику композитных материалов при повреждении зубов у детей применялись связывание травмированных зубов между собой с помощью проволоки, подвязывание их к индивидуальным и стандартным проволочным дугам. Однако при этом плохо фиксировались травмированные зубы, так как особенно при наличии молочных зубов или не полностью прорезавшихся постоянных не исключается их подвижность по оси или вокруг нее. Подобное шинирование болезненно, накладывание и связывание лигатур даже в постоянном прикусе технически сложно. Фиксация молочных зубов или не до конца прорезавшихся постоянных с помощью перечисленных способов была затруднена и часто невозможна. Трудности шинирования травмированных зубов значительно уменьшились с внедрением самотвердеющих пластмасс, что позволило изго- тавливать непосредственно во рту шины-каппы. Для этого поврежденные зубы и прилежащую десну смазывают вазелином. Из предварительно замешанной по инструкции пластмассы изготавливают валик и им обжимают поврежденные зубы по 2—3 с каждой стороны. Далее ребенок прикусывает пластмассовый валик, чтобы не было разобщения прикуса. Шина не должна перекрывать шейки зубов, чтобы не вызвать воспаление десны и способствовать проведению ЭОД. Необходимо отметить, что тепло, которое выделяется при полимеризации пластмассы, и остаточный мономер могут вызвать у ребенка болезненные ощущения. Несмотря на ряд недостатков (попадание под каппу пищевых остатков и появление запаха изо рта, затруднение гигиены рта, трудность ее извлечения после окончания лечения и др.), этот метод широко распространен в стоматологических учреждениях, так как шина-каппа хорошо иммо-билизирует поврежденные зубы и проста в изготовлении. Появление в стоматологической Методика наложения проволоч-но-композитной конструкции заключается в следующем. Из орто-донтической проволоки диаметром 0,6 мм изготавливается дуга, захватывающая травмированные зубы и по 2—3 соседних зуба с каждой стороны. Концы дуги для улучшения фиксации загибают в межзубные промежутки. Затем под проводниковой и инфильтрационной анесте- зией зуб репонируют и пальцами удерживают в правильном положении. Далее вестибулярную поверхность травмированных и соседних зубов обрабатывают медикаментами (перекись водорода, спирт, эфир) и высушивают. Среднюю треть вестибулярной поверхности коронок зубов, вовлеченных в шину, протравливают кислотой из набора композита согласно инструкции. Остатки кислоты тщательно смывают водой, которую удаляют с помощью ватных валиков или слюноотсоса. При этом необходимо предотвратить попадание слюны на протравленную поверхность, так как слюна значительно ухудшает прилипаемость композитного материала. После высушивания эмали на вестибулярную поверхность каждого зуба накладывают гладилкой композитный материал, в который погружают ранее подготовленную проволочную дугу. После застывания материала шинируемые зубы соединяют в единый блок. Минимальные границы описываемой шины находятся в пределах клыков. Однако при отсутствии зубов рядом с травмированными возможны продление границ шины и фиксация ее к премолярам или молярам. Преимущества проволочно-ком-позитной конструкции заключаются в ее простоте и безвредности, низкой стоимости, а также возможности проведения врачебных и гигиенических манипуляций. По окончании активного периода лечения, т.е. иммобилизации, шину снимают. С помощью экскаватора композитный материал удаляют с поверхности коронки, прочно фиксируя пальцами травмированный зуб. Движения экскаватора должны быть направлены в сторону десны, что исключает дополнительную травму пародонта. Наши наблюдения свидетельствуют о полной безвредности шины для эмали зубов. В последние годы в связи с широким внедрением в ортодонтиче-
Рис. 10.1. Проволочно-композитная шина. скую клинику брекет-систем мы стали использовать их и для шинирования поврежденных зубов. Методика фиксации фрагментов дуги от брекет-системы при иммобилизации зубов мало отличается от описанной выше. Хорошие результаты дает применение ленточных шин, используемых для лечения переломов челюстей, так как фиксация их еще проще, поэтому они должны найти более широкое распространение в детской челюстно-лицевой травматологии. Исходы лечения неполного вы зуба. В несформированных постоянных зубах чаще всего происходят восстановление чувствительности пульпы, нормализация показателей ЭОД по мере формирования корня. Пульпа сформированных зубов очень часто гибнет, так как происходит ее разрыв в области апекаль-ного отверстия, а цифры электровозбудимости превышают 100 мкА. В этих случаях проводят лечение хронического периодонтита. Вколоченный (внедренный) вывих характеризуется полным или частичным погружением коронки зуба T7-J
Ребенок жалуется на боль и кровоточивость из лунки поврежденного зуба, болезненность при приеме пищи, укорочение коронки зуба или ее полное отсутствие в зубной дуге. При объективном обследовании десна в области вколоченного зуба отечна, гиперемирована, имеется нарушение ее целости. Коронка зуба укорочена, иногда отсутствует (это зависит от силы удара); неподвижна, перкуссия ее, как правило, безболезненна или незначительно болезненна. Очень часто внедрение зуба сопровождается его смещением в вестибулярном или оральном направлении. В некоторых случаях возможен поворот зуба вокруг своей оси. При рентгенологическом исследовании определяется смещение зуба в сторону лунки, периодон-тальная щель сужена, прерывиста или отсутствует. Режущий край и эмалево-дентинная граница находятся выше, чем у соседних зубов, корень зуба кажется длиннее. При глубоком внедрении зуб на рентгенограмме может находиться в теле челюсти, в области верхнечелюстной пазухи и других местах, поэтому при отсутствии зуба в лунке рентгенологическое исследование должно проводиться особенно тщательно (в 2—3 проекциях). ЭОД при вколоченном вывихе молочных зубов не проводят из-за неадекватной реакции ребенка. При повреждении постоянного зуба чувствительность пульпы значительно снижается и превышает 100 мкА. Лечение внедренного вывиха представляет значительные сложности. До настоящего времени нет единого мнения о целесообразности репозиции зуба со сформированным и несформированным корнем. Мы придерживаемся следующей тактики лечения внедренного вывиха молочного зуба: • при несформированных корнях молочных зубов проводим наблюдение за самостоятельным «прорезыванием» — выдвижением травмированного зуба в течение 9—12 мес, так как в подавляющем большинстве случаев оно происходит; • внедренные молочные зубы со сформированными корнями необходимо удалять; • удаление внедренного молочного зуба в любом возрасте ребенка показано при локализации его вдали от места обычного расположения (в мягких тканях, в глубине тела челюсти, в верхнечелюстной пазухе и др.). Во всех случаях вывиха с внедренным молочным зубом необходимы профилактика и лечение воспалительных заболеваний, которые могут привести к гибели постоянного зуба. Лечение такого осложненного вывиха постоянных зубов несколько отличается от лечения таковых вывихов молочных зубов. Только при внедренном вывихе постоянных несформированных зубов также применяется «выжидательная» тактика, ибо они, как и молочные зубы, за 9—12 мес самостоятельно выдвигаются и занимают свое место в зубном ряду. Если корень постоянного зуба сформирован, коронка видна в лунке, проводят хирургическую репозицию зуба с последующим его шинированием по вышеописанной методике. В случае расположения постоянного зуба вдали от нормального показаны удаление данного зуба и его реплантация с последующим шинированием по методикам, описанным в руководствах по хирургической стоматологии. В некоторых случаях при задержке выдвижения постоянного зуба врач-ортодонт проводит ортодонти-ческое перемещение зуба в зубной ряд. Это чаще всего бывает при глубоком внедрении постоянного сформированного зуба. Если в процессе лечения и диспансерного наблюдения больного молочный или постоянный зуб не изменяется в цвете, постоянный занимает правильное положение, на рентгенограмме нет признаков резорбции кости, то это означает излечение. При потемнении коронки зуба, появлении рентгенологических признаков рассасывания кости необходимо лечение развивающегося осложнения как в молочных, так и в постоянных зубах. При наличии стойких клинических и рентгенологических признаков в окружающих тканях необходимо удаление молочного зуба. В несформированных постоянных зубах пульпа иногда сохраняется, в сформированных — чаще не-кротизируется, что в дальнейшем требует также эндодонтического лечения. Полный вывих — это выпадение зуба из альвеолы под действием значительной силы, направленной в сторону окклюзионной плоскости; при этом происходит разрыв циркулярной и периодонтальной связок. Подобная травма молочных зубов наблюдается в 10,6 % случаев, постоянных — в 6,9 % случаев, чаще верхних резцов, значительно реже нижних. При автокатастрофах происходит выпадение, как правило, всех верхних 4 резцов, клыки выпадают крайне редко. Иногда дети приносят с собой вывихнутые зубы. При такой травме больной жалуется на боль и кровоточивость десны в области лунки, боль при откусывании твердой пищи, отсутствие зуба в зубном ряду, дефект речи и косметический недостаток. На рентгенограмме часто видна пустая лунка, иногда имеется нарушение целостности и компактного, и губчатого вещества с какой-либо стороны, что свидетельствует о направлении действующей силы. При полном вывихе молочных зубов ортопедическое лечение чаще проводит врач-ортодонт после заживления раны. Ребенок находится под диспансерным наблюдением с целью своевременной смены протеза и профилактики возможной деформации прикуса. Вопрос о реплантации молочных зубов до настоящего времени остается спорным, так как при этом необходимо учитывать состояние корня и лунки зуба, положение корня по отношению к зачатку постоянного зуба, возможность полноценного шинирования. Наложение шины у детей с молочными зубами крайне затруднено из-за малого возраста ребенка и анатомических особенностей молочных зубов. Кроме того, возможна угроза зачатку постоянного зуба из-за появления гнойного воспаления. Для лечения полного вывиха постоянного зуба как сформированного, так и несформированного методом выбора является его реплантация по известным методикам с последующим шинированием. Реплантация подробно описана в руководствах по хирургической стоматологии. В клинике реплантацию зубов проводит детский хирург-стоматолог. Методы шинирования, описанные в разделе «Неполный вывих», эффективны и при реплантации зубов. Следует отметить, если реплантация проведена в первые 1,5 ч после травмы, то результат будет положительным. Если постоянный вывихнутый зуб потерян, проводят ортодонтическое перемещение соседних зубов на место отсутствующего, а при невозможности — протезирование. Трансплантация зубов на место отсутствующего не нашла должного распространения.
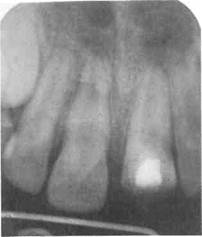
В.А. Козлов (1964) считает, что существуют три типа сращения стенок альвеолы с корнем зуба — пе-риодонтальный, периодонтально-фиброзный и остеоидный. Перио-донтальный тип сращения возможен при максимальном сохранении волокон периодонта на поверхности стенок лунки и корня зуба. На рентгенограмме видны периодонтальная щель равномерной ширины, на снимках альвеолы — кортикальная пластинка. Данный тип сращения считается наиболее благоприятным. Если соединительной ткани недостаточно, наблюдается периодон-тально-фиброзный тип сращения: при этом периодонтальная щель на снимке имеет неравномерную ширину — участки сужения чередуются с ее полным отсутствием. Остеоидный тип сращения отмечается при полном удалении тканей периодонта и с поверхности корня, и со стенок лунки. На рентгенограмме в этих случаях периодонтальная щель не определяется. Данный тип сращения считается наиболее неблагоприятным. В дальнейшем начинается резорбция корня, скорость которой различна. Трещина. Трещиной (надломом) Н.М. Чупрынина (1993) называет неполный перелом зуба без отрыва его части. Она различает: 1) трещину эмали, проходящую над эмале-во-дентинной границей; 2) трещину, достигающую эмалево-дентин-ной границы; 3) трещину, проходящую через эмаль и дентин; 4) трещину, проходящую через все ткани (эмаль, дентин, пульпу и цемент) зуба. Трещины у детей чаще сопутствуют другим повреждениям: ушибу, вывиху, перелому зуба. Наряду с острой травмой зуба трещина может возникнуть и при хронической травме (вредная привычка, аномалии положения зубов, прикуса и др.), иногда бывает вертикальная трещина при введении в канал зуба штифта большого диаметра. При трещинах зубов дети жалоб не предъявляют, лишь изредка отмечают незначительную болезненность от термических и химических раздражителей. При осмотре зуба трещину не всегда можно увидеть. Она чаще обнаруживается при осмотре постоянного высушенного зуба сбоку с помощью лупы или волоконно-оптического световода при трансиллюминационном исследовании. На рентгенограмме выявить трещину чаще всего не удается. Как правило, трещина распространяется до эмалево-дентинной границы, поэтому специального лечения молочных и постоянных зубов не проводят. В случае воспаления пульпы или периодонта показано лечение пульпита или периодонтита, но это бывает крайне редко. Если же образовалась трещина, проходящая по корню, то такой зуб подлежит удалению. Если при травме зуба имеются два фрагмента, ставят диагноз «перелом», если же один фрагмент — «откол» или «отлом коронки» и т.д. Перелом коронки является самым частым видом травмы постоянных зубов (67,8 %). Перелом коронки молочных зубов наблюдается в 6,5 % случаев. Откол коронки в зоне эмали. При переломе коронки как молочного, так и постоянного зуба жалобы на боли отсутствуют. Иногда ребенка беспокоят неприятные ощущения из-за наличия эрозии, а в некоторых случаях и язвы на слизистой оболочке губы. Более старшие дети жалуются на косметический дефект. Клинически при осмотре виден дефект коронки зуба в пределах эмали с шероховатыми и неровны- ми краями. Последние часто травмируют слизистую оболочку губы, на которой образуются эрозии и язвы. При рентгенологическом исследовании изменений в костной ткани и корне зуба нет. Электровозбудимость постоянных зубов в пределах нормы, электровозбудимость молочных зубов не определяется из-за неадекватной реакции ребенка. При трансиллюминационном исследовании травмированного зуба можно обнаружить трещины эмали по краям зуба. Лечение молочных зубов проводят путем сошлифовывания острых краев коронки, полировки и последующего покрытия плоскости отло-ма фторлаком. В период диспансерного наблюдения при появлении признаков гибели пульпы показано эндодонтическое лечение или удаление зуба. При лечении постоянных зубов также проводят сглаживание острых краев дефекта. Толщина снимаемого слоя за один сеанс, по данным литературы, не должна превышать 0,5 мм. Затем проводят полировку дефекта полировочными пастами и покрытие его фторлаком. После 12—13-летнего возраста возможно применение композиционных материалов без прокладки для достижения желаемого косметического эффекта. В дальнейшем ведут наблюдение. При сочетании перелома коронки зуба с ушибом возможны потемнение коронки, появление свищевого хода на десне в связи с гибелью пульпы. В таких случаях проводят эндодонтическое лечение и косметическое восстановление коронки композиционными материалами. Откол коронки в зоне эмали и дентина без вскрытия полости зуба. При переломе коронки как молочного, так и постоянного зуба в зоне эмали и дентина без обнажения пульпы дети жалуются на боли при откусывании жесткой пищи, при дотрагивании до зуба. Зуб реагирует
Рис. 10.2. Поперечный отлом коронки центрального правого резца без обнажения пульпы в пределах эмали и дентина. на термические и химические раздражители, причем болезненность больше, если пульпа зуба расположена ближе к линии перелома. Объективно отмечаются дефект части коронки, болезненность при зондировании поверхности зуба в области перелома (рис. 10.2). Дополнительные методы исследования при повреждении молочных зубов заключаются в проведении рентгенографии и термодиагностики. При травме постоянных зубов наряду с названными методами применяют ЭОД и желательно трансиллюминационный метод. Рентгенограмма позволяет исключить наличие перелома корня, альвеолярного отростка, определить взаимное расположение линии перелома коронки и границ полости зуба. Термодиагностика у детей младшего возраста с отломом молочного зуба помогает определить реакцию пульпы. Этой же цели служит и ЭОД у детей более старшего возраста при травме постоянного зуба. При использовании трансиллюминационного метода видны трещины эмали постоянных зубов. Дефекты коронок молочных зубов (с несформированными и сформированными корнями) покрывают фторлаком, закрывают 1 % фторце-ментом, который при выпадении накладывают вновь. В некоторых
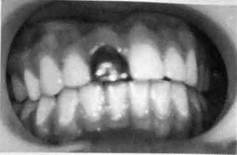
Рис. 10.3. Ортодонтическая коронка на центральном резце. случаях подобные дефекты заполняют стеклоиономерными цементами. Молочные зубы оставляют до смены их постоянными. Если корни молочных зубов не сформированы, то отсутствие воспалительных явлений и полное формирование корня, определяемое рентгенологически, являются признаками эффективности лечения. В случае повреждения коронки молочного зуба, у которого корень сформирован, признаком его эффективного лечения служит своевременная смена этого зуба на постоянный. Если развивается хронический периодонтит, то необходимо его лечение, а при безуспешности последнего молочный зуб удаляют. Лечение детей с повреждением постоянных резцов с несформиро-ванными корнями при отломе коронки в пределах эмали и дентина без вскрытия полости зуба имеет ряд особенностей. Это связано с тем, что задачей врача является сохранение жизнеспособности пульпы с целью создания условий для завершения формирования корня зуба. До недавнего времени при отломе коронки постоянного зуба с несформированными корнями без вскрытия полости наиболее распространенной методикой было закрытие дефекта по линии отлома материалами, содержащими гидроокись кальция, с последующим покрытием зуба ортодонтической коронкой. 37Я Соответственно ребенок при травме в 7—9-летнем возрасте вынужден был ходить с металлической коронкой (или коронками) до полного формирования корня, т.е. 2—4 года, что приводило к психологической травме больного из-за негативного отношения к нему сверстников (рис. 10.3). В настоящее время благодаря разнообразию стоматологических материалов, обладающих малой токсичностью, хорошей адгезией и широкой световой гаммой, появилась возможность раннего восстановления поврежденных коронок постоянных зубов с положительным функциональным и косметическим эффектом. В некоторых случаях при замещении дефектов коронковой части зубов с несформированными корнями отпала необходимость в применении металлических ортодонтических коронок в течение нескольких лет. Для лечения детей в качестве пломбировочного материала используют группы стеклоиономер-ных цементов «Fuji II LS», а также компомер «Hytac Aplitip» в экономичных шприцах фирмы ESPE (рис. 10.4; рис. 10.5). Данные материалы в своих наборах имеют различные оттенки, что позволяет достичь удовлетворительного косметического эффекта. Они малотоксичны, поэтому при их применении только изредка требуется дополнительная защита пульпы материалами, содержащими гидроокись кальция («Dycal») и др. Следует отметить, что при восстановлении коронок у детей 7—9 лет применяют менее токсичные пломбировочные материалы (стек-лоиономерные цементы). При лечении более старших детей используют компомеры. Большое значение при восстановлении коронок зубов имеет уровень линии отлома. Наиболее успешно и с наименьшими материальными затратами могут быть замешены дефекты при косых отло-мах медиального или дистального угла с частичным сохранением режущего края. У больных с подобными дефектами коронок проводят под анестезией препарирование вестибулярной части коронки в пределах поверхностного слоя эмали. При реставрации коронок центральных и боковых резцов у детей младшего возраста препарирование сводится к созданию слегка шероховатой эмали. Подобное препарирование можно заменить протравливанием эмали гелем, содержащим ортофосфорную кислоту. Это способствует максимальному сохранению целостности твердых тканей коронки зуба с несформированным корнем. В то же время максимально сохраненный слой эмали защищает пульпу зуба от воздействия на нее раздражающих факторов — пломбировочных материалов. Пломбировочные материалы детям подбирают в зависимости от возраста. У детей 7—9 лет используют только стеклоиономерные цементы «Fuji IX GP» и «Fuji II LS». Лечебно-изолирующие материалы для защиты пульпы в данной возрастной группе наносят при наличии линии отлома, проходящей в глубоких слоях дентина. Так как износоустойчивость стеклоиономерных цементов по сравнению с композитным материалом меньше на 50 % [Биденко Н.В., 1999], толщина наносимого слоя стеклоиономерно-го цемента с вестибулярной поверхности должна быть не менее 1,5— 2 мм. Независимо от объема утраченной части коронки всю вестибулярную поверхность ее покрывают материалами (стеклоиономер-ным цементом или компомером). Окончательное полирование коронки при реставрации стеклоиономе-ром проводят не ранее чем через 24 ч после ее восстановления. Это обусловлено ббльшим сроком их полной полимеризации по сравнению с таковым композитов и ком-
Рис. 10.4. Отлом медиального угла коронки центрального резца в пределах эмали и дентина.
Рис. 10.5. Отлом медиального угла коронки центрального резца (пациент тот же, см. рис. 10.4). Медиальный угол восстановлен методикой неинвазивно-го винирования материала Viterbond (3 м) + «Hytac Aplitip». померов. Причем зеркального, или «сухого», блеска эмали можно достичь только после обработки восстановленной поверхности препаратом «Opti Cuard» (Kerr) или «Fusi varnisch». В дальнейшем при достижении ребенком более старшего возраста стеклоиономерный цемент, замещающий дефект, заменяют компомером «Hytac Aplitip», причем стеклоиономерный цемент, соприкасающийся с линией отлома, сохраняют. Восстановление коронки с использованием компоме-
Рис. 10.7. Пациент тот же (см. рис. 10.6). Коронки центральных резцов восстановлены методикой винирования материалами Viterbond и Charisma. ров практически не отличается от их реставрации с помощью композитных материалов, применяемых в этих целях. После окончания лечения все дети находятся под диспансерным наблюдением до окончания формирования корней поврежденных зубов. Повторное обследование проводят через 10 дней, 1, 3, 6 мес после восстановления коронки. В первые два посещения выявляют жалобы пациента, осуществляют ЭОД зуба. В последующие два посещения делают рентгенограммы. Дальнейшее формирование корня зуба, определяемое рентгенологически, является доказательством успешного лечения. После окончания формирования корня зуба при недостаточном косметическом результате возможна реставрация коронки зуба светоот-верждаемыми композиционными материалами с применением пара-пульпарных штифтов. Таким образом, несмотря на перечисленные недостатки, косметический эффект при применении рассматриваемых нами методов лечения постоянных резцов с ^сформированными корнями у детей разного возраста при отломе коронки в пределах эмали и дентина без вскрытия полости зуба несравненно выше, чем при использовании в течение нескольких лет ортодонтиче-ских коронок, в связи с чем они могут быть рекомендованы для широкого внедрения в клинике стоматологии детского возраста (рис. 10.6; 10.7). У более старших детей при наличии таких дефектов зубов со сформированными корнями через 3— 4 нед после первичного обращения (при отсутствии осложнений) дефект замещают светоотверждаемыми композитными материалами с применением парапульпарных штифтов. Перелом коронки в зоне эмали и дентина со вскрытием полости зуба (рис. 10.8). Отлом коронки постоянного, реже молочного зуба, может сопровождаться обнажением пульпы в одной точке или на большом протяжении. Если после травмы прошло не более 12 ч, развивается острый частичный пульпит, если до 48 ч, а по данным А.С. Григорьяна (1965), даже до 3 сут, — острый общий пульпит. В более поздние сроки последний переходит в хронические формы — фиброзную или гангренозную. Жалобы ребенка зависят от формы пульпита (подробное описание см. раздел «Пульпит у детей»). С целью дополнительного исследования необходима рентгенография для определения состояния корня травмированного зуба и пе-риапикальных тканей. ЭОД при обнажении пульпы у детей любого возраста не проводят. Лечение отлома коронки с обнажением пульпы и постоянных, и молочных зубов зависит от сроков обращения ребенка к врачу. В постоянных зубах с несформи-рованными корнями, если с момента травмы прошло от 12 до 48 ч, или пульпа обнажена на большом участке, применяют метод витальной ампутации, при более позднем обращении (после 48 ч) — метод высокой ампутации корневой пульпы. При высокой ампутации корневой пульпы восстановление коронки зуба проводят после полного формирования корня с помощью свето-отверждаемых композитных материалов и парапульпарных или анкерных штифтов. При лечении постоянных зубов со сформированными корнями применяют метод витальной или девитальной экстирпации корневой пульпы. Канал зуба пломбируют на % (в верхушечной части), коронку восстанавливают с помощью композитного материала с фиксацией его на анкерных штифтах. Возможно также изготовление литой металлической культевои вкладки с укреплением на ней косметической коронки (пластмассовой, металлокерамической и др.). Ребенок находится под диспансерным наблюдением. Критериями нормального формирования корня являются его удлинение, исчезновение зоны роста, уменьшение полости зуба, образование дентинного мостика, отсутствие воспалительных изменений вокруг верхушки зуба. При лечении молочных зубов с несформированными корнями, если с момента травмы прошло не более 48 ч, применяют метод витальной ампутации корневой пульпы, а при более позднем обращении — метод высокой ампутации. Если корень молочного зуба сформирован, показана витальная экстирпация корневой пульпы. При применении любого из названных методов восстановление
Рис. 10.8. Поперечный отлом коронки центрального резца с обнажением пульпы. Проведена витальная ампутация пульпы с наложением пасты, содержащей гидроокись кальция. Через 5 мес проецируется дентинный мостик. коронки проводят стеклоиономер-ными цементами или компомера-ми. В случае использования эк-стирпационного метода лечения коронку можно восстанавливать композитом химического или светового отверждения. Критериями эффективности проведенного лечения являются формирование корня несформированного молочного зуба и своевременная его замена на постоянный. При экстирпации корневой пульпы в сформированном молочном зубе лечение эффективно в том случае, если нет изменений в периапикальных тканях. Необходимо помнить, что корни депульпированных молочных зубов рассасываются медленнее, чем здоровых, поэтому надо следить за своевременной сменой молочных зубов на постоянные. При задержке рассасывания корней таких зубов их необходимо вовремя удалять, освобождая в зубном ряду место для постоянных.
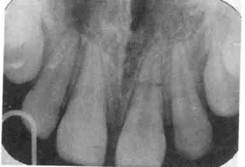
Рис. 10.9. Поперечный перелом корня центрального резца в средней трети. Перелом как молочного, так и постоянного зуба в области эмали, дентина и цемента встречается редко. Причем наряду с твердыми тканями зуба может повреждаться и пульпа. Иногда наблюдается полное раздробление и коронки, и корня зуба. Жалобы ребенка — боль при еде, подвижность того или иного фрагмента зуба, болезненность при разговоре и дотрагивании языком до зуба. В случае вскрытия полости зуба возможны сильные самопроизвольные боли. Отлом той или иной части коронки и корня зависит от направления линии отлома (фронтальное, сагиттальное, реже бывает продольное — вдоль корня зуба). При обследовании ребенок часто сам показывает подвижный фрагмент зуба, который удерживается сохранившимися мягкими тканями. Рентгенологическое исследование не всегда эффективно. Линия перелома, проходящая во фронтальной плоскости, отчетливо видна на снимке, а в сагиттальной плоскости может быть не видна (особенно, если она захватывает корневой канал) или при этом не определяется глубина поражения твердых тканей зуба. Электровозбудимость пульпы может быть снижена или оставаться в пределах нормы. Лечение при переломе эмали, дентина и цемента сформированных и несформированных молочных зубов заключается, как правило, в их удалении. В дальнейшем показаны протезирование дефекта зубного ряда и профилактика деформации прикуса. Удалению подлежат также и постоянные зубы (сформированные и несформированные), если имеется продольный коронково-корневой перелом, и при более тяжелом повреждении — раздроблении коронки и корня. Если линия перелома в постоянном зубе проходит во фронтальной или сагиттальной плоскости, то лечение проводят сразу же в день обращения. Под анестезией удаляют осколок зуба, осуществляют экстирпацию корневой пульпы, канал пломбируют твердеющей пастой и для предупреждения схождения краев десны изготавливают временную вкладку из быстротвердеющей пластмассы на штифте из ортодонтической проволоки диаметром 0,8 мм. Вкладку фиксируют в канале на водном дентине. После изготовления временной вкладки ребенка направляют в орто-донтическое отделение для решения вопроса о возможности протезирования и дальнейшего диспансерного наблюдения с целью профилактики деформации прикуса [Малиновский В.К., 1990]. Перелом корня в пришеечной, средней и верхушечной частях (рис. 10.9; 10.10). Перелом корня зуба является довольно редкой формой острой травмы и встречается в 0,5 % молочных зубов и в 2 % — постоянных. Перелом может произойти в верхушечной трети корня, средней и пришеечной частях. Направление линии перелома может быть поперечное, косое, продольное. В тяжелых случаях наблюдается несколько линий перелома. Такое повреждение называется оскольча-тым переломом. Различная клиническая картина перелома корня зуба способствует появлению множества жалоб. Основные жалобы у ребенка при травме молочного или постоянного зуба на болезненность при откусывании и пережевывании пищи, дотрагивании до зуба. При расположении линии перелома в коронко-вой трети либо при ее косом прохождении возможна жалоба на сильную подвижность коронки зуба или полное ее отсутствие. При осмотре обнаруживают подвижность коронки зуба, в редких случаях незначительное ее смещение. Перкуссия и пальпация зуба, а также альвеолярного отростка в области поражения болезненны. Иногда коронка зуба отсутствует. Основным методом диагностики при переломе корня является рентгенологическое исследование, так как только этот метод позволяет определить наличие и вид перелома. Признаком перелома корня на рентгенограмме служит темная полоса (линия просветления), пересекающая корень. Иногда за линию перелома ошибочно принимают эмалево-дентинную границу, некоторые анатомические образования (дно полости носа и верхнечелюстной пазухи, границы мягких тканей и т.д.). Практика подтверждает указания многих авторов на необходимость повторного рентгенологического исследования в другой проекции. Это объясняется тем, что линия перелома иногда не видна из-за наложения теней твердых тканей зуба. Во всех случаях описываемой травмы происходит повреждение сосудисто-нервного пучка, что отражают показатели ЭОД. Они могут быть значительно выше нормы, вплоть до полного отсутствия электровозбудимости пульпы. Однако при правильной диагностике, современном лечении у 50 % больных пульпа травмированного зуба сохраняет жизнеспособность.
Рис. 10.10. Иммобилизация с помощью проволочно-композитной шины при переломе корня центрального зуба. Пациент тот же (см. рис. 10.9). При переломе корня интактного молочного зуба без смещения фрагментов зуб стараются сохранить. В первое же посещение назначают щадящую диету, покой, физиотерапевтическое лечение (инфракрасная магнитно-лазерная терапия —-10 процедур). При этом больного берут под диспансерное наблюдение, которое в первый месяц проводят каждую неделю, а затем через 1, 3, 6 мес. При сохранении жизнеспособности пульпы прогноз благоприятный, при изменении цвета зуба — лечение хронического периодонтита, при нарастающей резорбции кости вокруг корня и увеличении подвижности зуба — удаление зуба (апикальный отломок можно не удалять). При переломе корня молочного зуба, наличии изменений в окружающей костной ткани зуб удаляют и в дальнейшем пациента обязательно направляют на ортодонтическое лечение для замещения дефекта зубного ряда и профилактики деформации прикуса. Постоянные зубы в процессе лечения необходимо сохранять. Тактика лечения зависит от локализации линии перелома. При переломе корня в средней и верхушечной трети назначают щадящую диету, -зоч покой и проводят физиотерапевтическое лечение, а также иммобилизацию зуба с помощью различных шин (проволочно-композитная шина, шины из фрагментов бре-кет-системы и др.). Ребенка берут под диспансерное наблюдение (сроки см. выше). При сохранении жизнеспособности пульпы прогноз благоприятный. В случае некроза пульпы проводят эндодонтическое лечение, пломбирование канала фосфат-цементом с введением металлического штифта для соединения фрагментов. При продольном переломе корня и сообщении линии перелома с полостью рта показаны немедленное удаление зуба и направление больного к врачу-ортодонту. В случае перелома корня в при-шеечной части с травматической ампутацией коронки с обезболиванием удаляют корневую пульпу, пломбируют верхнюю треть канала. Ампутированную коронку при ее сохранности и отсутствии дефектов твердых тканей в области линии перелома фиксируют на металлическом штифте с помощью фосфат-цемента в канале корня. Ребенка наблюдают с целью профилактики периодонтита. При потере коронки канал пломбируют аналогично. Запломбированный канал оставляют в лунке и ребенка направляют в ортодонтическое отделение для рационального протезирования и дальнейшего наблюдения. Сочетанные (комбинированные) травмы, по данным Н.М. Чупрыни-ной (1993), встречаются в 3,9 % случаев и чаще всего постоянных зубов. Жалобы больного зависят от вида травмы. При осмотре должны быть выявлены все признаки, свойственные тому или иному повреждению. Следует очень тщательно проводить рентгенологическое исследование, чтобы определить изменения самого зуба и окружающих его тканей. Лечение детей с сочетанными травмами зубов направлено на устранение как основного повреждения, так и сопутствующих. Наиболее часто сочетаются ушиб зуба и отлом коронки, перелом корня и неполный вывих отломка в любом направлении. Лечение. Важно учесть все возникшие изменения и применить наиболее рациональные приемы и методы. Больные должны находиться под диспансерном наблюдением (сроки см. выше) для профилактики осложнений и при необходимости их следует направлять к ортодонту. Травма зачатка чаще всего происходит в результате вколоченного вывиха молочного зуба. Тактика врача зависит от степени внедрения этого зуба. Если внедрение зуба значительное, назначают покой, физиотерапевтическое лечение. При разрыве слизистой оболочки, внедрении корня молочного зуба в зачаток постоянного молочный зуб удаляют. Ребенок наблюдается в диспансере (сроки см. выше). В случае появления признаков гибели пульпы молочного зуба показано его эндодонтическое лечение. Больному необходимо наблюдение. Возможно развитие местной гипоплазии постоянного зуба в виде появления на коронке различного цвета пятен, эрозий. При нарушении замыкательной пластинки фолликула постоянного зуба после значительного внедрения молочного зуба и гибели его пульпы может развиться воспалительный процесс, который часто приводит к гибели зачатка постоянного зуба. Диспансеризация детей, перенесших острую травму зубов. Любой вид травмы зубов может привести к осложнениям. Следовательно, все дети, имевшие острую травму зубов, должны находиться на диспансерном учете. Цель диспансеризации — профилактика, своевремен- ное выявление и лечение осложнений травмы. Опыт лечения больных с острой травмой зубов, а также данные литературы позволяют рекомендовать следующие принципы и сроки диспансерного наблюдения. После окончания активного лечения травмы больной наблюдается лечащим врачом в течение первого года каждые 3—4 мес, в дальнейшем — не реже 2 раз в год. При каждом посещении врача больной обследуется в полном объеме и при необходимости направляется к специалистам смежных специальностей в зависимости от вида возникающих осложнений. В случае травмы молочных зубов в любом возрасте ребенка своевременная и правильная их смена постоянными является основанием для снятия больного с диспансерного учета. Критерием снятия больного с учета при травме постоянного зуба с несформированным корнем служит полное завершение формирования верхушки корня. Диспансерное наблюдение за больным, получившим травму постоянного сформированного зуба, при отсутствии осложнений осуществляется в течение года. Несмотря на контроль со стороны врача, родители должны быть предупреждены о необходимости явки при появлении у ребенка жалоб. 10.2. Травмы мягких тканей лица По механизму действия встречаются преимущественно неогнестрельные (механические) травмы. К сожалению, в последнее время у детей стали наблюдаться огнестрельные травмы. Травмы мягких тканей лица могут быть закрытыми — без нарушения целости кожных покровов (ушибы) и открытыми — с нару- шением целости кожных покровов (ссадины, царапины, раны). Все виды повреждений, кроме ушибов, бывают открытыми и первично инфицированными. К открытым травмам ЧЛО относятся также все виды повреждений, проходящих через зубы, воздухоносные пазухи, полость носа. Это обязывает врача своевременно и в полном объеме проводить терапию, предупреждающую развитие воспалительного процесса или его манифестацию в процессе лечения повреждений мягких тканей лица и челюстных костей. Анатомо-топографические особенности строения ЧЛО у детей (эластичная кожа, большой объем клетчатки, хорошо развитое кровоснабжение лица, неполная минерализация костей, наличие зон роста костей лицевого черепа, наличие зубов и их зачатков) определяют общие особенности проявления у них травм. В младшем и дошкольном возрасте травмы мягких тканей лица сопровождаются обширными и быстро нарастающими коллатеральными отеками, кровоизлияниями в ткани (по типу инфильтрата), формированием внутритканевых гематом. При сочетании этих травм с повреждением костей лица и зубов, несмотря на хорошую защиту мягкими тканями костей лица, повреждение мягких тканей может сопровождаться типичными для детского возраста повреждениями костей по типу «зеленой ветки», под-надкостничными переломами фрагментов, полными переломами без их смещения. Вывихнутые зубы могут внедряться в мягкие ткани и становиться дополнительным фактором их механического повреждения. Установить в период сменного прикуса «отсутствие» зуба в зубном ряду и найти его визуально или пальпаторно в тканях бывает трудно. Это требует обязательного рентгенологического контроля, ибо в дальнейшем такое «инородное те-
■хя*.
Ушибы, ссадины, царапины. Ушибом называется закрытое повреждение мягких тканей лица без нарушения их анатомической целости с возможным ограничением функции (при повреждении щечной или око-лоушно-жевательной областей и губ — верхней или нижней). Клиническая картина. Имеют значение механизм травмы, сила и место приложения повреждающего агента, возраст пострадавшего и его общее состояние в момент повреждения. При ушибах отмечается нарастающая травматическая припухлость в месте повреждения, а в ближайшее время появляется кровоподтек, имеющий синюшную окраску, который затем приобретает темно-красный или желто-зеленый оттенок. В месте ушиба мягких тканей пальпаторно определяется плотноватый, болезненный участок наподобие инфильтрата. Это происходит в результате имбибиции тканей экссудатом (последствие кровоизлияния). Признаки воспаления при ушибах не выявляются или возникают поздно. Внешний вид ребенка с ушибом часто не соответствует тяжести травмы в связи с нарастающим отеком и формирующимися гематомами. Общее состояние при ушибах без особых изменений, но психоэмоциональные нарушения значительны. Ушибы в области подбородка могут приводить к повреждению связочного аппарата ВНЧС (отраженно). В подобных случаях активные и пассивные движения нижней челюсти вызывают у ребенка боль — возникает подозрение на перелом мыщелкового отростка. Для уточнения диагноза обязательно рентгенологическое исследование. Ссадины, царапины, даже без повреждения базального слоя дермы, не сопровождающиеся кровотечением, первично инфицированы. Основные клинические признаки этих видов повреждения — боль, нарушение целости кожи, слизистой оболочки полости рта, отеки, гематома (щечная и приротовая области, губы и др.). При обширных отеках может быть ограничение открывания рта. Связь эпидермиса с базальным слоем дермы и клетчаткой у детей еще непрочная, поэтому происходят отслойка кожи или подкожной жировой клетчатки и скопление в этом месте крови (гематома). Наиболее характерным симптомом гематомы является ее флюктуация (зыбление). Пальпация этой области повреждения болезненна. При ушибе мягких тканей лица на уровне зубного ряда, как правило, повреждается и слизистая оболочка губы, рта, может произойти полный вывих зуба (молочного, постоянного с ^сформированным корнем, постоянного со сформированным корнем). Обследуя ребенка, даже при ушибах, ссадинах, царапинах необходимо исключить черепно-мозговую травму и травму костей лица. Это вызывает затруднения, так как в момент травмы отсутствуют свидетели, а ребенок не может ответить на вопросы врача и уточнить, были ли головокружение, потеря сознания, тошнота, рвота, что характерно для черепно-мозговой травмы. Лечение. Ушибы, не сопровождающиеся переломами лицевых костей и сотрясением головного мозга, а ограничивающиеся только подкожными кровоизлияниями и образованием гематом, довольно быстро излечиваются. Этому способствует местное применение холода в сочетании с давящей повязкой, особенно в первые часы после травмы. В дальнейшем эффективны сухое тепло, физиотерапевтические процедуры (УФО, УВЧ, лазеротерапия и др-), гирудотерапия. Образовавшуюся гематому следует пунктировать с тщательным соблюдением правил асептики и наложить на нее давящую повязку. Мелкие поверхностные повреждения кожи лица (ссадины, царапины) заживают быстро, без нагноения. После антисептической обработки 0,1 % раствором хлоргексидина, 1 — 2 % спиртовым раствором йода такие повреждения быстро эпителизиру-ются под струпом, не оставляя, как правило, заметных рубцов. Раны. Раной называют нарушение целости кожных покровов и слизистых оболочек с повреждением подлежащих тканей. Различают раны: неогнестрельные — ушибленные и их комбинации, рваные и их комбинации, резаные, укушенные, рубленые, колотые; огнестрельные — оскольчатые, пулевые; компрессионные; электротравму; ожоги; отморожения. Раны бывают также касательными, сквозными, слепыми (в них в качестве инородных тел могут быть вывихнутые зубы). В последние годы у Детей участилась и усугубилась тяжесть повреждений за счет неорганизованно-спортивных травм (катание на роликовых коньках, мотоциклах), укушенных и огнестрельных ран, а также их комбинации (во время пребывания детей в зоне стихийных бедствий или военных Действий). В быту у детей младшего возраста Наиболее часто встречаются раны языка, губ, неба; у старших — раны более разнообразной локализации, но также чаще всего наблюдается поражение приротовой области, слизистой оболочки рта и альвеолярного отростка, подбородочного отдела лица, носа, лба, надбровных дуг и др. Все раны инфицированы либо бактериально обсеменены, в ЧЛО быстро контаминируется инфекция полости рта, зубов, зева и др. Лечение ран лица у 80 % детей проводят в условиях поликлиники, но более чем в 20 % случаев требуется госпитализация в специализированные челюстно-лицевые стационары. Если дети попадают в детское общехирургическое отделение (чаще при сочетанных и множественных травмах), их не всегда осматривает челюстно-лицевой хирург в ранний период, и травмы ЧЛО могут остаться нераспознанными. Клиническая картина раны зависит от области ее расположения (голова, лицо, шея). Основные признаки нарушения функции — боль, кровотечение, инфицирован-ность. Наблюдаются сопутствующие изменения общего состояния — черепно-мозговая травма, кровотечение, шок, нарушение дыхания (условия развития асфиксии). Эти нарушения необходимо устанавливать в ранние сроки с целью рационального планирования места оказания экстренной помощи ребенку, выбора обезболивания, тактики лечения. Уже при ранах мягких тканей лица значительно увеличивается частота повреждений костей лица и других сопутствующих повреждений. Чем раньше установлен диагноз, проведена первичная хирургическая обработка ран в полном объеме, устранены сопутствующие осложнения, тем лучше будет исход. Раны ЧЛО часто проявляются как сочетанные и множественные. При множественных и сочетанных че- репно-челюстно-лицевых повреждениях могут наблюдаться признаки черепно-мозговой травмы и переломов костей черепа. Однако при осмотре легко определяются только раны, другие повреждения часто остаются недиагностированными и поэтому неоправданно упрощается ситуация. Клиническая картина этих повреждений выявляется позднее, когда нарушается функция внешнего дыхания, развиваются или усугубляются бронхолегочные осложнения, шок, возникают выраженные изменения функций ЦНС и сердечно-сосудистой системы. Своевременная диагностика повреждений ЧЛО и раннее оказание специализированной помощи в полном объеме являются профилактикой шока, кровопотери, инфицирования других областей, иных осложнений. При ранах ЧЛО ребенок сразу и обязательно должен быть осмотрен детским челюстно-лицевым хирургом совместно с другими специалистами. Оказание помощи должно быть организовано комплексно, быстро и в полном объеме. Клинические проявления ран лица у детей отличаются большим разнообразием. Чаще всего раны могут быть отнесены к ушибленным, рваным, резаным и др. Раны характеризуются быстронарастаю-щим коллатеральным отеком, сопровождаются значительным кровотечением и в связи с функциональными особенностями мимической мускулатуры имеют зияющий вид, что не всегда соответствует тяжести повреждения. При ранах приротовой области, губ и языка, помимо кровотечения и зияния ран, у детей нарушен прием пищи, отмечаются слюнотечение, невнятная речь, что отягощает состояние ребенка. Появляются условия для аспирации кровяных сгустков, слюны и обрывков тка- ней, что угрожает жизни ребенка развивающейся дыхательной недостаточностью. Раны области носа сопровождаются значительным кровотечением и отеком, что затрудняет распознавание переломов костей носа. Для ран околоушно-жевательной области характерны повреждения околоушной слюнной железы, что может проявляться обильным кровотечением, травмой лицевого нерва. Раны дна полости рта опасны из-за быстро распространяющегося отека, кровотечения, что способствует развитию нарушений дыхания, бронхолегочных осложнений. Чем меньше возраст ребенка, тем быстрее нарастают эти явления и требуют экстренной помощи. Раны языка могут сопровождаться обильным артериальным кровотечением (при ранении язычной артерии), способствуют западению языка, всегда зияют. Диагностика ран, как и любых травм, включает установление времени повреждения, вида травмирующего фактора, определение соматического состояния, психоэмоциональных особенностей ребенка. Кроме клинического, всегда показано рентгенологическое исследование. Необходимо проведение консультаций невропатолога, нейрохирурга, окулиста, оториноларинголога, детского травматолога. Прогностически неблагоприятными являются неустановленные черепно-мозговые повреждения. Колотые раны дна полости рта способствуют развитию обширных отеков дна рта, нарушению дыхания, вплоть до асфиксии. Нередко бывают осложнения при ранах, полученных от укусов насекомых, животных. Они характеризуются длительным течением даже при своевременно проведенной первичной хирургической обработке. Лечение. При ранах кожных покровов лица первичную хирургиче- скую обработку и наложение первичного шва проводят с учетом сроков от начала развития раневого процесса. При первичной хирургической обработке ран следует учитывать косметические требования, степень развития раневой инфекции и фазы течения раневого процесса. При этом виде ран выделяют фазу воспаления, когда развиваются сосудистые реакции и происходит некробиотическое очищение раны; фазу репаративных процессов; фазу формирования рубца и эпителизации. Пофазовое воздействие на рану способствует раннему выздоровлению, улучшает исход и сокращает срок и степень бактериального загрязнения ран, активизирует репаративные процессы в ней. Первичную хирургическую обработку ран лица часто из-за экстренности проводят нестандартно, что отличает ее от любого планового оперативного вмешательства. Одно из основных требований при обработке ран ЧЛО у детей — максимально щадящий подход к некрото-мии. Необходимо при этом стараться максимально сохранить ткани, что безопасно у детей благодаря высоким регенеративным возможностям тканей ЧЛО. Дата добавления: 2015-02-05 | Просмотры: 1239 | Нарушение авторских прав |
 сосудисто-нервного пучка. В отдельных случаях при отсроченном лечении возможна репозиция с помощью хирургических щипцов, на щечки которых надевается отрезок резинового шланга.
сосудисто-нервного пучка. В отдельных случаях при отсроченном лечении возможна репозиция с помощью хирургических щипцов, на щечки которых надевается отрезок резинового шланга.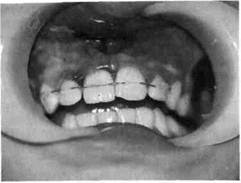
 в альвеолу, а корня — в челюстную кость в результате удара по зубу в области режущего края. По нашим данным, этот вид травмы молочных зубов встречается в 21,9 % случаев, постоянных — в 3,5 %.
в альвеолу, а корня — в челюстную кость в результате удара по зубу в области режущего края. По нашим данным, этот вид травмы молочных зубов встречается в 21,9 % случаев, постоянных — в 3,5 %. ^ целью контроля реплантированного постоянного зуба необходимо диспансерное наблюдение больного. Если развивается острое гнойное воспаление, не поддающееся лечению, зуб удаляют.
^ целью контроля реплантированного постоянного зуба необходимо диспансерное наблюдение больного. Если развивается острое гнойное воспаление, не поддающееся лечению, зуб удаляют.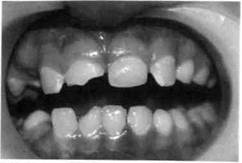

 ло» в толще мягких тканей становится причиной развития абсцессов и флегмон мягких тканей лица, этиологию которых установить сложно. При вскрытии гнойника можно найти это инородное тело (зуб). Если такое инородное тело не обнаружено, лечение становится паллиативным и через некоторое время возможно повторное образование абсцесса или флегмоны в месте расположения инородного тела. Чаще это бывает при травме альвеолярного отростка верхней челюсти и внедрении молочного или постоянного зуба в область носогуб-ной борозды, щеки, дна носа и др.
ло» в толще мягких тканей становится причиной развития абсцессов и флегмон мягких тканей лица, этиологию которых установить сложно. При вскрытии гнойника можно найти это инородное тело (зуб). Если такое инородное тело не обнаружено, лечение становится паллиативным и через некоторое время возможно повторное образование абсцесса или флегмоны в месте расположения инородного тела. Чаще это бывает при травме альвеолярного отростка верхней челюсти и внедрении молочного или постоянного зуба в область носогуб-ной борозды, щеки, дна носа и др.