|
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
ЦИСТОГРАФИЯ
Цистография — метод исследования мочевого пузыря путем предварительного наполнения его газообразным или жидким контрастным веществом с последующей рентгенографией. Цистография позволяет получить наглядное представление о контурах его полости. Впервые цистография по наполнении пузыря воздухом была применена в 1902 г. Wittek, а в 1904 г. Wulf и Schonberg впервые использовали в качестве контрастного вещества эмульсию висмута. В 1905 г. Voelcker, Lichtenberg предложили применять для цистографии колларгол. Широкое распространение цистография получила после исследований Sgalitzer и Hryntschak (1921), показавших, что с помощью этого метода может быть изучена физиология мочеиспускания, а также отчетливо получено на рентгенограмме изображение не только боковых, но и передней и задней стенок пузыря. Хотя большинство заболеваний мочевого пузыря удается распознать при помощи цистоскопии, цистография во многих случаях оказывается ценным диагностическим методом, позволяющим выявить такие поражения, какие не всегда удается установить при цистоскопии (дивертикулы мочевого пузыря, камни в дивертикулах, пузырно-мочеточниковый рефлюкс, степень инфильтрации стенки пузыря опухолью и т. д.). Вот почему нередко приходится наряду с цистоскопией применять и цистографию. Для цистографии используют жидкие (15—20% растворы сергозина, кардиотраста, диодона и др.) и газообразные (кислород, углекислый газ) контрастные вещества. Применение воздуха и масляных растворов в качестве контрастных веществ недопустимо ввиду возможности эмболии. Цистография может быть нисходящей (экскреторной) и восходящей (ретроградной). Нисходящая цистография производится одновременно с экскреторной урографией, обычно спустя 1/2—1 час после введения в ток крови контрастного вещества. К этому времени в мочевом пузыре накапливается достаточное количество контрастного вещества с мочой, что позволяет получить на снимке чёткую тень пузыря. Нисходящую цистографию применяют в тех случаях, когда по каким-либо причинам невозможно ввести катетер в мочевой пузырь и, следовательно, выполнить восходящую цистографию (стриктура уретры, аденома простаты, острые воспалительные процессы уретры, мочевого пузыря, предстательной железы и др.), а также у детей. Значительно более четкое изображение мочевого пузыря удается получить при помощи восходящей (ретроградной) цистографии. Противопоказаниями к ретроградной цистографии являются острые воспалительные процессы мочеиспускательного канала, мочевого пузыря, простаты, семенных пузырьков и органов мошонки. При наличии указанных заболеваний для решения вопроса о состоянии мочевого пузыря может быть выполнена нисходящая (экскреторная) цистография. Техника восходящей (ретроградной) цистографии заключается в производстве рентгеновского снимка мочевого пузыря после наполнения его по катетеру контрастным веществом в количестве 150—200 мл. Обычно цистография производится в положении больного на спине при отведенных и согнутых в тазобедренных суставах бедрах. Направление центрального луча отвесное на два поперечных пальца выше лобка либо с наклоном рентгеновской трубки в каудальном направлении под горизонтальным углом 70° для того, чтобы тени лобковых костей не накладывались на тень мочевого пузыря. Для получения пространственного представления о внутренних контурах мочевого пузыря цистография производится в трех взаимно перпендикулярных направлениях: аксиальном, правом и левом косом. При аксиальном положении больной садится на рентгеновский стол с откинутым назад туловищем под углом 135°, а центральный луч направлен отвесно над лобком; при правом и левом косых положениях — с наклоном туловища и таза 45°, как при уретрографии. При цистографии мочевой пузырь должен быть наполнен контрастным веществом в достаточной степени, ибо при малом его наполнении тень пузыря на цистограмме окажется деформированной, что может повлечь за собой диагностическую ошибку. Нормальный, хорошо наполненный мочевой пузырь на цистограмме имеет гладкие ровные контуры (рис. 80). Форма пузыря на цистограмме, произведенной при вентро-дорсальном направлении луча, может быть различной: круглой, овальной, продолговатой или пирамидальной. У мужчин чаще всего тень мочевого пузыря округлая, у женщин—овальная, причем поперечный диаметр больше продольного и при этом наблюдается некоторая вогнутость верхнего контура. У детей мочевой пузырь обычно имеет грушевидную форму и обращен суженной частью к лобковым костям. Нижний край тени мочевого пузыря при отвесном направлении центрального луча располагается на уровне верхней границы симфиза или выше ее на 1 —1,5 см, а верхний достигает уровня III—IV крестцового позвонка. Верхний контур мочевого пузыря имеет несколько большие размеры, чем нижний. У детей мочевой пузырь расположен выше над симфизом, нежели у взрослых. На цистограмме, произведенной в косом положении, тень пузыря имеет треугольную, грушевидную форму, реже форму неправильного четырехугольника. На нормальной цистограмме уретра и мочеточники не бывают заполнены контрастным веществом.
Восходящая (ретроградная) цистография, выполняемая с жидкими и газообразными (пневмоцистография) контрастными веществами позволяет диагностировать ряд заболеваний: рентгенонегативные камни мочевого пузыря, инородные тела, аномалии мочевого пузыря (двойной мочевой пузырь), дивертикулы, опухоли, туберкулез пузыря, уретероцеле и др. Наряду с этим удается определить размеры пузыря и число камней в нем, установить степень вовлечения стенки мочевого пузыря в паховую или бедренную грыжи, выявить степень цистоцеле, а также изменения контуров мочевого пузыря при заболеваниях матки, ее придатков, при наличии патологических процессов в паравезикальной клетчатке. При помощи цистографии удается диагностировать пузырные свищи, пузырно-мочеточниковый рефлюкс, провести дифференциальную диагностику между камнями мочевого пузыря, камнями мочеточника и очагами обызвествления в органах малого таза. Цистография содействует выявлению аденомы простаты, так называемого нейрогенного мочевого пузыря (“башенный пузырь”), а также атонии внутреннего сфинктера мочевого пузыря; последняя на цистограмме выявляется признаком “языка”, представляющего собой полулунный выступ в области дна пузыря, тень которого накладывается на тень лобковых костей. Весьма ценной оказывается цистография в диагностике разрывов мочевого пузыря, особенно в тех случаях, когда клинические признаки бывают весьма скудными. В этих случаях может быть использована как нисходящая, так и восходящая цистография; предпочтение отдается пневмоцистографии. Даже самые малые внутрибрюшинные разрывы пузыря (так называемые скрытые) удается диагностировать по наличию газа в свободной брюшной полости, под диафрагмой, в то время как обычные контуры пузыря могут быть сохранены. При повреждениях костей таза и повреждениях уретры следует на цистограмме (нисходящей) обращать внимание не только на контуры, но и на высоту расположения тени нижней границы пузыря над симфизом. Увеличение этого расстояния указывает на наличие урогематомы в паравезикальной клетчатке, а порой на возможность отрыва мочевого пузыря. Обнаружение на цистограмме расстояния больше обычного между лобковыми костями и нижним контуром пузыря может наблюдаться при аденоме и раке простаты, парацистите, перипростатите, Рубцовых деформациях в области шейки пузыря, обусловленных травмой и др. После того как больной опорожнит мочевой пузырь от контрастной жидкости, следует произвести рентгенографию области мочевого пузыря. Порой такое дополнительное исследование позволяет не только выявить наличие остаточной мочи, но установить пузырно-мочеточниковый рефлюкс, и следовательно, наряду с ним и изменения в верхних мочевых путях, которые не удавалось выявить при экскреторной урографии. Подобные явления часто наблюдаются при аденоме простаты и их обнаружение при цистографии позволяет правильно избрать тактику оперативного лечения. С целью более точного распознавания различных заболеваний мочевого пузыря предложено большое число разнообразных модификаций цистографии. Для выявления опухолей мочевого пузыря в качестве контрастного вещества используют 10—15% раствор суспензии сернокислого бария и кислород — так называемая осадочная цистография, предложенная в 1936 г. И. Л. Тагером и М. С. Сантоцким и внедренная в урологическую практику Л. М. Берманом (1954). Техника осадочной цистографии такова: в мочевой пузырь вводят 10 или 15% бариевую эмульсию, и больной в течение 15—20 минут принимает различные положения (на спине, животе, боку); после этого он опорожняет пузырь либо последний тщательно отмывают индифферентной жидкостью. Вслед за этим наполняют пузырь кислородом в количестве 150—200 мл и производят снимок. На осадочной цистограмме на фоне тени газа бывает видна опухоль, импрегнированная частицами бария, в то время как с неизмененной слизистой барий смыт. Этот метод позволяет судить о размерах, форме и расположении опухоли пузыря, а иногда о строении новообразования и степени инфильтрации им стенки мочевого пузыря. С этой же целью Keller (1954) предложил вводить в мочевой пузырь эмульсию яичного желтка с жидким контрастным веществом в соотношении 1: 2 или 1:3. После введения в мочевой пузырь этой эмульсии, которая содействует оседанию контрастного вещества на поверхности опухоли, пузырь наполняют кислородом и производят рентгенографию. Для получения изображения опухолей мочевого пузыря, камней, аденомы простаты может быть использована цистография по Kneise— Schober, 1963 (рис. 81). В мочевой пузырь вводят 20мл 40% жидкого контрастного вещества, а затем 100—150 мл кислорода — метод “плеска”. Жидкое контрастное вещество, омывая опухоль, конкремент, аденому простаты, позволяет на фоне тени кислорода выявить отчетливо дефект наполнения. Аналогичные результаты могут быть получены при сочетании экскреторной урографии с кислородной цистографией по А. Я. Пытелю (1953).
В случаях трудно выявляемых пузырно-мочеточниковых рефлюксов наряду с методом “цистографии в момент мочеиспускания” применяется так называемая замедленная цистография. Мочевой пузырь наполняют жидким контрастным веществом в количестве 150—200 мл и в течение последующих 1—1/4 часов каждые 30 минут производят снимки. Этот метод позволяет выявить пузырно-мочеточниковый рефлюкс, который возникает не сразу после введения контрастного вещества, а спустя некоторое время. У некоторых больных такая замедленная цистография устанавливает большие изменения в мочеточниках, тогда как произведенные ранее экскреторная урография и ретроградная пиелография показывали нормальное состояние верхних мочевых путей. На цистограммах, выполненных с жидким контрастным веществом, опухоли мочевого пузыря, аденома простаты, рентгенонегативные конкременты выявляются в виде дефекта наполнения, тогда как на пневмоцистограммах указанные образования дают на фоне газа нежные тени. Дивертикулы мочевого пузыря на цистограмме выявляются в виде мешковидных выпячиваний, располагающихся за пределами контуров пузыря. Характерные изменения формы мочевого пузыря приходится наблюдать у женщин при увеличении размеров матки (беременность, фибромиома), когда тело матки сдавливает основание и заднюю стенку пузыря, вследствие чего контуры последнего принимают седлообразную форму. В зависимости от положения матки это сдавление может приходиться в середине пузыря или с боков. В последнем случае имеется симметричная или несимметричная деформация тени пузыря. При цистоцеле нижний контур пузыря на цистограммах располагается ниже лобковых костей. При весьма больших степенях цистоцеле мочевой пузырь приобретает форму песочных часов. Цистография может оказаться весьма ценной в качестве критерия оценки результатов пластических операций при цистоцеле. При исследовании мочеиспускательного канала при помощи восходящей уретрографии может быть получено изображение и мочевого пузыря. Такой метод носит название уретроцистография. Для получения более отчетливого изображения внутренней поверхности мочевого пузыря Lopez в 1954 г. была предложена цистография двойным раздельно вводимым контрастным веществом. Вначале в мочевой пузырь вводят нелатоновский катетер и по нему от 30 до 150 мл жидкого контрастного вещества. После этого в пузырь вводят другой специальный катетер, на конце которого имеется раздуваемый баллон из латекса; по этому катетеру вводят в баллон, находящийся теперь в пузыре, кислород и производят снимки в различных проекциях (Г. И. Эрямкин, 1960). Такая Цистография позволяет за счет давления баллона (растянутого газом) на стенку мочевого пузыря, в котором находится жидкое контрастное вещество, получить отчетливое изображение всех неровностей слизистой, выявить мелкие опухоли, дивертикулы и т. п. Ценной оказалась данная модификация цистографии для выявления источника кровотечения из пузыря. Для определения мобильности стенок мочевого пузыря, о чем важно иметь представление в случае предстоящей радикальной операции, может быть использован метод полицистографии, предложенный в 1956 г. Temeliesсо. Полицистография заключается в производстве нескольких рентгеновских снимков на одной пленке при различной степени наполнения контрастным веществом мочевого пузыря: 30, 80, 130, 180, 230 мл. При полицистографии рентгеновские снимки производят как в момент наполнения, так и в момент постепенного опорожнения мочевого пузыря. На полицистограмме неизмененного пузыря видны концентрические контуры — тени контрастного вещества различной плотности, напоминающие рисунок раковины; каждый контур соответствует различной степени наполнения мочевого пузыря. Расстояния между контурами пузыря на полицистограмме большие в области его верхушки и уменьшаются по направлению к боковым стенкам, сливаясь в одну тень в области дна и треугольника пузыря. Уменьшение расстояния между концентрическими тенями или слияние их в области одной из стенок мочевого пузыря указывает на ограниченную подвижность этой области пузыря, что может зависеть от воспалительных, Рубцовых или опухолевых процессов. Наличие ограничения мобильности стенки пузыря в месте расположения опухоли указывает на инфильтрацию этой области бластоматозным процессом (рис. 82); сохранение подвижности пузырной стенки говорит об интактности мочевого пузыря (рис. 83).
Рис. 82. Полицистограмма. Женщина 58 лет. Рак мочевого пузыря (левая боковая стенка). Уменьшение размеров левой половины пузыря. Контуры пузыря ровные, но степень растяжимости левой стенки уменьшена. Радикальная операция—резекция пузыря с уретероцистонеостомией.
Рис. 83. Полицистограмма. Женщина 42 лет. Фиброма матки. Экстравезикальное вдавление фиброматозного узла. Почти полное расправление верхних контуров пузыря указывает на экстравезикальный процесс. Для того чтобы иметь представление не только о состоянии внутренние контуров мочевого пузыря, но и о состоянии наружной его поверхности, толщине его стенок, часто комбинируют пневмоцистографию с перипневмоцистографией путем введения кислорода в паравезикальную клетчатку (см. подробнее в главе “Пневморен, пневморетроперитонеум, пневмоперицистография”). Принцип такого комбинированного введения кислорода был положен в свое время в основу метода цистографии, впервые предложенного в 1921 г. Rosenstein. Комбинация пневмоцистографии с пневмоперицистографией оказывается весьма ценной в диагностике и выборе оперативной тактики при опухолях мочевого пузыря, поскольку такой сочетанный метод позволяет выявить степень опухолевой инфильтрации и границы ригидности стенок мочевого пузыря. Контуры стенок неизмененного мочевого пузыря представляются в виде тонкой ровной полоски на протяжении всей его окружности, за исключением верхушки, куда в силу спаяния пузырной стенки с брюшиной газ не проникает. Чтобы получить изображение стенки и этого участка пузыря, необходимо комбинировать перицистографию с пневмоперитонеумом. При наличии опухоли пузыря, инфильтрирующей стенку последнего, удается видеть на пневмоперицистограмме утолщение пузырной стенки, неровность ее контуров и т. д. В случае доброкачественного процесса в пузыре стенки его остаются ровными, на всем протяжении неутолщенными. Для получения более отчетливого изображения пузырной опухоли целесообразно комбинировать пневмоперицистографию и пневмоперитонеум с осадочной цистографией, как это рекомендуют И. Л. Тагер и В. М. Перельман (1960). Применение комбинированных методов рентгенологического исследования позволяет более точно поставить топическую диагностику заболеваний мочевого пузыря, простаты и паравезикальной клетчатки, особенно при поражении их бластоматозным процессом.
Дата добавления: 2015-02-05 | Просмотры: 1624 | Нарушение авторских прав |
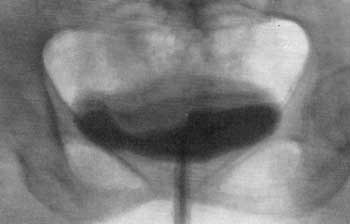
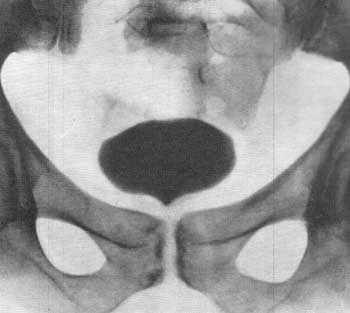 Рис. 80. Нормальная цистограмма (восходящая).
Рис. 80. Нормальная цистограмма (восходящая).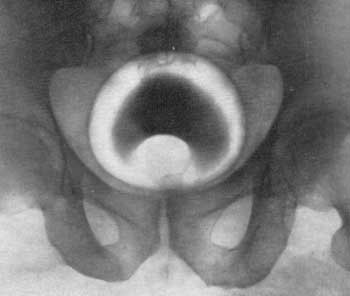 Рис. 81. Цистограмма по Kneise — Schober. Больной 60 лет. Аденома простаты.
Рис. 81. Цистограмма по Kneise — Schober. Больной 60 лет. Аденома простаты.