|
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
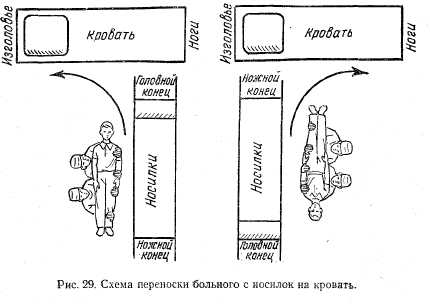
Послеоперационный период. Понятие о послеоперационном периоде.Послеоперационным принято считать период от окончания операции до выписки из хирургического отделения и восстановленияПонятие о послеоперационном периоде. Послеоперационным принято считать период от окончания операции до выписки из хирургического отделения и восстановления трудоспособности. В зависимости от характера и объема оперативного вмешательства, общего состояния больного он может длиться от нескольких дней до нескольких месяцев. От того, как проведен послеоперационный период, во многом зависит исход хирургической операции. Большая роль в выхаживании больных в послеоперационном периоде принадлежит среднему медицинскому персоналу. Правильное и своевременное выполнение врачебных назначений и чуткое отношение к больному создают условия для быстрого выздоровления. Транспортировка больного из операционной. Доставка больного из операционной в послеоперационную палату осуществляется под руководством врача-анестезиолога или медицинской сестры послеоперационной палаты. Необходимо следить, чтобы не вызвать дополнительную травму, не сместить наложенную повязку, не сломать гипсовую повязку. С операционного стола больного перекладывают на каталку и на ней перевозят в послеоперационную палату. Каталку с носилками ставят головным концом под прямым углом к ножному концу кровати. Больного берут на руки и перекладывают на кровать. Можно уложить больного и из другого положения: ножной конец носилок ставят к головному концу кровати и больного переносят на кровать (рис.29).
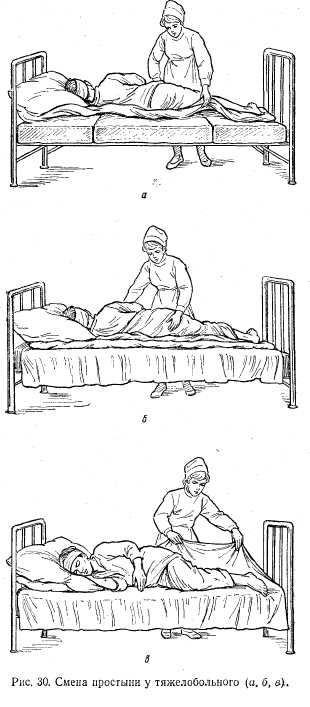
Подготовка палаты и постели. В настоящее время после особенно сложных операций под общим обезболиванием больных на 2—4 дня помещают в реанимационное отделение. В дальнейшем в зависимости от состояния их переводят в послеоперационную или общую палату. Палата для послеоперационных больных не должна быть большой (максимум на 2—3 человека). В палате должны иметься централизованная подача кислорода и весь набор инструментов, аппаратов и медикаментозных препаратов для проведения реанимационных мероприятий. Обычно применяют функциональные кровати, позволяющие придать больному удобное положение. Кровать застилают чистым бельем, под простыню подкладывают клеенку. Перед укладыванием больного постель согревают грелками. В послеоперационном периоде больные часто потеют, в связи с чем приходится менять белье. Смену белья производят в определенной последовательности. Вначале осторожно вытягивают заднюю часть рубашки и через голову переводят ее на грудь, затем снимают рукава, вначале со здоровой руки, потом с больной. Надевают рубашку в обратной последовательности: вначале на больную руку, потом — на здоровую, затем — через i олову и натягивают на спину, стараясь расправить складки. При загрязнений простыню необходимо менять. Смену простыни производят следующим образом. Больного поворачивают на бок и подвигают к краю кровати. Свободную половину простыни сдвигают к спине больного. На освободившуюся часть матраца застилают чистую простыню, больного переворачивают на спину и кладут на чистую простыню. Грязную простыню убирают, а чистую расправляют без образования складок (рис. 30).
С целью предупреждения пролежней, особенно в области крестца, больного можно укладывать на надувной резиновый круг, обернутый простыней. Сверху больного укрывают одеялом. Слишком тепло укутывать его не следует. Около послеоперационных больных устанавливается сестринский пост. Медицинская сестра должна регистрировать основные функциональные показатели: пульс, дыхание, артериальное давление, температуру, количество выпитой и выделенной (с мочой, из плевральной или брюшной полости) жидкости. Наблюдение и уход за больным. Большая роль отводится медицинской сестре в наблюдении за больным в послеоперационном периоде. Следует учитывать жалобы больного. Необходимо обращать внимание на выражение лица больного (страдальческое, спокойное, бодрое и т. д.), цвет кожных покровов (бледность, покраснение, синюшность) и их температуру при ощупывании. Обязательно измерение температуры тела (пониженная, нормальная, повышенная), регулярно должен проводиться общий осмотр больного. Необходимо внимательно следить за состоянием наиболее важных органов и систем. Хорошей профилактикой различных осложнений является правильно организованный общий уход за больным. Сердечно-сосудистая система. О деятельности сердечно-сосудистой системы судят по показателям пульса, артериального давления, окраске кожных покровов. Замедление и увеличение напряжения пульса (40—50 ударов в минуту) может свидетельствовать о нарушении деятельности центральной нервной системы вследствие отека и кровоизлияния в мозг, менингита. Учащение и ослабление пульса на фоне падения артериального давления и побледнения кожных покровов (более 100 ударов в минуту) возможны при развитии вторичного шока или кровотечения. Если соответствующая картина возникла внезапно и сопровождается болями в груди и кровохарканьем, можно думать о наличии у больного эмболии легочной артерии. При этой патологии больной может погибнуть в течение нескольких секунд. Профилактикой и лечением вторичного шока является применение противошоковых мероприятий (переливание крови и кровезамещающих жидкостей, сердечные и сосудистые тонизирующие средства). Ранние активные движения больного, лечебная гимнастика и противосвертывающие препараты крови (гепарин, неодикумарин и т.д.) являются хорошей профилактикой тромбозов и эмболии. Органы дыхания. В послеоперационном периоде у больных в большей или меньшей степени независимо от локализации операции происходит уменьшение вентиляции легких (частое и поверхностное дыхание) за счет уменьшения дыхательных экскурсий (боль, вынужденное положение больного), скопление бронхиального содержимого (недостаточное отхождение мокроты). Такое состояние может привести к легочной недостаточности и воспалению легких. Профилактикой легочной недостаточности и послеоперационного воспаления легких является раннее активное движение больных, лечебная физкультура, массаж, периодическая ингаляция кислорода, антибиотикотерапия, систематические отхаркивания, проводимые с помощью медицинской сестры. Органы пищеварения. Любое оперативное вмешательство отражается на функции органов пищеварения, даже если операция проводилась не на них. Тормозящее воздействие центральной нервной системы, ограничение активности послеоперационного больного вызывает определенную дисфункцию органов пищеварения. «Зеркалом» работы органов пищеварения является язык. Сухость языка свидетельствует о потере организмом жидкости и нарушением водного обмена. Густой, бурый налет на фоне сухого языка и трещин может наблюдаться при патологии в брюшной полости — перитоните различной этиологии, парезе желудочно-кишечного тракта. При сухости во рту рекомендуется полоскание или протирание ротовой полости подкисленной водой, а при появлении трещин — раствором соды (1 чайная ложка на стакан воды), 2% раствором борной кислоты, перекисью водорода (2 чайные ложки на стакан воды), 0,05—0,1% раствором перманганата калия, смазывание глицерином. На фоне сухости ротовой полости может развиться стоматит (воспаление слизистой оболочки) или паротит (воспаление околоушной железы). С целью усиления саливации (слюноотделение) в воду добавляют лимонный сок или сок клюквы. Тошнота и рвота могут быть следствием наркоза, интоксикации организма, непроходимости кишечника, перитонита. При тошноте и рвоте необходимо выяснить их причину. Первая помощь при рвоте: наклонить голову в сторону, провести через нос тонкий зонд и промыть желудок. Можно применить медикаментозные средства (атропин, новокаин, аминазин). Необходимо следить, чтобы не наступила аспирация рвотных масс. Икота возникает при судорожном сокращении диафрагмы вследствие раздражения диафрагмального или блуждающего нерва. Если раздражение носит рефлекторный характер, могут оказать хороший эффект атропин, димедрол, аминазин, вагосимпатическая блокада, промывание желудка. Метеоризм (вздутие живота). Причинами метеоризма являются парез кишечника и скопление газа в нем. С целью снятия метеоризма рекомендуется последовательно проводить следующие мероприятия: периодически поднимать больного, вставлять газоотводную трубку в прямую кишку, ставить очистительные или гипертонические клизмы (150—200 мл 5% раствора хлорида натрия), вводить 30—50 мл 10% раствора хлорида калия внутривенно, 1—2 мл 0,05% раствора прозерина подкожно. В тяжелых случаях пареза показана сифонная клизма. На воронку емкостью 1—2 л надевают резиновую трубку, второй конец которой вводят в прямую кишку. В воронку наливают воду комнатной температуры, воронку поднимают кверху, вода идет в толстую кишку; при опускании воронки вода вместе с каловыми массами и газами выходит в воронку. Для клизмы требуется 10—12 л воды, В ряде случаев прибегают к паранефральной новокаиновой блокаде (100 мл 0,25% раствора новокаина вводят в паранефральную клетчатку). Блокада может быть произведена с двух сторон. Запор. Хорошей профилактикой запора являются ранние активные движения. Пища должна содержать большое количество клетчатки и обладать послабляющим эффектом (простокваша, кефир, фрукты). Можно применять клизмы. Понос. Причины самые разнообразные: нервнорефлекторные, ахилические (снижение кислотности желудочного сока), энтериты, колиты, перитониты. Лечение поноса — это борьба с основным заболеванием. При ахилическом поносе хороший результат дает назначение соляной кислоты с пепсином. Мочевая система. В норме за сутки человек выделяет около 1500 мл мочи. Но в ряде случаев функция почек резко нарушается (нервнорефлекторно, в связи с интоксикацией и т.д.) вплоть до полного прекращения выделения мочи (анурия). Иногда же на фоне нормальной работы почек наблюдается задержка мочеиспускания — ишурия, чаще нервнорефлекторного характера. При анурии помогают паранефральная новокаиновая блокада, диатермия области почек, пилокарпин, мочегонные. При упорной анурии и развитии уремии больного переводят на гемодиализ аппаратом «искусственная почка». При ишурии, если позволяет состояние, больного можно посадить или даже поставить на ноги, поставить грелку на низ живота, усадить или положить больного на нагретое судно, капать воду в таз (рефлекторное воздействие). При безуспешности этих мероприятий по назначению врача производят катетеризацию мочевого пузыря. Нервно-психическая система. Состояние психики имеет большое значение в послеоперационном периоде. Капризный, неуравновешенный больной плохо выполняет режим и назначения. В связи с этим заживление чаще происходит с осложнениями. В послеоперационный период необходимо снять нервно-психическое напряжение, что достигается не только назначением медикаментозной терапии, но и хорошим уходом. Наблюдение за повязкой. При выходе из наркоза, если у больного развивается двигательное возбуждение, он может случайно сорвать или сдвинуть повязку, что может привести к кровотечению или инфицированию раны с последующим нагноением. Повязка может пропитаться кровью и при спокойном состоянии больного. Во всех этих случаях медицинская сестра должна немедленно уведомить врача. Как правило, такие повязки подлежат замене. Уход за кожей. При неправильном уходе за кожей часто в местах костных выступов возникают пролежни. Клинически это выражается в покраснении кожи (гиперемия). В дальнейшем этот участок омертвевает, кожа отторгается, появляется гнойное расплавление тканей. Профилактика пролежней: активное поведение больного после операции, протирание кожи камфарным спиртом, массаж, применение подкладных кругов. Лечение: обработка антисептическими растворами, повязки с мазью Вишневского, смазывание 5% раствором перманганата калия. После дезинфекции больному необходимо обмыть промежность. У женщин подмывание необходимо проводить ежедневно, даже если не было стула. Питание больного в послеоперационный период. Питание зависит от объема и характера оперативного вмешательства. 1. После операций на желудочно-кишечном тракте первые дни больной может вовсе не получать энтерального питания, затем ему начинают давать пищу с ограничением балластных веществ (бульон, кисель, сухари и т.д.) — стол № 1а или 16, а в дальнейшем постепенно переводят на общий стол (№ 15). 2. После операций на верхнем отделе желудочно-кишечного тракта (пищевод, желудок) первые 2 дня больной через рот ничего не получает. Производят парентеральное питание: подкожное и внутривенное введение различных кровезаменителей, глюкозы, крови, питательные клизмы. Со 2—3-го дня назначают стол № 0 (бульон, кисель), с 4—5-го дня — стол № 1а (добавляют сухари), с 6—7-го дня — стол №16 (кашицеобразная пища), с 10—12-го дня при отсутствии осложнений больного переводят на общий стол. 3. После операций на органах брюшной полости, но без нарушения целостности пищеварительного тракта (желчный пузырь, поджелудочная железа, селезенка) назначают стол №13 (бульон, протертые супы с сухарями, кисель, печеные яблоки и т.д.). 4. После операций на толстой кишке необходимо создать условия, чтобы в течение 4—5 сут. у больного не было стула. Больной получает пищу с малым количеством клетчатки и по 8—10 капель опия в день. 5. После операций в полости рта через нос вводят зонд, и через него больной получает жидкую пищу (бульон, сливки, молоко, кисель). 6. После оперативных вмешательств, не связанных с желудочно-кишечным трактом, первые 1—2 дня больной получает стол № 1а или 16, в дальнейшем — стол № 15. Вставание больных после операции. Вставать больному разрешает только врач. В настоящее время рекомендуется раннее вставание — на 2—3-й день в зависимости от тяжести и характера оперативного вмешательства. Сроки и техника снятия швов. При небольших оперативных вмешательствах (аппендэктомия, грыжесечение) швы снимают на 7—8-е сутки. При операциях, связанных со вскрытием живота (резекция желудка, холецистэктомия), грудной клетки (пульмонэктомия, лобэктомия) — на 9—10-е сутки. При операциях по поводу злокачественных опухолей снятие швов откладывается до 12—14-х суток, так как у этих больных замедлена регенерация тканей. Швы снимают только при помощи инструментов. Зону швов смазывают раствором йода. Пинцетом натягивают один из концов шва и вытягивают из-под кожи участок нити, находящейся в тканях (белый участок шовного материала). На этом участке шов пересекают ножницами или скальпелем. Нитку удаляют. Операционное поле повторно смазывают раствором йода. Накладывают асептическую повязку. Послеоперационный уход за детьми. После небольших оперативных вмешательств, особенно производимых под местной анестезией, ребенка можно поместить в общую палату. Грудного ребенка передают матери. После больших операций ребенка помещают в специальную послеоперационную палату, оборудованную аппаратурой для производства реанимационных мероприятий. Дети очень чувствительны к переохлаждению, поэтому как в операционной, так и послеоперационной палате температура воздуха должна быть 20—22°С. Для недоношенных и новорожденных необходимы специальные палаты, где поддерживается температура 22—26°С. Целесообразно использовать также открытие или закрытые куветы с температурой воздуха 34—37°С. После операции под наркозом в первые часы рекомендуется горизонтальное положение ребенка на спине. Следует избегать внезапного поднимания головного конца тела из-за возможности развития коллапса. Необходимо следить за ребенком во время рвоты. В этих случаях голову надо повернуть на бок. После рвоты рот протирают ватным тампоном. На следующий день после операции верхнюю часть туловища приподнимают до угла в 30°. Особенности ухода зависят от характера и тяжести операции. После оперативных вмешательств на сердце, магистральных сосудах, легких, пищеводе в детской реанимационной палате в первые 1—2 дня организуют врачебный пост. Необходим тщательный контроль за повязкой. Весьма удобен прозрачный перевязочный материал. При ранах на промежности и нижней части живота применяются особые меры предосторожности с использованием непроницаемых материалов (клеенка, полихлорвиниловая пленка и т. д.). Особенно тщательно необходимо следить за дренажными трубками и постоянными катетерами. Дети стараются быстрей избавиться от них и могут выдернуть. Для борьбы с болью назначают барбитураты, которые одновременно успокаивают детей и способствуют улучшению сна. Наркотики применяют только в случаях крайней необходимости. Прием воды после операций под местной анестезией, если это можно по характеру вмешательства, разрешают сразу же после операции (сладкий чай ложками). После наркоза и при отсутствии рвоты пить воду можно через 4—б ч. Кормление больного начинают через 6—8 ч после операции. Состав и количество пищи зависят от возраста ребенка, характера заболевания и вида оперативного вмешательства. Большое значение имеют восстановление водно-солевого и белкового обмена, обеспечение достаточного количества витаминов. Для нормального отхождения газов рекомендуется вводить газоотводную трубку несколько дней подряд. Применение кислорода необходимо после всех оперативных вмешательств, особенно торакального профиля. Особенностью детского возраста является то, что даже после небольших операций температура может повышаться до 40—41°С. Различают несколько видов гипертермии: конституциональную, или лихорадку роста по Фееру, двигательную — после физической нагрузки, лихорадку от жажды (солевая лихорадка), церебральную, периодическую лихорадку по Рейманну и инфекционную. Особенно опасен синдром бледной гипертермии (синдром Омбредана). Через несколько часов после операции, даже незначительной, независимо от вида обезболивания температура может повыситься до 40—41°С. Лицо становится бледным, наступает резкий коллапс, который приводит к смерти ребенка. Лечение заключается в прикладывании пузыря со льдом к голове, на область печени, бедренных сосудов и почек. Применяют повторные медленные промывания прямой кишки водой комнатной температуры, охлаждение вентилятором. Внутривенно вводят 5% охлажденный раствор глюкозы, внутримышечно—1 % раствор амидопирина из расчета 0,5 мл на 1 кг массы больного, но не больше 20—25 мл, в сочетании с анальгином. Отличительной чертой оперированных детей является предрасположенность к судорогам. Судороги могут возникнуть вследствие гипоксии, гиперкапнии, передозировки новокаина, раздражения моторной зоны коры мозга гексеналом или тиопенталом, высокой температуры, внутричерепного кровоизлияния, гипергидратации. Лечение направлено на ликвидацию причин, вызвавших судороги. Послеоперационный уход за больными пожилого и старческого возраста. Эта группа больных склонна к легочным осложнениям, поэтому с первого дня после операции проводят профилактические мероприятия для их предупреждения: возвышенное положение в постели, раннее поворачивание, чередование банок с горчичниками, дыхательную гимнастику, которая обеспечивает хороший дренаж трахеобронхиального дерева. Организм пожилых людей очень чувствителен к кислородному голоданию, поэтому они должны дышать увлажненным кислородом. Необходимо помнить, что быстрое введение большого количества жидкости вызывает перегрузку малоэластичного сосудистого русла и правых отделов сердца. В связи с этим солевые растворы, кровь, кровезаменители вводят внутривенно медленно, капельно. Подкожные вливания также следует производить осторожно, потому что у пожилых больных жидкость плохо рассасывается и быстрое введение ее в большом количестве вызывает сдавливание тканей, что может привести к омертвлению участков кожи. В связи с этим жидкость также вводят медленно, капельно с добавлением препаратов гиалуронидазы и прикладыванием к этому участку теплых грелок. Больные пожилого возраста лучше переносят введение жидкости в прямую кишку. У пожилых людей значительно чаще наблюдается бессимптомное нагноение операционной раны без выраженных субъективных ощущений. В связи с этим рекомендуют частые перевязки. Назначается комплекс витаминов. Недостаточный уход за кожей способствует быстрому развитию пролежней, которые у старых людей плохо поддаются лечению. Послеоперационные осложнения. Кровотечение возникает после оперативного вмешательства как результат недостаточно проведенной остановки кровотечения, соскальзывания лигатуры с кровеносного сосуда, нарушения свертываемости крови. При недостаточной остановке кровотечения или при соскальзывании лигатуры больного повторно берут на операционный стол, где производят ревизию раны и окончательно останавливают кровотечение. При нарушении свертываемости крови показана коагулянтная терапия (хлорид кальция, викасол, аминокапроновая кислота, свежецитратная кровь и т.д.). Отек гортани чаще возникает после интратрахеального наркоза. При этом наблюдаются осиплость или потеря голоса, затруднение вдоха и выдоха, нарастает беспокойство, в дыхании начинают принимать участие вспомогательные мышцы. Необходимо вводить антигистаминные препараты (димедрол, пипольфен, супрастин), противовоспалительные, противоотечные, антиаллергические средства (хлорид кальция внутривенно, кортизон внутримышечно, гидрокортизон внутривенно, ингаляция паров ментола, раствора двууглекислой соды, вдыхание увлажненного кислорода, горчичники на грудь, грелки к ногам). В случае неэффективности указанной терапии образуют трахеостому. Отек легких чаще всего развивается вследствие сердечно-легочной недостаточности. Появляются резкая одышка, громкое клокочущее дыхание (легкие переполнены жидкостью), пульс учащается, становится слабым. Кожа и слизистые оболочки приобретают синюшную окраску. Меры помощи: внутривенно вводят 0,5 мл 0,05% раствора строфантина с 20 мл 5% раствора глюкозы (медленно в течение 5—10 мин), 2 мл кордиамина, дают больному вдыхать пары спирта, производят ингаляцию кислорода, бинтование конечностей, кровопускание, в тяжелых случаях прибегают к трахеостомии. Послеоперационная пневмония чаще развивается. после операций на грудной клетке и верхнем отделе брюшной полости. Больные после операции дышат поверхностно, боятся откашливаться из-за болей в зоне операционных швов. В дыхательных путях задерживается отделяемое, что в условиях ослабленного после операции организма может привести к воспалению легких. Для профилактики необходимо следить, чтобы больной вел себя активно, хорошо откашливал мокроту, занимался дыхательной гимнастикой. Необходимо своевременно вводить обезболивающие средства. Подкожно вводят 3 мл 20% раствора камфары и 1 мл эфира (тщательно смешивая в шприце), ставят круговые банки, горчичники, дают дышать увлажненным кислородом. При возникновении пневмонии у больных повышается температура, значительно ухудшаются общее состояние и дыхание, появляется кашель, в легких выслушиваются влажные хрипы. Лечение проводят по общепринятым методам (сульфаниламиды, антибиотики, большие дозы камфарных препаратов, банки, отхаркивающие и т.д.). Перитонит послеоперационный чаще бывает вследствие недостаточности швов полых органов брюшной полости. Медицинская сестра должна уметь распознать это грозное осложнение и своевременно сообщать об этом врачу. У больных внезапно возникают острые боли в животе, иногда точно локализованные, ухудшается общее состояние, повышается температура, учащается пульс, появляются мучительная жажда, тошнота, рвота, напряжение мышц передней брюшной стенки. В дальнейшем на фоне усиления интоксикации боли в животе несколько уменьшаются, появляются рвота, задержка стула, газов. Раздутые петли кишечника поднимают диафрагму, затрудняя тем самым дыхание; нарушается работа сердца. Организм обезвоживается, черты лица заостряются, глаза западают. У ослабленных больных клиническая картина может протекать более стерто. Лечение заключается в повторной операции, после которой больные нуждаются в особо тщательном уходе. Психозы развиваются у ослабленных и истощенных больных с легко возбудимой нервной системой. Они проявляются двигательной реакцией, бредом. Больной пытается соскочить с кровати, бежать, срывает повязку, не узнает окружающих. Попытки успокоить больного нередко приводят к еще большему возбуждению. Во избежание несчастного случая медицинская сестра должна срочно принять меры к удержанию больного в постели, вплоть до фиксации простынями или специальными сетками к кровати. Возбуждение можно снять внутримышечной инъекцией 2 мл 2,5% раствора аминазина, а также введением в клизме 20—40 мл 5% раствора хлоралгидрата. Для наблюдения за такими больными необходимо выделить индивидуальный пост. В тяжелых и затянувшихся случаях показаны консультация психиатра и перевод больного в психосоматическую больницу. Тромбофлебиты (закупорка и воспаление вен) возникают в результате замедленного тока крови, повышения свертывания ее, воспалительных процессов и т. д. Особенно склонны к этим осложнениям ослабленные больные, страдающие злокачественными опухолями, а также лица с варикознорасширенными венами. Активное проведение послеоперационного периода улучшает кровообращение и уменьшает тромбообразование. Большое значение в профилактике послеоперационных тромбофлебитов придается борьбе с обезвоживанием (т.е. со сгущением крови). Клинически тромбофлебит проявляется болью в зоне соответствующей вены, отеком конечности, возникновением плотных тяжей по ходу вен. Больному создают строгий постельный режим, так как оторвавшийся тромб может вызвать эмболию легких, легочной артерии, что может привести к смертельному исходу. Лечение тромбофлебита сводится к приданию конечности возвышенного положения для улучшения кровотока, наложению повязки с мазью Вишневского. Широкое применение в этих случаях нашли препараты группы антикоагулянтов, (гепарин, неодикумарин и т.д.), фибринолизин, пиявки, способствующие снижению свертываемости крови. При применении антикоагулянтов ведется наблюдение за протромбином крови (ежедневно) и мочой. Наличие эритроцитов в моче — признак передозировки антикоагулянтов. Уход за умирающими больными. Агония — предсмертный период, характеризующийся глубокими нарушениями обмена веществ и угасанием важнейших функций организма. Агонии предшествует теминальная (конечная) пауза, длящаяся от нескольких секунд до нескольких минут. В этот короткий промежуток времени дыхание сначала учащается, а затем временно прекращается, сердечная деятельность замедляется и также может на короткое время прекратиться, расширяются зрачки, исчезает роговичный рефлекс. Для наступающего затем атонального периода, длящегося от нескольких минут до нескольких часов, характерно нарушение функции высших отделов нервной системы: угасание функции коры головного мозга (сознание нарушается), хаотическая деятельность продолговатого мозга (дыхание становится неправильным, слабым, заканчивается едва уловимым вдохом). Артериальное давление снижается до нуля, пульс становится нитевидным, затем полностью исчезает. Температура тела снижается, возникают общие судороги и паралич, сфинктеров (недержание мочи и кала). Если атональный период затягивается, развивается отек легких. Характерен внешний вид больного, находящегося в агональном состоянии: бледное, синюшное лицо, покрытое холодным потом, заострившийся нос, помутневшая роговица. С прекращением дыхания и сердечной деятельности наступает клиническая смерть. Агонирующий больной нуждается в реанимационных мероприятиях. Обычно вводят препараты, возбуждающие деятельность нервной, сердечно-сосудистой и дыхательной систем. У постели умирающего больного не следует вести разговоры, даже шепотом, так как он может услышать эти слова и страдания его увеличиваются. Умирающих больных лучше отгородить от других больных ширмой или поместить в изолятор. Если клиническая смерть наступила вследствие оперативного вмешательства, травмы и т.д., то необходимо провести реанимационные мероприятия (см. главу, посвященную реанимации). При безуспешном лечении после клинической смерти наступает необратимая биологическая смерть: прекращаются сердечная деятельность и дыхание, происходит расслабление мышц, снижение температуры тела до окружающей среды. Позднее на нижней части тела появляются трупные пятна синюшно-багрового цвета. Врач констатирует факт смерти и записывает в историю болезни ее день и час. Труп раздевают, укладывают на спину с разогнутыми конечностями (без подушки), подвязывают нижнюю челюсть, опускают веки, накрывают простыней и оставляют в постели на 2 ч. Медицинская сестра пишет чернилами на бедре умершего фамилию, имя, отчество и номер истории болезни. Помимо этого, она готовит сопроводительную записку с указанием фамилии, имени и отчества умершего, номера истории болезни, диагноза и даты смерти. Выносить труп в паталого-анатомическое отделение для вскрытия можно только после наступления несомненных признаков смерти (трупные пятна, трупное окоченение, размягчение глазных яблок). Всех умерших подвергают вскрытию и только после этого выдают труп родственникам. Ценности с умершего снимают в отделении в присутствии дежурного врача, составляют акт и передают их в приемное отделение. Вещи и ценности больного отдают родственникам под расписку. Дата добавления: 2015-11-25 | Просмотры: 825 | Нарушение авторских прав |