|
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
Критические периоды развитияУчение о критических периодах развития было создано в 1921 г. К. Стоккардом и в дальнейшем значительно углублено и расширено П. Г. Светловым. Индивидуальное развитие, по воззрениям П. Г. Светлова, состоит из небольшого числа этапов, каждый из которых начинается критическим периодом, за которым следуют этапы видимой дифференциации и роста. Критические периоды характеризуются наиболее высокой чувствительностью к воздействиям вредных факторов внешней среды. В ранних стадиях эмбрионального развития критические периоды относятся к развитию всего организма, позднее отрицательное влияние определенных факторов сказывается на формировании отдельных органов — тех, которые в данный момент претерпевают наиболее активные формообразовательные процессы. Внешние факторы, к которым организм (или отдельный орган) весьма чувствителен в определенные периоды, могут существенным образом влиять на его развитие. Различные воздействия в один и тот же период могут вызывать сходные отклонения. И наоборот, один и тот же фактор, действующий на разных этапах, вызывает различные изменения, т. е. тип аномалии в значительной степени зависит от стадии развития, во время которой на организм оказал действие тератогенный агент. Биологический смысл повышения чувствительности к внешним воздействиям в критические периоды заключается в обеспечении восприятия зародышем и его частями сигналов, ответом на которые являются определенные процессы индивидуального развития. Наиболее высокой чувствительностью к повреждающим агентам обладают зародыши во время имплантации (первый критический период), соответствующий 7—8-му дню эмбриогенеза, и во время плацентации (второй критический период). Плацентация приходится на 3—8-ю неделю эмбриогенеза и совпадает с этапом формирования зачатков органов. Повреждающие факторы внешней среды (химические агенты, в том числе лекарственные, радиация и др.) могут оказывать неодинаковое влияние на зародыши, находящиеся в разных стадиях развития: эмбриотоксическое или тератогенное. Эмбриотоксическое действие повреждающих факторов характерно для первого критического периода, тератогенное — для второго. В период имплантации зародыш либо погибает (при повреждении многих бластомеров), либо дальнейший эмбриональный цикл не нарушается (при сохранности большого числа бластомеров, способных к полипотентному развитию). При поражении зародыша в период плацентации и органогенеза характерно возникновение уродств. При этом пороки развития образуются в тех органах, которые в момент действия повреждающих агентов находились в процессе активной дифференцировки и развития. У различных органов эти периоды не совпадают во времени. Поэтому при кратковременном действии тератогенного фактора формируются отдельные аномалии развития, при длительном — множественные. Согласно учению о двух критических периодах эмбриогенеза, для снижения частоты гибели зародышей и врожденных пороков развития необходимо охранять организм женщины от неблагоприятных воздействий окружающей среды именно в первые 3—8 нед. беременности. Хотя дальнейшие исследования доказали, что по отношению к ряду повреждающих агентов эмбрион и плод человека обладают высокой чувствительностью и после завершения плацентации и активного органогенеза. К критическим периодам фетального развития относят 15—20-ю недели беременности (усиленный рост головного мозга) и 20—24-ю недели (формирование основных функциональных систем организма).
Различают два отдела таза: большой таз и малый таз. Границей между ними является плоскость входа в малый таз.
Заднюю стенку малого таза составляют крестец и копчик, боковые — седалищные кости, переднюю — лобковые кости с лобковым симфизом. Верхняя часть таза представляет собой сплошное костное кольцо. В средней и нижней третях стенки малого таза не сплошные. В боковых отделах имеются большое и малое седалищные отверстия (foramen ischiadicum majus et minus), ограниченные соответственно большой и малой седалищными вырезками (incisura ischiadica major et minor) и связками (lig. sacrotuberale, lig. sacrospinaie). Ветви лобковой и седалищной костей, сливаясь, окружают запирательное отверстие (foramen obturatorium), имеющее форму треугольника с округленными углами. В малом тазе различают вход, полость и выход. В полости малого таза выделяют широкую и узкую части. В соответствии с этим в малом тазе различают четыре классические плоскости.
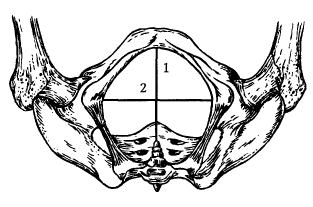
Рис. 2. Плоскость входа в малый таз
2 — поперечный размер; 3 — левый косой размер; 4 — правый косой размер
Рис. 3. Плоскость выхода из малого таза:
1 — прямой размер; 2 — поперечный размер Прямой размер — расстояние между нижним краем симфиза и верхушкой копчика. Он равен 9,5 см. При прохождении плода по родовому каналу (через плоскость выхода из малого таза) из-за отхождения копчика кзади этот размер увеличивается на 1,5—2,0 см и становится равным 11,0—11,5 см. Поперечный размер — расстояние между внутренними поверхностями седалищных бугров. Он равен 11,0 см. При сопоставлении размеров малого таза в различных плоскостях оказывается, что в плоскости входа в малый таз максимальными являются поперечные размеры, в широкой части полости малого таза прямые и поперечные размеры равны, а в узкой части полости и в плоскости выхода из малого таза прямые размеры больше поперечных. Рис. 4. Параллельные плоскости малого таза:
2 — главная плоскость; 3 — спинальная 4 — плоскость выхода
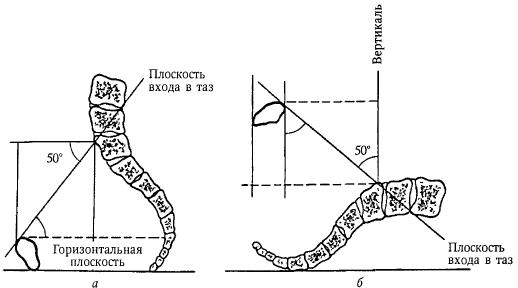
а — в положении женщины стоя, б — в положении женщины лежа
Угол наклонения таза можно уменьшить, если приподнять верхнюю часть туловища лежащей женщины, или в положении тела роженицы на спине привести к животу согнутые в коленных и тазобедренных суставах ноги, или подложить под крестец польстер. Если польстер находится под поясницей, угол наклонения таза увеличивается.
Существует классификация, согласно которой, различают 4 этапа развития инфекционного процесса в половой системе роженицы.
1. инфекция оганиченная областью входных ворот. 2. инфекция локализованная в пределах малого таза. 3. инфекция близка к генирализованной 4. гениралирализованная инфекция.
К наиболее часто встречающимися в клинической практике относятся: послеродовая язва, эндомиометрит, мастит, тромбофлебит, сепсис, перитонит после кесарева сечения.
ПОСЛЕРДОВАЯ ЯЗВА – заболевание, возникающее на 3-4 сутки послеродового периода в области мягких тканей родовых путей: на промежности, во влагалище, шейке матки, обычно в результате инфицирования раны. Вокруг швов развиваются отек, гиперемия и инфильтрация тканей, швы покрываются гнойным налетом. Роженица ощущает жжение и боль в области раны. Общее состояние больной почти не страдает.
ПОСЛЕРОДОВОЙ ЭНДОМИОМЕТРИТ – воспаление внутренней поверхности матки и близлежащих слоев миометрия. Заболевание проявляется на 3-4 сутки послеродового периода, у роженицы повышается температура, появляется чувство слабости и повышенной утомляемости, снижается аппетит и возникае озноб. Пульс учащается по мере повышения температуры тела. Продолжительность заболевания 10-12 дней, зависит от тяжести заболевания.
ПОСЛЕРОДОВОЙ МАСТИТ – рассматривается как типичное проявление внутрибольничной инфекции. Возбудителем мастита у большинства больных является гемолитический стафилококк. Входными воротами инфекции обычно служая трещины сосков, инфекция может быть занесена руками роженицы, но чаще всего во время кормления из полости рта новорожденного. У роженицы повышается температура, развивается озноб, появляется боль в молочной железе, головная боль, нарушается сон, снижается апптит. Молочная железа увеличивается. На третьи сутки чаще наблюдается нагноение инфильтрата. Профилактика мастита должна начаться во время беременности как профилактика возникновения трещин сосков.
ПОСЛЕРОДОВОЙ ТРОМБОФЛЕБИТ – заболевание вен – занимает существенное место среди послеродовых септических заболеваний. Основное значение в развитии тромбофлебитов имеют повышение свертываемости крови, замедление тока крови и сосудистые спазмы. Факторами способствующими развитию тромбофлебитов у рожениц, являются варикозное расширение вен. При тромбофлебите нижних конечностей возможно поражение поверхностных и глубоких вен. Заболевание возникает на 2-3 неделе послеродового периода с появления болей в ноге, озноба, повышения температуры тела. На пораженной конечности определяется отек, по ходу сосудистого пучка – уплотнение и болезненность.
ПОСЛЕРОДОВОЙ СЕПСИС – самая тяжелая форма послеродового септического заболевания. Из очага инфекции при сепсисе постоянно или периодически микробы поступают в общий ток крови. В ряде случаев образуются гнойные метастазы. Общее состояние тяжелое, температура тела высокая (гектическая). Периодически возникает озноб, проливной пот, пульс частый, выраженная одышка. Характерным является изм енение психики больной: появляется вялость, апатия, сонливость. В редких случаях, напротив, развивается возбуждение и бред. Кожные покровы приобретают серовато-желтоватый или землистый оттенок, на коже появляются крошечные кровоизлияния.
ПЕРИТОНИТ ПОСЛЕ КЕСАРЕВА СЕЧЕНИЯ – является черезвычайно опасным для жизни осложнением послеоперационного периода. Развитию перитонита способствуют наличие патогенной микрофлоры в организме беременной и роженицы, проведение операции при длительном безводном промежутке, затяжных родах с большим числом влагалищных исследований, нарушения принципов асептики и антисептики. Дата добавления: 2015-12-16 | Просмотры: 827 | Нарушение авторских прав |