 |
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
Плевральная пункция при пневмотораксе.Билет 1 3. Определение критерия пригодности крови для переливании Учитывают: -- целостность упаковки (гемокон): внутренние и наружные оболочки должны плотно прилегать, кровь как бы «облипает» гемокон;герметичность;срок годности (28 дней со дня забора крови),нарушение режима хранения крови (возможное замерзание, перегревание),обращают внимание на указание учреждения, выполнившего забор крови, №, группу крови, резус-фактор, ФИО донора, и врача;цветную метку (на групповую принадлежность крови),наличие обследований на RW, ВИЧ, HBs. Наиболее целесообразно переливать кровь со сроком хранения не более 5-7 сут, так как с удлинением срока хранения в крови происходят биохимические и морфологические изменения, которые снижают ее положительные свойства. При макроскопической оценке кровь должна иметь три слоя. На дне расположен красный слой эритроцитов, он покрыт тонким серым слоем лейкоцитов и сверху определяется прозрачная слегка желтоватая плазма. Признаками непригодности крови являются: красное или розовое окрашивание плазмы (гемолиз), появление в плазме хлопьев, помутнения, наличие пленки на поверхности плазмы (признаки инфицирования крови), наличие сгустков (свертывание крови). Цельная кровь. Максимальный срок хранения — 42 сут. Эр. масса имеет темно-вишнёвый цвет. Тромбоцитарная масса. Срок хранения – до 7 суток. Свежезамороженная плазма бело-желтого прозрачно-опалесцирующего цвета. Разрешенные режимы хранения: 24 месяца при температуре менее -30 °С; 12 месяцев при температуре от -25 °С до -30 °С; 3 месяца при температуре от -18 °С до -25 °С. Маркировка: I – белая (узкая черная полоса на этикетке)II – синяя III – красная IV – желтая Билет 2 2. Методика остановки носового кровотечения (передняя, задняя тампонада).
Билет 3 2. Срочная обработка глаз при ожогах: Ожоги бывают химические и термические. При химических: промыть водой, закапать анестетик, наложить стерильную повязку и доставить в специализ травмпункт.При термических:закапать анестетик в конъюнктиву, повязка, в травмпункт. 3. Определить группу крови: Три метода:1- с использованием стандартных групповых изогемагглютинирующих сывороток, 2- с пом стандарт эритроцитов, 3-с использ цоликлонов. 1- I(агглютин αβ)II(агглютин β) III (аггл-нα)IV(не сод-т).Определяют в 2 сериях, но мы опред в 1, так как за 1-ю серию принята кровь на гемоконе.На планшет наносят по капле стандартных сывороток, добавляют по капле исслед крови. Добавляют по 1 капле физ р-ра для искл псевдоагглютинации.Рез-т: нет нигде аггл-1гр, аггл с 1 и 3 стан сыв-й-2группа, аггл с 1,2 станд сыв- 3 гр, агглют со всеми-4 группа, тогда проводится проба с станд изогеммаггл сыв 4 группы(контроль), если нет аггл-4 группа, если есть-панагглютинация, определить этим методом невозможно. 3 -Подготовить: сухое предметное стекло (типовую тарелочку) для определения группы крови; цоликлоны анти-А (розового цвета) и анти-В (синего цвета); две пипетки для взятия цоликлонов из флаконов; две стеклянные палочки для смешивания крови пациентки с цоликлонами; Цоликлоны – АТ к аглютиногенам (АГ) – анти-А и анти-В явл-ся продуктом гибридомных клеточных линий, полученных в результате слияния мышиных антителообразующих В-лимфоцитов с клетками мышиной миеломы (опухоль костного мозга). (получают путем иммунизации мышей АГ А и АГ В, потом производят обратный забор уже антиА и антиВ сывороток из перитонеальной жидкости мышей чистой генетической линии). Цоликлоны анти-А и анти-В наносят на планшет или пластинку по одной большой капле (0,1) под соответствующими надписями: анти-А и анти-В. Рядом с каплями антител наносят исследуемую кровь по одной маленькой капле (0,01 мл). После смешивания реагентов и крови разными стеклянными палочками для анти-А и анти-В в соотношении 1:5 за реакцией агглютинации наблюдают в течение 2,5 мин. Чтение рез-ов через 5 минут при помешивании капель. (от 3-х до 5 минут) Результат оценивается врачом. Оценка результатов реакции:
Билет 4. 2. Остановить наружное арт. кровотечение с исп. резинового жгута. Жгут накладывают выше места кровотечения и по возможности ближе к ране. Правила наложения жгута следующие: · место наложения жгута обертывают мягким материалом (одеждой, салфетками, бинтом); · жгут растягивают и делают 2—3 оборота вокруг конечности, концы жгута закрепляют цепочкой и крючком либо завязывают узлом; · конечность должна быть перетянута до полной остановки кровотечения. Правильность наложения жгута определяется по отсутствию пульсации на периферических сосудах. Неправильное наложение жгута может привести к усилению венозного кровотечения; · категорически запрещается накладывать поверх жгута повязки; · время наложения жгута указывается прямо на жгуте; · жгут может находиться на нижней конечности не более 2 ч, а на верхней — не более 1,5 ч. В холодное время года эти сроки сокращаются на 30 мин с последующим пальцевым прижатием. Цель прикладывания холода к конечности дистальнее повреждения: замедление процессов ишемии. 3. Проведение пробы на индив совм крови донора и больного Проба на индивидуальную совместимость позволяет убедиться в том, что у реципиента нет антител, направленных против эритроцитов донора и таким образом предотвратить трансфузию эритроцитов, несовместимых с кровью больного Проба на совместимость с применением 33% полиглюкина В пробирку вносят 2 капли (0,1 мл) сыворотки реципиента 1 каплю (0,05) мл эритроцитов донора и добавляют 1 каплю (0,1 мл) 33% полиглюкина + 3 мл 0,9% NaCl. Пробирку наклоняют до горизонтального положения и устанавливают на штатив на 2-3 минуты. Результат учитывают, просматривая пробирки на свет невооруженным глазом или через лупу. Агглютинация эритроцитов – появление осадка – свидетельствует о том, что кровь реципиента и донора несовместимы; отсутствие агглютинации – нет осадка и окрашивание в розовый цвет – является показателем совместимости крови донора и реципиента. Билет 5. 2. Пункция перикарда по Марфану: врач, находясь справа от больного, фиксирует левую кисть на нижней трети грудины, установив ногтевую фалангу указательного пальца у намеченной для прокола точки. Шприц емкостью 5 - 10 мл до половины заполняют раствором новокаина. Иглой под очень острым углом к передней поверхности живота прокатывают кожу, подкожную клетчатку и апоневроз передней брюшной стенки вкось снизу вверх - первое направление. Затем, еще более наклонив иглу к брюшной стенке, направляют се прямо кверху непосредственно за задней поверхностью мечевидного отростка - второе направление. В этом направлении иглу продвигают на 1,5 - 2 см, достигая места, где грудинные пучки диафрагмы прикрепляются к задней поверхности мечевидного отростка. Именно через передний отдел этого промежутка игла из предбрюшинной клетчатки переходит в преперикардиальную клетчатку переднего средостения. Затем иглу направляют несколько вверх и кзади - третье направление - и попадают в полость перикарда.. 3. Подготовка системы для внутривенной инфузии. Прежде всего необходимо убедиться в целостности упаковки, сроке сохранности, стерильности системы для трансфузии. Затем берут штатив для переливания и проверяют исправность фиксаторов для флакона (пакета). С флакона снимают наружные металлические диски пробок или предохранительный колпачок с пакета, дважды обрабатывают йодом. Флакон (пакет) осторожно встряхивают и укрепляют в штативе. Техника. (для проведения процедуры желательно взять таз для того чтоб раствор выливать не на пол!)Производится подготовка рук как для хирургической операции. Берут систему для переливания, извлекают ее из стерильного пакета. Длинную трубку системы пережимают роликовым зажимом. Проверяют плотность соединения иглы для венепункции с канюлей, после этого иглу отсоединяют и накрывают колпачком или салфеткой. Иглой с короткой трубкой для поступления во флакон воздуха прокалывают пробку флакона. Затем толстой иглой длиной трубки с капельницей также прокалывают пробку флакона. Переворачивают флакон пробкой вниз и приступают к удалению воздуха из системы: открывают роликовый зажим и следят за постепенным заполнением фильтра и трубок системы раствором. После вытеснения воздуха из системы зажим перекрывают, канюлю накрывают стерильной салфеткой. Соединяют канюлю системы с пункционной иглой или канюлей катетера, установленного в вену. Следует полнить, что капельница должна быть заполнена жидкостью на 1/2 своего объема.Во время инфузии внимательно следят за тем, чтобы воздух не попал в вену. Ведут наблюдение за состоянием больного, обращают внимание на его самочувствие, частоту пульса, дыхания, определяют артериальное давление. При появлении жалоб на чувство тяжести, боли в пояснице, затруднение дыхания, головокружение, тошноту, рвоту, учащение пульса, дыхания, снижение артериального давления -переливание немедленно прекращают. Билет 11 2. Окклюзионная повязка при открытом пневмотораксе. 1) кожу вокруг раны смазывают йодом; 2) на рану накладывают ватно-марлевые подушечки индивидуального перевязочного пакета или нескольких слоев марли, обильно пропитанной вазелином; 3) на эти подушечки кладут (по типу компресса) непроницаемый для воздуха материал (компрессная бумага или клеёнка), который должен быть такого размера, чтобы он на 4—5 см выступают за края ватно-марлевой подушечки (этим создается герметичность); 4) герметично наложенный материал закрепляют бинтовой циркулярной повязкой на грудную клетку. В экстренном случае возможно применение ИПП Осложнение – клапанный напряженный пневмоторакс (возникает коллапс легкого пораженной стороны, сдавление противоположного легкого, смещение диафрагмы вниз). Клапанный напряженный пневмоторакс необходимо экстренно перевести в открытый путем плевральной пункции стерильной толстой иглой во II-м межреберье по среднеключичной линии. Во всех случаях подкожно следует ввести 2 мл 50% раствора анальгина или 1 мл 2% раствора промедола. При всех ранениях грудной клетки морфин вводить не следует, так как он обладает свойством угнетать дыхательный центр, а при проникающих ранениях грудной клетки дыхание и без того нарушено. Транспортируют таких пострадавших обязательно в полусидячем положении. 3. Определение резус- фактора с помощью моноклонального реагента (Цоликлон анти-D) На тарелку наносят большую каплю реагента (около 0,1 мл). Рядом помещают маленькую каплю (0,01-0,05 мл) исследуемой крови и смешивают кровь с реагентом. Реакция агглютинации начинает развиваться через 10-15 сек, четко выраженная агглютинация наступает через 30-60 сек. (резус положительная, нет агглютинации – резус отрицательная). Результаты через 3 мин. Тарелку после смешивания реагента с кровью рекомендуется покачивать не сразу, а через 20-30 сек, что позволяет развиться более полной крупнолепестковой агглютинации. Билет 6. 2. Промывание желудка Для П. ж. обычно используют толстый желудочный зонд и воронку. Промывание осуществляют по принципу сифона, когда по наполненной жидкостью трубке, соединяющей два сосуда, происходит движение жидкости в сосуд, расположенный ниже. Один сосуд — воронка с водой, другой — желудок. При подъеме воронки жидкость поступает в желудок, при опускании — из желудка в воронку.Больной садится на стул, расставив ноги, чтобы между ног можно было поставить таз. Зубные протезы удаляют. Грудь больного закрывают клеёнчатым фартуком. Больной не должен сдавливать просвет зонда зубами.Конец желудочного зонда перед началом процедуры следует смазать вазелиновым маслом (при его отсутствии — смочить водой), а на противоположный конец надеть воронку. При повышенном глоточном рефлексе полезно введение атропина.Сестра, также одев фартук, стоит справа и несколько сзади от больного, который должен широко раскрыть рот. Быстрым движением ввести зонд за корень языка. Далее больного просят дышать носом и делать глотательные движения, во время которых зонд осторожно продвигают по пищеводу. Зонд вводят на длину, равную расстоянию от пупка до резцов больного плюс 5–10 см.При введении зонда до первой метки на нём (45-46 см от конца) опускают воронку (Стандартные метки на желудочном зонде: 1-я метка — 45-46 см, 2-я метка — 55-56 см, 3-я метка — 65-66 см). Воронку следует держать широкой стороной кверху, а не книзу. Если зонд в желудке, то в воронку поступает желудочное содержимое. В противном случае зонд продвигают дальше. Первую порцию нужно собрать для анализа в отдельную бутылочку. После этого начинают собственно промывание желудка.Когда воронка опустеет, её вновь плавно опускают над тазом до высоты колен больного, держа воронку широкой стороной кверху (а не книзу, как это часто изображают на рисунках), куда выливается содержимое желудка.Как только жидкость перестанет вытекать из воронки, её вновь наполняют раствором. Процедуру повторяют до чистой промывной воды. В среднем на промывание желудка расходуют 10-20 л воды.После промывания желудка рекомендуется для сорбции оставшегося в желудке яда через зонд ввести энтеросорбент (активированный уголь, 1 г/кг) и слабительное (предпочтение следует отдавать вазелиновому маслу). По окончании промывания желудка отсоединяют воронку, быстрым, но плавным движением извлекают зонд через полотенце, поднесённое ко рту больного. Всё (включая промывные воды) дезинфицируют. Желудочный зонд после дезинфекции стерилизуют (если зонд используется многократно) или утилизируют (если используется зонд однократного применения). 3. Наложение эластичного бинта на нижнюю конечность. 1. Подберите бинт необходимой длины, ширины и степени растяжимости. 2. Перед бинтованием полежите, подняв ноги 2 минуты; бинтуемую ногу оставьте приподнятой. 3. Бинт накладывается на стопу от лодыжки до основания пальцев; затем снизу вверх бинтуют голень и бедро. 4. Каждый тур бинта накладывается с перекрытием предыдущего тура на 50-70%. 5. Наибольшее натяжение бинта - в области лодыжки, постепенно уменьшайте его к верху ноги. 6. Обязательно бинтование пятки и формированием витком бинта так называемого "замка", что исключает соскальзывание бинта при ходьбе. 7.Последний тур бинта должен быть на 5 - 10 см выше пораженного венозного участка (до паховой складки или до колена); конец бинта закрепляется клипсами или безопасной булавкой. При правильном наложении бинта кончики пальцев в покое слегка синеют, а после начала движения цвет нормализуется. После наложения эластичного бинта пациенту рекомендуется тренировочная ходьба в течение 20-30 минут. Билет 8. 2. Пункция брюшной полости при асците. Оснащение: пункционная игла, шприц, обеззараживающий материал, стерильная салфетка Техника выполнения:1. Больной сидит в кресле, опираясь на его спинку спиной, колени отведены в стороны2. Кожу передней брюшной стенки обеззараживают и послойно обезболивают.3. Прокол передней брюшной стенки при асците осуществляют по срединной линии живота в точке на 2 поперечных пальца выше лона.4. Совершают прокол, производят набор жидкости для исследования5. иглу, и на место пункции накладывают стерильную повязк 3. Определить группу крови: Три метода:1- с использованием стандартных групповых изогемагглютинирующих сывороток, 2- с пом стандарт эритроцитов, 3-с использ цоликлонов. 1- I(агглютин αβ)II(агглютин β) III (аггл-нα)IV(не сод-т).Определяют в 2 сериях, но мы опред в 1, так как за 1-ю серию принята кровь на гемоконе.На планшет наносят по капле стандартных сывороток, добавляют по капле исслед крови. Добавляют по 1 капле физ р-ра для искл псевдоагглютинации.Рез-т: нет нигде аггл-1гр, аггл с 1 и 3 стан сыв-й-2группа, аггл с 1,2 станд сыв- 3 гр, агглют со всеми-4 группа, тогда проводится проба с станд изогеммаггл сыв 4 группы(контроль), если нет аггл-4 группа, если есть-панагглютинация, определить этим методом невозможно. 3 -Подготовить: сухое предметное стекло (типовую тарелочку) для определения группы крови; цоликлоны анти-А (розового цвета) и анти-В (синего цвета); две пипетки для взятия цоликлонов из флаконов; две стеклянные палочки для смешивания крови пациентки с цоликлонами; Цоликлоны – АТ к аглютиногенам (АГ) – анти-А и анти-В явл-ся продуктом гибридомных клеточных линий, полученных в результате слияния мышиных антителообразующих В-лимфоцитов с клетками мышиной миеломы (опухоль костного мозга). (получают путем иммунизации мышей АГ А и АГ В, потом производят обратный забор уже антиА и антиВ сывороток из перитонеальной жидкости мышей чистой генетической линии). Цоликлоны анти-А и анти-В наносят на планшет или пластинку по одной большой капле (0,1) под соответствующими надписями: анти-А и анти-В. Рядом с каплями антител наносят исследуемую кровь по одной маленькой капле (0,01 мл). После смешивания реагентов и крови разными стеклянными палочками для анти-А и анти-В в соотношении 1:5 за реакцией агглютинации наблюдают в течение 2,5 мин. Чтение рез-ов через 5 минут при помешивании капель. (от 3-х до 5 минут) Результат оценивается врачом. Оценка результатов реакции:
Билет 10 2. Искусственная вентиляция легких при помощи дыхательного мешка. Оборудование: Используется обычный дыхательный мешок Амбу, который может быть с клапаном и без него (в этом случае необходимо удирать маску с мешком с лица пострадавшего для пассивного выдоха) Техника проведения: Разместите плотно маску на лице больного, придав голове больного среднее положение и фиксируя подбородок пальцем. Маска не должна лежать на глазах., Частота дыханий - обычно 30-50 в минуту, Давление вдоха - обычно 20-30 см водного столба, Большее давление - 30-60 см водного столба может использоваться иногда для первичной реанимации в родовой. Оценка эффективности:Возврат ЧСС к нормальным цифрам и исчезновение центрального цианоза обычно говорят об адекватной ИВЛ, При правильной ИВЛ экскурсия грудной клетки должна быть хорошей, дыхание проводиться одинаково хорошо с обеих сторон, Исследование газов крови обычно требуется при длительной реанимации. 3. методика определения симптомов Ситковского и Ровзинга при остром аппендиците. (симптом Ситковского). Перемена положения тела больного – поворот со спины на левый бок также вызывает боли в правой подвздошной области при остром аппендиците, Причина: раздражение интерорецепторов в результате натягивания брыжжейки воспаленного аппендикса симптом Ровзинга - боли в правой подвздошной области при толчкообразных пальпаторных движениях в левой подвздошной области.
Билет 7. 2. Плевральная пункция при гидротораксе. проводится под местной анестезией, обычно в VII межреберье (но не ниже VIII ребра) между задней и средней подмышечным или лопаточной линиям. Пункцию проводят по верхнему краю нижележащего ребра, так как по нижнему краю проходят межреберные сосуды и нервы. Срез иглы должен быть направлен вниз (к ребру). Во время процедуры торакоцентеза больной сидит на стуле в колено-локтевом положении. Непосредственно перед проведением торакоцентеза врач перкутирует грудную клетку и еще раз определяет уровень жидкости (до можно методами рентген, УЗИ), делая отметку на коже. Кожу спины обрабатывают антисептическим раствором (обычно спиртовым раствором йода), после чего место пункции обкладывают стерильным материалом. После анестезии кожи (лимонная корочка) в точке намеченного прокола инфильтрируют все ткани межреберья, ориентируясь на верхний край ребра. Кожу в точке пункции слегка сдвигают и фиксируют указательным пальцем левой руки, чтобы после извлечения иглы образовался извитой канал в мягких тканях грудной стенки. Длинной иглой (длина 8—12 см, диаметр не менее I мм), соединенной с шприцем через резиновую трубочку длиной около 10 см, прокалывают кожу в намеченной точке, а затем плавно продвигают ее через мягкие ткани межреберья до ощущения свободной полости. После прокола плевры оттягивают поршень шприца для заполнения его экссудатом. Перед отсоединением шприца для его опорожнения от экссудата накладывают зажим на резиновую трубку, чтобы в плевральную полость не проник воздух Плевральная пункция при пневмотораксе. При напряженном пневмотораксе прокол делают во II или III межреберье по среднеключичной линии (А, Б). Можно использовать сосудистый катетер. Чтобы не повредить сосуды, игла должна пройти в центре межреберного промежутка (В). После стабилизации состояния сосудистый катетер заменяют на дренажную трубку, которую подсоединяют к вакуумной дренажной системе. При простом пневмотораксе пункцию проводят точно так же, но катетер сразу присоединяют к вакуумной дренажной системе. Можно использовать и пассивное дренирование с водяным затвором. Замену катетера на дренажную трубку проводят в том случае, если отделение воздуха не прекращается длительное время 3. Пальпация почек Правила: пальпация почек бимануальная (двумя руками). Почки пальпируют в положении больного на спине и вертикальном положении. Больной лежит на спине со слегка согнутыми ногами, мышцы расслаблены. Врач - справа от больного, лицом к нему. Методика пальпации в горизонтальном положении 1-й момент: ладонь левой руки с сомкнутыми и выпрямленными пальцами накладывают на поясничную область справа ниже 12 ребра. Правая рука врача с сомкнутыми и слегка согнутыми пальцами устанавливается под реберной дугой кнаружи от прямой мышцы живота. 2-й момент: на вдохе правой рукой образуют кожную складку вверх. 3-й момент: на выдохе правая рука погружается в брюшную полость, сближаясь с левой рукой. Левая рука, оказывая давление на поясничную область, приподнимает почку, лежащую на поясничной области, к правой руке. 4-й момент - собственно пальпация: больной делает вдох, почка, опускаясь вниз, проходит под пальцами правой руки (если она опущена или увеличена). Врач, соприкасаясь с почкой, придавливает ее к задней брюшной стенке - левой руке. Больной делает выдох, при этом правая рука скользит по поверхности почки, которая возвращается в исходное положение Методика пальпации в вертикальном положении (по С. П. Боткину): больной стоит к врачу боком со слегка наклоненным вперед туловищем. Руки больного сложены на груди. Врач сидит на стуле перед больным. Исследование почек в вертикальном положении проводится так же, как и в положении на спине. Билет 13 2. Наложить транспортную шину Крамера на нижнюю конечность смоделировать на здоровой конечности, придать в области колен сустава физ изгиб 15-160 град, 3 шины, 1-по зад пов-ти с загибом на стопу, 2 по бокам с загибом на стопу, защита кост выступов ватно-марлев, фиксация бинтом снизу вверх 3. Измерить артериальное давление на нижней конечности. На нижних конечностях АД измеряется в положении лежа на спине. Манжета соответствующего размера накладывается на бедро так, чтобы центр резиновой камеры располагался над бедренной артерией на внутренней поверхности бедра, а нижний край манжеты был на 2-2,5 см выше коленного сгиба. Плотность наложения манжеты: между ней и поверхностью бедра пациента должен проходить указательный палец. Если манжета слетает – обматоть ее эластичным бинтом. Головка фонендоскопа должна находиться над проекцией подколенной артерии в подколенной ямке. Использование несоразмерно большой манжеты дает показатели АД ниже истинных, а маленькой — завышает результаты измерений. При использовании манжет необходимого размера для руки и ноги АД на нижних конечностях должно быть выше (на 10-15 мм рт ст)
Билет 9. 2. Сердечно-легочная реанимация включает в себя три этапа (ABC): Обеспечение проходимости дыхательных путей (A – Airway)., Проведение искусственного дыхания (Breathing).Проведение непрямого массажа сердца (Circulation). А – ОБЕСПЕЧЕНИЕ ПРОХОДИМОСТИ ДЫХАТЕЛЬНЫХ ПУТЕЙ. пострадавшего следует ровно уложить на спину, на твёрдую плоскую поверхность. Затем нужно удалить изо рта видимые инородные тела (сгустки крови, рвотные массы). Удалить жидкость изо рта можно с помощью пальца, обёрнутого салфеткой. Далее необходимо выполнить тройной приём Сафара: запрокинуть голову, выдвинуть нижнюю челюсть и приоткрыть рот. Для этого одной рукой, расположенной в области лба пострадавшего, запрокидывается голова последнего, одновременно с этим второй рукой поднимается подбородок пострадавшего (выдвигается нижняя челюсть), открывается рот. В – ПРОВЕДЕНИЕ ИСКУССТВЕННОГО ДЫХАНИЯ.дыхание «изо рта в рот» С – ПРОВЕДЕНИЕ НЕПРЯМОГО МАССАЖА СЕРДЦА Пострадавший должен находиться в горизонтальном положении на спине, на твёрдом и ровном основании. Голова его не должна быть выше уровня груди, ноги должны быть приподняты. Положение рук спасателя – на грудине пострадавшего (два поперечных пальца от основания мечевидного отростка вверх), далее обе кисти рук параллельны друг другу, одна на другой («в замке») располагаются в нижней трети грудины. На догоспитальном этапе, перед началом компрессий грудной клетки следует провести 2-3 интенсивных вдувания воздуха в лёгкие пострадавшего и нанести удар кулаком в область проекции сердца (прекардиальный удар). Далее необходимо начинать компрессионные сжатия грудной клетки с частотой 100 в минуту на глубину 4-5 см. Отношения компрессий к дыханию должно быть 1:5 (или 2:15 если 2 чел), Эффективность реанимационных мероприятий проводится по оценке: цвета кожных покровов,цвета ногтевого ложа,зрачковой реакции (не должно быть западения зрачков при эффективности) 3. Наложение повязки Дезо.
Билет 12. 2. Неспецифическая профилактика столбняка направлена на предупреждение травматизма в быту и на производстве, исключение заражения операционных, а также ран (пупочных и других), раннюю и тщательную их хирургическую обработку. Специфическую профилактику столбняка проводят в плановом и экстренном порядке. В соответствии с календарём прививок вакцинируют детей с 3 мес жизни 3-кратно по 0,5 мл вакциной АКДС с первой ревакцинацией через 12-18 мес и последующими ревакцинациями через каждые 10 лет ассоциированными препаратами (АДС или АДС-М) или монопрепаратами (АС). После законченного курса иммунизации организм человека в течение длительного срока (около 10 лет) сохраняет способность к быстрой (в течение 2-3 дней) выработке антитоксинов в ответ на повторное введение препаратов, содержащих АС-анатоксин.Экстренную профилактику столбняка осуществляют по схеме при любых травмах и ранах с нарушением целостности кожи и слизистых оболочек, ожогах и отморожениях II-IV степеней, укусах животных, проникающих повреждениях кишечника, внебольничных абортах, родах вне медицинских учреждений, гангрене или некрозе тканей любого типа, длительно текущих абсцессах, карбункулах. Экстренная профилактика столбняка включает первичную обработку раны и одновременную специфическую иммунопрофилактику. В зависимости от предшествующей привитости пациентов различают пассивную иммунизацию, активно-пассивную профилактику, состоящую из одновременного введения противостолбнячной сыворотки и анатоксина, и экстренную ревакцинацию АС для стимуляции иммунитета у ранее привитых лиц. Для экстренной профилактики столбняка используются несколько препаратов: столбнячный анатоксин (в составе АС-вакцины), противостолбнячная сыворотка и противостолбнячный иммуноглобулин. Разница между ними в том, что столбнячный анатоксин представляет собой обезвреженный токсин бактерий столбняка, который не причиняет вреда организму, но помогает ему выработать необходимые для борьбы с настоящим токсином вещества. Иммуноглобулин и сыворотка - это уже готовые вещества для борьбы с токсином. При этом иммуноглобулин более эффективен и безопасен, поскольку его получают из крови человека, а сыворотка представляет собой обработанную часть крови лошадей. Она тоже эффективна, но чаще вызывает аллергию. Выбор препарата для экстренной профилактики производится по следующим принципам: Если у человека есть документы, подтверждающие, что он получил все необходимые прививки, экстренной профилактики не требуется.Если была пропущена последняя плановая прививка, вводится столбнячный анатоксин.Если были пропущены одна или несколько первоначальных прививок (в детстве), то вводится и анатоксин, и иммуноглобулин (или сыворотка)Если ребенку менее 5 месяцев, и его не прививали от столбняка, вводится только иммуноглобулин или сывороткаЕсли у человека ранее была аллергия на анатоксин или сыворотку, их не вводят.Беременным в первой половине беременности противопоказано введение любых препаратов против столбняка, во второй половине - запрещена только сыворотка.Перед введением противостолбнячной сыворотки обязательно проверяют человека на чувствительность к ней. Для этого небольшое количество препарата вводят в кожу предплечья и смотрят на реакцию. Если диаметр зоны покраснения превышает 1 см, то вводить сыворотку нельзя. Если все в порядке, то чуть большую дозу вводят под кожу и также смотрят на реакцию. Только если человек чувствует себя нормально, ему вводят всю необходимую дозу. 3 Наложение повязки "чепец". На раны волосистой части головы накладывается повязка типа «чепец», которая укрепляется полоской бинта за нижнюю челюсть. От бинта отрывают кусок размером до 1 м и кладут серединой поверх стерильной салфетки, закрывающей рану, на область темени, концы его спускают вертикально вниз впереди ушей и удерживают в натянутом состоянии. Вокруг головы делают круговой закрепляющий ход, затем,
Билет 14 2 Наложение кровоостанавливающего жгута при повреждении бедра Остановка кровотечения — наложение давящей асептической повязки или кровоостанавливающего жгута в верхней трети бедра в проекции бедренной артерии. Иммобилизация: а) фиксация к здоровой конечности; б) наложение шин; Правила наложения жгута следующие: · место наложения жгута обертывают мягким материалом (одеждой, салфетками, бинтом); · жгут растягивают и делают 2—3 оборота вокруг конечности, концы жгута закрепляют цепочкой и крючком либо завязывают узлом; · конечность должна быть перетянута до полной остановки кровотечения. Правильность наложения жгута определяется по отсутствию пульсации на периферических сосудах. Неправильное наложение жгута может привести к усилению венозного кровотечения; · категорически запрещается накладывать поверх жгута повязки; · время наложения жгута указывается прямо на жгуте; · жгут может находиться на нижней конечности не более 2 ч, а на верхней — не более 1,5 ч. В холодное время года эти сроки сокращаются на 30 мин с последующим пальцевым прижатием. Цель прикладывания холода к конечности дистальнее повреждения: замедление процессов ишемии. 3. Показать методику пальпации щитовидной железы.. Существует два основных способа пальпации щитовидной железы - спереди, большими пальцами рук, и сзади, используя все остальные пальцы. При пальпации врач определяет размеры и расположение щитовидной железы, ее консистенцию (нормальная, с повышенной плостностью), наличие узлов, их количество, свойства и размер, а также наличие увеличенных лимфатических узлов. 5ст увеличения 0-5(0-не видно, не прощупыв, 1-при глотан виден перешеек, прощупыв, 3-увелич,за счет увелич долей и перешейка, зрит видна, прощуп утолщ,4-зоб, нечет асимметр, при пальпац боль, 5-огром зоб) Билет15 2. Наложить кровоостанавливающий жгут на голень Остановка кровотечения — наложение давящей асептической повязки на нижнюю треть бедра. Иммобилизация конечности шинами. Правила наложения жгута следующие: · место наложения жгута обертывают мягким материалом (одеждой, салфетками, бинтом); · жгут растягивают и делают 2—3 оборота вокруг конечности, концы жгута закрепляют цепочкой и крючком либо завязывают узлом; · конечность должна быть перетянута до полной остановки кровотечения. Правильность наложения жгута определяется по отсутствию пульсации на периферических сосудах. Неправильное наложение жгута может привести к усилению венозного кровотечения; · категорически запрещается накладывать поверх жгута повязки; · время наложения жгута указывается прямо на жгуте; · жгут может находиться на нижней конечности не более 2 ч, а на верхней — не более 1,5 ч. В холодное время года эти сроки сокращаются на 30 мин с последующим пальцевым прижатием. Цель прикладывания холода к конечности дистальнее повреждения: замедление процессов ишемии. 3. Показать методику пальпации поджелудочной железы по Гротту Методика глубокой пальпации поджелудочной железы по Гроту: Пальпация производится в положении пациента лёжа. Правая рука пациента согнута в локте (пальцы собраны в кулак) и подведена под поясницу. Ноги согнуты в коленях. Пальцы пальпирующей руки вводят в брюшную полость по наружному краю левой прямой мышцы живота в левом верхнем квадранте. Направление - к позвоночному столбу. На выдохе пальцы погружаются в брюшную полость, достигая позвоночника, и соскальзывают по нему в перпендикулярном направлении. Поджелудочная железа ощущается как валик идущий в косом направлении, пересекая позвоночный столб, в норме - болезненна при пальпации. Возможно проведение исследования бимануально - вторая рука оказывает сверху давление на пальпирующую, помогая ей погружаться в брюшную полость. Билет 16 2.Показать методику проведения искусственной вентиляции легких Дыхание рот-в-рот 1. Уложите пострадавшего на твердую поверхность лицом вверх и, поддерживая снизу за шею, запрокиньте его голову назад. Очистите рот пальцем, чтобы устранить любое препятствие в дыхательных путях. 2. 3ажмите пальцами нос пострадавшего, сделайте глубокий вдох и обхватите губами его рот. Сделайте 4 сильных выдоха. У пострадавшего могут быть повреждения на лице, что помешает вам вдувать воздух через его рот. В таких случаях уложите его на спину и быстро очистите ему рот и дыхательные пути от инородных тел. Отогните голову пострадавшего назад (как в пп. 1 и 2 при проведении дыхания рот-в-рот). Глубоко вдохните и обхватите ртом нос пострадавшего. Закройте рот больного, подняв его подбородок. С силой вдуйте воздух в нос и затем отведите голову в сторону и откройте рукой рот пострадавшего, чтобы дать воздуху выйти. Повторяйте процедуру, как при дыхании рот-в-рот, каждые 5 секунд. 3. Продолжайте вдувать воздух через каждые 5 секунд. После каждого вдоха прислушайтесь, как воздух выходит из его легких, и пронаблюдайте за спадением грудной клетки. Продолжайте начатые меры, пока не убедитесь, что пострадавший способен дышать самостоятельно Дыхание рот-в-нос 3. Наложить повязку на плечевой сустав:
Билет 17. 2. Показать методику вправления вывиха плеча (на скелете). По Кохеру:Обезболить 30-4- мл 0,25% новокаина, жгут через подмыш в кач-ве противотяги, Последовательность:тракция по оси, наружняя ротация, привидение, запрокидывание. По Джанилидзе:обезболить, лежа на боку, рука свисает с грузом мин 20, тракция, ротация, д.б щелчок 3. Наложить повязку на голеностопный сустав. Первый ход - круговой над лодыжками, второй ход по тылу стопы спускается вниз на подошву и вокруг стопы (3), четвертый ход поднимается по тылу стопы и обходит лодыжки сзади. Эти ходы повторяют до полного закрытия области сустава. На голень и бедро накладывают спиральную повязку, как на предплечье и плечо. Билет 18
3. Показать методику определения симптомов Ортнера и Воскресенского Ортнера -Это боль при поколачивании внутренним краем кисти по правой реберной дуге; наблюдается при заболеваниях печени и желчных протоков. Симптом Воскресенского – симптом рубашки(скользишь вдоль передней бр стенки от реб дуги до паха, при этом усиление болезнен в прав подвзд области) или же при пальпации в подложечной области отсутствует пульсация аорты ( в левом реберно-позвоночном углу).Возникает в следствии инфильтрации забрюшинного пространства в этой области. Билет 19 2. Провести закрытый массаж сердца на муляже. Пострадавшего укладывают спиной на твёрдую поверхность, оказывающий помощь становится по правую руку от пострадавшего и устанавливает ладони своих рук одну над другой на границе средней и нижней трети грудины, на два пальца отступив от мечевидного отростка. Компрессии (сдавления) грудной клетки производят толчкообразными движениями прямыми руками перпендикулярно грудине, не касаясь пальцами грудной клетки. Частота компрессий 80-100 в минуту, глубина – 3-5 см. Эффективность массажа сердца контролируется по пульсу на сонных артериях.При выполнении массажа нельзя нажимать на окончание ребер или на мягкие ткани, примыкающие к грудине (можно сломать ребра и повредить внутренние органы).Надавливая на грудину, не следует сгибать руки в локтевых суставах. После толчка руки расслабляют, но не снимают с грудины.При первых признаках оживления непрямой массаж сердца и искусственное дыхание необходимо продолжать непрерывно в течение 5–10 минут.Производить искусственное дыхание следует непрерывно до достижения положительного результата или появления бесспорных признаков действительной смерти (трупные пятна или трупное окоченение), что должен установить врач. Дата добавления: 2015-12-16 | Просмотры: 1530 | Нарушение авторских прав |
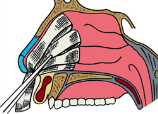 Передняя тампонада полости носа Показанием для передней тампонады полости носа служат подозрение на «заднее» кровотечение или — неэффективность простейших методов остановки «переднего» носового кровотечения в течение 15 минут. Для передней тампонады носа применяют длинные (50–60 см), узкие (1,5–2,0 см) турунды, из бинта, смоченный гемостатической пастой или вазелиновым маслом и, последовательно заполнить им соответствующую половину носа, начиная с глубоких отделов. При необходимости производят тампонаду обеих половин носа. Признаком эффективности служит отсутствие кровотечения не только наружу (из просвета ноздри), но и по задней стенке глотки (проверяют при фарингоскопии). После введения тампонов на нос накладывают пращевидную повязку. Механизм передней тампонады обусловлен механическим давлением на поврежденный участок слизистой оболочки, фармакологическим действием препарата, которым смочен тампон. Кроме того, передняя тампонада служит каркасом, удерживающим тромб на месте повреждения сосудов.
Передняя тампонада полости носа Показанием для передней тампонады полости носа служат подозрение на «заднее» кровотечение или — неэффективность простейших методов остановки «переднего» носового кровотечения в течение 15 минут. Для передней тампонады носа применяют длинные (50–60 см), узкие (1,5–2,0 см) турунды, из бинта, смоченный гемостатической пастой или вазелиновым маслом и, последовательно заполнить им соответствующую половину носа, начиная с глубоких отделов. При необходимости производят тампонаду обеих половин носа. Признаком эффективности служит отсутствие кровотечения не только наружу (из просвета ноздри), но и по задней стенке глотки (проверяют при фарингоскопии). После введения тампонов на нос накладывают пращевидную повязку. Механизм передней тампонады обусловлен механическим давлением на поврежденный участок слизистой оболочки, фармакологическим действием препарата, которым смочен тампон. Кроме того, передняя тампонада служит каркасом, удерживающим тромб на месте повреждения сосудов.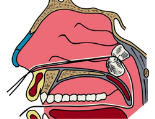 Задняя тампонада полости носа При продолжении кровотечения после выполнения передней тампонады (кровь стекает по задней стенке глотки) следует прибегнуть к задней тампонаде полости носа. С этой целью необходимы 1–2 плотных марлевых тампона треугольной формы с тремя надежно закрепленными (прошитыми) шелковыми лигатурами с противоположных сторон (одиночная на «тупом» и двойная на «остром» конце), тампоны для передней тампонады, тонкий резиновый катетер, пинцет, носовое зеркало, шпатель, пращевидная повязка. Заднюю тампонаду начинают с проведения катетера через кровоточащую половину носа в носоглотку и ротоглотку, где его конец захватывают пинцетом и извлекают через рот (при этом второй конец катетера не должен уйти в полость носа). К ротовому концу катетера привязывают обе лигатуры «острого» конца тампона и извлекают их катетером наружу. Нити лигатуры подтягивают, добиваясь введения заднего тампона в носоглотку и плотной фиксации «острого» конца в просвете хоаны. Удерживая тампон в таком положении, выполняют переднюю тампонаду носа и фиксируют лигатуры узлом на марлевом шарике в области преддверия носа. Лигатура «тупого» конца тампона остается в полости глотки и служит для последующего извлечения тампона. Накладывают пращевидную повязку.Удаление марлевых тампонов производят крайне осторожно, предварительно тщательно пропитав раствором 3% перекиси водорода, на 2-е сутки при передней тампонаде и на 7–9-е при задней. Вместо марлевых тампонов можно использовать латексные гидравлические или пневматические тампоны для полости носа
Задняя тампонада полости носа При продолжении кровотечения после выполнения передней тампонады (кровь стекает по задней стенке глотки) следует прибегнуть к задней тампонаде полости носа. С этой целью необходимы 1–2 плотных марлевых тампона треугольной формы с тремя надежно закрепленными (прошитыми) шелковыми лигатурами с противоположных сторон (одиночная на «тупом» и двойная на «остром» конце), тампоны для передней тампонады, тонкий резиновый катетер, пинцет, носовое зеркало, шпатель, пращевидная повязка. Заднюю тампонаду начинают с проведения катетера через кровоточащую половину носа в носоглотку и ротоглотку, где его конец захватывают пинцетом и извлекают через рот (при этом второй конец катетера не должен уйти в полость носа). К ротовому концу катетера привязывают обе лигатуры «острого» конца тампона и извлекают их катетером наружу. Нити лигатуры подтягивают, добиваясь введения заднего тампона в носоглотку и плотной фиксации «острого» конца в просвете хоаны. Удерживая тампон в таком положении, выполняют переднюю тампонаду носа и фиксируют лигатуры узлом на марлевом шарике в области преддверия носа. Лигатура «тупого» конца тампона остается в полости глотки и служит для последующего извлечения тампона. Накладывают пращевидную повязку.Удаление марлевых тампонов производят крайне осторожно, предварительно тщательно пропитав раствором 3% перекиси водорода, на 2-е сутки при передней тампонаде и на 7–9-е при задней. Вместо марлевых тампонов можно использовать латексные гидравлические или пневматические тампоны для полости носа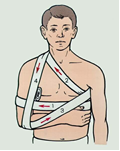 Перед наложением повязки в подмышечную впадину кладут ватную подушечку. Предплечье сгибают в локтевом суставе под прямым углом и всю руку приводят к груди. Повязка состоит из 4 туров. Бинтование производят по направлению к больной стороне. Первым циркулярным ходом прибинтовывают плечо к грудной клетке. Второй ход из здоровой подмышечной впадины направляют к надплечью больной стороны, перекидывают через него назад и спускают вниз. Третьим ходом огибают локтевой сустав и, поддерживая предплечье, направляют косо вверх в подмышечную впадину здоровой стороны, а затем переводят на заднюю поверхность грудной клетки. Четвертый ход направляют на больное предплечье, идут к локтевому суставу, огибают его в области верхней трети предплечья и направляют на заднюю поверхность грудной клетки и в подмышечную впадину здоровой стороны. Все четыре хода повторяют несколько раз, пока не будет достигнута полная фиксация.
Перед наложением повязки в подмышечную впадину кладут ватную подушечку. Предплечье сгибают в локтевом суставе под прямым углом и всю руку приводят к груди. Повязка состоит из 4 туров. Бинтование производят по направлению к больной стороне. Первым циркулярным ходом прибинтовывают плечо к грудной клетке. Второй ход из здоровой подмышечной впадины направляют к надплечью больной стороны, перекидывают через него назад и спускают вниз. Третьим ходом огибают локтевой сустав и, поддерживая предплечье, направляют косо вверх в подмышечную впадину здоровой стороны, а затем переводят на заднюю поверхность грудной клетки. Четвертый ход направляют на больное предплечье, идут к локтевому суставу, огибают его в области верхней трети предплечья и направляют на заднюю поверхность грудной клетки и в подмышечную впадину здоровой стороны. Все четыре хода повторяют несколько раз, пока не будет достигнута полная фиксация.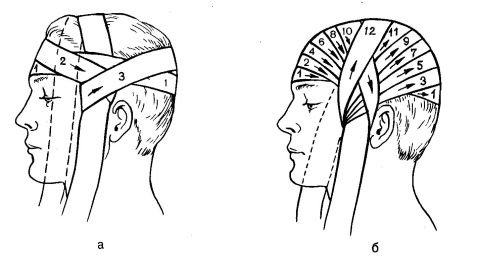 дойдя до завязки, бинт оборачивают вокруг нее и ведут косо на затылок.Чередуя ходы бинта через затылок и лоб каждый раз направляя его более вертикально, закрывают всю волосистую часть головы. После этого двумя-тремя круговыми ходами закрепляют повязку. Концы завязки завязывают бантом под подбородком.
дойдя до завязки, бинт оборачивают вокруг нее и ведут косо на затылок.Чередуя ходы бинта через затылок и лоб каждый раз направляя его более вертикально, закрывают всю волосистую часть головы. После этого двумя-тремя круговыми ходами закрепляют повязку. Концы завязки завязывают бантом под подбородком.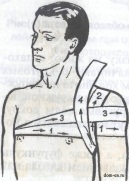 Повязку на плечевой сустав накладывают, начиная от здоровой стороны из подмышечной впадины, по груди 1 и наружной поверхности поврежденного плеча сзади через подмышечную впадину на плечо 2, по спине через здоровую подмышечную впадину на грудь 8, повторяя ходы бинта, пока не закроется весь сустав. Закрепляют конец бинта на груди булавкой.
Повязку на плечевой сустав накладывают, начиная от здоровой стороны из подмышечной впадины, по груди 1 и наружной поверхности поврежденного плеча сзади через подмышечную впадину на плечо 2, по спине через здоровую подмышечную впадину на грудь 8, повторяя ходы бинта, пока не закроется весь сустав. Закрепляют конец бинта на груди булавкой.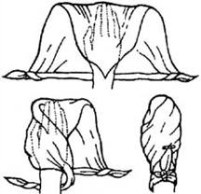 2. Показать методику вправления вывиха нижней челюсти Перед вправлением вывиха нижней челюсти больному вводят подкожно 1—2 мл 1 или 2 % раствора промедола, затем проводят анестезию подскуловым путем.. Пациента усаживают на низкий стул или табурет так, чтобы нижняя челюсть находилась на уровне локтевого сустава опущенной руки врача. Голову пациента фиксирует помощник. Врач становится перед пациентом, большие пальцы обеих рук, обернутые полотенцем или марлевыми салфетками, вводит в рот и укладывает на жевательную поверхность моляров. Остальными пальцами он охватывает тело нижней челюсти снаружи. Постепенно усиливая бимануальное давление, суставные головки мыщелковых отростков врач смещает вниз, несколько низке уровня суставных бугорков, затем небольшим толчком кзади перемещает суставные головки низкней челюсти на свое место. Последнее движение сопровождается характерным щелчком. После этого движения низкней челюсти становятся свободными. После вправления челюсти необходимо на 10—15 дней зафиксировать эту челюсть к верхней челюсти с помощью пращевидной повязки
2. Показать методику вправления вывиха нижней челюсти Перед вправлением вывиха нижней челюсти больному вводят подкожно 1—2 мл 1 или 2 % раствора промедола, затем проводят анестезию подскуловым путем.. Пациента усаживают на низкий стул или табурет так, чтобы нижняя челюсть находилась на уровне локтевого сустава опущенной руки врача. Голову пациента фиксирует помощник. Врач становится перед пациентом, большие пальцы обеих рук, обернутые полотенцем или марлевыми салфетками, вводит в рот и укладывает на жевательную поверхность моляров. Остальными пальцами он охватывает тело нижней челюсти снаружи. Постепенно усиливая бимануальное давление, суставные головки мыщелковых отростков врач смещает вниз, несколько низке уровня суставных бугорков, затем небольшим толчком кзади перемещает суставные головки низкней челюсти на свое место. Последнее движение сопровождается характерным щелчком. После этого движения низкней челюсти становятся свободными. После вправления челюсти необходимо на 10—15 дней зафиксировать эту челюсть к верхней челюсти с помощью пращевидной повязки