|
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
ЗАБРЮШИННОЕ ПРОСТРАНСТВО.
Забрюшинное пространство, spatium retroperitoneale, расположено позади пристеночного листка брюшины. Оно ограничено спереди – пристеночной брюшиной; сзади – граница совпадает с задней стенкой полости живота, т. е. образована поясничным отделом позвоночника, а по бокам от него – прилежащими мышцами (m. psoas major и т. quadratus lumborum), а также тремя парами диафрагмальных ножек. Кверху забрюшинное пространство простирается от места перехода брюшины на печень, желудок и селезенку; вниз граница распространяется до малого таза, точнее до мыса, promontorium. В забрюшинном пространстве залегают почки, надпочечники и мочеточники, а также брюшная аорта с нижней полой веной, поясничная часть симпатического пограничного ствола и поясничная часть грудного протока с млечной цистерной (рис. 163).
Почки.
Для правильного понимания весьма часто встречающихся пороков развития почек и различных морфологических их вариаций, имеющих большое значение для клиники, уместно здесь вкратце коснуться развития этих органов.
Развитие и аномалии Биологические закономерности – двусторонняя (билатеральная) симметрия, посегментарность закладки органов (метамерия), слияние органов по срединной (сагиттальной) плоскости–свойственны не только всем позвоночным животным, но также и человеку. Двусторонняя симметрия проявляется у человека в нормальных условиях развитием двух почек; при сближении зачатков нефрогенной ткани той и другой стороны может произойти их слияние с развитием одной почки (так формируется подковообразная, L-образная, S-образная, крестообразная почка). Метамерия проявляется в закладке у человека трех скоплений нефрогенной ткани – в головном отделе, соответственно грудным сомитам и в поясничной области (пронефрон, мезонефрон и метанефрон). В процессе формирования зародыша про- и мезонефрогенная ткань метаплазируется и исчезает, а остается функционировать лишь метанефрогенная ткань, из которой и развиваются почки. Совершенно независимо от почки в восходящем направлении развивается так называемый вольфов проток, из которого в дальнейшем образуется мочеточник. В нормальных условиях каждый вольфов проток вступает в соединение с почкой своей стороны. Однако в ряде случаев мы можем иметь врастание обоих вольфовых протоков в одну почку. В этих случаях метанефрогенная ткань другой стороны под влиянием отсутствия функции постепенно атрофируется и исчезает. Таким образом, мы будем иметь одну почку с двумя мочеточниками. В некоторых случаях мы наблюдаем соединение вольфова протока с почкой противоположной стороны. Таким образом, мочеточники здесь будут перекрещенными. В этих случаях метанефрогенная ткань противоположной стороны вследствие отсутствия функции также постепенно метаплазируется и исчезает и остается на другой стороне лишь одна почка с двумя мочеточниками или при перешнуровке метанефрогенной ткани на две части – две почки с двумя мочеточниками на одной стороне, так называемая перекрестная дистопия. Весьма часто встречающиеся аномалии почек, легко объясняемые закономерностями развития, подразделяются на три группы: аномалии формы, аномалии количества и аномалии местоположения. I. Аномалии формы 1. Ren elongatus – удлиненная почка – как и показывает название, в виде удлиненного тела располагается сбоку от позвоночника. Ее развитие объясняется достаточно обильным кровоснабжением всей метанефрогенной ткани данной стороны. При врастании почечных сосудов в среднюю часть протяженности метанефрогенной ткани наилучшее кровоснабжение получает этот средний отдел метанефроза. Поэтому метанефрогенная ткань верхнего и нижнего полюса постепенно атрофируется и исчезает. В этих случаях развивается нормальная почка. Напротив, если кровоснабжение полюсов нефрогенной ткани является достаточным, возникает указанная «удлиненная почка». 2. Ren arcuatus inferior – подковообразная почка со слиянием своих нижних полюсов. Биологически появление такой почки объясняется неизменным слиянием органов по средней сагиттальной плоскости. Если метанефрогенная ткань той и другой стороны расположена близ самого позвоночника и нижние полюса этой ткани приходят в соприкосновение, развивается подковообразная почка с нижним перешейком.
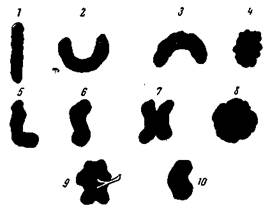
Рис. 164. Аномалии формы почек. 1 – ren elongatus; 2 – ren arcuatus inferior; 3 – ren arcuatus superior; 4 – ren embryonalis; 5 – ren L-formis; 6 – ren sigmoideus; 7 – ren cruciatus; 8 – ren scutaneus; 9 – ren informis; 10 – нормальная почка.
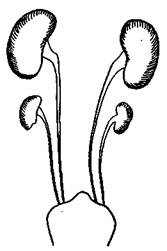
3. Ren arcuatus superior – подковообразная почка с верхним перешейком – более редко встречающаяся форма. Развитие ее аналогично предыдущей почке, но здесь сливается метанефрогенная ткань своими верхними полюсами. 4. Ren lobatus s. embryonalis – дольчатая или эмбриональная почка – с ясно выраженной дольчатостью, остающейся и в дефинитивном состоянии. Почка эта как бы остановилась в своем развитии, что и приближает эту форму к более примитивным почкам позвоночных животных, стоящих на низких ступенях филогенетического развития. Такие почки свойственны не только представителям anamnia, но и многим amniota, включая и млекопитающих. Так, например, у дельфина встречается' такая многодольчатая почка, состоящая из 240 изолированных, как бы самостоятельных почек, renculi. 5. Ren L-formis – L-o бразная почка – возникает в результате слияния нижнего полюса одной почки с частью метанефрогенной ткани другой. В этих случаях вертикальная часть почки формируется из метанефрогенной ткани одной стороны и горизонтальная – из метанефроса другой, что и создает сходство с латинской буквой L. 6. Ren sigmoideus – S-o бразная почка – формирование ее аналогично предыдущей. Обычно такая почка расположена по средней линии и напоминает по форме латинскую букву S. 7. Ren cruciatus – крестообразная почка – по форме напоминает букву X. Ее возникновение объясняется соединением и срастанием средних отделов метанефрогенной ткани той и другой стороны, почему и образуется непарная Х-образная или крестообразная почка. 8. Ren scutaneus – щитовидная почка – имеет уплощенную форму и округлые очертания; встречается реже предыдущих. 9. Ren informis – бесформенная или комкообразная почка –также редко встречающаяся форма аномалии (рис. 164). 11. Аномалии количества Нормально развивающиеся почки располагаются в числе двух по бокам от поясничного отдела позвоночника, ren bilateralis. В ряде случаев, однако, как уже отмечалось, формируется единичная почка, ren unius, которая либо может явиться результатом слияния нефро-генной ткани той и другой стороны (L-образные, S-образные, подковообразные, крестообразные почки), либо нефрогенная ткань одной стороны подвергается обратному развитию, вследствие чего на этой стороне почка совершенно не развивается (aplasia renis). В этом последнем случае функционирующая почка, компенсаторно увеличенная, расположена не по средней линии, а в обычном месте сбоку от позвоночника. Такая почка именуется ren unilateralis. Если в процессе развития происходит перешнуровка нефрогенной ткани и каждый из образовавшихся ее участков получает достаточное кровоснабжение, возникает на этой стороне третья почка. Такие почки именуются утроенными почками, renes triplices. При этом верхняя добавочная почка бывает недостаточно развита, она по размерам меньше лежащей под нею и в большинстве случаев нормально функционирующей почки и весьма подвержена различным патологическим процессам. Если перешнуровка нефрогенной ткани происходит одновременно на той и другой стороне, формируются отдельные четыре почки по две с каждой стороны, renes quadriplices (рис. 165). Как и в предыдущем случае, обычно верхние почки являются недоразвитыми и имеют меньшие размеры по сравнению с основными нижними почками. Эти добавочные почки, как правило, имеют развитые мочеточники, открывающиеся, как и основной мочеточник, на дне мочевого пузыря. Указанные формы аномалии почек могут быть без труда диагностированы современными урологическими методами исследования. Уже простая цистоскопия мочевого пузыря позволяет отметить добавочные устья мочеточников. Для установления наличия у больного четырех почек производится ретроградная пиелография с заведением в устья всех четырех мочеточников мочеточниковых катетеров с последующим введением через них 40% раствора сергозина вплоть до лоханок. Произведенная вслед за этим рентгенография почек дает возможность установить количество, форму и величину лоханок, а также их местоположение. Если при этом одновременно произвести так называемый пневморен, т. е. ввести с помощью длинной иглы в околопочечную область воздух, то хорошо вырисовываются на фоне воздушного пузыря контуры почек, позволяющие судить об их величине и точном местоположении. Происходящую иногда описанную перешнуровку метанефрогенной ткани на верхние и нижние участки, по-видимому, также можно объяснить общебиологическими закономерностями метамерии. Нередко могут встречаться и случаи недоразвития почки на какой-либо стороне (hypoplasia renis). В этих случаях почка противоположной стороны, как правило, бывает компенсаторно увеличена. III. Аномалии местоположения Под врожденным смещением почки, dystropia renis congenita, понимается расположение ее ниже обычного уровня. В этих случаях почечная артерия начинается от сосудов, расположенных на том же уровне. Таким образом, высота залегания почки зависит в большинстве случаев от места отхождения почечных артерий.
Рис. 165. Renes quadriplices.
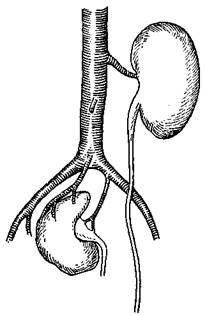
Рис. 166. Тазовая дистопия правой почки.
Различают следующие виды дистопий почек. 1. Dystopia renis iliaca – подвздошная дистопия почки – встречается весьма нередко. Обычно при этом почка располагается в подвздошной яме; почечная артерия отходит либо от дистальной части аорты, либо от одной из подвздошных артерий. 2. Dystopia renis pelvina – тазовая дистопия почки, когда почка залегает в малом тазу. Эта форма встречается реже и может вести к расстройствам функции тазовых органов (рис. 166). 3. Dystopia renis abdominalis – брюшнополостная дистопия – почка при этой дистопии залегает на уровне нижних поясничных позвонков и подобно предыдущим формам является прочно фиксированной сосудами в данной области. По отношению к серединной линии тела различают несколько вариаций тазовых дистопий: а) dystopia renis monolateralis – если почка расположена на той стороне, где ей надлежит находиться; б) dystopia renis mediana – если она располагается по средней линии тела; в) dystopia renis alterolateralis – если почка перемещена со своей стороны на противоположную. 4. Dystopia cruciata – перекрестная дистопия, под которой понимается расположение двух почек на одной стороне одна над другой; мочеточники при этом оказываются перекрещенными. От перечисленных врожденных дистопий почек следует отличать так называемую блуждающую почку, ren migrans, возникающую нередко в связи с общим истощением организма. Такое опускание почки именуется нефроптозом, nephroptosis. Все приведенные формы дистопий почек легко диагностируются катетеризацией мочеточников с проведением ретроградной пиелографии сергозином и с помощью рентгенографии.
Форма Форма почки, как правило, бобовидная и по своей конфигурации напоминает кофейное зерно. Поверхность ее вследствие соприкосновения с соседними органами несет на себе отпечатки этих органов в виде вдавлений, impressiones. Помимо этого, почка, имея в эмбриональном периоде дольчатое строение, по мере развития утрачивает эту дольчатость, однако следы бугристости остаются на почке и в дефинитивном состоянии. Поэтому поверхность почки не является всюду гладкой. Помимо бобовидной формы, весьма часто встречаются почки округлого, яйцевидного, шаровидного, цилиндрического, блиновидного и комкообразного очертаний. Если функция описанных неправильных форм почек не страдает, такие почки рассматриваются как морфологический вариант развития. Напротив, в тех случаях, когда неправильно развившаяся почка подвержена патологическим процессам, она расценивается как аномалия развития. На поверхности почки можно отметить нерезко выраженные борозды почек, sulci renales, ограничивающие незначительные отдельные возвышения – почечные доли, lobi renalis. Помимо этого, в верхнем отделе передней поверхности правой почки наблюдается печеночное вдавление, impressio hepatica, зависящее от прилегания и давления на почку правой доли печени. На задней поверхности каждой почки в их нижних половинах наблюдаются аналогичные мышечные вдавления, impressiones musculares, зависящие от прилегания почек к квадратным поясничным мышцам. Таким образом, форма почки в дефинитивном состоянии в основном зависит от давления на нее соседних органов, так как ее паренхима весьма мягка, податлива и легко изменяет свою конфигурацию в зависимости от степени давления на нее со стороны окружающих органов.
Местоположение Голотопически почки залегают в забрюшинном пространстве задней поясничной области по обеим сторонам от поясничного и частично от грудного отдела позвоночника. У взрослого они помещаются в забрюшинной клетчатке в верхнем отделе задней стенки живота и прилежат к поясничному отделу диафрагмы, точнее – к ее диафрагмальным ножкам. Залегая по бокам от позвоночника, они расположены своей фронтальной плоскостью по отношению к сагиттальной плоскости тела под углом 45°, почему ворота почек направлены кпереди и медиально, а выпуклый свободный край почки – кзади и латерально. Продольные оси почек также не совпадают с осью тепа: верхние их полюса -Сближены, а нижние – расположены дальше друг от друга. В среднем верхние полюса почек отстоят на 7 см, а нижние – на 10 см. Колебания возможны в пределах: у верхних полюсов от 5 до 8 см, у нижних – от 8 до 12 см (К. Д. Есипов, 1934). Поэтому так называемый почечный угол, angulus renalis, во всех случаях открыт книзу и колеблется в пределах 15–30° (В. Н. Шевкуненко). Местоположение почек значительно варьирует по высоте. Крайние вариации их положения таковы: при высоком варианте почки скрыты за XI и XII ребрами; при низком они целиком выдаются из-под реберного края, проецируясь верхними полюсами на уровне XII ребра. Эти крайние вариации положения почек связаны между собой целым рядом малозаметных переходов (В. Н. Шевкуненко). Различная высота положения почки имеет существенное хирургическое значение: естественно, что оперативный прием на почке легче осуществить при низком ее расположении, чем при высоком, так как в последнем случае почка скрыта под ребрами и при ее обнажении требуется резецировать XII ребро, а иногда и два нижних ребра, что, конечно, несколько усложняет доступ к этому органу.
Строение В почке различают переднюю поверхность, fades anterior, заднюю поверхность, fades posterior, верхний полюс, polus superior, или верхний конец, extremitas superior, нижний полюс, polus inferior, или нижний конец, extremitas inferior, наружный край, margo lateralis, внутренний край, margo medians, где расположены ворота почек, porta s. hilus renalis. Наружный край почки имеет выпуклую поверхность на всем протяжении, внутренний край в верхней и нижней третях почки также выпуклый, средняя треть внутреннего края имеет вырезку, в которой заключены почечные ворота. Здесь из ворот почки выходят мочеточник и почечная вена, а вступает в ворота почечная артерия. В глубине почечных ворот располагается углубление – почечная пазуха, sinus renalis. Верхний конец или полюс почки несколько уплощен в направлении спереди назад. Нижний ее конец или полюс менее широк, но толще верхнего. Передняя поверхность почки выпуклая, задняя – более уплощенная. За покрывающей почечную паренхиму фиброзной капсулой располагается основное вещество почки, подразделяющееся на отчетливо выраженные два слоя: наружный – корковый слой, substantia corticalis, и внутренний – мозговой слой, substantia medullaris. Корковый слой отличается желтовато-красным цветом, мозговой имеет голубовато-красный оттенок. Мозговой слой состоит из отдельных почечных пирамид, pyramides renales в количестве от 8 до 18. Основание каждой пирамиды, basis pyramidis, направлено к корковому слою, а верхушка – в сторону почечной пазухи, sinus renalis. Вершина пирамиды имеет закругленный конец, получивший название почечного сосочка, papilla renalis, выступающего в полость малой почечной чашечки, calix renalis minor. Закругленный конец сосочка носит название решетчатого кружочка, area cribrosa, так как здесь открываются сосочковые отверстия, foramina papillaria, в количестве от 10 до 25. Часто две или три соседние пирамидки соединяются в один общий сосочек. Основу пирамиды составляют прямые мочевые канальцы, tubuli renales recti, которые и открываются на вершине пирамид в пределах area cribrosa. Между отдельными пирамидками образуются промежутки, формирующие почечные столбы, columnae renales Bertini. Эти промежутки заполняются корковым веществом почки, проникающим сюда из наружного слоя в виде лучей. Корковый слой почки, substantia corticalis, расположен между фиброзной капсулой и основаниями пирамид. На разрезе в корковом веществе отмечаются светло окрашенные полоски, расположенные в радиальном направлении, чередующиеся с более темно окрашенными участками паренхимы. Первые содержат, как и в пирамидах, прямые мочевые канальцы, tubuli recti renales, и вследствие радиального расположения образуют лучистую часть коркового слоя, pars radiata substantiae corticalis, иначе называемую мозговыми отростками почки, processus medullaris Ferreini, так как заключают прямые мозговые канальцы, свойственные мозговому веществу почки. Вторые содержат извитые мочевые канальцы, tubuli renalis contorti, и по совокупности получили название извитой части коркового слоя, pars convoluta substantiae corticalis. Таким образом, извитые мочевые канальцы располагаются в извитой части коркового слоя, pars convoluta, а также в почечных столбах, columnae renales Bertini; прямые канальцы заключены в лучистой части коркового слоя, pars radiata substantiae corticalis, и в почечных пирамидах, pyramides renales. Корковое вещество почки имеет на разрезе слегка зернистый вид. На свежей почке уже невооруженным глазом можно различить многочисленные красного цвета точки – отдельные почечные нефроны. Толщина коркового слоя равняется 0,5–0,7 см. Количество почечных столбов, columnae renales, колеблется от 10 до 15. Они представляют собой радиально идущие перегородки, разделяющие почечные пирамиды между собой. При изучении простым глазом почечных пирамид на разрезе хорошо заметна весьма тонкая радиальная их исчерченность. Почечные пирамиды расположены во фронтальной плоскости в три ряда. Наиболее выраженные, крупные из них залегают в среднем ряду; передние и задние пирамиды меньше по своим размерам. Каждая пирамида достигает в высоту от 0,5 до 0,8 см. Благодаря тому что некоторые сосочки объединяются вместе, общее их количество равняется 6–8 и более. Малые почечные чашечки, calices minores renales, охватывают почечные сосочки и, соединившись попарно или по 3 вместе, формируют более крупные большие почечные чашечки, calices majores renales. Всего в почке насчитывается 8–10 малых и 3 (реже 2) больших почечных чашечек. В последние открываются малые почечные чашечки. Форму, величину и количество чашечек можно изучить на живом человеке путем проведения ретроградной или внутривенной пиелографии с введением через мочеточниковые катетеры в лоханку и чашечки (или при внутривенной пиелографии – прямо в кровь) различных контрастных веществ (сергозин и др.) с последующей рентгенографией. В нормальных условиях обычно хорошо заметны верхняя, средняя и нижняя большие почечные чашечки, calix renalis superior, medius et inferior. При наличии в лоханке или чашечках камней или при опухолях почки отмечаются дефекты наполнения этих полостей; при туберкулезных кавернах, при пиелоэктазии или гидронефрозе, напротив, наблюдается наполнение этих патологических полостей контрастным веществом, что дает возможность хирургу-урологу судить о характере патологического процесса в почке.
Размеры Длина почки взрослого в среднем колеблется в пределах от 10 до 12 см. Однако нередко вполне здоровые люди имеют более короткие почки – шаровидные или удлиненной формы и в этих случаях – уплощенные почки. Ширина почки в среднем равняется 5–6 см при толщине от 3 до 4 см. Вес почки достигает 120–200 г, но встречаются почки и большего веса – до 300 г. Правая почка, как правило, бывает несколько легче левой, что многие связывают с возможным давлением на нее правой доли печени. Половых различий в почках не имеется. Размеры отдельных частей почек таковы: от основания больших почечных чашечек, т. е. от лоханки до дистальных частей малых почечных чашечек в поперечном направлении в среднем 3,25 см; расстояние также от больших почечных чашечек в поперечном направлении, до наружного края почки равно в среднем 5,5 см; наконец, малые почечные чашечки, простираясь вверх и вниз по вертикальной оси почки, занимают средний отдел ее протяженности, равный 7 см. Паренхима почки, расположенная над этим участком, равняется 2–2,5 см; столько же падает на паренхиму у ее нижнего полюса. Таким образом толщина вещества почки обоих полюсов равна 5 или 4 см. Микроскопическая анатомия Структурной единицей почки является так называемый нефрон или почечный клубочек, glomerulus renalis, либо почечное тельце, corpusculum renalis. Почечный клубочек состоит из чудесной сети сосудов, rete mirable, и капсулы клубочка, capsula glomeruli [капсулы Шумлянского (1882)]. Выделившиеся элементы первичной мочи из сосудистого клубочка всасываются чашеобразной капсулой Шумлянского и далее следуют по системе канальцев вплоть до почечных чашечек и лоханки, на пути вновь отдавая в кровеносное русло воду. Весь путь прохождения мочи от клубочков представляется в следующем виде: rete mirabile – чудесная сеть клубочка → capsula glomeruli – капсула клубочка Шумлянского → pars proximalis tubuli contorti – проксимальная часть извитого канальца → pars descendens arcus Schumlanski – нисходящая часть петли Шумлянского → genu arcus Schumlanski – колено петли Шумлянского → pars ascendens arcus Schumlanski – восходящая часть петли Шумлянского → pars distalis arcus Schumlanski – дистальная часть извитого канальца → pars conjunctiva – связующий отдел → tubuli recti renales – прямые или собирательные канальцы → ductus papillares – сосочковый проток → papilla renalis – почечный сосочек с сосочковыми отверстиями, foramina papillaria, расположенными на сосочковом решетчатом поле, area cribrosa, далее calices minores – малые почечные чашечки → calices majores – большие почечные чашечки → pelvis renalis – почечная лоханка или таз. Основные почечные сосуды, приносящие кровь к почке и, уносящие ее из почки, залегают в почечных столбах, columnae renales. Почечная артерия, проникнув в вещество почки, подразделяется на ряд ветвей, получивших название междолевых артерий, аа. interlobares. Они залегают в почечных столбах и проникают до основания почечных пирамид. Здесь они вновь делятся на их ветви – дугообразные артерии, аа. arciformes, расходятся в стороны между корковым и мозговым веществом почки. От дугообразных артерий в свою очередь отходят междольковые артерии, аа. interlobares, залегающие как и междолевые артерии в радиальном направлении. От междольковых артерий отходят мельчайшие приносящие сосуды, vasa afferentia, принимающие участие в формировании почечных клубочков. От каждого почечного клубочка отходит выносящий артериальный сосуд, vas efferens, который в свою очередь разветвляется с образованием капиллярной сети, залегающей в мозговых лучах, processus medullares Ferreini. Отсюда начинается венозная сеть, rete venosum, ветви которой впадают в междольковые вены, vv. interlobares. В них же впадают звездчатые венки, vv. stellatae, расположенные на поверхности фиброзной капсулы почки. Далее кровь оттекает по одноименным венам, идущим вместе с артериями: дугообразным венам, vv. arciformes, междолевым венам, vv. interlobares, и почечной вене, v. renalis. Таким образом, весь путь крови через почку можно себе представить схематически в следующем виде: a. renalis –v aa. Interlobares → аа. Arciformes → аа. interlobulares → vasa afferentia glomeruli renales → vasa efferentia → rete venosum → vv. interlobulares (сюда же от фиброзной капсулы впадают звездчатые венки, venulae stellatae), далее w. arciformes → vv. interlobares и наконец v. renalis. Через описанную сложную систему почки, насчитывающую от 300 000 до 500 000 нефронов, проходит за сутки около 600 л крови. Десятая часть этого количества, т. е. около 60 л, составляет первичную мочу, поступающую из чудесной сети клубочков в капсулу Шумлянского и далее в систему канальцев, из которых вода и различные соли вновь всасываются в кровеносное русло. Общее количество вторичной мочи, за сутки поступающей из почек в мочевой пузырь, составляет в среднем 1–1,5 л. Вторичная моча в нормальных условиях удаляется из организма путем мочеиспускания 5 или 6 раз в сутки из них один раз – ночью (Р. М. Фронштейн).
Проекция На переднюю и заднюю брюшные стенки почки проецируются справа и слева по-разному. Если почку условно подразделить на четыре равные поля и последовательно производить вколы длинной иглой со стороны поясницы в каждое поле, то при проколе почки в нижней ее четверти игла свободно проникнет в вещество почки, не задевая диафрагмы и минуя sinus phrenicocostalis. При вколе выше расположенной четверти почки, прежде чем поранить ее паренхиму, игла пройдет через мышечную часть диафрагмы. При проколе почки в верхней ее половине игла проникает через оба листка sinus phrenicocostalis, вскрывая при этом полость плевры. Такая картина встречается чаще всего. Следует помнить, однако, что в связи со значительной вариабильностью высоты расположения почек анатомические условия будут меняться. Так, при низком положении почек вскрытие плевральной полости может произойти только при уколе иглой в области верхнего полюса почки; напротив, при высоком расположении почки введение иглы в пределах ее верхних 3/4 будет сопровождаться вскрытием плевральной полости, и только нижняя 1/4 или 1/3 остается не прикрытой пластинками пристеночной плевры и в нее можно свободно ввести иглу без вскрытия sinus phrenicocostalis. При аналогичном опыте с уколами со стороны передней брюшной стенки игла достигает правой почки, проколов на пути следующие органы: петли тонких кишок, глубже – в медиальной половине почки – двенадцатиперстную кишку, в верхних 3/4 наружной половины почки – паренхиму правой доли печени и в нижней 1/4 – обе стенки flexura coli dextra. Левой почки игла достигает, проколов петли тонких кишок, а далее в зависимости от того, в какое из шести полей соприкосновения почки вводится игла. В верхней половине почки игла проникнет через обе стенки тела желудка; ниже – через хвост поджелудочной железы. В области наружного края почки у верхнего полюса игла пройдет через желудок и левый надпочечник, задев паренхиму самой почки. Ниже по наружному краю до половины почки игла может проникнуть, пройдя обе стенки желудка, через прикрывающую почку медиальную часть селезенки, а уже затем попадет в почку. В нижней половине по наружному краю могут быть ранены: вверху – селезенка, ниже – ободочная кишка, а у нижнего полюса – только петли тощей кишки. При огнестрельных сквозных или слепых ранениях почек можно, исходя из описанных здесь отношений, достаточно отчетливо представить себе весь ход пулевого канала и ту систему органов, которые будут последовательно повреждены на уровне разных полей соприкосновения той и другой почки.
Скелетотопия Почки чаще всего располагаются на уровне XII грудного и„трех верхних поясничных позвонков. Колебания в высоте расположения почек весьма значительны: они могут залегать от XI грудного до V поясничного позвонка. Двенадцатые ребра пересекают почки разных уровнях той и другой стороны. Почечная ножка обычно располагается на уровне II поясничного позвонка. Однако в зависимости от высоты залегания самой почки, естественно, меняется и уровень расположения почечной ножки: при высоком положении почки она лежит выше и наоборот. В расположении почек различают три основные вариации: высокое положение почек, низкое и среднее, которое чаще всего встречается. При высоком положении почки скрыты за XI и XII рёбрами; при низком положении они выстоят из-под нижнего края XII ребра, при среднем положении левая почка пересекается XII ребром пополам, а у правой почки XII ребро отсекает ее верхнюю 1/3. Более низкое положение правой почки объясняется, как полагают, некоторым давлением на нее со стороны печени. При высоком положении почки залегают от XI грудного до II поясничного позвонка, при низком положении они могут соответствовать IV верхним поясничным позвонкам, а иногда и IV нижним. По данным В. Н. Шевкуненко, при высоком положении почек, когда они скрыты за ребрами, почечный угол, angulus renalis, не превышает 15°; при низком положении почек, когда они выступают из-под нижнего края XII ребра, почечный угол больше и достигает 30°. Весьма существенное практическое значение имеют вариации длины XII ребра. При длинном XII ребре во многих случаях для обнажения почки и вывихивания ее в операционную рану хирургу приходится производить попутно резекцию XII ребра. Здесь надо помнить, что при длинном XII ребре можно произвести резекцию только наружной его трети без опасности вскрытия полости плевры. При коротком XII ребре резекция его наружного конца может вести к вскрытию плевральной полости. Чтобы избежать этого неприятного осложнения, в настоящее время рекомендуется, прежде чем приступать к резекции, произвести измерение XII ребра и при наличии короткого ребра оперативный доступ к почке осуществлять без попутной его резекции.
Формы лоханок Большие почечные чашечки в числе 2 или 3 сливаются вместе с образованием почечной лоханки, pelvis renalis. Емкость лоханки весьма различна: при проведении ретроградной пиелографии в части случаев достаточно ввести через мочеточниковый катетер при патологически не увеличенной лоханке 15–20 см3 раствора сергозина, чтобы наполнить лоханку, получив при этом болевую реакцию со стороны почки больного. В других случаях лоханка вмещает и большое количество экспериментальной жидкости – до 30 см3. Необходимо помнить, что часть вводимого раствора наполняет и трубку катетера, почему емкость лоханки будет несколько меньше. Различают две формы лоханок: ампулярную и дендритическую. Первая представлена конусовидным или воронкообразным расширением, вторая разветвляется древовидно без образования выраженной ампулы. Ампула почечной лоханки, суживаясь воронкообразно и переходя ниже в мочеточник, несколько уплощена спереди назад. При дендритической форме лоханки обыкновенно наблюдаются три большие чашечки, при ампулярной – только две. Длина больших и малых почечных чашечек, как правило, больше при дендритической форме лоханки. Почечная пазуха, sinus renalis, бывает выражена различно: она может быть глубокой, и в этих случаях вся лоханка бывает обнажена и легко доступна и может быть развита слабо. В последнем случае передняя и задняя губы почечной пазухи, labium anterius и labium posterius скрывают лоханку в глубине почки. По этой причине различают две вариации лоханок: внутрипочечная и внепочечная лоханки. Это имеет определенное хирургическое значение: в процессе удаления конкремента при почечнокаменной болезни в случае наличия внепочечной лоханки хирург рассекает только стенку лоханки, т. е. делает пиелотомию; при наличии же внутрипочечной лоханки для удаления камня приходится прибегать к нефротомии, т. е. к разрезу почечной паренхимы. Если большие почечные чашечки разделены между собой перегородками, растущими и в почечную лоханку, могут сформироваться самостоятельные две, а иногда и три лоханки. Упомянутые почечные губы обычно развиты неравномерно: одна из них прикрывает почечную пазуху больше другой. Так как почечные сосуды залегают кпереди от лоханки и мочеточника, хирурги-урологи чаще делают заднюю пиелотомию, т. е. вскрывают лоханку после вывихивания почки в операционную рану со стороны задней ее поверхности.
Топография почечной ножки В состав почечной ножки входит одна, две или несколько почечных артерий, почечная вена и почечная лоханка, ниже переходящая в мочеточник. В большинстве случаев (в 60–70%) наблюдается на той и другой стороне по одной почечной артерии. Вступая в ворота почек, почечная артерия подразделяется на переднюю и заднюю ветви, ramus anterior et posterior, далее делящиеся в свою очередь на ветки второго порядка. Передняя ветвь является более мощной и снабжает кровью приблизительно передние 3/4 толщины почки. Задняя ветвь снабжает лишь заднюю х/4 толщины почки. Это имеет существенное хирургическое значение: при нефротомии разрез почки следует проводить, отступя кзади от наружного края почки на 1–1,5 см, чтобы попасть в пограничную область между зонами кровоснабжения передней и задней ветвей почечной артерии. Весьма часто имеются добавочные почечные артерии. По данным Г. Ф. Иванова, они встречаются в 20%, по Кориингу – в 25%, по А. И. Клапцовой – до 40%. Добавочные почечные артерии могут вступать в почку как через почечные ворота, так и прободая фиброзную капсулу почки у ее полюсов. Поэтому различают добавочные почечные артерии, аа. renales accessoriae, и прободающие почечные артерии, аа. renales perforantes. Хирургу необходимо знать о существовании прободающих почечных артерий, так как в противном случае при мобилизации верхнего и нижнего полюсов почки в момент ее вывихивания в операционную рану (что производится втемную) оператор может оторвать крупный прободающий почечный сосуд и получить опасное, иногда смертельное кровотечение. Такие случаи описаны в литературе. Топография элементов почечной ножки такова: впереди лежит почечная вена (иногда две), за ней – основной ствол почечной артерии, а при наличии добавочных артериальных сосудов – эти последние, позади сосудов залегает воронка лоханки. Анатомический шифр «ВАЛ» (впереди – вена, за ней – артерия и позади – лоханка). Почечная артерия чаще всего отходит от аорты на уровне межпозвоночного хряща между первым и вторым поясничными позвонками. Однако в зависимости от высоты залегания почек меняется и уровень отхождения почечной артерии от аорты. Она может отходить на уровне I, II и даже III поясничных позвонков. Так как аорта лежит слева от нижней полой вены, правая почечная артерия длиннее левой; наоборот, левая почечная вена по этим же причинам длиннее правой.
Почечные оболочки К почечным оболочкам относятся три по своему строению совершенно различные оболочки, окружающие почки со всех сторон. 1. Capsula fibrosa renis – фиброзная капсула почки – непосредственно покрывает паренхиму почки и состоит из плотной, совершенно неподатливой и не растягивающейся соединительной ткани. Она плотным чехлом покрывает почку, не заходя на надпочечник. В нормальных условиях фиброзная капсула снимается с почки легко, при патологических процессах она часто приращена к паренхиме почки и снимается с трудом. Так как фиброзная капсула держит почку как бы в плотном чехле и препятствует ее расширению, при воспалительных процессах в ней нередко единственным средством остановки кровотечения из почки при некоторых формах гематурического нефрита является так называемая декапсуляция почки, т. е. снятие фиброзной ее капсулы. Это приводит к освобождению почки от давления со стороны фиброзной капсулы, почка после операции несколько расширяется, и гематурия, как правило, прекращается. На поверхности фиброзной капсулы залегает большое количество звездчатых венок, venulae stellatae, которым приписывается большая роль в развитии окольного кровооттока при ряде патологических процессов в почке. Эти венки с одной стороны связаны с венозной системой окружающей жировой капсулы, а с другой – с междольковыми венами самой почки. 2. Capsula adiposa renis – жировая капсула почки – окружает почку со всех сторон и особенно развита на задней поверхности почки. Она состоит из крупных жировых долек, почти не имеющих промежуточных фасциальных перегородок, что отличает жировую капсулу почки от жировой ткани брюшной полости, имеющей нежные соединительнотканные фасциальные перегородки, ив особенности от жировой клетчатки головы, пальцев рук и т. п., имеющих плотные фиброзные перегородки. Жировые дольки почечной капсулы имеют продолговатую или округлую форму и значительную величину. При проникновении гематогенным или лимфогенным путем инфекции в жировую почечную капсулу возникают паранефриты, диагностируемые. методом рентгенографии. При наличии паранефрита на снимке контуры m. psoas не будут заметны, что обычно наблюдается в нормальных условиях. 3. Fascia prae- et retrorenalis – предпочечная и позади-почечная фасции – в виде соединительнотканных пластинок покрывают переднюю и заднюю поверхности жировой капсулы почки, иначе называемой околопочечной клетчаткой, paranephron. Вверху почечная фасция возникает в виде единой пластинки, отщепляясь от общей fascia endoabdominalis. Ниже она расщепляется на две пластинки, из которых передняя ложится на переднюю поверхность почки (fascia praerenalis), а задняя – на заднюю поверхность (fascia retrorenalis). Окутав почки спереди и сзади, обе пластинки внизу вновь приближаются друг к другу и образуют между собой ряд поперечных перемычек, на которых располагаются своими нижними полюсами почки. Направляясь вниз, обе пластинки постепенно истончаются и на уровне crista iliaca теряются совершенно, вновь сливаясь с fascia endoabdominalis. За пределами описанных трех оболочек почки – фиброзной капсулы, жировой капсулы и почечной фасции почки – располагается мощный жировой забрюшинный пласт, textus cellulosus retroperitonaealis, который является общим ложем для почек и надпочечников с их тремя оболочками.
Укрепление Даже в нормальных условиях почкам свойственна известная подвижность в зависимости от дыхательных экскурсий диафрагмы. При глубоких вдохах последняя оттесняет почки книзу; амплитуда этих движений определяется в 2–3,5 см (В. М. Мыш). В фиксации почек в почечном ложе имеют значение следующие четыре фактора. * 1. Внутрибрюшинное давление является одной из главных причин укрепления почек, так как подпирание их раздутыми петлями кишок к задней стенке живота весьма значительно (С. Н. Делицин). Этому способствует поясничный лордоз, так как почки своими верхними полюсами и в нормальных условиях несколько запрокинуты кзади, они задними поверхностями как бы лежат на своих покатых почечных ложах и в этом положении поддерживаются внутрибрюшинным давлением. 2. Почка фиксирована также своей сосудистой ножкой, на которой она подвешена «как плод на своей ветке». Надо учесть, что сосудистая ножка от постоянного натягивания может несколько удлиняться, однако эта возможность весьма ограничена (Тестю и Жако). 3. Пред- и позадипочечной фасциям придают также известное значение в фиксации почки, так как фасции окутывают ее со всех сторон и внизу придерживают нижний ее полюс особыми соединительнотканными перемычками. Если эти непрочные перемычки не выдерживают давления почки и разрываются, почка по фасциальному промежутку в силу тяжести начинает скользить книзу. От почечной фасции к фиброзной капсуле через жировую капсулу в виде паутины протягивается множество тонких фасциальных пучков. Таким образом, все три окружающие почку оболочки – фиброзная капсула, жировая капсула и почечная фасция – тесно связаны между собой и создают мягкую подушку, как бы рессору, на которой покоится почка (В. М. Мыш). Фиксирующая роль этой мягкой подушки доказывается частыми случаями опускания почек при резком и быстром исхудании. 4. Связочный аппарат почек после описанных факторов имеет также известное значение в их укреплении. В правой почке различают две брюшинные связки: a) lig. hepatorenale – печеночно-почечная связка, и б) lig. duodenorenale – двенадцатиперстно-почечная связка. К укреплению левой дочки имеет отношение только одна связка: a) lig. phrenicocolicum sinistrum – левая диафрагмально-ободочная связка. При патологических условиях описанные факторы укрепления почек становятся недостаточными, и возникают в той или иной степени выраженные опущения почек (нефроптозы). В зависимости от степени подвижности в клинической практике различают три вида нефроптозов: а) смещенная почка – ren dislocatus, б) подвижная почка – ren mobilis и в) блуждающая почка – ren migrans. Помимо этого, различают неправильные повороты почек вокруг своих осей. Различают: а) lateroversio renalis – наружный край почки повернут кпереди, б) retroversio renalis – верхний полюс почки чрезмерно запрокинут кзади, в) anteversio renalis – верхний полюс почки наклонен кпереди (С. П. Федоров). Возрастная анатомия Возрастные особенности почек в основном проявляются в двух направлениях – в постепенном исчезновении дольчатости строения и в некотором относительном движении их с возрастом вниз. У новорожденных почки имеют выраженное дольчатое строение. По мере развития эта дольчатость постепенно утрачивается, хотя и на почке взрослого можно отметить неясно заметные границы в виде борозд между отдельными крупными почечными долями. Нижние полюсы почек новорожденных обычно расположены на уровне cristae iliacae. Иногда, как уже указывалось, дольчатость почек сохраняется и в дефинитивном состоянии, и в этих случаях у взрослых мы находим дольчатую почку, ren lobatus. У стариков почки расположены в среднем несколько ниже, чем у молодых.
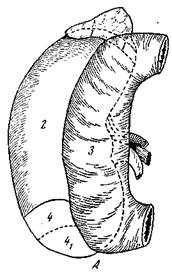
Синтопия Заключенные в так называемые почечные вместилища правая и левая почки представляют между собой значительные различия по отношению к окружающим органам. Мы рассмотрим поля соприкосновения каждой почки с соседними органами раздельно. Продольная осевая линия, проведенная через правую почку, подразделяет ее переднюю поверхность на наружную выпуклую и внутреннюю вогнутую половины. Вся внутренняя половина почки прикрыта нисходящей частью двенадцатиперстной кишки с образованием на почке соответствующего поля, area duodenalis. Наружная половина правой почки подразделяется на три отдельных поля, зависящих от прилегания других органов. Идя сверху вниз, мы отмечаем здесь следующие поля соприкосновения. Выше всего в виде узкой полоски на верхнем полюсе почки расположено надпочечниковое поле, area suprarenalis – место прилегания правого надпочечника. Ниже приблизительно 2/3 оставшейся поверхности правой почки заняты печеночным полем, area hepatica, к которому прилежит правая доля печени. Нижняя 1/3 передней поверхности правой почки прикрыта правым ободочным изгибом, flexura coli dextra, с образованием здесь ободочного поля, area colica. Передняя поверхность левой почки имеет отношение к шести органам: к надпочечнику, желудку, селезенке, поджелудочной железе, нисходящей ободочной кишке, точнее левому ободочному перегибу и петлям тощей кишки, В соответствии с этим передняя поверхность левой почки подразделяется на шесть полей (рис. 167). 1. Area suprarenalis – надпочечниковое попе – в виде узкой полоски расположено на верхнем полюсе почки. 2. Area lienalis – селезеночное поле – также в виде узкой полоски залегает по наружному выпуклому краю почки в верхней ее половине. 3. Area colica – ободочное поле – является продолжением вниз селезеночного поля и занимает приблизительно третью четверть (идя сверху вниз) протяженности наружного края почки. 4. Area jejunalis – тощекишечное поле – зависит от прилегания петель тощей кишки и занимает последний отдел наружного выпуклого края почки.
Рис. 167. Поля соприкосновения почки с окружающими органами. А – правая почка; В – левая почка. А. 1 – area suprarenalis; 2 – area hepatica; 3 – area duodenalis; 4 – area colica (не покрытая брюшиной); 5 – area colica (покрытая брюшиной). Б. 1 – area suprarenalis; 2 – area lienalis; 3 – area colica; 4 – area jejunalis; 5 – area gastrica; 6 – area pancreatica.
5. Area gastrica – желудочное поле – занимает большую часть верхней половины передней поверхности почки и зависит от прилегания к этому участку дна желудка. 6. Area pancreatica – поджелудочное поле – занимает большую часть нижней половины передней поверхности левой почки. Здесь располагается хвост поджелудочной железы. Таким образом, передняя поверхность левой почки имеет два больших поля: верхнее – желудочное и нижнее – поджелудочное; остальные четыре в виде узкой полоски окаймляют наружный край почки. При этом эти четыре поля расположены по краю почки сверху вниз в таком порядке: area suprarenalis, area lienalis, area colica и area jejunalis. Задние поверхности почек по характеру соприкосновения с соседними органами не представляют различий. Каждая почка подразделяется сзади на два поля. 1. Area diaphragmatica – диафрагмальное поле – прилежащее к вертикально идущей мышечной части диафрагмы. Эта поле занимает приблизительно верхнюю половину почки. 2. Area muscularis – мышечное поле – зависящее от прилегания почки к квадратной поясничной мышце, m. quadratus lumborum. Вследствие давления этих мышц на задние поверхности почек на каждой из них формируется мышечное вдавление, impressio muscularis. Исходя из всего сказанного, мы можем отметить, что правая почка на передней своей поверхности имеет четыре соответствующих поля, а левая – шесть полей соприкосновения с соседними органами. Сзади та и другая почка имеют по два поля соприкосновения. Следует подчеркнуть, что размеры каждого из описанных полей соприкосновения с соседними органами подвержены значительным индивидуальным вариациям. Различная высота положения двенадцатиперстной кишки, правого толстокишечного перегиба, самой почки – все отражается на конфигурации полей соприкосновения и их размерах по отношению к рядом лежащим органам.
Брюшинный покров Расположенные в spatium retroperitonaeale почки относятся к забрюшинным органам, и, следовательно, брюшина может их касаться только спереди. Однако и передняя поверхность почек покрыта брюшиной лишь частично. Мы разберем брюшинный покров правой и левой почек раздельно. Правая почка Из четырех полей соприкосновения передней поверхности правой почки только печеночное поле, area hepatica полностью покрыто брюшиной. Все двенадцатиперстно-кишечное поле, area duodenalis, брюшиной не покрыто, так как здесь внутренней половины почки касается нисходящая часть двенадцатиперстной кишки. Надпочечниковое поле правой почки, area suprarenalis, брюшинного покрова также не имеет, так как оно закрыто основанием надпочечника. Последнее четвертое толстокишечно-ободочное поле, area colica, по отношению к брюшине подразделяется на два участка: верхний – не покрытый брюшиной, так как сюда прикасается задняя лишенная брюшины часть flexura coli dextra и нижний участок, соответствующий нижнему полюсу почки, покрытый брюшиной, так как здесь листок брюшины с нижней поверхности ободочной кишки переходит в пристеночную брюшину, прикрывая нижний полюс почки. Правый надпочечник брюшиной не покрыт, так как к нему прилежит лишенная брюшины задняя поверхность печени. Только самое его основание в виде узкой полоски у верхнего полюса почки покрыто брюшиной, которая в этом месте перекидывается с основания надпочечника на нижнюю поверхность печени. Таким образом, на правой почке имеют брюшинный покров поля соприкосновения: area hepatica и нижний участок area colica (т. е. нижний полюс правой почки); брюшинного покрова лишены area suprarenalis и основание area colica. Левая почка в большей степени, чем правая, покрыта брюшиной. Из шести имеющихся на ней полей соприкосновения три поля – area gastrica, area lienalis и area jejunalis– покрыты брюшиной полностью. Надпочечниковое поле, area suprarenalis, не покрыто брюшиной, поскольку его закрывает колпачок надпочечника. Поджелудочное попе, area pancreatica, вместе с элементами почечной ножки также не покрыто брюшиной, так как к этому участку прилежит хвост поджелудочной железы. Толстокишечно-ободочное поле, area colica, подразделяется на два участка: наружно-верхний и внутренненижний. Наружно-верхний участок лишен брюшины, так как сюда прилежит дистальная часть поперечноободочной кишки близ flexura coli sinistra, сзади не покрытая брюшиной. Внутренненижний участок выстлан пристеночной брюшиной, которая является продолжением брюшины, покрывающей поджелудочную железу. Левый надпочечник в отличие от правого полностью покрыт брюшиной, к которой прилежит задняя стенка желудка. Таким образом, можно сказать, что левая почка, за исключением area suprarenalis, area pancreatica и наружноверхнего участка area colica выстлана брюшинным покровом. Это составляет приблизительно половину общей протяженности передней поверхности левой почки.
Кровоснабжение Особенностью кровоснабжения почек является наличие двух систем капилляров – обычного характера, связывающих артериальную систему с венозной, и специальной системы сосудистых клубочков. Последние расположены по ходу артериальных сосудов и непосредственно с венами или венулами не связаны. Первая капиллярная система служит для питания и обмена веществ в паренхиме самой почки, вторая является органом выделения и служит для выведения продуктов азотистого метаморфоза, воды и других элементов вторичной мочи. Эта двойная функция сосудистой системы почек объясняет, почему почечная артерия имеет такое значительное поперечное сечение. Она пропускает в сутки 600–700 л крови для питания паренхимы почки и для выведения из организма продуктов обратного метаморфоза. По наружному краю почки на поверхности -фиброзной капсулы залегает артериальная почечная аркада, arcus arteriosus renalis. Она образована за счет анастомоза капсулярной артерии, a. capsularis, отходящей от a. spermatica interna и артериями почки.
Окольное кровообращение почек Каждая почка питается из a. renalis. Нередко их бывает две. Вторая из них, меньшая по диаметру, носит название a. renalis accessoria, она поступает в почку в пределах ворот ее. Нередко могут быть еще добавочные почечные артерии, которые называются аа. perforantes. Они самостоятельно отходят от аорты, перфорируют в области верхнего полюса или нижнего полюса корковое вещество почки и поступают в толщу ее. Верхние перфорирующие сосуды могут идти косо сверху изнутри вниз и латерально или горизонтально. Нижние перфорирующие сосуды идут горизонтально или отходят от аорты низко и идут к почке в ретроградном направлении. Иногда перфорирующая артерия отходит от a. iliaca communis и имеет тоже ретроградное направление. Большое количество сосудов имеет жировая капсула почки, они, как правило, отходят от почечных сосудов и связаны анастомозами с подбрюшинными сосудами восходящего и нисходящего отделов толстого кишечника.
Отток лимфы Лимфатические сосуды почек подразделяются на поверхностные, vasa lymphatica superficialis, и глубокие, vasa lymphatica profunda. Первые сосредоточиваются в толще почечных оболочек – в почечных фасциях, околопочечной жировой клетчатке и фиброзной капсуле. Глубокие сосуды отвлекают лимфу от паренхимы почек и следуют по ходу внутрипочечных сосудов, аа. interlobares, aa. arciformes, аа. interlobularis. Поверхностные и глубокие лимфатические сосуды направляются к воротам почек, анастомозируя между собой, и изливают лимфу в систему почечных узлов, 1-di renales. Эти узлы заключены близ почечной пазухи и залегают в различном количестве по ходу почечных сосудов. Вторым барьером для правой почки являются лимфатические узлы, расположенные по наружной периферии нижней полой вены, 1-di laterocavales; для левой почки вторым барьером являются лимфатические узлы, залегающие слева от брюшной аорты, 1-di lateroaortici.
Иннервация Нервы почек происходят из почечных сплетений, plexus renales. В формировании каждого из сплетений участвуют n. splanchnicus minor и n. splanchnicus tertius s. minimus, являющиеся ветвями пограничных симпатических стволов. N. splanchnicus tertius чаще отходят от начального отдела n. splanchnicus minor. Кроме того, в образовании почечного сплетения принимают участие ветви от почечно-аортальных узлов, а также от солнечного сплетения, plexus Solaris. Ганглиями почечного сплетения являются: 1. Ganglion renaliaorticum superius – верхний почечно-аортальный узел – залегает в верхнем углу, образованном почечной артерией и аортой. В него вступают веточки от п. splanchnicus minor и часто веточка от п. splanchnicus major. 2. Ganglion renaliaorticum inferius – нижний почечно-аортальный узел – лежит в нижнем углу, который образован почечной артерией и аортой. В этот узел вступает нижняя ветвь от n. splanchnicus minor → n. splanchnicus tertius s. minimus. 3. Ganglion spermaticorenale – семенно-почечный узел – расположен под средней частью почечной артерии. 4. Ganglia renalia – почечные узлы – мелкие узелки в различном числе расположены по ходу почечной артерии. Все возникшие из указанных источников нервы направляются к воротам почки, следуя по ходу a. renalis. В проксимальном отделе почечной артерии нервы сплетения следуют преимущественно по передневерхней и передненижней поверхностям почечной артерии. В дистальной части (ближе к почке) почечное сплетение равномерно покрывает артерию со всех сторон. Таким образом, в иннервации почки участвуют ветви непосредственно пограничных стволов, ветви почечных ганглиев и ветви солнечного сплетения.
Топография надпочечников Относящиеся к хромаффинной системе надпочечники, glandulae suprarenales, располагаются с той и другой стороны на верхних полюсах почек. Правый надпочечник имеет треугольные очертания, левый – полулунную форму. Каждый из них имеет три поверхности: переднюю, fades anterior, на которой имеется углубление, hilus supra-renalis, откуда выходит основная вена надпочечника, v. centralis. Задняя поверхность, fades posterior, прилежит к pars lumbalis диафрагмы. Основание надпочечника, basis glandulae suprarenalis, прилежит к полюсу почки. Размеры: длина 4–6 см, ширина 2–3 см, толщина 0,3–0,6 см. Надпочечники лежат на уровне XI грудного позвонка в забрюшинной клетчатке. Правый надпочечник лишен брюшинного покрова, левый надпочечник покрыт брюшиной; здесь к нему прикасается кардиальная часть желудка. Надпочечник отделен от почки небольшой прослойкой жировой клетчатки. Снаружи надпочечники покрыты фиброзной капсулой. Паренхима их состоит из наружного коркового и внутреннего мозгового вещества. Кровоснабжение надпочечников осуществляется из трех источников: 1. A. suprarenalis superior – верхняя надпочечниковая артерия – от a. phrenica inferior. 2. A. suprarenalis media – средняя надпочечниковая артерия – непосредственно от аорты. 3. A. suprarenalis inferior – нижняя надпочечниковая артерия – от a. renalis. Венозная кровь надпочечников отводится по v. centralis и далее v. suprarenalis; слева – в v. renalis sinistra, а справа – непосредственно в v. cava inferior. Отток лимфы осуществляется в систему почечных и околоаортальных лимфатических узлов.
Мочеточники. Выводными протоками почек для выведения вторичной мочи являются мочеточники, ureter dexter et sinister, в виде трубки, соединяющие лоханки почек с мочевым пузырем.
Деление Мочеточник подразделяется на две почти равные по длине части, каждая из которых в свою очередь делится на три отдела. I. Pars abdominalis ureteris – брюшная часть мочеточника – тянется от почечной лоханки до пограничной линии, linea terminalis, ниже которой он проникает в полость малого таза. Этот отдел мочеточника подразделен дополнительно на следующие три части. 1. Pars isthmica – суженная часть мочеточника – представляет собой начальный отдел мочеточниковой трубки. Этот участок является самым узким местом мочеточника, почему здесь часто задерживаются конкременты, образующиеся при почечнокаменной болезни. 2. Pars lumbalis – поясничная часть мочеточника – тянется от pars isthmica до crista iliaca. Этот отдел мочеточника располагается на большой поясничной мышце, m. psoas major, которую он пересекает наискось снаружи внутрь. 3. Pars iliaca – подвздошная часть мочеточника – тянется от уровня crista iliaca до linea terminalis, где перекрещивает подвздошные сосуды и направляется в полость малого таза. 11. Pars pelvina ureteris – тазовая часть мочеточника – простирается от linea terminalis до устья мочеточника в мочевом пузыре. Этот отдел в свою очередь делится на три части. 1. Pars pelvina sensu stricto – собственно тазовая часть мочеточника – от пограничной линии до надпузырной части мочеточника, занимая большую часть тазового его отдела. 2. Pars juxtavesicalis – надпузырная часть мочеточника – занимает последний сантиметр мочеточника перед уходом его в толщу стенки мочевого пузыря. Этот отдел весьма важен в практическом отношении, так как здесь очень часто задерживаются конкременты, застревая перед последним суженным отделом внутристеночной части мочеточника. 3. Pars intramuralis – внутристеночная часть мочеточника – в косом направлении прободает стенку мочевого пузыря и открывается на его дне, принимая участие в формировании льетодова треугольника. Благодаря косому ходу внутристеночной части мочеточника его устье, orificium ureteris, прикрыто особой складкой – заслонкой мочеточника, valvula ureteris.
Длина Длина мочеточника взрослого человека равняется 28–34 см. Однако могут наблюдаться мочеточники в зависимости от роста человека либо меньшей, либо большей длины. Приблизительно половина указанной длины, т. е. 15–16 см, приходится на брюшную часть мочеточника и столько же на тазовую. Из этого количества приблизительно 1 см уходит на начальную суженную часть, 5–6 см – на поясничную часть и 8–10 см – на подвздошную часть мочеточника. В тазовом отделе мочеточника 13–14 см приходятся на собственно тазовый его отдел и по 1 см – на надпузырную и внутристеночную его части.
Строение Стенка мочеточника состоит из трех слоев: наружных слой – соединительнотканный – представляет собой чехол мочеточника. Он образован предпочечной и позадипочечной фасциями. Этот слой образует адвентицию мочеточника. Средний слой мочеточника – мышечный; он состоит из гладкой мускулатуры и располагается в два слоя в брюшной части мочеточника и в три слоя в тазовой его части. В брюшной части мочеточника внутренний слой состоит из продольной, наружный слой – из кольцевой (циркулярной) мускулатуры. В тазовой части мочеточника формируется дополнительно наружный слой мускулатуры, расположенный также в продольном направлении. Таким образом, в тазовой части мочеточника имеется три слоя мускулатуры: внутренний и наружный – продольные и средний – кольцевой. Эти три слоя, создающие более мощную мускулатуру в тазовой части мочеточника, имеют существенное клиническое значение. При прохождении конкремента в тазовой части мочеточника болевая реакция, как правило, бывает больше, чем при прохождении его по брюшной части мочеточника. Это объясняется более сильной мускулатурой тазовой диафрагмы, спастически сокращающейся при прохождении камня. Внутренним слоем мочеточника является слизистая оболочка. Мочеточник на своем протяжении имеет три сужения и два расширения. Верхнее сужение является самым узким местом мочеточника, достигая в просвете 2–4 мм. Это сужение расположено при переходе воронки лоханки в начальный отдел мочеточника и образует pars isthmica. Второе сужение располагается на месте перегиба мочеточника при переходе его в малый таз. Здесь ширина его равняется 4–6 мм. Третье сужение заключено во внутристеночной части мочеточника и имеет в поперечнике около 4 мм. Все эти сужения создают значительные препятствия при прохождении конкрементов, задерживая их на местах сужений. Расположенные между этими сужениями два расширения имеют веретеновидную форму и в широких местах достигают 8–15 мм в поперечнике. Стенка мочеточника обладает большой способностью к растяжениям и в патологических условиях мочеточник может достигать огромной толщины (hydroureter, megaloureter). В нормальных условиях моча поступает в мочевой пузырь не непрерывно, а периодически, по мере накопления ее в мочеточнике и расширения последнего. Это хорошо наблюдать при проведении хромоцистоскопии. При этом окрашенная синькой моча выбрасывается с силой из устья мочеточника, которое в это время расширяется. Наблюдая устье, можно хорошо заметить, как в течение 3–4 секунд из приоткрытого отверстия струей выделяется окрашенная моча. После этого устье прикрывается заслонкой и на протяжении 10–20 секунд моча в мочевой пузырь не поступает. Далее наблюдается та же картина раскрытия устья и выделение струйкой окрашенной мочи.
Синтопия Мочеточник имеет следующие отношения к соседним органам. Кзади от него располагается большая поясничная мышца, m. psoas major, на которой он лежит и которую пересекает наискось "сверху вниз и снаружи внутрь (рис. 168). Ниже мочеточник перегибается через подвздошные сосуды и linea terminalis и вступает в малый таз. Приблизительно на середине протяженности m. psoas major, мочеточник перекрещивает спереди n. genitofemoralis. Давление на этот нерв со стороны проходящего по мочеточнику конкремента вызывает его раздражение и появление болей, иррадиирующих в подпаховую область, regio subinguinalis, и мошонку или большие половые губы у женщин. Такая иррадиация болей объясняется делением n. genitofemoralis на n. lumboinguinalis, иннервирующий подпаховую область, и n. spermaticus externus, уходящий в мошонку или большие половые губы. При переходе мочеточника в малый таз левый мочеточник пересекает спереди общую подвздошную артерию а. iliaca communis, а правый – наружную подвздошнуюi, a. iliaca externa. Спереди к верхнему отделу правого мочеточника прилежит нисходящая часть двенадцатиперстной кишки и лишь по выходе его из-под нижнего края flexura duodeni inferior мочеточник покрывается брюшиной. Левый мочеточник спереди прикрыт брюшиной на всем его протяжении. Дата добавления: 2016-03-26 | Просмотры: 663 | Нарушение авторских прав |