|
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
ЭКЗАМЕНАЦИОННЫЙ БИЛЕТ № 111. Строение зрительного анализатора
Ответ:
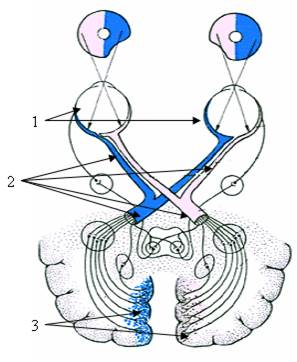
Зрительный анализатор представлен воспринимающим отделом – рецепторами сетчатой оболочки глаза, зрительными нервами, проводящей системой и соответствующими участками коры в затылочных долях мозга. Нервные пути сетчатки глаза состоят из цепи трех нейронов. Первый нейрон - это палочковидные и колбочковидные зрительные клетки, второй – биполярные нейроциты, третий – ганглиозные нейроциты, центральные отростки которых собираются в зрительном диске и идут в составе зрительного нерва. Волокна медиальной части зрительного нерва перекрещиваются. После перекреста в составе зрительного пути каждой стороны нервные волокна идут от наружной половины сетчатой оболочки глаза и медиальной половины сетчатой оболочки второго глаза. Волокна зрительного пути заканчиваются на каждой стороне в трех подкорковых центрах зрения: латеральном коленчатом теле, подушке бугра и в сером слое верхнего холмика среднего мозга. Первые два центра являются зрительными, третий – рефлекторным. Центральные отростки клеток латерального коленчатого тела и подушки бугра направляются через задний отдел заднего бедра внутренней капсулы к корковому концу зрительного анализатора, расположенного на дне и по краям шпорной борозды.
2. Симптомы характерные для инсульта в системе передней мозговой артерии. Лечение геморрагического инсульта.
Ответ: Если закупорка возникла до отхождения передней соединительной артерии, то она может протекать бессимптомно вследствие коллатерального кровотока из противоположной ПМА. Инфаркт при окклюзии ПМА проявляется контрлатеральным параличом нижней конечности и хватательным рефлексом. Характерны спастичность с непроизвольным сопротивлением пассивным движениям, абулия, абазия, персеверации и недержание мочи. Закупорка возвратной артерии Гюбнера, ветви ПМА, приводит к поражению хвостатого ядра и передней ножки внутренней капсулы, что вызывает контрлатеральный парез руки, лица и языка, сопровождающийся дизартрией. Лечение геморрагического инсульта. Поскольку основным патогенетическим механизмом при геморрагическом инсульте является повышение внутричерепного давления, следовательно, можно предположить, что его устранение сможет существенно снизить летальность. Однако долгое время этого сделать не удавалось. Массивная дегидратационная терапия, как это теперь установлено, не способна существенно снизить объем внутричерепного содержимого, а достигаемое его снижение всего на 1—2 % не имеет практического значения. Попытки хирургического удаления гематомы, вероятно, в связи с достаточной травматизацией уже дефици-тарного мозга, также не дали существенных результатов. И только благодаря применению нейрохирургической микротехники в настоящее время удалось снизить летальность почти в 2 раза. Один из методов хирургического лечения заключается в отсасывании через специальное микрофрезевое отверстие содержимого гематомы иглой, другой — в наложении дренажа путем шунтирования ликворного пространства, при котором поддерживается определенный уровень давления спинномозговой жидкости. Спинномозговая жидкость вытесняется через шунт, в результате чего выравнивается внутричерепное давление. Особым видом внутричерепных геморрагии является субарахноидальное кровоизлияние (САК), т. е. кровоизлияние под паутинную оболочку головного мозга. Больной нуждается в постельном режиме, при невозможности исключить внутричерепную аневризму — в течение 3 недель из-за опасности рецидива САК. Проводятся повторные LP, которые приносят больному хотя и временное, но подчас значительное облегчение. Применяются анальгетики. Для устранения психомоторного возбуждения используют диазепам, оксибутират натрия, при необходимости — аминазин, галоперидол. При наличии аневризмы (после подтверждения диагноза ангиографией) проводится раннее оперативное вмешательство. При консервативном ведении больного применяют антифибринолитические средства — обычно эпсилон-аминокапроновую кислоту (ЭАКК). Эффект отмечается как при внутривенном введении, так и при пероральном применении препарата. Внутривенно капельно вводится 100 мл 5 % раствора ЭАКК, а перорально назначают по 1 г не реже 4 раз в сутки. Применять препарат следует долго, в течение 10-12 дней. Применяют также другие средства с антифибринолитическими свойствами — транексамовую кислоту и препараты с антиферментными свойствами — трасилол, контрикал, гордокс и др. Эпизодическое введение препаратов с антифибринолитическими свойствами недопустимо, так как однократное их использование приводит к резкому усилению фибринолиза. При субарахноидальном кровоизлиянии нередко возникает вторичный ангиоспазм, который может привести к развитию очаговой неврологической симптоматики и даже ишемического инсульта. Антифибринолитическая терапия, уменьшая риск рецидива САК, способствует ангиоспазму, для профилактики и устранения которого применяют блокаторы кальциевых каналов. Наиболее эффективен нимодипин (нимотоп). Курс инфузионной терапии начинают в первые дни после САК и проводят в течение 10—14 дней. Препарат вводят внутривенно капельно со скоростью 15 мкг/кг/ч, при отсутствии значительных побочных явлений доза может быть увеличена до 30 мкг/кг/ч. В последующем переходят на прием нимодипина внутрь каждые 4 ч по 60 мг в течение недели.
3. Больной В., 72 лет, был обнаружен лежащим на скамье в сквере. Сознание не терял. При осмотре на месте врачом скорой помощи выявлено нарушение движений в правой руке и затруднение речи – произносил отдельные слова, из которых можно понять, что у него внезапно возникло головокружение. Рвоты не отмечалось. Доставлен в приемное отделение. При осмотре: сознание сохранено. Больной вял, апатичен. В речевой контакт не вступает. На обследование реагирует гримасой неудовольствия. Пульс аритмичный, 104 удара в минуту, тоны сердца глухие, АД – 150/100 мм рт ст. Пульсация магистральных сосудов шеи и головы удовлетворительная. Зрачки одинаковые. Правый угол рта опущен. Язык в полости рта. Выражен хоботковый рефлекс. Постоянно двигает левой рукой, правая – неподвижна. Правая стопа повернута кнаружи. Движения правой ноги ограничены. Сухожильные рефлексы справа выше, чем слева. (+) с-м Бабинского справа. Требуется: 1. Выделить ведущие синдромы: дизартрии, центрального правостороннего гемипареза. 2. Поставить топический диагноз: поражение левого полушария головного мозга. 3. Назначить обследование: КТ головного мозга. 4. Поставить клинический диагноз и установить возможную причину заболевания: ОНМК по ишемическому типу (кардиоэмболический вариант) в бЛСМА с правосторонним гемипарезом, дизартрией на фоне гипертонической болезни 3, риск 4, фибрилляции предсердий. 5. Назначить лечение: Базисная терапия. Гипотензивная терапия. Антикоагулянты. Антиагреганты. Статины Возможна нейропротекторная и репаративная терапия. Адекватное лечение кардиальной патологии (антиаритмические препараты, антиангинальные препараты, сердечные гликозиды и др.).
Дата добавления: 2015-12-16 | Просмотры: 2416 | Нарушение авторских прав |