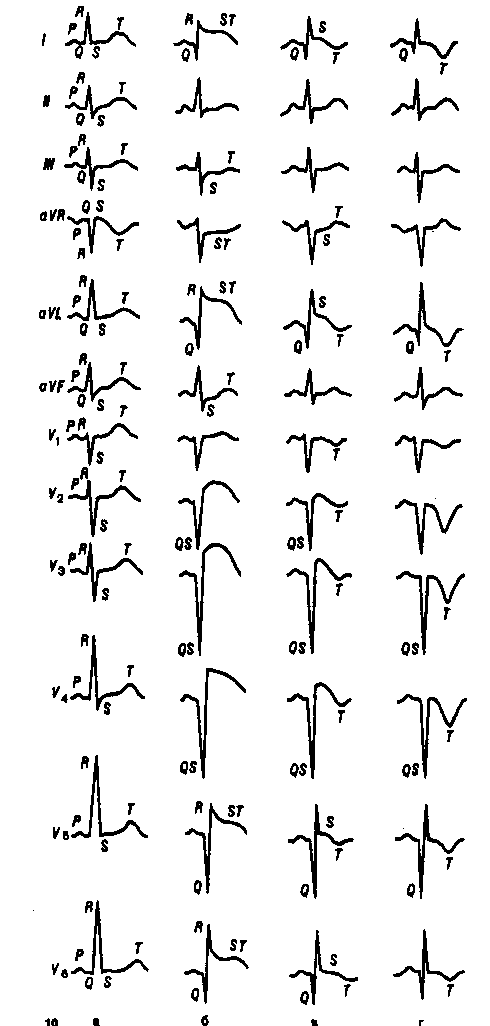|
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
ДОДАТКОВІ МЕТОДИ ДОСЛІДЖЕННЯДля підтвердження діагнозу інфаркту міокарду служать наступні параклінічні показники: · дані електрокардіограми; · неспецифічні показники тканинного некрозу і запальної реакції; · зміни рівня ферментів сироватки крові. У клінічній практиці основним методом, що дозволяє уточнити діагноз інфаркту міокарду в "реальному масштабі часу", як і раніше залишається ЕКГ. Застосування загальноприйнятих 12 відведень ЕКГ дозволяє здійснити топічну діагностику ГІМ (табл.1).
Таблиця 1. Зміни ЕКГ при гострому інфаркті міокарду різної локалізації.
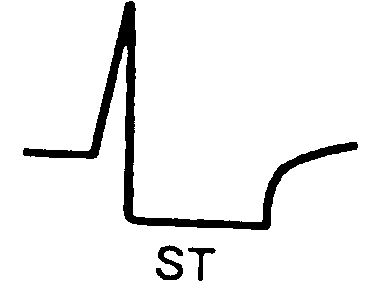
Протягом перших 20 - 30 мін. після виникнення ангінозного нападу, що знаменує собою початок розвитку інфаркту міокарду, в серцевому м'язі виявляється зона суб’ендокардіальної ішемії, для якої характерна поява високих коронарних зубців Т і зсув сегменту S-T нижче за ізолінію. Цей початковий період розвитку інфаркту міокарду реєструється досить рідко, і лікар зазвичай має справу з пізнішими ЕКГ ознаками гострої стадії інфаркту міокарду. .
Рис.1 ЕКГ ознаки суб’ендокардіальної ішемії міокарду
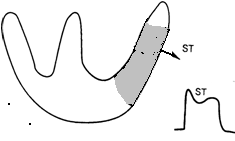
Коли в результаті необоротного порушення коронарного кровотоку зона ішемічного пошкодження поширюється до епікарду на ЕКГ фіксується зміщення сегменту S-T| вище за ізолінію (це відбувається зазвичай через декілька годин від початку інфаркту).
Рис.2 ЕКГ ознаки трансмуральної ішемії міокарду Подальший розвиток інфаркту міокарду характеризується появою в субендокардіальних відділах серцевого м'яза зони некрозу, що швидко збільшується, що супроводиться появою на ЕКГ патологічного зубця Q і зниженням амплітуди зубця R.
Рис.3. ЕКГ ознаки некрозу міокарду
Утворення і збільшення зони некрозу в гострій стадії інфаркту міокарду відбуваються в основному за рахунок загибелі м'язових волокон, що знаходилися раніше в стані ішемічного ушкодження. Вже через декілька діб від початку інфаркту спостерігається зменшення зони ушкодження, що в більшості випадків супроводжується деяким наближенням сегменту S-T до ізолінії. У цей же період в серцевому м'язі існує зона ішемії на периферії осередку, яка веде до появи на ЕКГ негативного коронарного зубця Т. Підгостра стадія інфаркту міокарду характеризується стабілізацією розмірів некрозу і зникненням зони ішемічного пошкодження міокарду. Зникнення цієї зони обумовлене тим, що частина м'язових волокон, що знаходилися в гострій стадії інфаркту міокарду в стані ішемічного пошкодження некротизується, а частина відновлюється внаслідок поліпшення колатерального кровотоку і як би переходить до зони ішемії. Поступово відновлюється метаболізм в ішемізованих волокнах міокарду. Це веде до зменшення амплітуди негативного коронарного зубця Т. До кінця підгострої стадії інфаркту міокарду, зубець Т може стати згладженим або навіть позитивним. Рубцова стадія інфаркту міокарду характеризується формуванням на місці колишнього інфаркту рубця, який, як і некротизована тканина не збуджується і не проводить збудження. Тому на ЕКГ фіксується (часто протягом всього життя хворого) патологічний зубець Q або комплекс QS.
ЛАБОРАТОРНА ДІАГНОСТИКА ІНФАРКТУ МІОКАРДУ Проявом неспецифічної реактивності організму у відповідь на пошкодження міокарду є поліморфноклітинний лейкоцитоз, який виникає протягом декількох годин після появи ангінозного болю, зберігається протягом 3-7 діб і часто досягає значень 12-15×109/л. Показники лейкоцитозу корелюють з обсягом пошкодження міокарду. Якщо лейкоцитоз зберігається більше тижня, це може свідчити про затяжний перебіг інфаркту міокарду або його ускладнення - розвиток супутньої інфекції, раннього синдрому Дресслера або емболічних ускладненнях. Лейкоцитоз спостерігається частіше, ніж субфебрилітет, і в більшості випадків передує останньому. Швидкість осідання еритроцитів (ШОЕ) підвищується не так швидко, як число лейкоцитів в крові, досягає піку протягом 1-го тижня і інколи залишається підвищеною 1-2 тижнів. Для ІМ характерний «симптом перехрещення» кривих, що відображають показники лейкоцитозу і ШОЕ. Підвищення ШОЕ при ІМ пов'язано переважно із змінами білкового спектру крові, зокрема з підвищенням рівня альфа2-глобулину і фібриногену в плазмі крові. Значення ШОЕ не корелює ні з величиною ГІМ, ні з прогнозом при цьому захворюванні. Мал. 4. Динаміка ЕКГ при Q- позитивному передньому ІМ.
Поряд з ШОЕ, альфа2-глобулінемією і фібріногенемією при ІМ з'являєтьсяпоявляються багато неспецифічних показників некрозу і запального процесу: зростає рівень гамма-глобулинів, знижується вміст альбуміну, з’являється позитивна проба на С-реактивний білок. Всі ці показники повторюють в основному динаміку ШОЕ. Сироваткові ферменти Некротизований під час гострого інфаркту міокарду міокард виділяє в кров велику кількість ферментів, найважливішими з яких для діагностики інфаркту міокарду є — креатінфосфокіназа та її фракції, міоглобін і тропоніни І та Т. Саме ці макромолекули називають сьогодні маркерами некрозу міокарду. Визначати маркери пошкодження міокарду важно для встановлення діагнозу у випадках відсутності елевації сегменту ST на ЕКГ, оскільки більш ніж 25% хворих, в яких ІМ був підтверджений на аутопсії, не мали змін на ЕКГ Міоглобін - ранній біомаркер ураження міокарду, рівень якого підвищується в середньому через 3,3 години(2,5-4,3 годин) після розвитку ІМ досягає максимального значення через 6 годин (4-8,5 годин) і повертається до початкового рівня через 20 годин (15,5-39 годин). Проте інтерпретація результатів визначення міоглобіну утруднена із-за низької специфічності, оскільки він міститься в скелетній мускулатурі. Враховуючи "швидку" фармакокінетику міоглобіну, саме цей маркер може відображати ранню реперфузію міокарду, особливо після використання тромболітичної терапії. Міокардіальна фракція креатінфосфокінази (МВ-КФК) підвищується через 4 ч (3,5-5,3 годин) від початку ГІМ, досягає максимуму через 14 годин.(11,5-15,6 годин) і повертається до початкового рівня через 87 годин.(68,8-93,6 годин) у крові протягом перших 6 годин після виникнення некрозу міокарду і активность її залишається підвищеною протягом 36-48 годин. Прийнято визначати рівень МВ-КФК під час вступу до стационару і надалі кожні 6—8 годин протягом першої доби. Нормальний рівень МВ-КФК впродовж цього періоду практично виключає діагноз ІМ. Тропоніни - це регуляторні білки м'язового скорочення. Найбільш специфічними і чутливими маркерами розвитку некрозу міокарду є тропонін I (підвищується через 4 - 6,5 годин, досягає максимуму через 12 - 29,8 годин досягає максимуму через 75 годин і знижуються до нормальних значень через 147-296,3 годин) та тропонін Т (підвищується через 3,5-8,1 годин, досягає максимуму через12,8 -75 годин і знижується до нормальних значень через 147- 296,3годин відповідно. Визначення серцевих тропонинів Т і I, перевищує інформативність багатьох клінічних, біохімічних і ЕКГ показників. Слід пам'ятати, що серцеві тропоніни в плазмі крові починають виявлятися не раніше, ніж через 4 години від початку ІМ. Якщо хворий поступає в клініку протягом перших 2-3 годин з моменту виникнення ангінного приступуу, з метою встановлення ІМ доцільно виміряти міоглобін і ізоформи MB фракції КК. Дата добавления: 2015-12-16 | Просмотры: 669 | Нарушение авторских прав |