|
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
Поражение каких морфологических структур первично при остеохондрозе?1) межпозвоночные диски 2) связочный аппарат позвоночника 3) межпозвонковые суставы 4) тела позвонков
ГЛАВА 15
К хирургу поликлиники постоянно обращаются больные с жалобами на опухоли различных локализаций. Задача хирурга – диагностика доброкачественных и злокачественных опухолей, отбор на операцию в амбулаторных условиях пациентов с доброкачественными новообразованиями мягких тканей, дообследование в кратчайшие сроки пациентов с подозрением на злокачественные опухоли, своевременное направление к онкологу для лечения. Оптимальный вариант – выявление предраковых заболеваний, злокачественных новообразований в I-II стадии, когда возможно радикальное лечение и выздоровление больного. Для этого хирург должен иметь онкологическую настороженность и во всех сомнительных случаях исключить или подтвердить онкологический диагноз. Совершенствование знаний по онкологии – обязательный принцип работы хирурга поликлиники. В данной главе рассматриваются доброкачественные новообразования, которые оперирует хирург поликлиники, и общие принципы диагностики злокачественных опухолей. ДОБРОКАЧЕСТВЕННАЯ ОПУХОЛЬ −клинико-морфологическое понятие, предусматривающее наличие объемного, медленно растущего образования, отграниченного от окружающих тканей. Истинная доброкачественная опухоль является результатом очаговой гиперплазии и пролиферации той ткани, которой она представлена, имеет с ней максимальное морфологическое сходство, четко отграничена от окружающих тканей капсулой, не имеет тенденции к безграничной прогрессии, инфильтрирующему росту и метастазированию, растет медленно, не угрожая непосредственно жизни больного, однако может оказывать давление на окружающие ткани. Ложные доброкачественные опухоли или опухолеподобные заболевания являются прямым следствием травмы, воспаления, избыточной очаговой гиперплазии или порока развития. К ним относятся гранулемы инородных тел, воспалительные опухоли, ретенционные кисты желез, дисонтогенные и посттравматические (воспалительные) кисты, гигромы, бурситы, сухожильные и суставные ганглии, ложные (фиброзные) полипы, кондиломы, фиброзно-кистозные дегенерации эндокринных и эндокринозависимых органов (многоузловой коллоидный зоб, мастопатии и др.), мышечные грыжи, экзофиты, ложные венозные аневризмы. По отсутствию способности давать метастазы и медленному развитию к доброкачественным опухолям примыкают местнодеструирующие опухоли. Последние обладают свойством инфильтрирующего роста, что приводит к частым рецидивам при их недостаточно радикальном иссечении. Из доброкачественных опухолеподобных заболеваний к рецидивам и повторным рецидивам наиболее склонны суставные и сухожильные ганглии в силу их патогенетических особенностей, не всегда учитываемых хирургами при операциях. В практике амбулаторных хирургов наиболее часто оперативному лечению подлежат опухоли кожи и мягких тканей. Классификация доброкачественных опухолей (основана на происхождении опухолей из различных тканевых зачатков). I. Эпителиальные опухоли. Происходят из многослойного плоского эпителия (кожа, слизистые оболочки) и железистого эпителия слизистых и паренхимы внутренних органов. Сюда относятся: папиллома кожи, слизистых оболочек (полип), аденомы – опухоли из железистого эпителия, которые могут иметь трабекулярное, тубулярное, сосочковое, фолликулярное, ацинозное и кистозное строение. Аденомы слизистых часто имеют вид аденоматозных полипов, а аденомы с обильно развитой стромой называют фиброаденомами. II. Соединительнотканные опухоли. 1. Фиброма. Происходит из неорганизованной соединительной ткани, фибробластов. 2. Миксома. Развивается из мезенхимальной ткани. 3. Липома. Наиболее часто наблюдаемая опухоль из жировой соединительной ткани. Составляет до 60% всех мягкотканных опухолей. 4. Лейомиома. Образуется гладкомышечной тканью. 5. Рабдомиома. Состоит из поперечнополосатой мышечной ткани. 6. Хондрома. Доброкачественная опухоль хрящевой ткани. 7. Остеома. Истинная костная опухоль. Среди соединительнотканных опухолей три вида являются местнодеструирующими: десмоид (агрессивный фиброматоз), базалиома, инфильтрирующая липома. III. Опухоли из эндотелия и мезотелия (кровеносные и лимфатические сосуды, синовиальные и серозные оболочки). 1. Гемангиома (плоская, ветвистая, кавернозная). 2. Лимфангиома (простая и кавернозная). 3. Доброкачественная синовиома. 4. Локализованная мезотелиома. IV. Опухоли из нервной системы (поверхностные). 1. Нейрофиброма. 2. Неврилеммома (невринома). V. Опухоли из АПУД-системы (апудомы). 1. Невус: а) пограничный; б) синий, голубой; в) гигантский. VI. Опухоли из эмбриональных остатков. 1. Тератома. 2. Дермоидная киста. VII. Трофобластические опухоли. 1. Пузырный занос. VIII. Смешанные опухоли (слюнных желез) – плейоморфные опухоли. IХ. Гамартомы (условные опухоли дисэмбриогенной природы). Из доброкачественных опухолей наиболее часто подвержены озлокачествлению эпителиальные опухоли и группа невусов (факультативные и облигатные предраки), которые дают до 40% озлокачествления. Исходя из особенностей диагностического поиска в амбулаторных условиях, в практических целях все доброкачественные новообразования и опухолеподобные заболевания, наиболее часто подлежащие амбулаторному оперативному лечению, можно условно свести в 10 групп. 1. Поверхностные неорганные опухолеподобные (ложные) образования кожи и мягких тканей без строгой локализации. 2. Истинные опухоли кожи. 3. Ложные опухоли организованной соединительной ткани – фиброматозы. 4. Неорганные истинные опухоли поверхностных мягких тканей одиночные. 5. Неорганные истинные опухоли поверхностных мягких тканей множественные. 6. Местнодеструирующие опухоли кожи и мягких тканей. 7. Опухоли плотных тканей – хрящей и костей с поверхностной локализацией (кисть, стопа, ребро, грудина и др.). 8. Поверхностные дисонтогенные неорганные кисты и приобретенные заболевания с постоянной локализацией: шея, перианальная область. 9. Дисонтогенные, дисгормональные опухоли, кисты и приобретенные заболевания органов с визуальной локализацией: щитовидная железа, молочные железы, яичко, семенной канатик, предстательная железа, половой член. 10. Лимфоаденопатии. В первой группе ложных опухолей наиболее часто встречаются атеромы (себорейная киста, ретенционная киста сальной железы), эпидермальные кисты, сухожильные и суставные ганглии, эпителиальные кисты пальцев, гранулемы инородных тел, келоид. Реже наблюдаются кожный рог, пиогенная гранулема, травматические венозные аневризмы кисти и стопы, мышечная грыжа. В частности, атеромы часто локализуются на голове, на спине и бывают множественными. Вторая группа в основном представлена папилломами, дерматофибромами, невусами, гемангиомами. Опухоли желез кожи (трихоэпителиома, сирингоаденома, себорейная аденома), а также невриномы, реже имеют место лейомиомы. Наибольшие диагностические трудности может представлять гломусная опухоль (Барре-Масона), которую принимают за подногтевой панариций из-за локализации и резкой контактной болезненности. Папилломы и пигментные невусы нередко распознаются как множественные опухоли. К третьей группе относится ладонный фиброматоз или контрактура Дюпюитрена. Аналогично может поражаться подошвенный апоневроз. Из других фиброматозов следует отметить болезнь Пейрони – индурация фасций полового члена, фиброматоз сухожилия кивательной мышцы с развитием кривошеи, а также лучевой нодулярный фасциит (псевдосаркома), ювенильную апоневротическую фиброму, которые последовательно могут развиваться в симметричных областях. Четвертая группа самая многочисленная. До 60% в группе занимают жировые опухоли – липомы. С наибольшей частотой липомы локализуются на туловище и верхних конечностях, реже – на нижних. Из других опухолей нередко встречаются фибромы из неорганизованной соединительной ткани. Намного реже наблюдаются гигантоклеточные синовиомы кисти, лейомиомы, рабдомиомы, лимфангиомы. Кавернозные лимфангиомы, локализующиеся в надключичной ямке, могут сочетаться с хилотораксом. Пятая группа множественных внекожных опухолей объединяет в основном липоматозы: болезнь Маделунга – диффузный симметричный липоматоз шеи, болезнь Деркума – болезненный липоматоз бедер и, наконец, липоматоз туловища и верхних конечностей или ограниченный симметричный липоматоз Роша-Лери. Из других множественных опухолей хорошо известна болезнь Реклингаузена II – множественные нейрофибромы. Составляющие шестую группу местнодеструирующие опухоли занимают промежуточное положение между доброкачественными и злокачественными новообразованиями. Сюда входят базалиома, инфильтрирующая липома, десмоид. Они обладают достаточно выраженным инфильтрирующим ростом, не метастазируют, однако могут повторно рецидивировать при недостаточной радикальности иссечения. Базалиомы наиболее часто локализуются на голове, без надлежащего лечения изъязвляются, вызывают кровотечения, могут принять свойства рака и начать метастазировать. Десмоиды происходят из сухожильных растяжений мышц, локализуясь, как правило, в области брюшной стенки и таза (прямые мышцы, поясничные мышцы, большая ягодичная мышца). Склонны охватывать магистральные сосуды и нервы, четких границ не имеют. Опухоли и заболевания седьмой группы наиболее часто локализуются на кисти, составляя до 15% ее патологии. Из других локализаций костные и хрящевые опухоли сравнительно легко распознаются на стопе, ребрах, грудине, где они представлены костными кистами, остеомами, остеофитами, остеохондромами, хондромами, энхондромами. Особняком стоит воспалительно-дистрофическое с продуктивной реакцией поражение I, II, III, IV ребер, известное под названием синдрома Титце. А также надгрудинные косточки в зоне яремной вырезки, представляющие собой рудиментарные образования, которые при правильном распознавании обычно не требуют оперативного лечения. Восьмую группу составляют неорганные дисонтогенные образования и приобретенные заболевания со строгой локализацией. Так, в области шеи постоянно локализуются кисты (свищи): боковые (глоточно-вилочковые), срединные (щитоязычные), подчелюстные, происходящие из первой жаберной щели. В перианальной области локализуются такие дисонтогенные образования, как эпителиальные кисты и ходы крестцово-копчиковой области, дермоидные кисты, которые могут иметь и другую локализацию. К девятой группе могут быть отнесены дисонтогенные и дисгормональные опухоли. Наиболее часто дисгормональные опухоли наблюдаются в щитовидной и молочной железах, как у мужчин, так и у женщин. Это, прежде всего, различного строения аденомы и кисты. Из дисонтогенных опухолей у мужчин следует отметить добавочное яичко (триорхизм), семенную кисту, кисты семенного канатика. А у женщин – кисты круглой связки матки, локализующиеся в паховых каналах. Сравнительно часто наблюдаются доброкачественные опухоли околоушных и подчелюстных слюнных желез, такие как эпителиальные и плейоморфные аденомы. В десятую группу сведены лимфаденопатии всех поверхностных локализаций. Аденопатии в форме увеличения и уплотнения лимфатических узлов чаще всего являются следствием системных заболеваний, не подлежащих оперативному лечению. Основу ранней диагностики доброкачественных опухолей составляют физикальные методы исследования. Для своевременного выявления опухолей кожи и подлежащих мягких тканей в условиях амбулаторного приема необходимо соблюдать ряд условий. 1. Целенаправленный поиск и документальный учет опухолей при любом врачебном контакте с больным. 2. Одномоментное или последовательное обнажение всех частей тела пациента при хорошем освещении. 3. Активный расспрос о возможных изменениях контуров частей тела пациента, наличии прощупываемых самим больным опухолей, семейном предрасположении к различным опухолям. 4. Тщательный систематизированный осмотр покровных тканей и рельефов всех регионов, в том числе скрытых для осмотра в обычном положении (волосистая часть головы, полость рта, подмышечные впадины, крестцово-копчиковая область, область заднего прохода, гениталии). 5. Пальпаторное обследование волосистой части головы, всех зон изменения рельефа мягких тканей, функциональных нарушений, болевых ощущений, изменения цвета и консистенции кожи. 6. При установлении факта опухоли решается вопрос о ее тканевой принадлежности, доброкачественности или потенциальной злокачественности, одиночности или множественности. В амбулаторной карте указываются размеры (в миллиметрах) и точная локализация опухолей. В сложных случаях делают схематический рисунок. Одновременно осматривается регионарный лимфатический аппарат и выявляется возможный паранеопластический синдром, особенно если подозревается апудома или карциноид. Дальнейший диагностический поиск и его полнота зависят от характера выявленной опухоли. Во всех случаях при первичном обнаружении доброкачественной опухоли необходимы: общий анализ крови, мочи, флюорограмма органов грудной клетки. Опухоли кожи сопровождающиеся мокнутием, десквамацией, изъязвлением, кровотечением, требуют цитологического исследования путем отпечатков, смыва, соскоба. Из лучевых средств диагностики в первую очередь используются такие неинвазивные методы, как ультразвуковое сканирование опухоли. В пользу доброкачественной опухоли свидетельствует четкость ее контуров, сравнительная однородность. Все опухоли мягких и плотных тканей для уточнения их топики, соотношения с окружающими тканями, характеристики контуров нуждаются в бесконтрастной рентгенографии. При кистозных образованиях после пункции выполняется биохимическое и цитологическое исследование их содержимого. При амбулаторном обследовании больных с подозрением на злокачественную опухоль весь период уточнения диагноза до госпитализации пациента по нормативным документам не должен продолжаться свыше двух недель. Показания и противопоказания к раннему удалению доброкачественных опухолей. Раннее удаление опухолей показано во всех случаях, так как имеет следующие преимущества: – малый объем вмешательства; – минимальный риск для пациента; – максимальный косметический и функциональный эффект; – минимальные затраты труда специалиста, средств лечебного учреждения и общества, времени пациента; – надежная профилактика озлокачествления при эпителиальных опухолях и потенциальных предраках. Ранние операции при поверхностно расположенных доброкачественных опухолях малых размеров не должны иметь ограничений по возрасту больного. Показания для операции в амбулаторных условиях должны ставиться хирургом с онкологической подготовкой или онкологом. Удаление опухолей, локализующихся в области лица, проекции сосудисто-нервных пучков, лимфатических коллекторов, сложных анатомических структур, должно выполняться хирургами со специальной подготовкой или в онкологическом стационаре. Как правило, доброкачественные опухоли малых размеров не влияют на общее состояние пациентов, поэтому специальная предоперационная подготовка не требуется. В необходимых случаях показана предварительная санация кожного покрова, носоглотки, нормализация или стабилизация показателей функции сердечно-сосудистой системы, углеводного обмена при сахарном диабете. Больным с неустойчивым психоэмоциональным статусом целесообразно провести психотерапевтическую подготовку или накануне операции назначить седативные средства. Особый вес психотерапевтическая подготовка имеет при вмешательствах на лице, шее, молочных железах и других косметически значимых областях. Пациенты с гипокоагуляционными синдромами за неделю до операции переводятся на диету, богатую витаминами, кальцием, белками. Наоборот, больным, склонным к гиперкоагуляции, рекомендуется за 2-3 дня до операции ограничить прием мяса, избегать сухоедения, расширить двигательный режим. Общие принципы удаления доброкачественных опухолей. Несмотря на разнообразие гистогенеза и локализаций доброкачественных опухолей, в их оперативном лечении реализуется ряд общих принципов, обеспечивающих радикальность операции, ее функциональный и косметический эффект. 1. Высокая достоверность дооперационного диагноза, подтвержденная цитологически и заключением онколога. 2. Правильный выбор направления разреза, его формы и длины. 3. Готовность к пластическому замещению дефекта кожи при обширном иссечении опухоли. 4. Обеспечение максимального атравматизма операционной техники с минимальным механическим воздействием на ткани. 5. Совершенный завершающий гемостаз. 6. Активный вакуумный дренаж раны. 7. Применение биологически инертного атравматического шовного материала и инструментов. 8. Идеальная адаптация краев раны и ее надежное закрытие повязкой. 9. Направление на гистологическое исследование операционного материала (всего!). Высокая достоверность дооперационного диагноза обеспечивается знанием патологии, тщательностью сбора анамнеза и изучения объективных данных. Все специальные методы исследования должны быть использованы при планировании вмешательства по поводу местнодеструирующих опухолей или подозрении на их злокачественность. Диагноз продолжает уточняться в ходе операции, обязательно оценивается выраженность и наличие капсулы, признаков инвазии. Направление разреза, его форма и длина определяются регионарной локализацией опухоли, глубиной залегания, размерами удаляемых тканей. Чтобы избежать развития гиперпластического рубца (келоида), разрез следует производить перпендикулярно основному направлению сокращения мышц данной анатомической области, по так называемым силовым линиям. В анатомических зонах, характеризующихся сложными движениями, направление разреза должно учитывать вектор амплитуды движения. Это же правило сохраняется и в отношении подлежащих круговых мышц (окружность рта, глазниц). В области кисти, пальцев и крупных суставов силовые линии обычно соответствуют сгибательным складкам. На лице линии соответствуют направлению естественных морщин или активно образованных мимических складок. При высоком тургоре кожи для определения направления силовых линий пользуются приемом мануального образования складок. Образование тонких ровных складок указывает направление силовых линий. Если линии грубые, хаотично расположены, то прием повторяют со сближением складок в другом направлении. Удаление опухоли в зависимости от ее природы, размеров и локализации может быть выполнено с помощью линейного разреза, Z-образного разреза, сложного фигурного разреза, приводящего к образованию дефекта кожи. Фигурные разрезы с иссечением кожи могут дополняться вспомогательными разрезами для замещения образовавшегося дефекта лоскутом на питающей ножке или для смещения мостовидного лоскута. Как правило, иссечение опухоли вместе с лоскутом кожи производится при удалении таких опухолей, как базалиома, дерматофиброма, нестабильный пигментный невус, а также при удалении опухолей подлежащих мягких тканей, широко сращенных с кожей. Для удаления опухолей, локализующихся под кожей, пользуются линейными или Z-образными разрезами. ОСОБЕННОСТИ УДАЛЕНИЯ ДОБРОКАЧЕСТВЕННЫХ ОПУХОЛЕЙ РАЗЛИЧНЫХ ЛОКАЛИЗАЦИЙ И ГИСТОГЕНЕЗА. ИССЕЧЕНИЕ КЕЛОИДА. Келоид – стойкая гиперпластическая посттравматическая реакция соединительной ткани собственно дермы. При удалении келоида инъекции в процессе инфильтрационной анестезии выполняются обязательно из зоны удаляемого участка кожи. Иссечение келоида осуществляется только тонким острым скальпелем. Воздействие на собственную дерму после удаления келоида никакими инструментами не допускается. Все захваты краев раны, подлежащей закрытию, выполняются острым однозубым крючком на уровне границы дермы и гиподермы. Рана закрывается накладыванием непрерывного однорядного сближающего шва на уровне подкожной клетчатки. При невозможности зашить рану однорядным швом производится свободная кожная пластика. Дополнительные разрезы, выкраивание лоскута на питающей ножке не допускается. Кожный лоскут для аутопластики берется на 1 сантиметр больше размера раны и фиксируется четырьмя швами к дну раны у ее стенок, а свободные края лоскута распластываются на коже вокруг раны и фиксируются к коже специальными клейкими полосками. Трансплантат закрывается давящей повязкой с равномерным умеренным давлением, после чего выполняется иммобилизация на 2-3 недели. СУХОЖИЛЬНЫЙ (СУСТАВНОЙ) ГАНГЛИЙ. Из опухолеподобных заболеваний наиболее часто дает рецидивы и повторные рецидивы, что можно связать с недостаточно радикальным иссечением и особенностями патологии. Для профилактики рецидива необходимо иссекать стенку сухожильного влагалища в основании ганглия. Восстанавливается стенка влагалища самой тонкой рассасывающейся нитью. При завершении операции местно целесообразно применить кеналог-40 в дозе 20-30 мг. Повторные рецидивы возникают, как правило, если основание сухожильного ганглия исходит из задней стенки сухожильного влагалища. В таких случаях целесообразно обеспечить максимально свободный доступ к основанию ганглия для его полного иссечения. После операции обеспечивается иммобилизация гипсовой лонгетой и курс фонофореза с гидрокортизоном. У ряда больных пролиферативно-секреторная реакция в зоне рецидива ганглия подавляется коротким блоком с использованием стероидных гормонов. При иссечении суставного ганглия в редких случаях обнаруживается его сообщение с полостью сустава. После иссечения ганглия соустье тщательно ушивается, а в ткани местно вводится 20 мг кеналога-40. В послеоперационном периоде показана иммобилизация конечности гипсовой лонгетой на 7-8 суток. ЛИПОМА. Доброкачественные опухоли из жировой ткани – липомы, встречаются во всех областях тела, где есть жировая клетчатка. Размеры липомы могут варьировать от величины малой горошины до больших конгломератов массой в несколько килограммов. Размеры и локализация липомы определяют показания к оперативному лечению. Такими показаниями служат косметические неудобства, затруднение в ношении одежды и выполнении определенных видов работы. Крупные по размерам липомы, расположенные глубоко или в опасных зонах, подлежат удалению в хирургическом стационаре. Большинство же больных с липомами оперируют амбулаторно. Вмешательство производят под местной инфильтрационной анестезией. Инфильтрируют кожу раствором новокаина по линии предстоящего разреза и вводят его в окружающую опухоль клетчатку. Длина разреза должна соответствовать размерам липомы, обеспечивая вывихивание ее в рану. Направление разреза определяется конфигурацией опухоли и косметическими соображениями, особенно на лице. Рану разводят крючками и выделяют опухоль, начиная с наиболее доступного ее полюса. Лучше это делать тупо, разводя бранши кровоостанавливающего зажима Бильрота. Мобилизованный полюс липомы прошивают, лигатуры берут на зажим и оттягивают опухоль. Этот прием облегчает дальнейшее выделение ее. Имеющиеся рыхлые сращения обычно легко разделяются зажимом или пальцем. После удаления опухоли осуществляют гемостаз. Рану ушивают послойно: на подкожную жировую клетчатку накладывают швы викрилом, на кожу капроновые. Между швами оставляют в качестве выпускника полоску перчаточной резины, которую удаляют на следующий день. Швы на лице снимают на 5-6-е сутки, на спине – через 7-9 дней. Если во время операции тонкая капсула липомы разрывается и прорезываются швы-держалки, то опухоль удаляют по частям или прошивают новой нитью. Следует стремиться удалить все отроги липомы, проникающие в межфасциальные щели. Большие полости после удаления липомы дренируют. Дренаж удаляют через сутки. ИНФИЛЬТРИРУЮЩАЯ ЛИПОМА. Относится к местнодеструирующим опухолям. Характер опухоли распознается на основании более быстрого, чем у обычных липом, роста, отсутствия четкого контура, ограничения смещаемости. При иссечении образования прежде всего обеспечивается достаточно широкий доступ. После разреза кожи и рассечения поверхностной фасции надежно контролируется вся периферия опухоли с целью определения каждого отрога опухоли, проникающего по ходу сосудов в апоневротические и межмышечные щели. При необходимости рассекаются фасциальные и апоневротические листки с целью полного удаления выявленных отрогов опухоли. Выявлению отрогов помогает прошивание и подтягивание центральной части опухоли. Следует избегать грубого кругового выделения опухоли без тщательной предварительной ревизии.
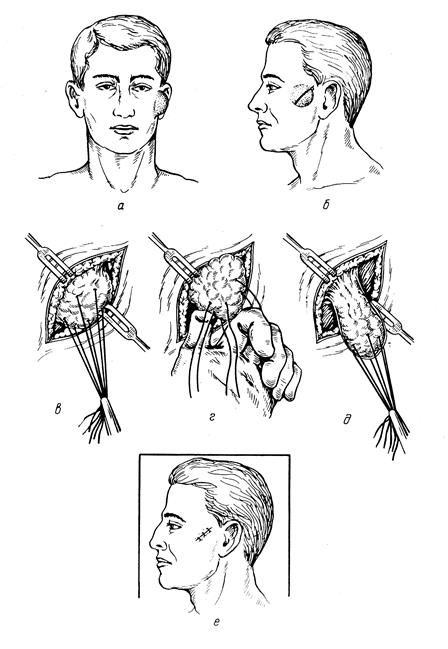
Рис. 57. Удаление липомы. А – липома лица; б – разрез кожи; в – наложение швов-держалок на опухоль;
После удаления опухоли рана осушается, сравнивается цвет, структура, консистенция опухоли и стенки раны. Все подозрительные участки дополнительно иссекаются. Рана дренируется вакуумным дренажом. Больной подлежит наблюдению в течение не менее трех лет с периодичностью осмотров каждые 6 месяцев и ежегодным УЗИ-исследованием. При появлении признаков рецидива производится повторная операция. ФИБРОМА – доброкачественная опухоль из зрелой волокнистой соединительной ткани, наблюдается в разных областях тела, чаще исходит из поверхностной фасции. Нередко фиброма сочетается с другими тканями, образуя фибролипомы, фибромиомы, фиброаденомы. По консистенции различают плотные фибромы (из волокнистой соединительной ткани) и мягкие – из менее зрелой соединительной ткани, обедненной волокнистой субстанцией Мешающие движениям, ношению одежды или причиняющие косметические неудобства фибромы подлежат удалению оперативным путем. Применяют местную инфильтрационную анестезию 0,5% раствором новокаина по линии разреза и в окружности опухоли. После обнажения ее прошивают лигатурой, потягивая за которую продолжают выделение фибромы из окружающих тканей, особенно когда она длительно травмировалась и развились рубцовые сращения. Гемостаз после удаления опухоли осуществляют прижатием марлевым шариком; если это не удается, то сосуд в клетчатке прошивают викриловой лигатурой и перевязывают. Перевязку и контроль раны осуществляют на следующий день, а затем по показаниям. Швы снимают на 7-8-е сутки. АТЕРОМА. Атерома не является истинной опухолью. Это ретенционная киста кожной сальной железы, возникающая вследствие закупорки ее выводного протока. Секрет железы, не имея выхода, скапливается, раздвигает ткань самой железы, уплотняется и приобретает вид желтоватой, слоистой кашицеобразной массы. Атеромы преимущественно локализуются на лице, волосистой части головы, спине. При пальпации опухоль неотделима от кожи, так как исходит из нее, смещается вместе с ней. Показанием к операции служат обычно косметические соображения при локализации атеромы на лице и повторные нагноения, в частности после вскрытия гнойника. Радикальное вмешательство показано только в «холодном» периоде. Лечение амбулаторное. Под местной инфильтрационной анестезией рассекают кожу над атеромой, стараясь не вскрыть ее, т.е. не повредить капсулу. Затем всю кисту с капсулой тупым и острым путем выделяют из окружающих тканей и удаляют целиком. Если же капсула повредилась, то содержимое атеромы самостоятельно выделяется через рану. Задача состоит в удалении не только содержимого, но и капсулы, иначе неизбежен рецидив атеромы. Стенки кисты удаляют в этих случаях общей массой или по частям, захватывая отдельные участки зажимом. Осуществляют гемостаз. Обрабатывают образовавшуюся полость спиртом и ушивают, оставляя на сутки резиновую полоску-выпускник. Нередко участок кожи над атеромой значительно истончен, отделить его от кисты невозможно. В этих случаях производят два полуовальных разреза, окаймляющих измененный участок кожи и удаляют его вместе с атеромой. Опухоль иногда нагнаивается, при этом кожа становится гиперемированной, увеличивается окружающая инфильтрация, появляется болезненность и флюктуация в центре. Вследствие истончения кожи такая атерома может самостоятельно вскрыться, гной и содержимое кисты выделяется через образовавшийся свищ. Затем свищ закрывается, воспалительные изменения идут на убыль. Однако со временем атерома вновь рецидивирует. Чаще приходится оперативным путем вскрывать нагноившуюся атерому и дренировать. Удалять все оболочки в условиях гнойного воспаления не следует. Делают это после стихания острого воспаления. ГЛОМУСНЫЕ ОПУХОЛИ. Встречаются редко и возникают из артериовенозных анастомозов – гломусных клубочков. Локализуются они обычно в ногтевом ложе пальцев кисти и преимущественно у женщин. Отличается эта маленькая опухоль очень острой болью приступообразного характера. Боли могут появляться задолго до обнаружения самой опухоли. Сама опухоль имеет вид темно-красного пятна диаметром около 2-3 мм, просвечивающего через ногтевую пластинку. Лечение оперативное. Под местной анестезией по Лукашевичу удаляют часть ногтя и иссекают участок ногтевого ложа вместе с опухолью, НЕВУС – опухоль кожи, происходящая из клеток АПУД-системы. Опухоль может быть беспигментной и пигментной. По форме они подразделяются на плоские, папиллярные, узловатые, бородавчатые, волосяные. Глубина залегания меланоцитов в толще кожи обуславливает цвет пигментного невуса от насыщенно коричневого (пограничный невус) до синего (глубокий внутридермальный). Эти невусы являются меланоопасными, с частотой озлокачествления более 40%. Так, частота малигнизации гигантского пигментного невуса составляет 42%. Удалению подлежит нестабильный пограничный невус (кисть, стопа), часто подвергающийся воздействию раздражающих факторов. Нестабильность невуса проявляется в изменении его формы, размеров, цвета, консистенции, в десквамации, мокнутии, изъязвлении. В последних случаях обязательно взятие мазков и отпечатков для проведения цитологического исследования. Появление вокруг невуса дочерних узелков и пятнышек – явный признак развития меланомы. При подозрении на меланому консультация онколога обязательна, оперативные вмешательства при меланоме выполняются в онкологическом стационаре. При доброкачественном невусе операции проводятся амбулаторно, граница иссечения невуса – не менее 1 см здоровой ткани, отступая от его основании. Глубина иссечения – вся толща подкожной клетчатки, дефект кожи закрывается местными тканями. Первый осмотр пациента после иссечения невуса через 3 месяца, в дальнейшем через каждые полгода до трех лет. ДЕРМОИДНАЯ КИСТА – типичным местом локализации является область орбиты и прилегающей части лба. При локализации кисты, расположенной над верхним глазничным краем орбиты, делают поперечный разрез через центральную, наиболее выпуклую часть наружной стенки кисты. После остановки кровотечения края раны растягивают крючками и начинают отделение стенок кисты от кожи с подкожной клетчаткой. Удаление дермоидного мешка должно быть полным во избежание рецидива заболевания. Рану ушивают наглухо, осмотр на следующий день, швы снимают на 5-6 день.
ОБЩИЕ ПРИНЦИПЫ ДИАГНОСТИКИ ОНКОЛОГИЧЕКИХ ЗАБОЛЕВАНИЙ
Одной из важнейших задач хирурга (и других специалистов) поликлиники является своевременная диагностика злокачественных опухолей. Своевременно диагностированной злокачественная опухоль считается в том случае, если ее размеры малы и она не имеет метастазов. Однако в строгом смысле ранним раком следует называть локализованный рак, который располагается в органе в пределах одного тканевого элемента и степень местной распространенности которого определяется не столь протяженностью по поверхности органа, сколько проникновением в глубину его. Например, рак желудка, расположенный только на слизистой оболочке желудка, после резекции желудка дает 100% пятилетних выздоровлений; рак, проникший в мышечный слой желудка – 70%, а рак желудка, проросший серозный слой – только 20% пятилетних выздоровлений. Принципы диагностики злокачественных опухолей имеют свои особенности в зависимости от периода развития процесса. С клинической точки зрения развитие процесса следует делить на три периода – пребластоматозное состояние, доклиническая опухоль, опухоль с клиническими проявлениями. Продолжительность течения каждого из них разная. Каждый последующий период короче предыдущего и возможности предупреждения гибели больного от злокачественной опухоли с каждым последующим периодом уменьшаются. Продолжительность периода пребластоматозного состояния, когда еще нет злокачественного роста тканей, но есть пребластоматозное состояние, характеризующееся очаговой пролиферацией с атипией эпителия, может быть многолетней. Предраковые состояния могут существовать у человека всю жизнь и не давать повода к развитию на их фоне злокачественной опухоли. Второй период развития процесса (доклинический), когда на фоне пребластоматозного состояния появляются первые комплексы раковых клеток до первых клинических проявлений заболевания, оказывается тоже длительным. Для развития карциномы диаметром 1 см необходимо в среднем несколько лет. Наиболее легко проследить продолжительность развития злокачественной опухоли на примере рака легкого. Оказалось, что для роста периферической аденокарциномы легкого диаметром до 1 см требуется 6-8 лет, для развития плоскоклеточного рака – около 5 лет, для развития недифференцированной карциномы – 2-3 года. Наблюдения показали, что развитие злокачественной опухоли в доклинический период идет волнообразно. Темпы роста опухоли то замедляются, то ускоряются, а на слизистой оболочке желудка, например, субмикроскопическая изъязвившаяся карцинома может подвергнуться временной эпителизации. С появлением первых клинических признаков заболевания (клинический период) темпы развития злокачественной опухоли ускоряются, что нередко совпадает с диссеминацией процесса. В общем продолжительность клинического периода развития опухоли наиболее короткая и занимает месяцы и реже годы. Успешное лечение фоновых пребластоматозных состояний гарантирует больному полное избавление от вероятности заболеть злокачественной опухолью на месте проявления этого пребластоматозного состояния, лечение рака в доклиническом периоде при большинстве злокачественных опухолей дает возможность добиться 80-100% пятилетнего выздоровления. Лечение же, начатое в клинической стадии, при большинстве онкологических заболеваний дает в среднем 3-15% пятилетних выздоровлений к числу зарегистрированных больных. Первый период развития процесса – это появление и прогрессирование фоновых заболеваний, когда злокачественной опухоли еще нет, но есть заболевание, на фоне которого часто или редко, а иногда неизбежно рано или поздно развивается злокачественная опухоль. Многочисленными экспериментальными и клиническими наблюдениями установлено, что рак развивается на предуготованном фоне пребластоматозного состояния тканей. И почти у каждого больного, заболевшего злокачественной опухолью, мы можем обнаружить это состояние: при раке желудка – это гастрит, полипозная болезнь, язва желудка и др., при раке молочной железы – некоторые формы мастопатии и пр. Диагностика пребластоматозных состояний включает в себя активное выявление их путем проведения профилактических осмотров населения с применением всех специальных методов обследования больного и правильную оценку клинических проявлений их при самостоятельном посещении больным врача. У каждого больного предраком должна быть определена степень риска заболеть злокачественной опухолью. Известно, что одни предраковые состояния, являясь облигатными, несут с собой высокую степень риска заболеть злокачественной опухолью, а другие – меньший риск (факультативные предраки). При определении степени риска необходимо учитывать профессиональные и бытовые вредности, отягощенную наследственность, возрастные факторы и др. Так, например, у легочного больного максимальная степень риска и необходимость лечения и систематического ежегодного обследования определяются хроническим бронхитом, курением сигарет больше двух пачек в день, работой в шахте, руднике, возрастом старше 40 лет, заболеванием раком легкого в семье и пр. У женщин максимальную степень риска заболевания раком молочной железы составят, например, сочетание следующих неблагоприятных обстоятельств: более 10 абортов в анамнезе, отсутствие родов, бесконтрольный прием гормональных препаратов для лечения дисменорей, возраст 40-50 лет, наличие кистозно-фиброзной мастопатии с изолированным узлом фиброаденомы и пр. Выявление, лечение и диспансеризация больных с высокой степенью риска возникновения онкологических заболеваний – один из основных путей ранней диагностики и предупреждения злокачественных опухолей. Во втором периоде развития процесса с появлением первого комплекса раковых клеток и до первых клинических проявлений заболевания задачи и методы диагностики иные. Доклинический рак диктует необходимость активного выявления заболевания среди так называемого здорового населения. В настоящее время твердо установлено, что для выявления злокачественной опухоли того или иного органа необходимо применять специальные методы исследования. Общеклиническое обследование больного не дает возможности выявить карциному диаметром несколько миллиметров. Активному выявлению, например, рака молочной железы помогают клинические методы, широкие показания к биопсии и цитологическим методам исследования при узловых формах мастопатии. Для выявления доклинического рака матки необходимо применять регулярное цитологическое исследование клеточного состава шейки матки. Рак легкого следует активно выявлять, применяя флюорографическое обследование населения. Наиболее перспективный метод выявления рака желудка на ранних стадиях – фиброгастроскопия (ФГС), приближающая рак желудка к визуальным формам рака. Основная масса онкологических больных поступает на лечение в стационары в третий период клинического проявления заболевания при выраженной симптоматике. Чувствуя себя больным, пациент сам приходит на прием к врачу, и врач должен быть компетентным в онкологической патологии. Поскольку впервые больной приходит не к специалисту-онкологу, а к участковому врачу в поликлинику или медсанчасть, и даже к фельдшеру и принимает его терапевт, хирург и врач любой специальности, возникает необходимость в высокой онкологической компетенции и онкологической настороженности медика любой специальности. В понятие онкологической настороженности входит следующее: 1) знание симптоматики ранних форм злокачественных опухолей; 2) знание предраковых заболеваний и их методов лечения; 3) знание организации онкологической помощи и быстрое направление больного по назначению; 4) тщательное обследование каждого больного, обратившегося к врачу любой специальности, для выявления возможного заболевания злокачественной опухолью; 5) в трудных случаях диагностики необходимо думать о возможности атипичного или осложненного течения злокачественной опухоли, в максимально короткий срок ставить диагноз и не приступать к лечению, не уточнив его, для чего следует всесторонне обследовать больного с привлечением более опытных специалистов. Анализ причин запущенности онкологических больных показывает, что при разных опухолях причины запущенности разные. При раке желудка и легкого очень велик процент запущенности за счет неправильной врачебной тактики и диагностических ошибок. Диагностику злокачественных опухолей принято делить на два этапа. Первичная диагностика осуществляется там, куда больной приходит к врачу впервые: в поликлинике, медсанчасти, в сельской участковой больнице. Уточненная диагностика проводится в стационаре, куда больной приходит на лечение, имея направление врача поликлиники с диагнозом злокачественной опухоли или с подозрением на нее. Уточненную диагностику проводят с целью определения степени распространения опухоли в органах и за его пределами, морфологической верификации диагноза, выяснения функционального фона в организме. После проведения уточненной диагностики проводят адекватное лечение. Основным этапом в своевременном распознавании опухолей является первичная диагностика злокачественных опухолей на уровне поликлиники. В условиях поликлиники при обследовании первичного больного основную роль в диагностике и определении необходимости применения специальных методов обследования играют клинические методы, прежде всего анамнез. Анализ диагностических ошибок у онкологических больных, обследуемых в поликлинике, показывает, что они чаще всего возникают из-за того, что врач не соблюдает правил обследования больного. Следует напомнить, что лучшей гарантией от таких ошибок является изучение симптомов «в глубину». У онкологического больного со стертыми, неяркими проявлениями заболевания соблюдение этих правил обследования очень важно. Злокачественная и доброкачественная опухоли встречаются в разном возрасте, но чаще у лиц старше 50 лет. Саркомы возникают чаще у молодых лиц, рак – у более пожилых. Лица обоего пола поражаются злокачественными опухолями одинаково часто. Разные опухоли имеют свою симптоматику в зависимости от органа, в котором развиваются, локализации ее в органе, стадии клинического течения, анатомического типа роста и гистологического строения ее. Для наиболее успешного лечения злокачественных опухолей особенно важна ранняя диагностика их. Своевременная диагностика опухолей основывается на малозаметных, неярких симптомах, которые часто не вызывают тревоги у больного и не настораживают врача. Для всеобщего успеха в лечении злокачественных опухолей каждый врач должен обладать настороженностью и разбираться в общих принципах диагностики и лечения их. Наиболее легка диагностика опухолей, доступных осмотру и расположенных на поверхности (рак кожи, губы и т.п.) и опухолей некоторых органов (рак шейки матки, языка, прямой кишки и т.п.). Наибольшую трудность для ранней диагностики представляют рак легких, желудка, почек и системные заболевания. Анамнез. В ранних стадиях заболеваний пациент почти никогда не жалуется на боли, не считает себя больным, продолжает работать, вести обычный образ жизни, но отмечает утомляемость, сонливость, потерю интереса к окружающему, равнодушие к тому, что раньше увлекало, снижение работоспособности и т.п. Сам больной часто много не рассказывает о своем заболевании, и врач обязан собирать анамнез активно, помня о том, что некоторые симптомы заболеваний больной может относить к особенностям проявления обычной функции органа. Настойчивый и внимательный расспрос дает возможность выявить еще ряд симптомов. При этом часто выясняется, что больной чувствует какие-то не совсем отчетливые, необычные ощущения со стороны больного органа. Извращен или отсутствует аппетит, нет удовлетворения от принятой пищи, после дефекации. Может быть чувство стеснения, тяжести, присутствия чего-то постороннего. Малые симптомы, характерные для ранних стадий злокачественных опухолей, объединяются в понятие «дискомфорт». Если больной, кроме жалоб на чувство «дискомфорта», указывает на тошноту, неожиданную без видимых причин, рвоту, затруднения в прохождении пищи, кашель с мокротой, содержащей примесь крови, кровянистые выделения из влагалища, кровь в моче, кровь и слизь в кале, то такой анамнез в большинстве случаев является характерным для онкологического больного. Примесь крови в выделениях – частый признак рака. При легочной патологии врача всегда должны настораживать частые пневмонии у людей старше 50 лет, особенно в летнее время, когда исключаются простудные моменты. Так часто начинается рак легкого. Особенно тщательно врач обязан собирать анамнез у больных, страдающих различными хроническими заболеваниями (хроническая язва желудка, гипоцидный гастрит, пневмосклероз, туберкулез легких, мастопатия, эрозия шейки матки, гайморит и т.п.). В этих случаях необходимо обращать внимание на возникновение новых симптомов, на изменение в течении болезни. Изменение течения заболевания и появление непривычных для больного симптомов нередко говорят о развитии рака на фоне хронического процесса. При дальнейшем развитии опухоли больной может предъявлять более четкие жалобы, и чем дальше развивается болезнь, тем жалоб становится больше. Но следует отметить, что даже при запущенном процессе клиника может быть весьма скудной. У больных с запущенными злокачественными опухолями диагностика также не всегда легка. Вследствие вовлечения в процесс соседних органов, появления отдаленных метастазов, механического давления на нервы и сосуды, возникновения осложнений (прободение, аррозия сосудов, асцит, желтуха и пр.) появляется масса жалоб. В таких случаях определение первичного очага бывает не всегда простым и часто возможно только после полного клинического обследования. Для анамнеза онкологического больного характерно непрерывное нарастание симптомов, анамнез обычно бывает коротким, хотя следует иметь в виду, что при некоторых злокачественных опухолях, развивающихся из доброкачественных, анамнез может быть и длительным. В диагностике онкологических заболеваний имеет значение анамнез жизни. Врач должен знать профессиональные вредности, с которыми сталкивается больной в течение жизни. Важное значение имеет многолетняя связь с профессиональными вредностями в ближайшие и отдаленные периоды от начала заболевания. Необходимо учитывать вредные привычки больного (курение, злоупотребление алкогольными напитками, длительное употребление горячей пищи и т.д.). У женщин следует интересоваться особенностями половой жизни (аборты, применение противозачаточных средств и т.д.). Злокачественная опухоль редко возникает в совершенно здоровом органе. Нужно стараться выявить ранее перенесенные заболевания, так как они могут быть фоном, на котором возможно развитие рака (рак легкого развивается на месте рубцов в легочной ткани после перенесенного туберкулеза, пневмоний; рак желудка – на фоне хронического гастрита, язвы; рак шейки матки – на месте эрозии; рак гортани – у больных хроническим ларингитом и т.п.). Во время обследования врач должен выяснить, не было ли у больного операций по поводу опухолей. В некоторых семьях часто наблюдаются заболевания злокачественными опухолями. Наследственное предрасположение к онкологическим заболеваниям может иметь значение для диагностики. Объективное обследование. Правильно собранный анамнез дает возможность предположить характер патологического процесса и определить пораженный орган. Это позволяет целенаправленно проводить объективное обследование больного. Онкологический больной со злокачественной опухолью часто угнетен, вял, кожа бледная, с землистым оттенком, иногда желтушная, сухая, морщинистая, тургор понижен. Похудание более характерно для больных с опухолями желудочно-кишечного тракта. Значительная часть больных со злокачественными опухолями длительное время сохраняет вид здорового человека, что может служить причиной серьезных ошибок в диагнозе. И, наоборот, плохой внешний вид иногда может быть при небольших излечимых опухолях, но протекающих с осложнениями (кровотечение, воспалительные явления, непроходимость и т.п.); у таких больных нужно остерегаться необоснованного отказа от операции. Обследование области поражения следует начинать с внимательного осмотра. Если у больного опухоль расположена на кожных покровах, то осмотр является основным методом обследования. Во время осмотра можно выявить опухоль, асимметрию. При сдавлении опухолью сосудистых стволов могут быть расширены подкожные вены (опухоли средостения, легких, тазовых органов и т.д.). При опухолях легких можно заметить нарушения дыхания, западания некоторых областей грудной клетки и т.п. При опухолях на конечностях нужно отметить степень функционального поражения их. При раке молочной железы можно отметить втянутый сосок, кожа над опухолью имеет вид «лимонной корки», при раке верхней челюсти – сглаженность носогубной складки и экзофтальм и т.п. При осмотре больного особое внимание следует обращать на лимфатические узлы. При системных заболеваниях они могут быть увеличены в различных участках (на шее, в подмышечных впадинах, паху и т.д.). При ощупывании опухоли нужно определить ее границы, подвижность, связь с окружающими органами и тканями, болезненность и постараться выяснить, из какого органа она исходит. Обязательно определяют ее консистенцию и симптом флюктуации. Как правило, должны быть ощупаны регионарные лимфатические узлы и узлы, типичные для метастазирования при каждой конкретной опухоли: при раке молочной железы – в подмышечной впадине, под и над ключицей; при опухолях, расположенных на нижних конечностях, – в паховой области и т.п. Метастатические лимфатические узлы обычно плотнее здоровых, увеличены, безболезненны, имеют четкие границы в отличие от воспалительных. Расположение их часто бывает несимметричным, располагаются цепочкой; в далеко зашедших случаях они сливаются в конгломераты. Нередко среди нормальных лимфатических узлов в паховой, подмышечной и прочих областях можно прощупать единичный метастатический, плотный и безболезненный узел. Частое метастазирование в кости (рак легкого, молочной железы, предстательной железы) заставляет внимательно обследовать скелет. Обязательным является ощупывание брюшной полости и особенно печени ввиду частой локализации метастазов в ней при раке самых различных органов. Печень, пораженная метастазами, увеличена, бугриста, плотна, безболезненна. Опухоли, расположенные в прямой кишке и матке, следует ощупывать пальцем и определять их величину, подвижность и локализацию. Обязательному ощупыванию также подлежат опухоли глотки, носоглотки и языка. Всех женщин с онкологическими заболеваниями полагается подвергать бимануальному гинекологическому обследованию для исключения патологии со стороны женских половых органов и вторичного поражения опухолью органов таза. Перкуссия должна быть применена для определения границ опухоли, консистенции ее, для определения свободной жидкости в брюшной полости. Для получения дополнительных симптомов при легочной патологии незаменимым методом остается аускультация. В диагностике злокачественных опухолей большое значение имеет лабораторное исследование. Наличие скрытой крови в выделениях (кал, мокрота, моча) является частым симптомом рака. Состояние желудочного содержимого, ахилия, наличие молочной кислоты и другие симптомы должны насторожить врача. Совершенствуются специальные лабораторные методы диагностики рака (иммунологические, биохимические, аллергические пробы, пробы на митогенетическое излучение и т.д.). В настоящее время в амбулаторной практике освоено исследование опухолевых маркеров в сыворотке крови, которые способствуют выявлению опухолей на ранних стадиях, позволяют проводить контроль за лечением опухолей и выявлению метастазов в раннем периоде. Определяются альфафетопротеин (АФП) при новообразованиях печени, поджелудочной железы, толстой кишки, яичника, яичек; простатический специфический антиген (ПСА) – при опухолях предстательной железы; раково-эмбриональный антиген (РЭА) – при опухолях кишечника, легких, молочной железы, шейки матки, щитовидной железы; опухолеассоциированный антиген СА-15.3 – при опухолях молочной железы, яичника, шейки матки; СА-19.9 – при опухолях поджелудочной железы, толстой кишки, желудка, желчного пузыря, легких; СА-125 – при опухолях яичника. При клиническом обследовании можно выяснить, есть ли опухоль или только подозрение на нее, какой орган поражен опухолью, первичная эта опухоль или метастатическая. После этого больной подвергается рентгенологическому обследованию. Рентгеноскопию и рентгенографию следует применять и в том случае, если при тщательном клиническом обследовании имеются только подозрения на опухоль. Рентгенологическое обследование. Рентгенологическое обследование играет большую роль при опухолях многих органов. Без предварительного тщательного рентгенологического обследования нельзя говорить о точном развернутом клиническом диагнозе и тем более планировать лечение. Кроме обычных рентгеноскопий и рентгенографий в настоящее время широко применяется томографическое исследование, КТ, МРТ, УЗИ. Большое значение в диагностике опухолей имеет рентгенологическое исследование с контрастированием органа. Это исследование широко применяют в грудной, брюшной, урологической и другой патологии. Эндоскопия. Большое место в онкологии занимают методы эндоскопии: эзофаго-, гастродуодено-, бронхо-, цисто– колоно-, ларинго-, кольпоскопия и т.д. При этих методах представляется возможным осмотреть опухоль, взять мазок, смыв или произвести биопсию. Окончательные сведения о гистологическом строении опухоли можно получить лишь после биопсии. Эндоскопические методы исследования в онкологии приобретают все большее значение в связи с необходимостью почти в каждом случае онкологического заболевания иметь морфологическую верификацию диагноза. Эндоскопические признаки опухоли бывают прямыми, когда врач видит опухоль или опухолевую язву и может взять биопсию или мазок для цитологического исследования, и косвенными, когда опухоли не видно, но имеются определенные признаки, которые с той или иной степенью вероятности говорят о наличии опухолевого заболевания. Биопсия. Биопсия – микроскопическое исследование прижизненно удаленных кусочков ткани или органа с диагностической целью. Биопсия бывает тотальной, когда весь патологический очаг удаляется и подвергается исследованию (удаление всего лимфатического узла, шаровидной опухоли в легком при торакотомии и пр.), инцизионной, когда из патологического очага вырезают часть тканей, и пункционной, когда путем пункции патологического образования получают столбик тканей для исследования. Биопсия подтверждает и уточняет диагноз, а также позволяет определить клинически неясные, например, начальные, стадии новообразований, распознать различные по форме и этиологии воспалительные, гиперпластические и другие процессы. В первую очередь это относится к диагностическим соскобам полости матки, биопсиям шейки матки при длительно не заживающих эрозиях, биопсиям лимфатических узлов и т.д. Желательно кусочки, предназначенные для исследования, брать так, чтобы в них находилась и пораженная, и здоровая ткань. Не следует производить биопсию электроножом, так как при этом возникает значительная деформация ткани, что затрудняет микроскопическое исследование. Тотчас после иссечения кусочек должен быть отправлен в патогистологическое отделение; если это невозможно сделать, то кусочек нужно погрузить в фиксирующую жидкость, объем которой в 10-50 раз превышает размер удаленного кусочка. К фиксирующим жидкостям относится 100% раствор формалина, 96о спирт, смесь двух частей 80о спирта и одной части 40% раствора формалина. Биопсированный материал направляют в патологоанатомическое отделение; на специальном бланке указывают фамилию, имя и отчество больного, возраст, место, откуда взят материал (лимфатический узел, шейка матки и т.д.), краткие анамнестические данные, клинический диагноз, дату взятия биопсии. Широко применяется пункционная биопсия иглой или троакаром (опухоли мягких тканей, костей и др.). Столбик материала, полученный при этом, подвергают обычному микроскопическому исследованию. Рекомендуется пункционную биопсию производить под контролем УЗИ. Все большее распространение в диагностике злокачественных новообразований получает цитологическое исследование пунктатов из опухолей, опухолевидных образований, лимфатических узлов, внутренних органов (печень, селезенка, почки и др.), а также различных секретов и экскретов. Исследуют отпечатки с поверхности ран, опухоли, смывов слизистых оболочек (например, бронхов при бронхоскопии), раневых поверхностей. Диагностическая пункция имеет свои преимущества: она технически проста, легко выполнима в поликлинических условиях, может быть применена повторно, осуществима в случаях, когда по техническим причинам трудно сделать биопсию (неудобная локализация опухоли, например, за грудиной). Пункцию производят с соблюдением всех правил асептики 10– или 20-граммовым шприцем с иглой диаметром 1-2 мм различной длины. Перед пункцией тщательно пальпаторно исследуют орган, опухоль, лимфатический узел, намеченные для прокола. Это дает возможность точно локализовать место прокола и предотвращает необходимость повторной пункции. Материал, полученный при пункции, движением поршня выталкивают из иглы на предметное стекло, приготовляют мазок, причем материал размазывают по стеклу с большой осторожностью, так как клетки легко раздавливаются и деформируются. Мазки высушивают, окрашивают и исследуют под микроскопом. Следует помнить, что не всегда при однократной пункции удается получить удовлетворительный результат. Необходимо всегда сопоставлять результаты цитологического исследования с клинической картиной заболевания, так как в ряде случаев на основании цитологического исследования не представляется возможным поставить точно диагноз того или иного заболевания (опухоли) и приходится ограничиваться указанием на доброкачественный или злокачественный характер клеток и их природу (эпителиальные, соединительнотканные, мышечные и др.). В особо сложных случаях используют электронную микроскопию. На основании многочисленных исследований выяснилось, что пункция не оказывает влияния ни на последующее развитие опухолевого процесса, ни на метастазирование. В наиболее трудных случаях диагностики, когда исчерпаны все методы обследования, показана диагностическая операция. Из диагностических операций наибольшее распространение имеет лапаротомия. При диагностических лапаротомиях, торакотомиях, люмботомиях и др. окончательно выясняют не только диагноз, но и возможность радикальной операции. Отказ от радикального удаления опухоли в связи с наличием отдаленных метастазов должен быть подтвержден срочным гистологическим исследованием подозрительных узлов. Задачи Задача 30 Больной К., 35 лет, обратился к хирургу с жалобами на наличие объемного образования (размером 10х5 см.) в области левой ягодично – бедренной складки. Опухоль мешает сидеть, при пальпации слегка смещаема, безболезненна, мягкой консистенции. Показано ли оперативное лечение больному? Задача 31 Больная Б., 42 лет, обратилась к Вам за помощью в связи с наличием плотного объемного образования до 2 см. в диаметре в области своего черепа слева. Опухоль относительно быстро увеличивается. При пальпации плотность образования каменистая, кожа над ним смещаема, очертания четкие, опухоль неподвижна, безболезненна. На рентгенограмме определяется однородная с четкими краями ткань в наружной костной пластинки. Каковы Ваши предположительный диагноз и действия?
Задача 32 Больной С., 65 лет, обратился к хирургу с жалобами на наличие в области волосистой части головы трех округлых образований от 1 до 2 см. в диаметре, которые впервые обнаружил 3-4 года назад. Они медленно увеличиваются, имеют четкие ровные контуры, безболезненны, плотноэластической консистенции, кожа над ними не смещаема. Ваши диагноз и тактика?
Задача 33 Больная П., 30 лет, обратилась к врачу с жалобами на наличие в левой молочной железе узла, который впервые обнаружила около 2 лет назад. Узел медленно увеличивается. При осмотре в верхненаружном квадранте железы пальпаторно определяется округлое до 2 см. в диаметре, плотное, малоболезненное, с гладкой поверхностью объемное образование. Кожа над ним не измена, подвижна. Подмышечные лимфоузлы не увеличены. Ваши предположительный диагноз и рекомендации? Тестовые вопросы 113. Больной 40 лет, столяр по профессии, обратился с жалобами на округлое опухолевидное образование на ладонной поверхности. Имеется округлое, эластической консистенции образование диаметром 3см, безболезненное при пальпации, воспалительных изменений кожи нет. Наиболее вероятно, что у больного: 1) эпителиальная киста 2) атерома 3) ганглий 4) фиброма 5) липома 114. У 65-летней женщины развилась дисфагия, которая быстро прогрессирует в течение последних нескольких недель. Отмечена потеря массы тела, анемия. Изжоги нет. Наиболее вероятный диагноз: 1) рак пищевода 2) грыжа пищеводного отверстия дифрагмы 3) ахалазия кардии 4) дивертикул пищевода 5) инородное тело пищевода 115. Женщина 40 лет обратилась по поводу недавно развившегося изъязвления бородавки на подошве. Бородавка существовала с детства, в остальном женщина здорова. Наиболее подходящим будет: 1) наблюдение 2) мазь 5-фторурацила местно 3) биопсия 4) направление на лучевую терапию 5) ничего из вышеперечисленного 116. У больной 62 лет левая молочная железа инфильтрирована, отечна, увеличена и уплотнена, кожа с участками гиперемии, имеющей неровные, языкообразные края, сосок втянут и деформирован, подмышечные лимфатические узлы увеличены. Наиболее вероятно, что у больной: 1) рожеподобный рак 2) острый мастит 3) рожистое воспаление 4) рак Педжета 5) дисгормональная мастопатия ГЛАВА 16 К заболеваниям придатков кожи относятся вросший ноготь, атерома, гидраденит, которые часто встречаются в практике работы амбулаторного хирурга. Оперативное лечение атеромы описано в 15 главе, гидраденита – в 10 главе. В данной главе подробно описываются оперативные вмешательства при вросшем ногте.
ОПЕРАТИВНОЕ ЛЕЧЕНИЕ ВРОСШЕГО НОГТЯ Среди всех пациентов, обращающихся к хирургам поликлиник, с различными заболеваниями стоп больные с вросшим ногтем составляют 8-10%. При этом часть из этих пациентов обращается повторно и поводом служит рецидив заболевания на ранее леченном пальце, или на пальце другой стопы. К настоящему времени известно более 100 способов операций при данной патологии, но предложения новых методов оперативного лечения вросшего ногтя периодически встречаются в специальной литературе. Это является свидетельством того, что ни один из предложенных способов лечения не может гарантировать от рецидивов заболевания. Основная причина неудач при оперативном лечении вросшего ногтя кроется в переоценке роли ногтевой пластинки в данной патологии без учёта состояния и формы ногтевого ложа, околоногтевых валиков, давности заболевания, методов лечения, которые использовались ранее. По мнению большинства авторов, основными причинами врастания ногтей являются нарушения нормального роста ногтей, анатомическая диспропорция между ногтевой пластинкой, ногтевым ложем и окружающими мягкими тканями. Однако, если нарушения нормального роста ногтей в возникновении врастания ставится под сомнение, так как рост ногтевой пластинки возможен только в длину (Заварзин А.А. и Щелкунов С.И., 1954), то это не может провоцировать врастания боковых поверхностей ногтя. При врастании ногтя имеет место отчётливое несоответствие ширины и кривизны ногтевой пластинки своему ложу. Часто провоцирующим моментом врастания является ношение неудобной узкой обуви, что при недостаточно тщательном соблюдении гигиены ног, ведёт к инфицированию механических повреждений с развитием гнойного процесса, разрастания грануляций, сужению ногтевого ложа, изгибу его с боков, особенно в передней части, и надвиганию мягких тканей поверх ногтевой пластинки. При ликвидации воспаления образуются рубцовые ткани, которые фиксируют порочное искривление ногтевого ложа и создают условия для повторного врастания ногтя. Часто и оперативное вмешательство по удалению ногтевой пластинки ведёт к деформации и утолщению ногтя, что тоже может способствовать рецидиву врастания. Все оперативные пособия, которые применяются при вросшем ногте, можно поделить на 4 группы:
Дата добавления: 2015-12-16 | Просмотры: 2149 | Нарушение авторских прав |