|
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
Методика внутривенной анестезииПосле катетеризации периферической вены и проведения премедикации (см.стр.8), внутривенно вводится анестетик. При этом больной дышит самостоятельно, недостаточное расслабление скелетных мышц не позволяет проводить обширные вмешательства на органах брюшной полости и грудной клетки так как развитие пневмоторакса при самостоятельном дыхании неизбежно приведет к развитию острой дыхательной недостаточности. Поэтому основными показаниями к внутривенной анестезии являются операции небольшого объема.
Осложнения внутривенной анестезии: 1. Угнетение дыхания внутривенными анестетиками: Так как все внутривенные анестетики угнетают дыхание, анестезиолог должен иметь возможность во время внутривенного наркоза провести вспомогательную и искусственную вентиляцию легких. Для этой цели можно использовать как наркозно-дыхательную аппаратуру, находящуюся в операционной, так и дыхательный мешок Амбу (в условиях перевязочной, скорой помощи). (Рис.5).
Рис.5. Мешок АМБУ
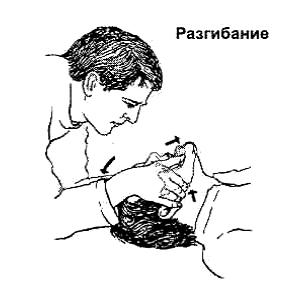
2. Нарушение проходимости дыхательных путей вследствие западения языка и мягкого неба: Большинство внутривенных анестетиков вызывают расслабление скелетной мускулатуры. Это может привести к западению корня языка и мягкого неба, что приводит к нарушению проходимости дыхательных путей и развитию острой дыхательной недостаточности. В этом случае необходимо выполнить тройной прием Сафара (разгибание головы и выведение нижней челюсти вверх и вперед) (Рис.6).
Рис.6. Тройной прием Сафара.
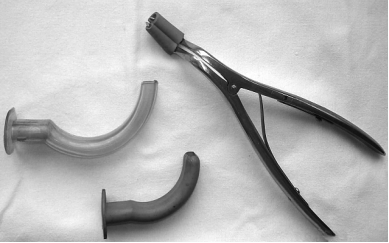
Кроме этого, необходимо иметь инструментарий для экстренного восстановления проходимости дыхательных путей (рис.7).
Рис.7. Воздуховоды и языкодержатель.
3. Ларингоспазм: Подавление кашлевого рефлекса анестетиками может привести к попаданию слизи и слюны на голосовые связки и развитию ларингоспазма. При этом у пациента развивается дыхательная недостаточность, затрудненное дыхание сопровождается громкими звуками. Лечение ларингоспазма заключается во внутривенном введении глюкокортикоидов (преднизолон 120 мг); эуфиллина 2,4% - 10 мл; в некоторых случаях помогают транквилизаторы (реланиум). Если проводимая терапия не эффектвна, то следует ввести деполяризующие миорелаксанты, начать ИВЛ через маску и решить вопрос об интубации трахеи.
4. Аспирация содержимого желудка в дыхательные пути: Расслабление пищеводного сфинктера может привести к попаданию желудочного содержимого в дыхательные пути. Различают регургитацию – пассивное затекание содержимого желудка, и рвоту во время наркоза. Аспирация желудочного содержимого вызывает закупорку дыхательных путей, ларингоспазм за счет механического и химического раздражения голосовых связок и в некоторых случаях может привести к развитию синдрома Мендельсона - острый экссудативный пневмонит (аспирационный пневмонит, химический пневмонит, кислотно-аспирационный синдром). Развитие этого синдрома связано с высокой кислотностью желудочного содержимого. В случае аспирации необходимо ввести деполяризующие миорелаксанты, выполнить интубацию трахеи. В начальном периоде бронхолёгочной аспирации для дыхания используется чистый кислород. При отсутствии эффективного спонтанного дыхания проводится искусственная вентиляция лёгких с высоким содержанием кислорода, поддерживая насыщение крови кислородом (сатурация, SaO2) на уровне 90—95 %. Внутривенно вводятся антибиотики широкого спектра действия, преднизолон 120 мг, эуфиллин 2,4% -10 мл; гепарина (5000 ЕD). После интубации трахеи необходимо произвести отсасывание аспирата из дыхательных путей. Профилактика аспирационного синдрома – прекращение приема жидкости за 2 часа и пищи за 6 часов до операции. Если операция экстренная, необходимо ввести в желудок зонд и полностью эвакуировать желудочное содержимое. Использование других средств профилактики (изменение положения пациента на операционном столе, применение антацидных препаратов и т.д.) без предварительного заведения желудочного зонда представляется крайне опасным и сомнительным.
Преимущества внутривенной анестезии: 1. Простота выполнения, минимальное количество специальных манипуляций; 2. Отсутствие необходимости в наркозно-дыхательной аппаратуре;
Недостатки внутривенной анестезии: 1. Плохая управляемость (отсутствие возможности быстро прекратить действие анестетика); 2. Недостаточная миорелаксация; 3. Высокая вероятность развития угнетения дыхания и нарушения проходимости дыхательных путей. В настоящее время внутривенную анестезию часто проводят в условиях миорелаксации и ИВЛ – тотальная внутривенная анестезия. Такой метод позволяет избежать многих недостатков и осложнений, связанных с сохранением самостоятельного дыхания у пациента и значительно расширяет область применения данного вида анестезии. Дата добавления: 2015-02-06 | Просмотры: 1790 | Нарушение авторских прав |