 |
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
Опухоли почек и мочевыводящих путейОпухоли почек бывают доброкачественными и злокачественными, но независимо от гистологической структуры все опухоли рекомендуется считать злокачественными. Для диагностики используют вначале, как правило, УЗИ, при этом обнаруживают образование, деформирующее контур почки и выступающее за ее пределы, с неровными границами, неоднородной внутренней структурой. Эхо-сигналы бывают пониженной плотности, соответствующие паренхиме почки, повышенной плотности или чередующиеся между собой. Участки пониженной плотности свидетельствуют о распаде опухоли. Обязательными параметрами исследования должны быть размеры и объем опухоли, ее топическое расположение, взаимоотношение с соседними органами. Биопсия под У3-наведением уточняет диагноз. Рак почки развивается из эпителия почечных канальцев.
Контрастное исследование почек лучше начинать с урографии, а при отсутствии четкой симптоматики дополнять ретроградной пиелографией (рис. 75). Поверхностная опухоль почки обуславливает увеличение расстояния от края раструба чашки до капсулы почки. Если опухоль расположена глубоко, наблюдается смещение чашек, незаполнение одной из них, или симптом ампутации из-за прорастания ее опухолью. При оттеснении опухолью лоханки выявляется ее деформация, нередки вытягивание и распластывание по краю опухолевого узла (рис. 76). Прорастание стенки лоханки выражается дефектом наполнения с неровными нечеткими контурами. Большие опухоли смещают верхнюю часть мочеточника к средней линии, иногда с дугообразным его искривлением. Если опухоль прорастает околопочечную клетчатку, то при пневморетроперитонеуме газовая прослойка вокруг почки в месте инфильтрации окружающих тканей отсутствует. Небольшие опухоли почек, расположенные в поверхностных отделах, не дают изменений со стороны чашек и лоханки.
КТ играет большую роль в уточнении диагноза. Так, уже при раке почки I стадии обнаруживают гомогенную опухоль размером 2–3,5 см, относительная плотность которой равна или несколько выше, чем у почечной паренхимы. Из-за опухолевого образования деформируются контуры почки и просвет синуса вплоть до облитерации его. Могут иметь место единичные кальцинаты в толще опухоли. Рак почки II стадии характеризуется прорастанием фиброзной капсулы почки и околопочечной клетчатки. Размер опухоли достигает 3,5–7 см. Опухоль имеет округлую форму и примыкает широким основанием к поверхности почки. КТ — изображения опухоли III и IV стадий схожи. Основными симптомами в этих стадиях являются замещение околопочечной клетчатки негомогенной опухолевой тканью. Увеличение калибра нижней полой вены наблюдается в основном при поражении правой почки. Калибр вены увеличивается, сечение приобретает округлый вид. На наличие тромба указывает расширение вены тотчас выше отхождениня почечных вен. Ниже этого уровня калибр вен либо обычный, либо меньше. УЗИ: опухоль почки выявляется, как округлой или овальной формы образование обычно небольшой эхогенности, иногда с неровными контурами. Отмечаются деформация и увеличение почки. В ее паренхиме появляются дополнительные эхо-структуры. Нередко определяются деформация, сдавление, раздвоение, смещение или уменьшение чашечно-лоханочного комплекса. При очень больших опухолях изображение чашечно-лоханочной системы может отсутствовать. В значительном числе наблюдений, особенно при небольших размерах образования, опухоль почки по своим акустическим свойствам практически не отличается от паренхимы. Поэтому при выявлении опухолей почек основное внимание следует обращать на деформацию чашечно-лоханочной системы и неровность ее контура. В связи с тем, что некоторые опухоли имеют тенденцию к экстраренальному росту, сканирование почек следует производить во всех плоскостях и при различных положениях больного. Только при таком тщательном исследовании можно добиться уменьшения числа как ложноположительных, так и ложноотрицательных результатов. Решающим методом диагностики является биопсия под УЗ-контролем. Особенно информативны инвазивные исследования при нефункционирующих почках. Опухоль Вильямса — эмбриональная злокачественная, смешанная, чаще всего встречающаяся опухоль почки у детей. Наблюдаются варианты с преобладанием нефрогенной мезенхимальной или нейроэктодермальной ткани и разной степенью дифференцировки клеток. Обнаружить опухоль у ребенка трудно, так как клинические симптомы появляются поздно или просматриваются. Одним из характерных ранних симптомов является микрогематурия. На обзорном снимке определяют увеличенную бугристую почку, иногда участки обызвествления опухоли. При урографии и ретроградной пиелографии выявляются дефекты лоханки, ассиметричное ее расположение, медиальное смещение верхнего отдела мочеточника. В некоторых случаях даже при большой опухоли лоханка и чашки не деформированы, так как опухоль оттесняет их кпереди или кзади. Тогда показана боковая РГФ почки. При КТ находят округлое образвание в ложе почки. Новообразование имеет правильную округлую форму и гомогенную структуру, толстую капсулу. Она может прорастать в капсулу, распространяться на соседние органы, но не выходит за пределы брюшной полости. В поздней стадии дает метастазы в отдаленные органы. Структура опухоли в поздних стадиях приобретает негомогенный характер из-за кистозных участков и кальцинатов.
Рак мочевого пузыря встречается, в основном, в возрасте 40–60 лет в 3–4 раза чаще у мужчин, чем у женщин. Рентгеновское исследование. Для диагностики применяют нисходящую, восходящую и осадочную цистографию. При инфильтрирующем раке обнаруживается дефект наполнения мочевого пузыря (рис. 77). Для более четкого изображения контура опухоли используют осадочную цистографию, а для определения глубины раковой инфильтрации ее сочетают с перицистографией и томографией, при помощи которых выявляют утолщение стенок, неровность и нечеткость ее контуров. Чтобы уточнить степень прорастания опухолью стенки мочевого пузыря и окружающих его органов, применяют тазовую флебографию и артериографию. Злокачественная опухоль проявляется изменением калибра и топографии сосудов. Они неправильно расположены и штопорообразно изогнуты, имеют неравномерный просвет, особенно в основании опухоли. При тазовой флебографии наблюдаются слабое контрастирование венозной сети соответственно месту локализации новообразования и значительно выраженная асимметрия венозной архитектоники. Прорастание опухоли в околопузырную клетчатку, предстательную железу и другие органы сопровождается смещением, сдавлением и сужением вен вплоть до полного нарушения их проходимости. Если рост опухоли ограничен мышечным слоем, изменений в строении пузырного и предстательного сплетения и внутренних половых вен не отмечается. КТ обладает большими диагностическими возможностями. Перед исследованием в полость мочевого пузыря вводят воздух с целью более четкого выявления контуров стенки мочевого пузыря и обнаружения инфильтрации околопузырной клетчатки. КТ мочевого пузыря проводится после цистоскопии. Признаки рака мочевого пузыря: утолщение стенки, неровные и бугристые контуры ее, деформация полости мочевого пузыря вследствие экзофитного роста опухоли и инфильтрации стенок. Особенно важную информацию КТ позволяет получить о распространенности опухоли на околопузырную жировую клетчатку, что очень важно при выборе тактики лечения. При УЗИ обнаруживают различных размеров образование, вдающееся в просвет пузыря и имеющее неровную поверхность. Основание его, как правило, широкое. Внутренняя структура опухоли обычно неоднородная. Внутри опухоли часто определяются участки неодинаковой эхогенности и небольшие кальцификаты, что особенно хорошо заметно при снижении режима работы прибора. С помощью комплексного исследования (сканирование через переднюю брюшную стенку и применение ректальных датчиков) в большинстве случаев удается определить степень инвазии. Чрезвычайно важное практическое значение имеет выявление проникновения опухоли за пределы мочевого пузыря. Об этом могут свидетельствовать деформация контуров мочевого пузыря, расширение мочеточника, а также появление околонаружной его стенки дополнительных тканей, отличающихся несколько большей эхогенностью от паравезикальной клетчатки и смежных с нею органов. Папиллома мочевого пузыря — доброкачественная опухоль, развивающаяся из плоского или переходного эпителия и выступающая над его поверхностью в виде сосочка. Папилломы могут быть одиночными и множественными, могут иметь тонкую длинную ножку или широкое основаниие. На цистограммах обнаруживают дефект наполнения. Стенка пузыря у основания опухоли обычно не изменена. Расположенная вблизи устья мочеточника папиллома может вызвать блокаду верхних мочевых путей. КТ: обнаруживает утолщение стенки с неровными внутренними контурами, деформирующими полость мочевого пузыря. УЗИ: при небольших, особенно множественных папилломах обнаруживают утолщение стенки мочевого пузыря и неровность его внутренней поверхности. Неинвазивные опухоли в большинстве случаев определяются как четко очерченные, небольшой эхогенности образования с хорошо дифференцируемой ножкой, инфильтрации стенки нет. Минимальный размер опухоли, которая может быть установлена при УЗИ, составляет около 0,5 см. Аденома предстательной железы исходит из ткани предстательной железы, развивается вследствие гормональной дисфункции, как правило, в климактарическом периоде. Распознается на основе удлинения простатического отдела уретры и ее расширения в сагиттальной плоскости, что видно на уретерограммах. Задняя уретра саблевидно искривляется соответственно выпячиваниям узлов аденомы в ее просвете. Контуры уретры четкие. На цистограмме видны контуры увеличенной железы. На нижнем контуре мочевого пузыря отмечается вдавление в виде холма, соответствующее увеличенной железе. Дно мочевого пузыря из-за этого несколько приподнято и располагается над симфоизом. Контуры мочевого пузыря и простаты ровные, четкие. КТ: аденома предстательной железы, растущая в просвет мочевого пузыря, дает округлое вдавление с четкими контурами на задней его стенке. Структура опухоли однородная. УЗИ: размер железы увеличен, она приобретает шаровидную форму с гладкими контурами. Внутренняя структура состоит из диффузных низкоамплитудных эхо-сигналов, чередующихся с темными участками. При трансректальном исследовании аденоматозный узел выглядит как округлое образование с четкими и ровными контурами, отграниченное от окружающих тканей тонким гипоэхогенным ободком. Внутренняя структура узла однородная, плотность его несколько превышает плотность собственной ткани предстательной железы. Рак предстательной железы развивается из собственной ткани железы и составляет около 4% всех форм рака у мужчин; наблюдается в возрасте старше 50 лет. Длительное время может протекать бессимптомно. Симптомы выражены в основном уже при распространенном раке. На цистограммах рак предстательной железы вызывает вдавление на нижней стенке мочевого пузыря с нечеткими и неровными контурами. При прорастании стенки мочевого пузыря определяется дефект наполнения в нижней его части, нечеткость контуров боковых стенок пузыря или его дна. Если опухоль прорастает в семенные пузырьки, то на ВГМ выявляется дефект наполнения наряду с расширенными полостями, которые асимметрично расположены и резко деформированы. При прорастании опухоли в околопростатическую клетчатку на ФГМ можно видеть непроходимость вен в области опухоли и наличие опухолей по ходу крупных вен таза. Если рак предстательной железы вызывает сдавление предпузырной части мочеточника, то на урограммах выявляется степень этого сдавления — от начальной стадии до полной обструкции мочеточника. В начальной стадии контрастное вещество видно на всем протяжении несколько расширенного мочеточника, почечная лоханка еще не изменена. Если сдавление нарастает, то мочеточник, почечная лоханка и чашки расширяются. Полная обструкция мочеточника приводит к выключению почки (ее изображение на стороне сдавления отсутствует). КТ: при раке предстательиой железы отмечаются увеличение размеров, бугристость контуров и уплотнение железы. Можно определить распространенность опухолевого процесса на семенные пузырьки, жировую клетчатку и стенку мочевого пузыря. Характерная особенность рака предстательной железы — метастаза в костную систему: в кости таза, крестец, поясничный отдел позвоночника, шейку бедра и др. Таким больным необходима рентгенограмма и сцинтиграфия этих отделов скелета. УЗИ: рак предстательной железы имеет свои характерные особенности. Даже на ранних стадиях заболевания отмечаются асимметрия железы и деформация ее контура. Непрерывность капсулы в этих случаях еще сохраняется. Однако на отдельных участках может наблюдаться ее истончение. По мере роста опухоли наблюдается увеличение железы, преимущественно за счет переднезаднего размера. Внутренняя структура железы становится неоднородной. В паренхиме отмечается появление участков чаще пониженной эхогенности и более однородной структуры (опухоль). В случае прорастания опухоли в смежные ткани нарушается целостность капсулы. При выраженной инвазии опухолевые массы выявляются за пределами предстательной железы. Точность диагноза рака предстательной железы при УЗИ составляет 80,8%. Наибольшую ценность имеет пункционная биопсия под УЗ-контролем. Дата добавления: 2014-09-03 | Просмотры: 1640 | Нарушение авторских прав |
 Обзорные снимки и томограммы при ретропневмоперитонеуме обнаруживают увеличение тени почки или одного из ее полюсов, бугристые очертания контуров. На обзорном снимке в ряде случаев независимо от размеров опухоли можно увидеть тень обызвествлений или уплотнений в ней.
Обзорные снимки и томограммы при ретропневмоперитонеуме обнаруживают увеличение тени почки или одного из ее полюсов, бугристые очертания контуров. На обзорном снимке в ряде случаев независимо от размеров опухоли можно увидеть тень обызвествлений или уплотнений в ней.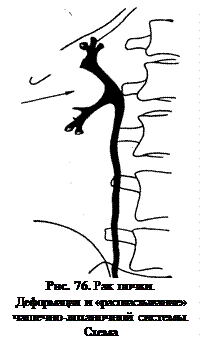 Ангиографическими признаками опухоли являются увеличение диаметра стволовой части почечной артерии, обрыв ветвей первого и второго порядка вблизи опухолевого узла, артерио-венозные свищи в виде озер и лужиц за счет скоплений контрастного вещества неправильной формы.
Ангиографическими признаками опухоли являются увеличение диаметра стволовой части почечной артерии, обрыв ветвей первого и второго порядка вблизи опухолевого узла, артерио-венозные свищи в виде озер и лужиц за счет скоплений контрастного вещества неправильной формы. УЗИ: опухоль может быть представлена узлами различной формы и размеров. Внутренняя структура ее характеризуется значительным полиморфизмом. Нередко наблюдается один небольших размеров эхонегативный узел, полностью свободный от внутренних структур. В других случаях, наряду с плотной тканью, имеются множественные жидкостные включения, обусловленные кровоизлияниями и некрозами. В тех случаях, когда опухоль распространяется на всю чаше-лоханочную систему и прорастает паренхиму почки, отмечается деформация, чаше-лоханочного комплекса. В ряде случаев наблюдаются дополнительные эхо-структуры, которые по своим акустическим характеристикам отличаются как от чашечного комплекса, так и от паренхимы почки.
УЗИ: опухоль может быть представлена узлами различной формы и размеров. Внутренняя структура ее характеризуется значительным полиморфизмом. Нередко наблюдается один небольших размеров эхонегативный узел, полностью свободный от внутренних структур. В других случаях, наряду с плотной тканью, имеются множественные жидкостные включения, обусловленные кровоизлияниями и некрозами. В тех случаях, когда опухоль распространяется на всю чаше-лоханочную систему и прорастает паренхиму почки, отмечается деформация, чаше-лоханочного комплекса. В ряде случаев наблюдаются дополнительные эхо-структуры, которые по своим акустическим характеристикам отличаются как от чашечного комплекса, так и от паренхимы почки.