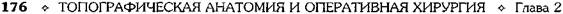|
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
ЗАПЯСТЬЕГраницы запястья (рис. 2-71): проксимальная — горизонтальная линия, проведенная на один поперечный палец проксимальнее шиловидного отростка лучевой кости; дисталь-ная — горизонтальная линия, проведённая дистальнее гороховидной кости, соответствующая дистальным поперечным складкам запястья. Вертикальными линиями, проведёнными через шиловидные отростки лучевой и локтевой костей, отделяют переднюю область запястья (regio carpalis anterior) от задней области запястья (regio carpalis posterior). ПОСЛОЙНАЯ ТОПОГРАФИЯ ПЕРЕДНЕЙ ОБЛАСТИ ЗАПЯСТЬЯ 1. Кожа (cutis) тонкая, подвижная, имеет три поперечные складки запястья — проксимальную, среднюю и дистальную (рис. 2-72). 2. Жировые отложения (panniculus adiposus) развиты слабо. Вблизи границ с задней областью запястья в жировых отложениях проходят следующие образования (рис. 2-73). • С локтевой стороны — медиальная подкожная вена руки (v. basilica) и конечные
ветви медиального кожного нерва предплечья (п. cutaneus antebrachii medialis). • С лучевой стороны — латеральная подкож- ная вена руки (v. cephalica) и конечные ветви латерального кожного нерва предплечья (п. cutaneus antebrachii lateralis). • Посредине — ладонная ветвь срединного нерва (г. palmaris n. mediani). 3. Собственная фасция предплечья при переходе на запястье утолщается и образует удер-живатель сгибателей (retinaculum flexorum), который перекидывается от гороховидной кости (os pisiformae) и крючка крючковид-ной кости (hamulus ossis hamati) к ладьевидной кости (os scaphoideum) и кости-трапеции (os trapezium). К удерживателю сгибателей фиксируется и ниже переходит в ладонный апоневроз длинная ладонная мышца (т. palmaris longus). К гороховидной кости прикрепляется локтевой сгибатель запястья (т. flexor carpi ulnaris). 4. В отверстиях удерживателя сгибателей и позади него образуются каналы, содержащие сухожилия, сосуды и нервы (рис. 2-74). • Латеральнее гороховидной кости в удер- живателе сгибателей расположен локтевой канал запястья (canalis carpi ulnaris), через который локтевые сосуды и нерв (vasa ulnaria et n. ulnaris) проходят на кисть. • Медиальнее кости-трапеции в удержива-
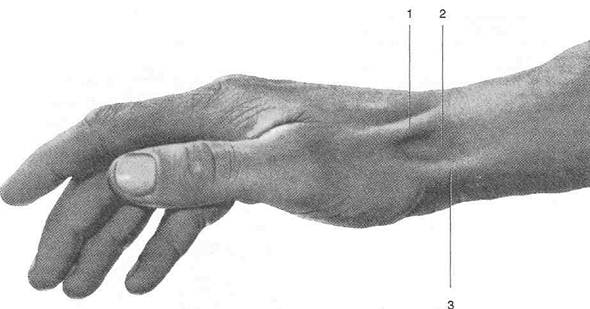
Рис. 2-73. Поверхностные подкожные (а) и подфасциальные (б) сосуды и нервы запястья. 1 —ладонные пальцевые вены, 2 — латеральный кожный нерв предплечья, 3 — латеральная подкожная вена руки, 4 — медиальная подкожная вена руки, 5 — медиальный кожный нерв предплечья, 6 — подкожные вены ладони, 7 — ладонная ветвь срединного нерва, 8 — ладонная ветвь локтевого нерва, 9 — ладонный апоневроз. (Из: Золотко Ю.Л. Атлас топографической анатомии человека. -М., 1976.) пястных костей. Латеральнее сухожилия лучевого сгибателя запястья расположена лучевая артерия (a. radialis), которая под сухожилиями длинной мышцы, отводящей большой палец, и короткого разгибателя большого пальца проходит в лучевую ямку, расположенную в задней области запястья. • Между удерживателем сгибателей и костями запястья образуется канал запястья {canalis carpi), через который проходят окружённые общим синовиальным влагалищем сгибателей (vag. synovialis communis тт. flexorum) сухожилия поверхностного и глубокого сгибателей пальцев (т. flexor digitorum superficialis et m. flexor digitorum profundus). В собственном синовиальном влагалище через канал запястья проходят сухожилие длинного сгибателя большого пальца {т. flexor pollicis longus), а также срединный нерв (п. medianus) и артерия, сопровождающая срединный нерв (a. comitans п. mediani), проецирующиеся на линию, проведённую посредине запястья. Кости запястья. ПОСЛОЙНАЯ ТОПОГРАФИЯ ЗАДНЕЙ ОБЛАСТИ ЗАПЯСТЬЯ 1. Кожа (cutis) тонкая, подвижная, имеет волосяной покров, более выраженный у мужчин. Поперечные складки — проксимальная и дистальная складки запястья — лучше заметны при разгибании в лучезапястном суставе. При отведённом большом пальце хорошо видны контуры сухожилий короткого и длинного разгибателей большого пальца, между которыми расположена лучевая ямка (fovea radialis) (рис. 2-75). 2. Жировые отложения (panniculus adiposus) более выражены, чем в передней области запястья. В жировых отложениях латеральной части области проходят притоки латераль-
Рис. 2-74. Каналы передней области запястья. 1 —
ной подкожной вены руки (v. cephalica) и поверхностная ветвь лучевого нерва (г. superficialis п. radialis). В жировых отложениях медиальной части области проходят притоки медиальной подкожной вены руки (v. basilica) и тыльная ветвь локтевого нерва (г. dorsalis п. ulnaris) (рис. 2-76). 3. Собственная фасция предплечья при переходе на запястье утолщается и образует удерживатель разгибателей {retinaculum extensorum), который перекидывается между шиловидными отростками лучевой и локтевой костей, отдаёт отроги к лучевой кости, разделяющие пространство под удерживате-лем разгибателя на 6 каналов.
4. Через каналы задней области запястья проходят окружённые синовиальными влагалищами сухожилия мышц задней группы предплечья. Синовиальные влагалища начинаются от проксимального края удержива-теля разгибателей и доходят до основания пястных костей. 5. В каналах проходят сухожилия следующих мышц. • Первый канал — сухожилия длинной мышцы, отводящей большой палец (т. abductor pollicis longus), и короткого разгибателя большого пальца (т. extensor pollicis brevis).
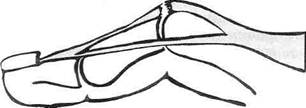
Рис. 2-75. Внешние ориентиры латеральной поверхности запястья. 1 — сухожилие длинного разгибателя большого пальца кисти, 2 — лучевая ямка («анатомическая табакерка»), 3 — сухожилия короткого разгибателя большого пальца кисти и длинной мышцы, отводящей большой палец. (Из: Кованое В.В., Травин А.А. Хирургическая анатомия верхней конечности. - М., 1965.)
Рис. 2-76. Сосуды и нервы латеральной части задней области запястья. 1 — тыльные пальцевые нервы, 2 — удержи-ватель разгибателей, 3 — поверхностная ветвь лучевого нерва, 4 — лучевые артерия и вены, 5 — лучевая ямка («анатомическая табакерка»), 6 — сухожилия короткого разгибателя большого пальца кисти и длинной мышцы, отводящей большой палец, 7 — сухожилие длинного разгибателя большого пальца кисти. (Из: Синельников Р.Д. Атлас анатомии человека. - М., 1972.-Т. III.)
• Второй канал — сухожилия длинного и ко- роткого лучевых разгибателей запястья (т. extensor carpi radialis brevis et т. extensor carpi radialis longus). • Третий канал — сухожилие длинного раз- гибателя большого пальца (т. extensor pollicis longus), • Четвёртый канал — сухожилия разгибате- ля пальцев и разгибателя указательного пальца (т. extensor digitorum et m. extensor indicis). • Пятый канал — сухожилие разгибателя ми- зинца (т. extensor digiti minimi). • Шестой канал — сухожилие локтевого сги- бателя запястья (т. extensor carpi ulnaris). 6. Лучевая и локтевая кости, кости запястья; лучезапястный, среднезапястный и запяст-но-пястные суставы. ПЯСТЬ Границы пясти {metacarpus): проксимальная — горизонтальная линия, проведённая ди-стальнее гороховидной кости, соответствующая дистальным поперечным складкам запястья; дистальная — пальцеладонные складки на ладони и линия, соединяющая головки пястных костей на тыле кисти. На передней поверхности пясти расположена ладонь кисти (palma manus), на задней — тыл кисти (dorsum manus). ПОСЛОЙНАЯ ТОПОГРАФИЯ ЛАДОНИ КИСТИ 1. Кожа (cutis) толстая, малоподвижная, имеет большое количество потовых, но не имеет сальных желёз и волос. Рельеф кожи определяют возвышения большого пальца и мизинца (thenar et hypothenar), ограничивающие ладонную впадину. Складка возвышения большого пальца разграничивает возвышение большого пальца и ладонную впадину. Дистальная поперечная складка ладони соответствует уровню головок пястных костей. Проксимальная поперечная складка ладони — проекция поверхностной ладонной дуги; складка расположена на расстоянии 1 см от дистальной складки. 2. Жировые отложения (panniculus adiposus) пронизаны соединительнотканными пере- мычками, тянущимися от ладонного апоневроза к коже. Из-за такого срастания отсепа-ровать кожу от апоневроза довольно трудно. В этом слое у медиального края ладони расположена короткая ладонная мышца (т. palmaris brevis), а под проксимальной частью складки возвышения большого пальца проходит ладонная ветвь срединного нерва (г. palmaris n. mediani). 3. Собственная фасция имеет вид тонкой пла Описанные первые три слоя — кожа, жировые отложения и ладонный апоневроз — единый, прочно сросшийся слой. 4. Латеральное ложе ладони содержит мышцы
динном ложе ладони под ладонным апоневрозом расположены: • поверхностное пространство ладони, в ко- тором проходят поверхностная ладонная дуга {arcus palmaris superficialis) с отходящими от неё сосудами и общие ладонные пальцевые нервы {пп. digitales palmares communes). Общие ладонные пальцевые нервы — ветви срединного и локтевого нервов; проходят в направлении межпальцевых промежутков позади поверхностной ладонной дуги; • поверхностный мышечный слой представ- лен сухожилиями поверхностного, а под ними глубокого сгибателя пальцев, а также червеобразными мышцами; • глубокое пространство ладони содержит глубокую ладонную дугу {arcus palmaris profundus) и глубокую ветвь локтевого нерва {г. profundus п. ulnaris); • глубокий мышечный слой представлен тре- мя ладонными межкостными мышцами; • пястные кости {ossa metacarpea). ПОСЛОЙНАЯ ТОПОГРАФИЯ ТЫЛА КИСТИ 1. Кожа {cutis) тонкая, подвижная, имеет потовые, сальные железы и волосяной покров, более выраженный у мужчин. На коже заметны контуры головок пястных костей и сухожилий разгибателей пальцев, особенно при их натяжении. 2. Подкожная клетчатка рыхлая, почти лишена жира, подвержена отёкам. Она содержит венозную сеть кисти {rete venosum dorsale manus), разветвления поверхностной ветви лучевого нерва {г. superficialis n. radialis) в латеральной половине тыла кисти и разветвления тыльной ветви локтевого нерва (г. dorsalis n. ulnaris) в медиальной половине тыла кисти. 3. Тыльная фасция кисти {fascia dorsalis manus) хорошо выражена, по бокам фиксирована ко II и V пястным костям. 4. Тыльное подапоневротическое пространство содержит широкие плоские сухожилия разгибателя пальцев, разгибателя указательного пальца и разгибателя мизинца. Эти сухожилия связаны между собой межсухожилъны-ми соединениями {connexus intertendineus) с тыльной фасцией кисти, вследствие чего при пересечении сухожилий разгибателей проксимальный конец не уходит далеко из раны и может быть легко обнаружен. Тыльное подапоневротическое пространство через тыльные каналы запястья сообщается с задним ложем предплечья. 5. Тыльные межкостные мышцы кисти {тт. interossei dorsales manus) и пястные кости {ossa metacarpalia). ПАЛЬЦЫ ПОСЛОЙНАЯ ТОПОГРАФИЯ ЛАДОННОЙ ПОВЕРХНОСТИ ПАЛЬЦЕВ (рис. 2-77) 1. Кожа {cutis) на ладонной поверхности пальца плотная, имеет большое количество потовых желёз, отсутствуют сальные железы и волосяные мешочки. 2. Жировые отложения {panniculus adiposus) имеют большую толщину и плотность, пронизаны соединительнотканными перемычками, тянущимися от кожи к фиброзному влагалищу пальца. Вследствие этого гнойный процесс в жировых отложениях на ладонной поверхности пальца обычно распространяется вглубь. • В жировых отложениях по бокам пальца проходят ладонные пальцевые артерии {аа. digitales palmares propriae), которые на ди-стальных фалангах образуют артериальную сеть. • Ладонные пальцевые нервы {пп. digitales palmares) — ветви срединного и локтевого нервов; проходя вместе с ладонными пальцевыми артериями, иннервируют ладонную поверхность проксимальной и средней фаланг, а также ладонную и тыльную поверхности дистальной фаланги. • В жировых отложениях пальца расположена обильная сеть лимфатических капилляров, выносящих лимфу по лимфатическим сосудам, проходящим по боковым поверхностям пальцев и в области пястно-фаланго-вьгх суставов переходящих на тыл кисти. 3. Фиброзные влагалища пальцев кисти (vagg.
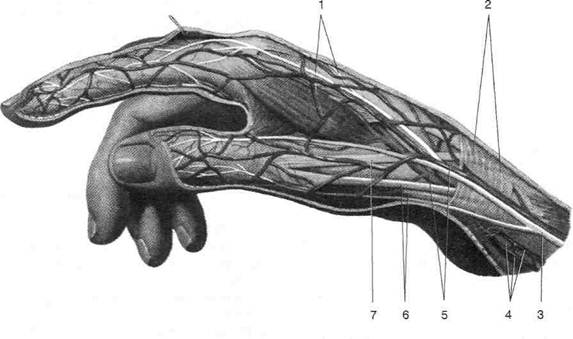
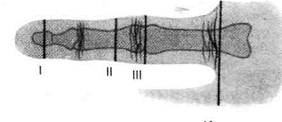
IV кольцевая часть фиброзного влагалища {pars annularis vaginae flbrosae), на уровне суставов состоит из взаимно переплетённых косых волокон — крестообразная часть фиброзного влагалища (pars cruciformis vaginae fibrosae). 4. Синовиальные влагалища пальцев кисти (vagg. synoviales digitorum manus) содержат сухожилия поверхностного и глубокого сгибателей пальцев. • Синовиальное влагалище, покрывая сухожилия со всех сторон, образует два листка — париетальный, именуемый перитен-динием (peritendineum), фиксированный к стенкам костно-фиброзных каналов, и висцеральный, выстилающий сухожилие. Эти листки переходят один в другой с образованием дупликатуры, именуемой мезотен-динием (mesotendineum), между листками которой к сухожилию подходят сосуды. • Сухожилие поверхностного сгибателя на уровне пястно-фалангового сустава разделяется на две ножки, прикрепляющиеся к основанию средней фаланги. Сухожилие глубокого сгибателя проходит между ножками сухожилия поверхностного сгибателя, совершая перекрест сухожилий (chiasma Рис. 2-77. Поперечные распилы пальца. Римские цифры -уровни распилов. 1 — сухожильное растяжение разгибателя пальца, 2 — фаланга, 3 — мезотендиний, 4 — перитен-диний, 5 — фиброзное влагалище пальца, 6 — собственные ладонные пальцевые артерии и нервы, 7 — червеобразная мышца, 8 — тыльная межкостная мышца, 9 — сухожилие поверхностного сгибателя пальца, 10 — ладонная межкостная мышца, 11 — сухожилие глубокого сгибателя пальца, 12— тыльные пальцевые артерии и нервы. (Из: Кованое В.В., Травин А.А. Хирургическая анатомия верхней конечности. - М., 1965.) tendinum), и прикрепляется к основанию дистальной фаланги. К сухожилиям поверхностного и глубокого сгибателей подходят связки сухожилий (vincula tendinum), тянущиеся от задней стенки синовиального влагалища и содержащие сосуды, крово-снабжающие сухожилия. 5. Фаланги пальцев, покрытые надкостницей, и межфаланговые суставы. СЛОИ ТЫЛЬНОЙ ПОВЕРХНОСТИ ПАЛЬЦЕВ 1. Кожа (cutis) на тыльной поверхности пальцев тоньше и подвижнее, чем на ладонной, имеет сальные железы и волосяной покров. 2. Подкожная клетчатка (panniculus adiposus) представлена тонким, рыхлым, почти лишённым жира слоем, в котором по бокам пальцев проходят тыльные пальцевые артерии (aa. digitales dorsales) и тыльные пальцевые нервы (пп. digitales dorsales), доходящие до дистального межфалангового сустава. В подкожной клетчатке тыла пальца начинается формирование венозной сети тыла кисти (rete venosum dorsale manus), от которого
по межголовковым венам (w. intercapitales) происходит отток в дорсальные пястные вены (vv. metacarpeae dorsales). 3. Сухожильное растяжение на тыле пальца (рис. 2-78) образуется вследствие срастания сухожилия разгибателя пальцев с сухожилиями межкостных и червеобразных мышц. Сухожилие разгибателя пальцев образует центральную ножку сухожильного растяжения и прикрепляется к основанию средней фаланги. Боковые ножки сухожильного растяжения образованы за счёт сухожилий межкостных и червеобразной мышц и прикрепляются к основанию дистальной фаланги. • При повреждении сухожилия разгибателя на предплечье и кисти невозможно разгибание в пястно-фаланговом суставе. • При отрыве сухожильного растяжения
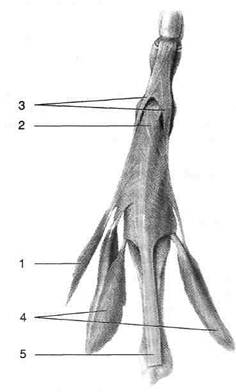
Рис. 2-78. Сухожильное растяжение тыла III пальца. 1 — червеобразная мышца, 2 — центральная ножка сухожильного растяжения, 3 — боковые ножки сухожильного растяжения, 4 — тыльная межкостная мышца, 5 — сухожилие разгибателя пальцев. (Из: K.L. Moore. Clinically Oriented Anatomy, 1992.) • При изолированном повреждении средней ножки сухожильного растяжения пальца невозможно разгибание в проксимальном межфаланговом суставе при сохранении разгибания в дистальном. Со временем это приводит к образованию сгибательной контрактуры в проксимальном и разгибатель-ной контрактуры в дистальном межфаланговом суставе (рис. 2-79). 4. Под сухожильным растяжением на тыле пальца расположены покрытые надкостницей фаланги и межфаланговые суставы. Для построения проекции суставной щели пяс-тно-фалангового сустава проводят поперечную линию на 8—10 мм дистальнее выпуклости головки пястной кости. Дистальная часть линии, проведённой посредине боковой поверхности фаланги при согнутом под прямым углом межфаланговом суставе, соответствует проекции его суставной щели (рис. 2-80). ПОРОКИ РАЗВИТИЯ ПАЛЬЦЕВ Пороки развития пальцев проявляются наличием меньшего, чем в норме, количества пальцев (эктродактилия), большего, чем в норме, количества пальцев (полидактилия) и сращением пальцев (синдактилия). Эктродактилия может приводить к существенному нарушению функции кисти. Коррекция этого порока возможна с помощью сложных пластических операций, например пересадки пальца со стопы.
Полидактилия — часто встречающийся порок, который, как правило, может быть полностью устранён оперативным путём. Чаще всего отмечают один добавочный палец (большой или мизинец), который может фиксироваться тонкой кожной ножкой или иметь об-
Рис. 2-80. Проекция межфаланговых суставов. (Из: Кованое В.В., Травин А.А. Хирургическая анатомия верхней конечности. - М., 1965.) щий пястно-фаланговый сустав с нормальным пальцем. Добавочный палец на тонкой кожной ножке отсекают в возрасте нескольких месяцев, после чего может быть наложен кожный шов. При наличии развитого пястно-фа- лангового сустава на добавочном пальце необходимо выполнить экзартикуляцию с полным удалением добавочных фаланг. При ошибочном оставлении основания фаланги в дальнейшем наблюдают её рост и возникает необходимость в повторной операции. Синдактилия встречается в трёх формах: перепончатой, кожной и костной. • При перепончатой форме синдактилии между пальцами (чаше между II—III, III—IV, IV—V) сохраняются кожные мостики в виде перепонок, ширина которых иногда позволяет сохранить движения пальцев. Операция заключается в простом рассечении перепонок и, при необходимости, наложении швов. • При кожной форме синдактилии два соседних пальца полностью сращены, а при рентгенологическом исследовании обнаруживают нормальное развитие скелета фаланг. Кожную форму синдактилии корригируют хирургическим путём в подростковом возрасте. • При костной форме синдактилии спаяны и
Дата добавления: 2015-01-18 | Просмотры: 3878 | Нарушение авторских прав |





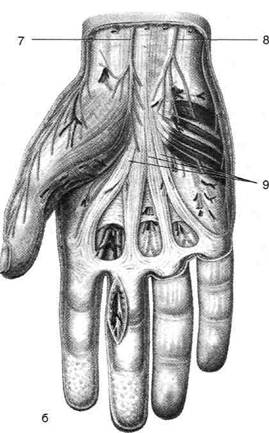

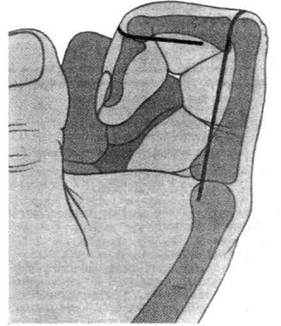
 удерживатель сгибателей (иссечён), 2 — кость-трапеция, 3 — лучевой канал запястья и сухожилие лучевого сгибателя запястья, 4 — сухожилие длинного сгибателя большого пальца и срединный нерв, 5 — канал запястья, 6 — сухожилия поверхностного и глубокого сгибателей пальцев, 7 — локтевой канал запястья и локтевой сосудисто-нервный пучок, 8 — гороховидная кость. (Из: Золотко Ю.Л. Атлас топографической анатомии человека. - М., 1976.)
удерживатель сгибателей (иссечён), 2 — кость-трапеция, 3 — лучевой канал запястья и сухожилие лучевого сгибателя запястья, 4 — сухожилие длинного сгибателя большого пальца и срединный нерв, 5 — канал запястья, 6 — сухожилия поверхностного и глубокого сгибателей пальцев, 7 — локтевой канал запястья и локтевой сосудисто-нервный пучок, 8 — гороховидная кость. (Из: Золотко Ю.Л. Атлас топографической анатомии человека. - М., 1976.)